Шейный остеохондроз | Симптомы, лечение остеохондроза шейного отдела позвоночника в Ижевске
Шейный остеохондроз является распространенным заболеванием, возникающим в результате малоподвижного образа жизни, неправильного питания, снижения физических нагрузок. Патологические изменения могут проявляться в молодом возрасте преимущественно у офисных работников, людей, которые проводят много времени за компьютером, перед телевизором, пренебрегают рекомендациями специалистов к обустройству места для сна и отдыха.Остеохондроз шеи представляет собой дегенеративные поражения межпозвоночных дисков и суставов шейного отдела, которое приводит к защемлению нервных окончаний и воспалительным процессам. В результате появляется боль, слабость, головокружение. Если проблему игнорировать, то нарушаются обменные процессы, разрушается позвоночный отдел, возникает риск появления грыжи.
Отделение неврологии клиники Елены Малышевой приглашает вас пройти диагностику и лечение остеохондроза шейного отдела.
Симптомы остеохондроза шейного отдела
Основными симптомами остеохондроза шейного отдела позвоночника являются:- чувство слабости;
- боли в шее, плечах, затылке, руках;
- нарушение координации;
- тошнота и головокружение;
- боль и хруст при повороте головы;
- ухудшение слуха, зрения.
- 1 степень. Доклиническая стадия. Незначительные проявления. Чувство боли возникает лишь во время движения.
- 2 степень. Происходит ущемление нервов при смещении межпозвоночных дисков, что приводит к интенсивным болям, а также ухудшению общего состояния. Появляется рассеянность, усталость, снижение работоспособности.
- 3 степень.
 Боль распространяется на руки, плечи, появляется головокружение, онемение мышц.
Боль распространяется на руки, плечи, появляется головокружение, онемение мышц. - 4 степень. Происходит разрушение межпозвоночных дисков, что приводит к нарушению координации, искривлению осанки.
Диагностика
Для составления программы оказания помощи при выявлении признаков остеохондроза шейного отдела позвоночника врач проводит первичный осмотр и назначает последующую диагностику. Пациент может быть направлен на:- рентгенографию. Позволяет увидеть смещения в позвоночнике;
- МРТ. Создает картинку развития патологии, размеры, направление роста отклонений;
- КТ. Дает возможность оценить размеры позвоночных изменений;
- УДС. Помогает оценить скорость кровотока;
- анализ мочи и крови для оценки общего состояния, исключения противопоказаний;

Лечение шейного остеохондроза
Лечение остеохондроза шейного отдела позвоночника направлено на:- устранение болевого синдрома;
- снятие напряжения с шейно-воротниковой зоны;
- улучшение кровоснабжения проблемной области;
- профилактику рецидивов.
- облегчение ощущения симптомов шейного остеохондроза;
- снятия отека и воздействия на нервные окончания;
- снижение и устранение спазма мышц;
- восстановление хрящевой ткани;
- ускорение обменных процессов для восстановления;
- улучшение реологических свойств крови;
 В этом случае используются блокады и инъекции, которые назначаются врачом и выполняются специальными медицинскими работниками в стационаре.
В этом случае используются блокады и инъекции, которые назначаются врачом и выполняются специальными медицинскими работниками в стационаре.Для полного устранения симптомов шейного остеохондроза лечение проводится с использованием физиотерапии (ультразвука, магнитотерапии, электрофореза), которая назначается индивидуально каждому пациенту, проходящему курс оздоровления в клинике.
Дополнительными способами устранения симптомов остеохондроза шейного отдела позвоночника и лечения являются:
- лечебная физкультура;
- классический и мануальный массаж;
- мануальная терапия;
- плавание;
- специальная диета.
Преимущества лечения в медицинском центре Елены Малышевой
Если вы приняли решение лечиться в клинике Елены Малышевой, то можете быть уверены, что тут:- Работают опытные дипломированные специалисты.
 К каждой проблеме мы подходим комплексно. Поэтому осмотр может провести сразу несколько врачей, что позволит поставить точный диагноз, определить, какой специалист вас будет лечить.
К каждой проблеме мы подходим комплексно. Поэтому осмотр может провести сразу несколько врачей, что позволит поставить точный диагноз, определить, какой специалист вас будет лечить. - Доступные цены на лечение в Ижевске. С тарифами на все виды услуг можно ознакомиться в прайсе. Окончательный расчет производится после определения всего комплекса процедур, необходимых для восстановления.
- Созданы все условия для диагностики и последующего лечения. Оборудованы специальные кабинеты и палаты, в которых каждый пациент будет чувствовать себя комфортно.
- Индивидуальный подход. Все процедуры назначаются с учетом особенностей организма пациента, его жалоб, симптоматики, перенесенных заболеваний, результатов диагностики. Мы гарантируем эффективное и безопасное лечение.

причины и симптомы, диагностика, лечение и профилактика
Причины и симптомы остеохондроза шейного отдела позвоночника
Позвонки шейного отдела испытывают повышенную нагрузку, связанную с подвижностью шеи и головы. Анатомия этого сегмента способствует риску смещения позвонков при резких или нетипичных движениях головы, а слабый мышечный корсет не защищает позвоночник от повреждений. Причины остеохондроза шейного отдела позвоночника окончательно не изучены, а течение в большинстве случаев бессимптомно. Это приводит к тому, что большинство пациентов обращаются за врачебной помощью довольно поздно. К развитию остеохондроза приводят:
- нарушенная осанка, нестабильность структур позвоночника;
- травмы, дисплазия соединительной ткани;
- генетическая предрасположенность;
- сидячая работа или нахождение в вынужденной позе длительное время, отсутствие достаточной физической активности;
- несбалансированное питание, недостаток витаминов и микроэлементов в рационе.

Дегенеративные изменения связок и хрящей становятся причиной сдавления артерий и нервных стволов, вызывая расстройства мозгового кровообращения и болевой синдром. Характерные симптомы этого состояния легко распознать.
- Болезненные ощущения в области затылка, шеи, плечей. При наклонах или поворотах головы можно услышать характерный хрустящий звук. Тянущие боли могут отдавать в грудной отдел, ощущается жжение между лопатками.
- Ощущение упадка сил, бессонница, хроническая усталость и частые головные боли. При шейном остеохондрозе головная боль сосредоточена в затылочной области и отдает в боковые части шеи.
- При наклоне головы может возникать чувство онемения рук, пальцев.
- Боли в груди, тошнота, головокружение.
Методы диагностики и лечения остеохондроза шейного отдела позвоночника
Диагноз ставится врачом-ортопедом или неврологом на основании осмотра, данных рентгенографии или компьютерной томографии позвоночника. При подозрении на межпозвоночные грыжи потребуется МРТ, а для оценки функциональных нарушений кровообращения – реоэнцефалография и изучение глазного дна.
Консервативная терапия включает симптоматические мероприятия (снятие боли, противовоспалительная терапия, спазмолитики), а также восстановление естественной хрящевой ткани при помощи хондропротекторов. Эффективны также точечный массаж, физиотерапия, лечебная гимнастика.
Профилактика остеохондроза шейного отдела позвоночника
Регулярная физическая активность и выполнение упражнений для укрепления мышечного корсета спины эффективно поддерживают нормальное состояние структур позвоночника. Ежедневная гимнастика и контроль положения шеи и спины в течение рабочего дня помогают нормализовать кровообращение, снять избыточную нагрузку на отдельные сегменты позвоночника.
Также необходимо следить за разнообразием рациона и не допускать появления избыточного веса. Активизировать обменные процессы и устранить мышечные спазмы помогает курс массажа, который нужно повторять с периодичностью 2–3 раза ежегодно.
Остеохондроз позвоночника — симптомы и лечение
«Мы молоды настолько, насколько гибок наш позвоночник»
Джозеф Пилатес
«Позвоночник – ключ к здоровью»
Поль Брегг
Причины и механизм развития остеохондроза
Чтобы понять, почему болит спина, нужно разобраться, как устроен наш позвоночник, как он работает, какие функции выполняет и какие факторы могут приводить к его повреждению.
Позвоночник человека составляют 32-34 позвонка (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых, 3-5 копчиковых), между которыми находится межпозвоночный диск, состоящий из хрящевой ткани. В середине межпозвоночного диска находится пульпозное ядро – полужидкое образование в виде «шарика», выполняющее функцию амортизации и окруженное плотной хрящевой тканью (фиброзным кольцом). Через весь позвоночник проходит спинномозговой канал, в котором расположен спинной мозг, с отходящими от него нервами. Вся эта конструкция окружена мышцами и связками. Основные функции позвоночника — опорно-двигательная, амортизационная, защитная.
Представьте себе останкинскую телебашню, которая удерживается в вертикальном положении благодаря целой системе тросов, натянутых от основания к верхушке. Так и наш позвоночник удерживает в нужном положение группа мышц–стабилизаторов, которые в норме равномерно распределяют нагрузку на позвоночник и суставы. В отличие от останкинской телебашни, наш позвоночник устроен сложнее, он может сгибаться в различных направлениях и даже скручиваться, все это возможно благодаря наличию межпозвоночного диска, мышц и связок.
Так и наш позвоночник удерживает в нужном положение группа мышц–стабилизаторов, которые в норме равномерно распределяют нагрузку на позвоночник и суставы. В отличие от останкинской телебашни, наш позвоночник устроен сложнее, он может сгибаться в различных направлениях и даже скручиваться, все это возможно благодаря наличию межпозвоночного диска, мышц и связок.
Каждый день человек совершает какие-то однообразные, повторяющиеся движения, связанные с работой или проведением досуга. Если на протяжении длительного времени работают одни и те же мышцы, то они перенапрягаются и спазмируются, а другие мышцы в это время совсем не испытывают нагрузку и атрофируются. Это приводит к изменению «геометрии» тела, нагрузка на межпозвоночный диск перераспределяется, спазмированные мышцы стягивают позвонки, ухудшается питание. При однообразном тяжелом физическом труде происходят те же самые процессы. Кроме этого, межпозвоночный диск не имеет кровеносных сосудов, а его питание осуществляется благодаря окружающим мышцам, и во время движения в межпозвоночном суставе в него поступает питательная синовиальная жидкость.
Хрящевая ткань на 80-85% состоит из воды, соответственно питьевой режим играет огромное значение. В течение суток человек должен выпивать минимум 2 литра чистой воды. Если воды в организм поступает недостаточно, то происходит дегидратация (высыхание) межпозвоночного диска, хрящ трескается и разрушается.
В своей практике я давно отметил, что стрессы, тревоги, переживания часто способствуют возникновению болей в спине. Любую стрессовую ситуацию наш организм воспринимает как опасность. При этом активируется симпатическая часть нервной системы, надпочечники «впрыскивают» в кровь гормоны стресса, повышается артериальное давление, учащается сердцебиение, напрягаются мышцы. В природе животное, если чего-то испугалось, бежит или защищает себя, соответственно сгорают гормоны стресса и мышцы, поработав, расслабляются. Человек — существо социальное, тревожиться стал чаще, а двигаться меньше, соответственно разрядки не происходит. Как результат возникает боль в позвоночнике, головная боль, моторные тики и другое.
Как результат возникает боль в позвоночнике, головная боль, моторные тики и другое.
В литературе можно встретить разные формулировки остеохондроза, но суть их одна. Остеохондроз – это «поломка» двигательного сегмента, разрушение, дегенерация хрящевой ткани. Причина – неправильный двигательный стереотип и, как следствие, нарушение питания хряща.
Прогрессированию остеохондроза способствуют: малоподвижный образ жизни, большие физические нагрузки, подъем тяжестей, ожирение, ношение сумки на одном плече, обувь на высоком каблуке, слишком мягкий матрас для сна, частые переохлаждения, наличие вредных привычек, наследственная предрасположенность, стрессовые ситуации, недостаточный питьевой режим и другое.
Симптомы остеохондроза
Проявления остеохондроза будут зависеть от локализации и выраженности поражения в позвоночно-двигательном сегменте. На начальном этапе пациенты жалуются на тупые, ноющие боли в спине, дискомфорт, небольшое ограничение движений в позвоночнике, периодическое онемение в руках или ногах, головную боль, утомляемость. Начав лечение и поменяв образ жизни в этот период, результат не заставит себя долго ждать и выздоровление наступит быстро.
Начав лечение и поменяв образ жизни в этот период, результат не заставит себя долго ждать и выздоровление наступит быстро.
При выраженном повреждении межпозвоночного диска возникает сильная боль, стойкое онемение и/или слабость в руке или ноге (зависит от уровня повреждения). Эти признаки могут свидетельствовать об разрушение межпозвоночного диска и наличии грыжи, при этом необходимо срочно обратится к врачу и начать лечение.
В самых тяжелых случаях болевой синдром может быть чрезвычайно сильным, возможно расстройство функции тазовых органов, выраженная слабость и онемение в руке или ноге. При наличие этих признаков необходима срочная госпитализация в стационар, для решения вопроса оперативного лечения.
При шейном остеохондрозе боль возникает в области шеи, может отдавать в плечо, руку или голову, появляется онемение или слабость в руке, головная боль, головокружение.
При остеохондрозе грудного отдела позвоночника боль возникает в грудной клетке, отдает в грудину или лопатку, усиливается при дыхании и движении, иногда возникает чувство нехватки воздуха. Пациенты часто путают такое состояние с болями в сердце.
Пациенты часто путают такое состояние с болями в сердце.
При поражение пояснично-крестцового отдела позвоночника боль локализуется в пояснице, усиливается при движении, отдает в ногу или промежность, может возникнуть онемение или слабость в ноге.
Необходимо помнить, что наш организм — это единое целое, и разделение остеохондроза на шейный, грудной, поясничный условно. Как правило заболевание развивается во всем позвоночнике, но проявляется в том отделе, который испытывает наибольшую нагрузку.
К кому обращаться, методы обследования остеохондроза
Как правило, с болями в позвоночнике пациенты обращаются к врачу-неврологу, который на основании жалоб и неврологического осмотра может поставить предварительный диагноз, назначить дополнительные методы обследования (рентген позвоночника, МРТ, КТ, общий анализ мочи, общий анализ крови) и разработать схему лечения.
Лечение
Лечение должно быть комплексным, направленным на:
- устранение болевого синдрома;
- устранение нарушенной функции спинномозговых корешков;
-
предупреждение прогрессирования дегенеративно-дистрофических изменений в структурах позвоночника.

В острый период, при сильном болевом синдроме назначается медикаментозное лечение: нестероидные противовоспалительные средства, миорелаксанты, витамины группы В, хондропротекторы, или делается блокада.
Затем подключается массаж, мануальная терапия, физиотерапия, иглорефлексотерапия, вытяжение позвоночника.
Лечебная физкультура – это основной метод консервативного лечения заболеваний опорно-двигательного аппарата. ЛФК направлена на формирование, коррекцию и укрепление мышечного корсета; увеличение объема движений в позвоночнике и суставах; выработку двигательного стереотипа и правильной осанки; уменьшение нагрузки на позвоночник.
При регулярных занятиях лечебной физкультурой, суставной гимнастикой, йогой или плаванием улучшается кровоснабжение и питание тканей, нормализуется обмен веществ, увеличивается межпозвоночное пространство, что приводит к выздоровлению.
Прислушайтесь к своему организму, если обнаружите симптомы проявления остеохондроза или Ваш образ жизни предполагает длительное сидение за компьютером, вождением автомобиля, недостаточной физической активностью, обратитесь за помощью к специалисту, не дожидаясь обострений.
Информацию для Вас подготовил:
Черемухин Андрей Федорович – врач-невролог, мануальный терапевт. Ведет прием в корпусе клиники на Озерковской.
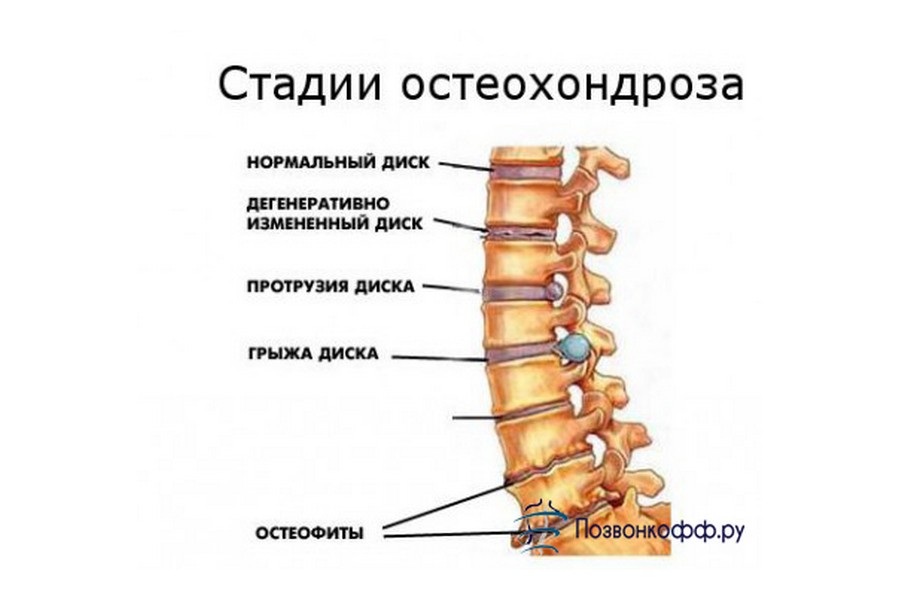
Лечение остеохондроза шейного, грудного, поясничного отделов позвоночника
Дискомфорт, боль, вынужденный отказ от любимых занятий – остеохондроз способен изрядно подпортить качество жизни. Он может локализироваться в шейном, грудном или поясничном отделе. Точно диагностируют заболевание и назначат эффективное лечение специалисты медицинского центра «МареМед».
Типичная симптоматика
Заподозрив симптомы одного из широко распространенных в современном мире заболеваний, не стоит откладывать визит к доктору. Вы можете нуждаться в медпомощи, если замечаете такие явления:
Вы можете нуждаться в медпомощи, если замечаете такие явления:
- Болезненные и дискомфортные ощущения в области шеи.
- Боль в спине и поясничном отделе.
- Мигрень.
- Головокружение.
- Чувство онемения в конечностях.
- Вялость, снижение общего тонуса организма.
Симптоматика может отличаться в зависимости от локализации. Остеохондроз шейного отдела приводит к тому, что нервные окончания защемляются и сдавливаются кровеносные артерии. При этом происходит нарушение питания головного мозга. Человек может испытывать неприятные ощущения онемения в лицевой, глазной, ушной области, летают «мушки» перед глазами. Трудно поворачивать голову, наклонять ее вперед.
В четырех случаях из пяти причиной болевых симптомов в области поясницы является поясничный остеохондроз. Он может быть как следствием сколиоза, так и иметь другие причины возникновения. Боль отдает в ноги, малый таз.
Грудной остеохондроз может спровоцировать одышку, болевые ощущения в сердечной области, подмышечных впадинах, грудной клетке.
Почему возникает
Каждый организм индивидуален. Двое коллег могут вести подобный образ жизни и переносить аналогичные нагрузки, но иметь разное состояние здоровья. Тем не менее, медицина выделяет распространенные причины, провоцирующие ухудшение самочувствия.
Шейный остеохондроз часто возникает у тех, кто ведет малоподвижный образ жизни, занимается преимущественно умственным трудом, а не физическим. Проблемы со спиной могут появиться и по другим причинам:
- Избыточная масса тела.
- Получение травмы.
- Плоскостопие.
- Неудобное положение во время сна, вызванное использованием мягкого матраса или слишком высокой подушки.
- Недостаток витаминов и минералов в рационе питания.
- Низкая физическая активность (редкие занятия спортом, сидячая работа).
- Неравномерные нагрузки на спину. Например, постоянное ношение сумки на одном плече либо в одной руке; многочасовое нахождение за рабочим столом в неправильном положении (закидывание ноги на ногу, наклон в одну сторону).

- Беременность и послеродовой период (для женщин, отличающихся слабостью мышечно‐связочного аппарата).
Заболевание «помолодело». Порой оно диагностируется в пациентов, не достигших 25-летнего возраста.
Диагностика и лечение
Не стоит самостоятельно устанавливать диагноз – это прерогатива врачей. Схожие симптомы могут свидетельствовать о наличии разных заболеваний. Визит в клинику «МареМед» – первый шаг к получению достоверной информации о состоянии здоровья. Пациенту будет проведено рентгенологическое обследование, магнитно‐резонансная томография на современной импортной аппаратуре.
Лечение остеохондроза позвоночника зависит от стадии заболевания и может включать медикаментозную и мануальную терапию, массаж, физиотерапевтические процедуры, ЛФК.
Опытные медики, современное оборудование, инновационные подходы, комфортные условия для пациентов – все это в комплексе дает положительный результат. Позвоните по указанному на сайте телефону, чтобы записаться на прием и получить квалифицированную медицинскую помощь.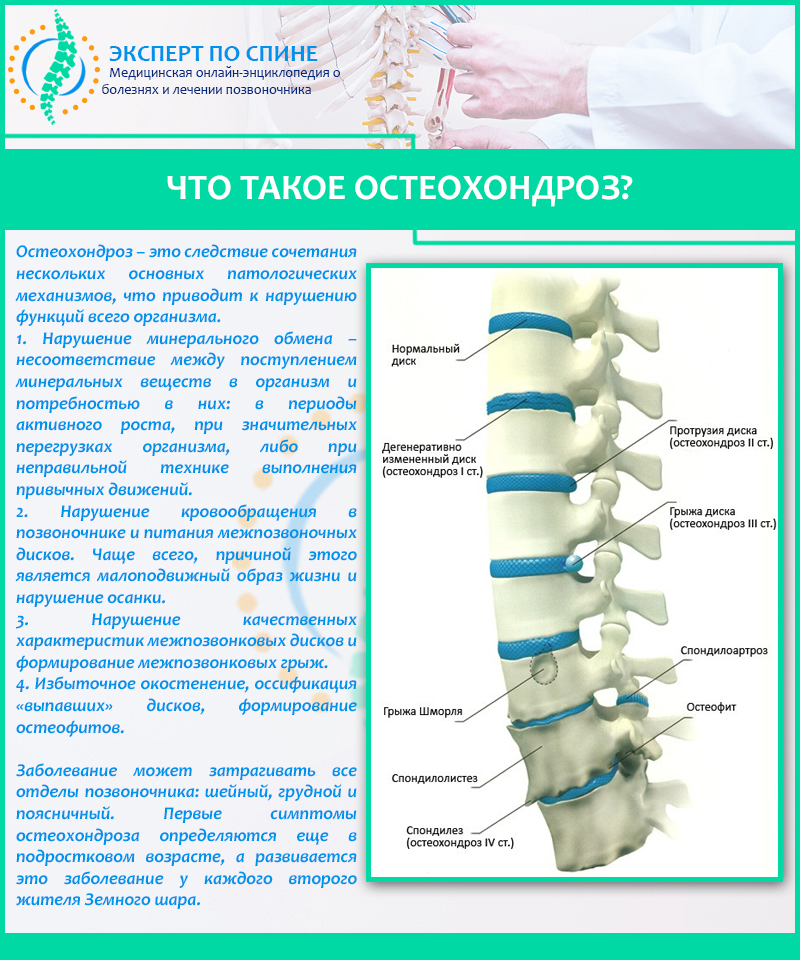
Шейный остеохондроз, его симптомы, лечение и профилактика
В современном мире резонансность заболевания шейным остеохондрозом трудно переоценить. Остеохондроз шейного отдела встречается гораздо чаще, чем в других позвоночных отделах. Это заболевание, в той или иной степени, имеют почти все люди старше двадцати пяти лет.
Шейный остеохондроз развивается, в основном, из-за сидячего образа жизни, чему особенно способствует исторический переход человека от физического труда к умственному, которому, пусть и в умеренной степени, сопутствует выполнение работы в положении сидя.
Остеохондроз шейного отдела – это дегенеративно-дистрофическое заболевание шейного отдела позвоночника, приводящее к поражению межпозвонковых дисков, что является общим вообще для заболевания остеохондроз. Так как этот отдел позвоночника является в силу своей природы достаточно подвижным, но и при этом уязвимым ввиду слабо развитого мышечного корсета, поэтому любое отрицательное воздействие на шею или спину, плохо влияет в первую очередь на шейный отдел. Из-за того, что дегенеративные изменения наиболее часто развиваются в самых подвижных позвоночных отделах, то в шейном отделе наиболее часто страдают именно нервные окончания на уровне С5…С7.
Из-за того, что дегенеративные изменения наиболее часто развиваются в самых подвижных позвоночных отделах, то в шейном отделе наиболее часто страдают именно нервные окончания на уровне С5…С7.
Так как симптомы шейного остеохондроза сильно противоречивы, то они не всегда рассматриваются только как симптомы этого заболевания, что довольно часто приводит к обращению за помощью к специалистам иных областей медицины. Рассмотрим их не много подробнее.
Симптомы
Ввиду того, что шейный отдел позвоночника довольно компактен, в сравнении с другими его отделами, то даже не большое напряжение мышц шей или же смещение позвонков шейного отдела, может стать причиной сдавливания или защемления нервных корешков, чему могут быть подвергнуты также и сосуды, расположенные в этом отделе. Ну, а остеофиты – костные разрастания, в народном лечении называемые «отложением солей» и формирующиеся в условиях развития заболевания шейным остеохондрозом, приводят, как следствие, лишь к существенному ухудшению течения болезни.
Клинические проявления заболевания шейным остеохондрозом, то есть его симптомы, можно разделить на рефлекторные симптомы и корешковые симптомы шейного остеохондроза.
Рефлекторные симптомы шейного остеохондроза
К рефлекторным симптомам шейного остеохондроза относятся, так называемые, «прострелы», выражающиеся в появлении резких острых болей в шее, и заметно усиливающихся при любых движениях. Ввиду этого больные зачастую принимают какое-то вынужденное, наиболее комфортное, положение головы. Кроме того, вполне возможно и возникновение типичного «хруста» при поворотах или иных движениях головой.
При заболевании шейным остеохондрозом, пациенты зачастую испытывают головные боли, носящие сжимающий характер и иррадиирущие в глазные яблоки или височную часть головы. Кроме того, иногда при этом, может падать острота зрительного восприятия, как бы «перед глазами всё плывёт».
Также может развиться и синдром позвоночной артерии, когда раздражается её нервное сплетение, который очень часто, ввиду головокружений у больного, ошибочно диагностируется нарушением кровообращения мозга.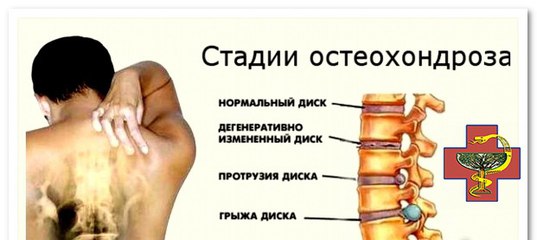 Такой симптом шейного остеохондроза может проявляться при резких движениях головой и осложняться тошнотой и возможной рвотой.
Такой симптом шейного остеохондроза может проявляться при резких движениях головой и осложняться тошнотой и возможной рвотой.
Помимо выше указанных, к рефлекторным симптомам шейного остеохондроза также относится и кардиологический синдром, при котором возникают ощущения схожие с приступом стенокардии. Но такое проявление симптомов остеохондроза обычно сочетается с комплексом и иных признаков этого заболевания, поэтому трудностей в постановке верного диагнозе обычно не вызывает.
Корешковые симптомы шейного остеохондроза
Корешковые симптомы шейного остеохондроза, как правило, проявляются ввиду сдавления спинномозгового нервного окончания — корешка. В этом случае чувствительные нарушения, сказывающиеся на двигательных функциях, зависят всецело от того, какой конкретно нервный корешок травмирован, а именно:
- С1 – снижение чувствительности в области затылка;
- С2 – возникновение болей в теменной или затылочной области головы;
- С3 – нарушение чувствительности и появление боли в области шеи, где произошло травмирование спинномозгового корешка, с вполне возможным нарушением функции речи, ввиду потери чувствительности языка и контроля над ним;
- С4 – появление боли и снижение чувствительности в плечелопаточной спинной области, а также боль в области сердца и печени, с одновременным снижением мышечного тонуса шеи и возможными дыхательные нарушениями дыхательной функции;
- С5 – снижение чувствительности и возникновение болей на наружной плечевой поверхности;
- С6 – боль, иррадиирущая от шейного отдела на лопатку, наружную плечевую поверхность, предплечье, и далее от лучезапястья к большому пальцу руки;
- С7 – такая же боль, как и при С6, но иррадиирущая от лопатки на заднюю плечевую поверхность, и далее от предплечья ко 2.
 .4-му пальцам руки, со снижением чувствительности в области болей;
.4-му пальцам руки, со снижением чувствительности в области болей; - С8 – снижение чувствительности и боль, идущая от шеи на плечо, а далее от предплечья к мизинцу руки.
Лечение
Шейный остеохондроз – это довольно сложное и крайне неприятное заболевание, для лечения которого необходима системность, длительность и этапность. Терапевтическое лечение шейного остеохондроза, в первую очередь, направлено на полное прекращение болевых симптомов шейного остеохондроза и устранение воспаления в области шеи, поражённой недугом.
Больным, при лечении шейного остеохондроза, проводится терапия классическими анальгетиками, как-то анальгин, кеторол или баралгин. Хотя в последнее время широкой популярностью при лечении остеохондроза шейного отдела позвоночника пользуются также и нестероидные противовоспалительные средства, например — мовалис, эффективно снимающий боли и снижающий активность воспалений.
Помимо прочего, в лечении шейного остеохондроза используются также и хондропротекторы, как-то терафлекс или афлутоп, замедляющие процесс разрушения тканей хряща и, по мнению очень многих специалистов, также способствующих процессу их регенерации. Кроме того больным назначается применение витаминов В, улучшающих обменные процессы в организме больного.
А вот использование наружных гелей или мазей для лечения шейного остеохондроза – не эффективно, но смысл, так как в процессе их втирания в кожу выполняется ещё и дополнительно массаж шейной области позвоночника.
Дополнительно комбинируемыми с традиционным медикаментозным лечением шейного остеохондроза являются процедуры физиотерапии, и в частности, особо эффективным является использование магнитотерапии посредством специальных лечебных приборов, например отечественного аппарата ДИАМАГ, снискавшего себе заслуженную славу среди специалистов и пациентов. Также применяется, в дополнение к выше указанному, ещё лечебный массаж, лечебная физкультура и мануальная терапия. Но, в особо тяжёлых случаях заболевания может потребоваться и оперативное хирургическое вмешательство.
Но, в особо тяжёлых случаях заболевания может потребоваться и оперативное хирургическое вмешательство.
Профилактика заболевания шейным остеохондрозом
Сама по себе профилактика шейного остеохондроза не является сложной. Рекомендуется:
- ведение активного и здорового образа жизни,
- занятия спортом, или хотя бы утренняя гимнастика,
- грамотная организация рабочего места,
- соблюдение режима труда и отдыха,
- при длительной работе в положении сидя – в течение рабочего времени, несколько раз выполнять разминку и обеспечивать правильное положение головы и осанку во время выполнения работы.
Важным также является и подбор удобной подушки и матраса для сна. А вот тем, кто уже страдающим этим недугом, настоятельно рекомендуется повседневное применение для комфортного сна специализированных ортопедических изделий.
Остеохондроз шейного отдела позвоночника | Справочник Кунцевского лечебно-реабилитационного центра
Сейчас практически не осталось людей старше 25 лет, не испытывающих проблем с позвоночником. Одна из наиболее частых патологий – поражение позвонков шеи, которое при отсутствии лечения неизбежно прогрессирует и причиняет больному все больший дискомфорт.
Что такое остеохондроз
Остеохондроз шейного отдела позвоночника – это дегенеративно-дистрофические изменения в суставах и межпозвоночных дисках.
При прогрессировании шейного остеохондроза начинают появляться следующие симптомы:
-
снижение остроты зрения и слуха;
-
онемение языка;
-
при резком повороте шеи темнеет в глазах, кружится голова;
-
в области затылка чувствуется пульсирующая боль, которая может отдавать в виски и темя;
-
боль в шейном отделе и плечах, беспокоящая пациента даже во время сна и усиливающаяся при движении или нагрузке;
-
шея скована, особенно по утрам;
-
давление в области грудины;
-
одышка, ощущение недостатка воздуха.

Из-за того, что спинной мозг не получает достаточное количество питательных веществ, амплитуда движений, а также чувствительность верхних и нижних конечностей заметно уменьшается.
Причины возникновения шейного остеохондроза
Предрасположенность к остеохондрозу шеи передается по наследству. Кроме того, распространенными причинами развития патологии является:
-
несбалансированное питание;
-
сколиоз;
-
плоскостопие;
-
ВСД;
-
стрессы;
-
травмы и ушибы позвоночника;
-
чрезмерная физическая активность;
-
ревматизм;
-
малоподвижный образ жизни;
-
избыточная масса тела.

Справка! Основная причина развития остеохондроза – нарушение минерального обмена, которое может быть связано с дефицитом кальция или гормональным сбоем. Женщины часто сталкиваются с этой патологией во время беременности и климакса.
Диагностика
Чтобы определить степень дегенеративных изменений в позвоночнике, применяются следующие методы диагностики:
-
Ультразвуковая доплерография сонных и позвоночных артерий. Позволяет обнаружить спазмированные сосуды, а также нарушение кровоснабжения головного и спинного мозга.
-
Аудиография для проверки функционирования органов слуха.
-
УЗИ.
-
КТ и МРТ головы и шейного отдела. Осуществляется с целью оценки области поражения, проверки положения межпозвоночных дисков, выявления компрессии спинного мозга и сосудов.

-
Анализ крови.
-
Рентген на ранней стадии патологии.
-
Электронейромиография показывающая наличие воспалительных процессов, защемлений и повреждений нервов.
-
Дуплексное сканирование сосудов головы.
Справка! Все эти процедуры удобнее всего пройти в одном месте, например, в Кунцевском лечебно-реабилитационном центре, где диагностика проводится на современном оборудовании.
Какой врач лечит
При возникновении симптомов шейного остеохондроза нельзя сразу приступать к лечению. В первую очередь следует записаться к неврологу. Специалист проведет осмотр, а затем направит пациента на необходимые исследования
Важно! Проведение мануальной терапии и других видов лечения без предварительной диагностики грозит травмами и усугублением имеющихся проблем.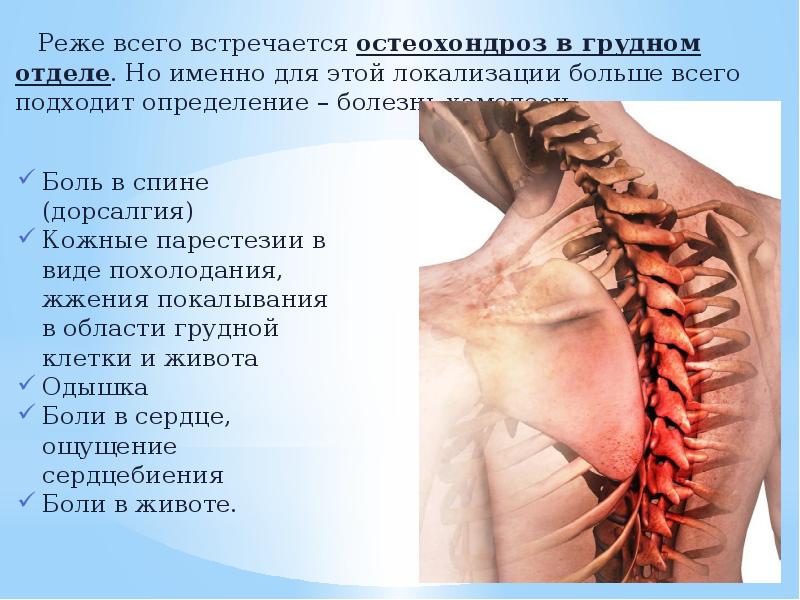
Методы лечения
После постановки диагноза пациент может перейти к лечению. В Кунцевском лечебно-реабилитационном центре работают ведущие специалисты, поэтому вероятность возникновения осложнений минимальна.
Основной метод лечения остеохондроза шеи – мануальная терапия. Специалист делает массаж, расслабляющий шею и плечи, возвращает позвонки и суставы к их естественному положению, работает над нормализацией тока лимфы и кровообращения.
Мануальная терапия часто комбинируется с лечебной гимнастикой, повышающей тонус мышц шеи. Кроме того, для избавления от патологии применяется медикаментозное лечение и физиотерапия.
Результаты
В результате произведения терапии нервные окончания освобождаются от защемлений, позвоночный столб стабилизируется, а боль исчезает или ослабевает. Мануальный терапевт способен вправить позвонки и увеличить расстояние между поврежденными дисками, тем самым устранив трение.
Важно! Остеохондроз 2 и 3 степени невозможно полностью вылечить. Но терапия и реабилитация позволят пациенту максимально восстановить нарушенные функции позвоночника.
Реабилитация и восстановление образа жизни
В Кунцевском лечебно-реабилитационном центре проводится не только диагностика и лечение шейного остеохондроза, но и реабилитационные мероприятия. Пациент выходит из центра здоровым и готовым в кратчайшие сроки вернуться к привычному образу жизни.
Реабилитация направлена не только на восстановление функционирования позвоночного столба, но и на профилактику поражения здоровых тканей. Программа составляется с учетом степени тяжести патологии и наличия осложнений. Хорошо зарекомендовали себя физиотерапевтические процедуры, массаж, ЛФК, грязевые аппликации. Если у пациента сохранились симптомы патологии, ему назначают медикаментозные блокады.
Образ жизни при шейном остеохондрозе
Чтобы избежать рецидива болезни, нужно соблюдать следующие рекомендации:
-
менять положение тела не реже чем каждые полчаса;
-
не поднимать груз весом более 5 кг;
-
больше ходить пешком, заниматься лечебной физкультурой, плаванием, пилатесом;
-
предпочтительнее использовать не сумку, а рюкзак;
-
при сидячей работе делать десятиминутные перерывы каждый час.

Важно! Большое значение имеет положение тела человека во время сна. Спать нужно на спине, на ортопедическом матрасе средней жесткости и ортопедической подушке. При этом голова и шея должны лежать на подушке, а плечи – на матрасе.
Лечение шейного остеохондроза наиболее эффективно на ранней стадии, поэтому не стоит откладывать визит к неврологу. Но остановить прогрессирование болезни и улучшить качество жизни можно независимо от степени поражения суставов и межпозвоночных дисков. Для этого важно не терять времени и следовать рекомендациям специалиста.
Содержание данной статьи проверено и подтверждено на соответствие медицинским стандартам врачом-неврологом, рефлексотерапевтом Сысуевым Олегом Михайловичем
Первая помощь и лечение остеохондроза шейного отдела позвоночника
Неправильное питание, отдых на диване, офисная работа и отсутствие минимальных физических нагрузок – причины заболеваний, которые стали достаточно распространенными сегодня. Одним из таких заболеваний является остеохондроз шейного отдела позвоночника.
Одним из таких заболеваний является остеохондроз шейного отдела позвоночника.
Симптомы
Признаки такого заболевания мог на себе ощущать каждый. Если они мешают вести деятельность, тогда не будет лишней консультация с врачом. Возможно, понадобится сделать рентген позвоночника. Вопрос только в том, когда обращаться к врачу? Это нужно делать, если имеется любой из симптомов:
- шум в ушах,
- онемение языка,
- утреннее ощущение «отлеживания» шеи,
- боль в руках, усиливающаяся даже при небольших нагрузках,
- боль в шее, переходящая в область ушей, глаз и затылка; может не прекращаться даже ночью,
- головная боль, берущая начало в затылке и распространяющаяся к вискам,
- болевые ощущения в области сердца, которые не снимает нитроглицерин,
- снижения остроты слуха и зрения,
- резкий поворот головы сопровождается обмороком, потемнением в глазах, головокружением,
- покалывание, жжение, онемение в ногах и руках,
- ослабление мышечной силы в руках.

Шейный отдел является самой уязвимой частью позвоночника. Это вызвано строением и слабостью мышечного корсета в районе шеи. Итог: даже небольшая нагрузка может вызвать смещение позвонков, приводящее к сдавливанию нервов и сосудов. Опасность этого процесса в том, что в этой области проходят сосуды, участвующие в кровоснабжении мозга. Поэтому последствия подобного заболевания могут быть самыми тяжелыми.
Первая помощь
Безусловно, следует сначала провести рентген позвоночника или другое исследование, чтобы определить точный диагноз. Предварительно, при сильных болях, можно принять обезболивающее: «Темпалгин», «Доларен», «Анальгин». Если эта группа препаратов не помогает снять боль, можно принять «Ибуфен», «Диклофенак» или «Найз», но следует учитывать, что такие лекарства отрицательно воздействуют на ЖКТ. Поэтому это может быть только экстренная помощь, чтобы затем сразу обратиться к врачу.
Можно также применить обезболивающие мази. Допускается прием мочегонных средств, если в зоне воспаления появился отек. Можно также воспользоваться воротником Шанца, однако долго его носить не стоит.
Можно также воспользоваться воротником Шанца, однако долго его носить не стоит.
Исследование
Как уже отмечалось, при первых симптомах следует обращаться к врачу. Учреждением, где сделать рентген позвоночника или провести любое исследование можно на высоком уровне, является клиника «Движение». Ведь может быть назначена магнитно-резонансная или компьютерная томография, ультразвуковая допплерография.
Лечение
Конечно, сделать рентген шейного отдела позвоночника – не значит провести лечение. После постановки точного диагноза следует провести комплексную терапию (лекарственную и нелекарственную).
В обязательном порядке назначаются препараты, которые снимают воспаление и боль, улучшают мозговое кровообращение. Если наблюдается патологическое напряжение мышц, может быть назначен прием препаратов, которые позволят их расслабить.
Разрекламированные БАДы вряд ли смогут помочь. Их прием не рекомендован врачами.
При лечении могут быть назначены:
- парафиновые аппликации,
- водные процедуры,
- магнитотерапия,
- электрофорез,
- альтернативная терапия (остеопатия, апитерапия, массаж, мануальная терапия, рефлексотерапия).

Тем не менее, исключительно на ранних стадиях и в простых формах важное значение для профилактики и лечения остеохондроза шейного отдела позвоночника имеет лечебная гимнастика.
Современные методы лечения шейного остеохондроза
Современный малоподвижный образ жизни становится причиной того, что такое распространенное заболевание, как шейный остеохондроз, активно омолаживается. На него все чаще жалуются «айтишники», водители и прочие представители «сидячих» профессий. По словам врачей, на шейный остеохондроз жалуются даже 17-летние подростки. Как правило, это те, кто активно пользуется смартфоном.
Дело в том, что в зависимости от наклона гаджета позвоночник человека испытывает нагрузку от 12 до 27 кг.Чем больше времени человек проводит в таком положении, тем быстрее изнашиваются межпозвонковые диски, появляются боли в шее и спине, а затем и остеохондроз. Врачам настоятельно рекомендуется начать лечение немедленно при появлении первых симптомов, иначе последствия пренебрежения своим здоровьем могут быть необратимыми.
Что это за заболевание — шейный остеохондроз?
Наиболее подвижным среди всех отделов позвоночника является шейный отдел. У него семь позвонков, которые соединены эластичными межпозвоночными дисками.Каждый диск имеет фиброзное кольцо с пульпозным ядром внутри.
Нарушение в нем обмена веществ может свидетельствовать о появлении остеохондроза, при котором межпозвонковый диск теряет прочность и эластичность. Позже под воздействием закачек фиброзное кольцо высовывается, на нем появляются трещины.
В шейном отделе есть множество нервных каналов и кровеносных сосудов, снабжающих мозг, а позвонки тесно прилегают друг к другу. Таким образом, даже умеренная деформация одного из позвонков приводит к сдавливанию нервных структур и сосудов.
Какие симптомы шейного остеохондроза и в чем их опасность?
Первые признаки заболевания проявляются в виде ощущения напряжения и покалывания в мышцах шеи, болевых ощущений, которые могут отдавать в затылок, лопатки, руки.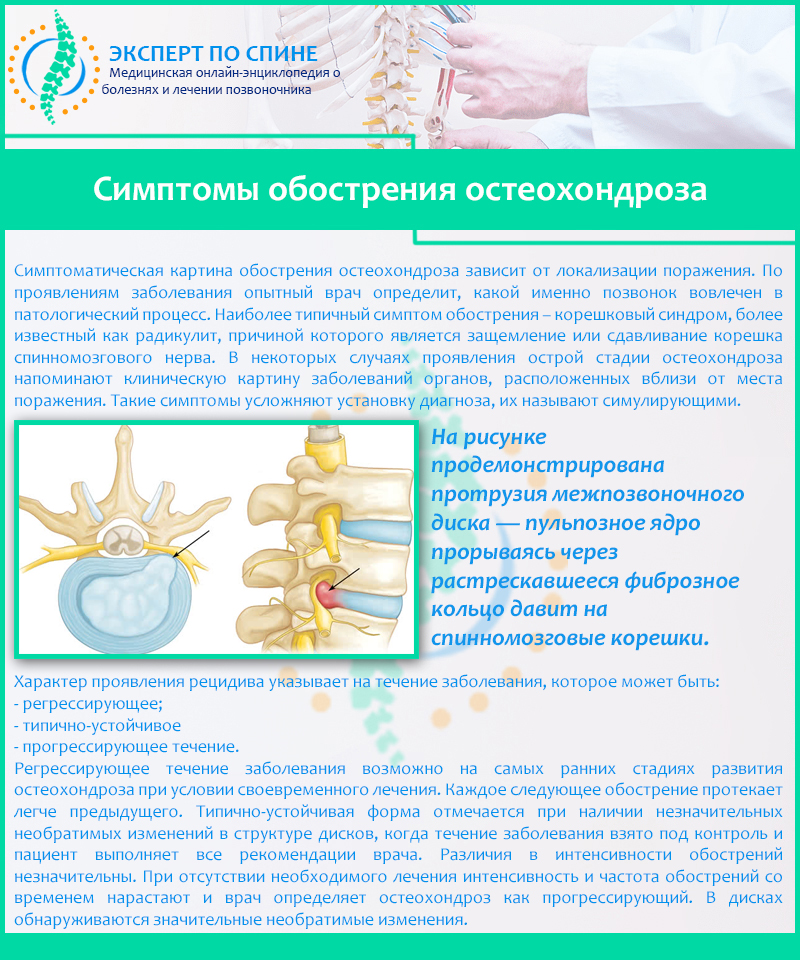 Когда из-за остеохондроза нарушается мозговое кровообращение, появляются мигрени, вегетососудистые заболевания, гипертония. Также болезнь плохо влияет на сердечно-сосудистую и дыхательную системы, ухудшается общая координация, слух и зрение.
Когда из-за остеохондроза нарушается мозговое кровообращение, появляются мигрени, вегетососудистые заболевания, гипертония. Также болезнь плохо влияет на сердечно-сосудистую и дыхательную системы, ухудшается общая координация, слух и зрение.
Если вовремя не начать лечение, шейный остеохондроз может вызвать протрузию межпозвонков, грыжу и синдром позвоночной артерии.
Диагностика остеохондроза шейки матки
Диагностика и лечение остеохондроза шейного отдела позвоночника проводят узкоспециализированные специалисты — ортопеды-травматологи и неврологи, специализирующиеся в области вертебрологии. В первую очередь врач определяет степень выраженности симптомов заболевания.Также определяются возможные причины возникновения — вредные условия труда, повадки пациента, наличие травм.
При необходимости пациенту рекомендуется дополнительное обследование:
Рентгенограмма показывает степень нестабильности тел позвонков шейного отдела.
МРТ выявляет образование протрузий, грыжи межпозвонковых дисков и состояние мягких тканей.
УЗИ головных и шейных сосудов (допплерография) рекомендуется при нарушениях мозгового кровообращения, мигрени.Это обследование позволяет определить состояние позвоночных артерий, вен, а также наличие патологической извитости и петель сосудов. Также УЗИ дает возможность увидеть нарушения проходимости сосудов. Все эти обследования в комплексе позволяют увидеть общую картину состояния шейного отдела позвоночника, чтобы правильно поставить диагноз и назначить наиболее эффективное лечение и дальнейшую реабилитацию для закрепления длительного результата.
Особенности лечения шейного остеохондроза
Лечение направлено на улучшение кровоснабжения головного мозга и тканей, окружающих шейный отдел позвоночника, увеличение подвижности заблокированных сегментов шейного отдела позвоночника, уменьшение болевого и миотонического синдрома.
Для достижения поставленных целей используются различные методы:
Массаж в сочетании с легкой ортопедической коррекцией для улучшения кровотока в шейном отделе позвоночника.
Метод короткого рычага для коррекции позвоночника.Этот нетравматичный метод эффективно устраняет функциональные блоки и восстанавливает подвижность сегментов.
Ударно-волновая терапия для улучшения обменных процессов, обновления клеток и участков пораженных тканей, устранения мышечных спазмов.
Карбокситерапия (лечебное действие углекислого газа на ткани позвоночника и суставов).
Физиотерапевтические методы лечения (электротерапия и магнитотерапия).
Медикаментозное лечение (блокады, мультизональные и другие инъекции) в сочетании с вышеперечисленными методами.Лекарства используются только в отдельных случаях, для снятия острого состояния при миотоническом (отек мягких тканей) и болевом синдроме.
ЛФК при шейном остеохондрозе
В лечении заболеваний все большую популярность приобретает ЛФК. Его применяют не только в состоянии ремиссии, но и как профилактику шейного остеохондроза. Физические упражнения улучшают кровообращение, укрепляют мышечный корсет, устраняют ограничения подвижности позвонков, увеличивают объем движений, восстанавливают нервно-мышечные связи.
Эффективных результатов помогает добиться терапия по финско-немецкой методике Давида, которая проводится в Институте вертебрологии и реабилитации. В ходе комплексного компьютерного тестирования определяется уязвимость шейного отдела позвоночника, асимметрия в шейном отделе, преобладание или недостаточное развитие мышечной системы. На основе этих показателей рассчитывается возможная нагрузка и разрабатывается индивидуальная программа тренировок на инновационных медицинских тренажерах.Для лечения и закрепления результата курс из 24 занятий нужно проходить дважды в год. Результаты тренировок на тренажерах обычно видны после 5-6 занятий.
Самолечение — это не вариант
Признаки шейного остеохондроза часто игнорируются или занимаются самолечением. Между тем это может привести к серьезным осложнениям. Особенно рискуют люди при самолечении или применении травматических мануальных приемов и физических манипуляций, которые не просто не лечатся, а могут еще больше усугубить болезнь. Лечение шейного остеохондроза лучше всего доверить квалифицированным специалистам, которые подберут для вас щадящие, современные и эффективные методы, исключающие возможность травмирования пораженного шейного отдела позвоночника.
Лечение шейного остеохондроза лучше всего доверить квалифицированным специалистам, которые подберут для вас щадящие, современные и эффективные методы, исключающие возможность травмирования пораженного шейного отдела позвоночника.
Институт вертебрологии и реабилитации уже 17 лет является лидером в области лечения позвоночника. Более чем в 95% случаев пациенты института избавляются от заболеваний позвоночника без операции.
Лечение остеохондроза позвоночника в Киеве, Черкассах и Кропивницком
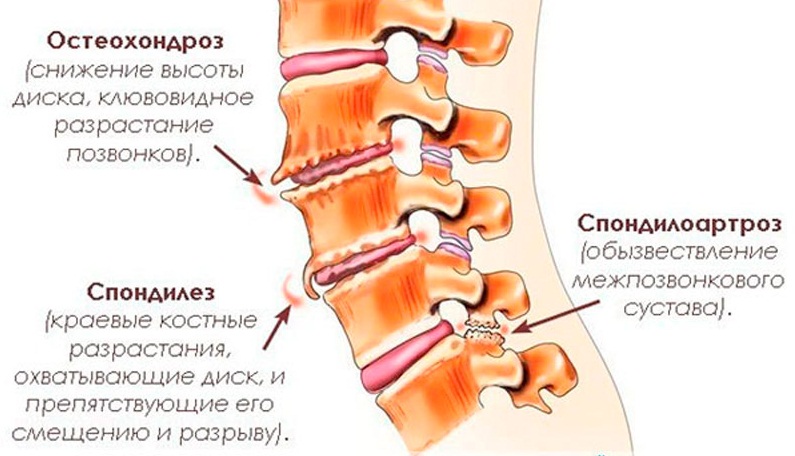
Остеохондроз позвоночника — это постепенное разрушение хрящевого слоя между позвонками, вызывающее нарушение иннервации и кровоснабжения позвоночника и спинного мозга.
В здоровом состоянии пространство между позвонками заполнено эластичными дисками, выполняющими амортизационную функцию. Но гиподинамия, постоянное вынужденное сидение, несбалансированное питание или травмы приводят к уплотнению, истиранию или другому разрушению фиброзного кольца. Из-за износа диска позвонок «сморщивается», смещается относительно других частей позвоночника, защемляя сосуды и нервы.
Из-за износа диска позвонок «сморщивается», смещается относительно других частей позвоночника, защемляя сосуды и нервы.
Невропатологи выделяют несколько видов остеохондроза:
- Остеохондроз шейных позвонков.Чаще всего диагностируется у офисных работников. Распространенность заболевания объясняется еще и тем, что диски между шейными позвонками самые тонкие и хрупкие. Искривление позвоночника сдавливает сосуды, питающие мозг, вызывая расстройства нервной системы;
- Остеохондроз грудного отдела. Он встречается реже, но его особенно сложно диагностировать. Признаки повреждений напоминают заболевания сердечно-сосудистой системы. Появляется сжимающая боль в груди, нарушается сердечная деятельность, а также функция легких, желудочно-кишечного тракта;
- Остеохондроз позвоночника.Провоцирует острую боль, распространяющуюся на поясницу, низ живота, ягодицы и бедра. Ухудшается кровоснабжение нижних конечностей, что приводит к их ослаблению, нарушению подвижности и снижению чувствительности.

В сложных случаях можно диагностировать мультисегментарный остеохондроз, поражающий сразу несколько отделов позвоночника.
Причины и симптомы
Невропатологи выделяют несколько причин развития остеохондроза. В группу риска входят люди всех возрастов, ведущие малоподвижный образ жизни, злоупотребляющие алкоголем и сигаретами.Несбалансированное питание, когда организм не получает достаточное количество микро- и макроэлементы также причиной дегенеративных заболеваний опорно-двигательного аппарата.
Другие причины следующие:
- механические травмы позвоночника;
- нарушение обмена веществ;
- лишний вес;
- повышенная нагрузка на позвоночник (физическая нагрузка, интенсивные занятия спортом, беременность).
Признаки патологии зависят от локализации проблемы. Но к наиболее частым симптомам относятся следующие:
- боли в спине, стреляющие в верхние или нижние конечности, грудь, ребра;
- нарушения в работе дыхательной, сердечно-сосудистой систем, желудочно-кишечного тракта;
- головокружение, головные боли и плохая память и внимание;
- снижение слуха и зрения;
- Онемение пальцев рук и ног.

Чем тяжелее поражение тканей при остеохондрозе, тем сильнее выражены симптомы заболевания.
Процедура лечения
В задачи невролога входит определение стадии заболевания, оценка степени дегенеративного процесса и выбор эффективного плана лечения для пациента. Сначала проводится диагностика, включающая осмотр пациента, после чего его направляют на анализы крови и дополнительное обследование.
Затем составляется план лечения.Фармакологическая терапия включает обезболивающие, противовоспалительные и общеукрепляющие препараты, также назначаются хондропротекторы. В период выздоровления пациенту противопоказаны высокие физические нагрузки. Также невролог может направить на сеансы мануальной терапии или курс физиотерапии.
Подробнее о лечении остеохондроза Вы можете узнать в медицинском центре «ДокторПРО» в Киеве, Черкассах и Кропивницком.
Ранний спондилоартрит: полезность клинического обследования | Ревматология
Аннотация
Цели. Оценить полезность клинических параметров при скрининге на ранний SpA у пациентов, соответствующих критериям Калина для воспалительной боли в спине (IBP).
Оценить полезность клинических параметров при скрининге на ранний SpA у пациентов, соответствующих критериям Калина для воспалительной боли в спине (IBP).
Методы. Врачи общей практики использовали критерии Калина для IBP, чтобы направить пациентов моложе 45 лет в нашу клинику раннего SpA. Мы получили историю болезни пациентов и провели клиническое обследование, включая рентгеновские снимки и магнитно-резонансные изображения всех пораженных участков. Также были получены лабораторные тесты для острофазовых реагентов и HLA-B27.Два ревматолога поставили диагноз СпА в соответствии с существующими критериями.
Результаты. Из 92 направленных пациентов у 30 (33%) была диагностирована СпА и у 62 (67%) — невоспалительное заболевание. Спонтанная ночная боль при пробуждении, наличие критериев Калина для IBP и болезненность КПС (КПС) были независимо связаны с SpA. Боль в шее и снижение сагиттального движения шейного отдела позвоночника в основном возникали при невоспалительном заболевании. Ночная боль в анамнезе и уменьшение боли при физической нагрузке, но не в состоянии покоя, а также экспрессия HLA-B27 и аномальные уровни СРБ были значительно чаще у пациентов с СпА.
Ночная боль в анамнезе и уменьшение боли при физической нагрузке, но не в состоянии покоя, а также экспрессия HLA-B27 и аномальные уровни СРБ были значительно чаще у пациентов с СпА.
Выводы. Специфические клинические симптомы, такие как спонтанная ночная боль при пробуждении, боль в шейке матки и болезненность КПС при клиническом обследовании, оказываются полезными при скрининге молодых пациентов с болью в спине на раннюю СпА.
Введение
AS является наиболее частым SpA у молодых людей [1]. Около одной трети пациентов с АС будут иметь неблагоприятный исход, вероятно, потому, что между появлением симптомов и окончательным диагнозом может пройти до 14 лет [2–4].Однако с появлением эффективных методов лечения желательна ранняя диагностика [5].
Ранняя диагностика АС затруднена тем фактом, что в то время как до 39% пациентов с хронической болью в спине могут иметь различные симптомы СПА, только около 5% действительно имеют СПА [6]. Кроме того, распространенность невоспалительной боли в спине (НИАД) достигает пика примерно в том же возрасте, что и SpA [7]. Поскольку воспалительная боль в спине (IBP) является краеугольным камнем в диагностике SpA, Calin et al. предложил первый набор критериев для IBP в 1977 году.Однако только у 14% пациентов, которые соответствуют критериям Калина для IBP, будет аксиальный SpA [8,9]. Более поздний набор клинических признаков IBP включает утреннюю скованность (MST) продолжительностью> 30 минут, уменьшение боли в спине при физической нагрузке, но не в состоянии покоя, пробуждение боли в спине во второй половине ночи и чередование боли в ягодицах [10]. Эти клинические критерии повысили чувствительность и специфичность ИБП до 70 и 81% соответственно. Основываясь на этих критериях, наличие воспаления спинного мозга на МРТ, наличие HLA-B27 и увеит в анамнезе увеличивает вероятность SpA у конкретного пациента до> 80% [9].Однако чувствительность, специфичность и отношения правдоподобия (LR) для этих критериев были рассчитаны на основе данных пациентов с AS со средней продолжительностью заболевания> 12 лет.
Кроме того, распространенность невоспалительной боли в спине (НИАД) достигает пика примерно в том же возрасте, что и SpA [7]. Поскольку воспалительная боль в спине (IBP) является краеугольным камнем в диагностике SpA, Calin et al. предложил первый набор критериев для IBP в 1977 году.Однако только у 14% пациентов, которые соответствуют критериям Калина для IBP, будет аксиальный SpA [8,9]. Более поздний набор клинических признаков IBP включает утреннюю скованность (MST) продолжительностью> 30 минут, уменьшение боли в спине при физической нагрузке, но не в состоянии покоя, пробуждение боли в спине во второй половине ночи и чередование боли в ягодицах [10]. Эти клинические критерии повысили чувствительность и специфичность ИБП до 70 и 81% соответственно. Основываясь на этих критериях, наличие воспаления спинного мозга на МРТ, наличие HLA-B27 и увеит в анамнезе увеличивает вероятность SpA у конкретного пациента до> 80% [9].Однако чувствительность, специфичность и отношения правдоподобия (LR) для этих критериев были рассчитаны на основе данных пациентов с AS со средней продолжительностью заболевания> 12 лет. Эти значения могут значительно отличаться у пациентов с более короткой продолжительностью недиагностированной хронической боли в спине [10].
Эти значения могут значительно отличаться у пациентов с более короткой продолжительностью недиагностированной хронической боли в спине [10].
Мы разработали проспективное исследование для оценки прогностической ценности клинических и лабораторных параметров, которые могут помочь врачам в диагностике СпА у пациентов с неуточненной хронической болью в спине и довольно короткой продолжительностью симптомов.
Методы
Мы раздали папку, объясняющую критерии Калина для IBP [8], 345 терапевтам в южной Австрии. Критерии Калина считаются выполненными, если присутствуют по крайней мере четыре из следующих пяти симптомов: (i) постоянная боль в спине в течение ≥ 3 месяцев, (ii) возраст начала <40 лет, (iii) незаметное начало боли в спине, (iv) спина боль уменьшается от упражнений и (v) скованность в спине, особенно по утрам. Врачей первичной медико-санитарной помощи попросили направлять пациентов моложе 45 лет, соответствующих критериям Калина для ИБП, в нашу клинику раннего спондилоартрита.
В нашем отделении был получен полный медицинский и семейный анамнез. Один врач ответил на различные аспекты описанной боли в спине с помощью анкеты, включая следующие вопросы: (i) «Вы проснулись ночью из-за боли в спине?», (2a) «Если да, то как вы думаете, вы проснулись? из-за боли при переворачивании в постели? »и (2b)« Если да, как вы думаете, вы проснулись спонтанно (без движения)? ».
Физикальное обследование включало: (i) боль при пальпации тел позвонков в шейном, грудном и поясничном отделах позвоночника; (ii) боль в КПС (КПС), вызванная давлением, оказываемым либо на передние верхние ости подвздошной кости (подвздошная щель), на боковую часть подвздошной кости (компрессия подвздошной кости), либо на нижнюю часть КПС; (iii) расстояние от подбородка до яремной кости для измерения сагиттального движения шейного отдела позвоночника; (iv) сагиттальное движение грудного отдела позвоночника определялось следующим образом: (a) лента накладывалась на тело седьмого шейного позвонка у пациентов, стоящих прямо, и этикетка помещалась на 30 см вниз на позвоночник, от тела седьмого шейного позвонка до метки измеряли, в то время как пациенты вытягивали и сгибали верхнюю часть тела, и (c) разница между двумя измерениями регистрировалась как сагиттальное движение грудного отдела позвоночника; (v) расширение груди; (vi) тест Шобера и модифицированный тест Шобера; и (vii) боковое сгибание поясничного отдела позвоночника.
Лабораторные тесты включали СОЭ (нормальный диапазон ≤10 мм / час для мужчин, ≤20 мм / час для женщин), СРБ (отрицательный ≤8 мг / л) и HLA-B27.
Рентгенограммы позвоночника и КПС были получены у всех пациентов и просмотрены опытным рентгенологом. Были получены МРТ клинически пораженных участков с помощью гироскопа Philips 1,5 Тесла. Если рентгенографические результаты были неоднозначными и МРТ не удавалось получить, пациентам проводилась компьютерная томография КПС или всего тела 99m Tc-пирофосфатная сцинтиграфия.
Два врача поставили диагноз аксиального SpA в соответствии с критериями, предложенными Rudwaleit et al. [11] (таблица 1). АС диагностировали, если пациент соответствовал модифицированным Нью-Йоркским критериям [12]. Три пациента были классифицированы как имеющие недифференцированный СПА. У одного пациента был двусторонний сакроилеит, но он не соответствовал критериям Калина для IBP. Второй пациент соответствовал критериям Калина для ИБП, но имел односторонний сакроилеит, а у третьего пациента были выявлены явные рентгенологические признаки СПА в поясничном отделе позвоночника.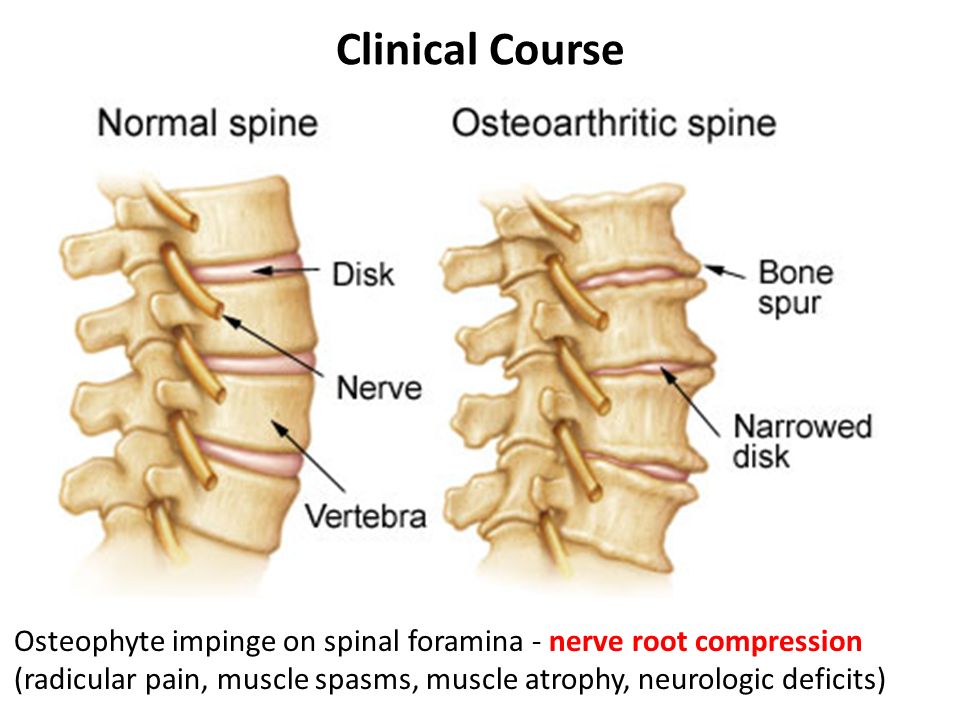 Предрентгенографический аксиальный SpA диагностировался, если пациенты соответствовали и берлинским критериям, и критериям классификации Amor для SpA [11,13] и если присутствовали результаты МРТ, указывающие на SpA. Диагноз псориатического СПА был поставлен в соответствии с модифицированными критериями МакГонагла [14], при этом у обоих пациентов на рентгенограммах наблюдались признаки псориатического заболевания кожи и двустороннего сакроилеита. Энтеропатический SpA был установлен у пациента с гистологически подтвержденной болезнью Крона при наличии критериев Калина для IBP и двустороннего сакроилеита.Невоспалительное заболевание позвоночника диагностировалось на основании клинических и рентгенологических данных, если морфологические изменения соответствовали клиническим данным.
Предрентгенографический аксиальный SpA диагностировался, если пациенты соответствовали и берлинским критериям, и критериям классификации Amor для SpA [11,13] и если присутствовали результаты МРТ, указывающие на SpA. Диагноз псориатического СПА был поставлен в соответствии с модифицированными критериями МакГонагла [14], при этом у обоих пациентов на рентгенограммах наблюдались признаки псориатического заболевания кожи и двустороннего сакроилеита. Энтеропатический SpA был установлен у пациента с гистологически подтвержденной болезнью Крона при наличии критериев Калина для IBP и двустороннего сакроилеита.Невоспалительное заболевание позвоночника диагностировалось на основании клинических и рентгенологических данных, если морфологические изменения соответствовали клиническим данным.
Диагностика пациентов с СпА или невоспалительными заболеваниями
| Диагностика СпА . | Кол-во пациентов . | Диагностика НИАД
. | Кол-во пациентов . | |||||
|---|---|---|---|---|---|---|---|---|
| Axial SpA | 27 | Грыжа межпозвоночного диска | 41 | |||||
| Radiographic SpA | 19 | Остеохондроз | 5 | 9019 | 9019 9019 | USpA | 3 | Эрозивный остеохондроз | 2 |
| Прерентгенографический осевой SpA | 8 | DISH | 1 | |||||
| Psorylosopic 9020 SpA | 9020 SpAСколиоз | 3 | ||||||
| Растяжение поясницы | 1 | |||||||
| Всего | 62 |
| Диагностика СПА . | Кол-во пациентов . | Диагностика НИАД . | Кол-во пациентов
. | |||||
|---|---|---|---|---|---|---|---|---|
| Axial SpA | 27 | Грыжа межпозвоночного диска | 41 | |||||
| Radiographic SpA | 19 | Остеохондроз | 5 | 9019 | 9019 9019 | USpA | 3 | Эрозивный остеохондроз | 2 |
| Прерентгенографический осевой SpA | 8 | DISH | 1 | |||||
| Psorylosopic 9020 SpA | 9020 SpAСколиоз | 3 | ||||||
| Растяжение поясницы | 1 | |||||||
| Всего | 62 |
Диагностика пациентов с СпА или невоспалительными заболеваниями
| Диагностика СпА . | Кол-во пациентов . | Диагностика НИАД
. | Кол-во пациентов . | |||||
|---|---|---|---|---|---|---|---|---|
| Axial SpA | 27 | Грыжа межпозвоночного диска | 41 | |||||
| Radiographic SpA | 19 | Остеохондроз | 5 | 9019 | 9019 9019 | USpA | 3 | Эрозивный остеохондроз | 2 |
| Прерентгенографический осевой SpA | 8 | DISH | 1 | |||||
| Psorylosopic 9020 SpA | 9020 SpAСколиоз | 3 | ||||||
| Растяжение поясницы | 1 | |||||||
| Всего | 62 |
| Диагностика СПА . | Кол-во пациентов . | Диагностика НИАД . | Кол-во пациентов
. | |||||
|---|---|---|---|---|---|---|---|---|
| Axial SpA | 27 | Грыжа межпозвоночного диска | 41 | |||||
| Radiographic SpA | 19 | Остеохондроз | 5 | 9019 | 9019 9019 | USpA | 3 | Эрозивный остеохондроз | 2 |
| Прерентгенографический осевой SpA | 8 | DISH | 1 | |||||
| Psorylosopic 9020 SpA | 9020 SpAСколиоз | 3 | ||||||
| Растяжение поясницы | 1 | |||||||
| Всего | 62 |
Этический комитет Медицинского университета Граца одобрил исследование, и все пациенты предоставили подписанное информированное согласие.
Статистический анализ
Данные были проанализированы с помощью программного обеспечения JMP 7. 0 и SAS 9.1.3. Поскольку непрерывные данные обычно не были распределены нормально, для вычисления различий между группами применялись односторонний дисперсионный анализ (ANOVA) Крускала-Уоллиса для непрерывных переменных и двусторонний точный тест Фишера для категориальных значений. Диагностическая точность различных параметров оценивалась путем расчета чувствительности, специфичности, а также положительных и отрицательных LR, включая 95% доверительный интервал.Анализ кривой рабочих характеристик приемника (ROC) использовался для сравнения способности групп клинических параметров различать пациентов с СпА и пациентов с невоспалительными расстройствами. Надежность между наблюдателями определялась невзвешенной k-статистикой. P -значения ≤ 0,05 считались статистически значимыми.
0 и SAS 9.1.3. Поскольку непрерывные данные обычно не были распределены нормально, для вычисления различий между группами применялись односторонний дисперсионный анализ (ANOVA) Крускала-Уоллиса для непрерывных переменных и двусторонний точный тест Фишера для категориальных значений. Диагностическая точность различных параметров оценивалась путем расчета чувствительности, специфичности, а также положительных и отрицательных LR, включая 95% доверительный интервал.Анализ кривой рабочих характеристик приемника (ROC) использовался для сравнения способности групп клинических параметров различать пациентов с СпА и пациентов с невоспалительными расстройствами. Надежность между наблюдателями определялась невзвешенной k-статистикой. P -значения ≤ 0,05 считались статистически значимыми.
Результаты
Характеристика пациентов
В течение 6 месяцев врачи первичной медико-санитарной помощи направили в общей сложности 108 пациентов, 16 из которых были старше 45 лет, так что исследование основано на 92 пациентах. Диагноз SpA был поставлен у 30 (33%) этих пациентов (15 мужчин и 15 женщин), а нарушение с НИАД — у 62 пациентов (67%) (23 мужчины, 39 женщин). Шестнадцать (53%) пациентов с SpA соответствовали модифицированным Нью-Йоркским критериям для AS [12], и 14 пациентов (47%) получили диагноз другого SpA (Таблица 1). Двадцать девять из 30 пациентов соответствовали критериям Берлинской классификации SpA и 27 соответствовали критериям классификации Amor для SpA [11,13]. Один пациент со СпА не соответствовал ни одному из этих критериев, но показал двусторонний сакроилеит на простом рентгеновском снимке, который был подтвержден компьютерной томографией.Обычная рентгенография показала односторонний сакроилеит II или выше у семи пациентов со SpA и двусторонний сакроилеит II или выше у 15 пациентов с SpA. Результаты МРТ остальных восьми пациентов со СпА показали двусторонний сакроилеит у шести пациентов, односторонний сакроилеит у одного пациента и спондилит поясничного отдела позвоночника у другого пациента.
Диагноз SpA был поставлен у 30 (33%) этих пациентов (15 мужчин и 15 женщин), а нарушение с НИАД — у 62 пациентов (67%) (23 мужчины, 39 женщин). Шестнадцать (53%) пациентов с SpA соответствовали модифицированным Нью-Йоркским критериям для AS [12], и 14 пациентов (47%) получили диагноз другого SpA (Таблица 1). Двадцать девять из 30 пациентов соответствовали критериям Берлинской классификации SpA и 27 соответствовали критериям классификации Amor для SpA [11,13]. Один пациент со СпА не соответствовал ни одному из этих критериев, но показал двусторонний сакроилеит на простом рентгеновском снимке, который был подтвержден компьютерной томографией.Обычная рентгенография показала односторонний сакроилеит II или выше у семи пациентов со SpA и двусторонний сакроилеит II или выше у 15 пациентов с SpA. Результаты МРТ остальных восьми пациентов со СпА показали двусторонний сакроилеит у шести пациентов, односторонний сакроилеит у одного пациента и спондилит поясничного отдела позвоночника у другого пациента. Мы диагностировали у пяти HLA-B27-положительных пациентов невоспалительные заболевания, хотя они соответствовали критериям SpA по Берлину или Амору, поскольку результаты МРТ грудного и поясничного отделов позвоночника и обоих КПС у всех пяти пациентов и результаты МРТ шейного отдела позвоночника у трех пациентов были без особенностей.Четыре из этих пациентов соответствовали критериям Калина для IBP, трое из них сообщили о спонтанной ночной боли при пробуждении, а еще один пациент сообщил о болезненности КПС при клиническом обследовании. Надежность между наблюдателями при постановке диагноза между двумя исследователями в один и тот же день показала согласие 93% (значение κ 0,85).
Мы диагностировали у пяти HLA-B27-положительных пациентов невоспалительные заболевания, хотя они соответствовали критериям SpA по Берлину или Амору, поскольку результаты МРТ грудного и поясничного отделов позвоночника и обоих КПС у всех пяти пациентов и результаты МРТ шейного отдела позвоночника у трех пациентов были без особенностей.Четыре из этих пациентов соответствовали критериям Калина для IBP, трое из них сообщили о спонтанной ночной боли при пробуждении, а еще один пациент сообщил о болезненности КПС при клиническом обследовании. Надежность между наблюдателями при постановке диагноза между двумя исследователями в один и тот же день показала согласие 93% (значение κ 0,85).
Средний возраст пациентов с СпА был значительно ниже, чем у пациентов с НИАД (32,8 года; диапазон 27,3–38,3 против 36,5 года; диапазон 32.8–41,0 соответственно; P <0,05). Средняя продолжительность симптомов составила 3,3 года (диапазон 1,1–6,5) у пациентов со СпА и 4,0 года (диапазон 1,5–10,0) у пациентов с НИАД. Двенадцать (40%) пациентов с СпА сообщили о хронической боли в спине продолжительностью <2 лет, а 11 (37%) пациентов с Спа сообщили о хронической боли в спине в течение последних 2–5 лет.
Двенадцать (40%) пациентов с СпА сообщили о хронической боли в спине продолжительностью <2 лет, а 11 (37%) пациентов с Спа сообщили о хронической боли в спине в течение последних 2–5 лет.
История болезни
Критерии Калина для IBP
Критериям Calin для IBP соответствовали 27 из 30 пациентов с SpA и 39 из 62 пациентов с NIBP ( P <0.01; Таблица 2). Когда пять критериев Калина для IBP были проанализированы индивидуально, появление симптомов в возрасте до 40 лет было значительно чаще среди пациентов с SpA (90%), чем среди пациентов с NIBP (10%) ( P <0,01). Все остальные критерии IBP были равномерно распределены между двумя группами (данные не показаны).
Таблица 2.Клинические и лабораторные параметры, применяемые для дифференциации пациентов с СпА от пациентов с невоспалительными заболеваниями
| Параметры . | Пациенты с СПА
. | пациент НИАД . | P -значение . | Положительный LR (95% ДИ) . | Отрицательный LR (95% ДИ) . | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| IBP, n (%) | 27 (90,0) | 39 (62,9) | <0,01 | 1,4 (1,1, 1,6) | 0,3 (0,1, 0,7) | |||||
| 25 (83.3) | 33 (53,2) | <0,05 | 1,4 (1,1, 1,8) | 0,4 (0,2, 0,9) | ||||||
| Ночная боль при спонтанном пробуждении, n (%) | 22 (73,3) | 14 (22,6) | <0,001 | 3,3 (2,2, 4,8) | 0,4 (0,3, 0,7) | |||||
| Пробуждающаяся ночная боль при движении, n (%) | 3 (10,0) | 19 (30,7) | <0,05 | 0,6 (0,2, 1,3) | 1.2 (0,9, 1,4) | |||||
| Уменьшение боли в спине с помощью упражнений, n (%) | 22 (73,3) | 45 (72,6) | NS | 1,1 (0,8, 1,4) | 0,8 ( 0,4, 1,9) | |||||
| Уменьшение боли в спине в покое, n (%) | 13 (43,3) | 40 (64,5) | <0,05 | 0,7 (0,5, 1,1) | 1,7 (1,0 , 2,9) | |||||
| Уменьшение боли в спине при физической нагрузке, но не при отдыхе, n (%) | 12 (40. 0) 0) | 12 (19,4) | <0,05 | 2,1 (1,1, 4,0) | 0,7 (0,6, 1,0) | |||||
| Боль в шее, n (%) | 2 (6,7) | 29 (46,8) | <0,001 | 0,4 (0,2, 0,8) | 1,5 (1,1, 2,0) | |||||
| Боль в грудной клетке, n (%) | 16 (53,3) | 33 (53,2) | NS | 1,2 (0,8, 1,7) | 0,8 (0,5, 1,3) | |||||
| Боль в пояснице, n (%) | 24 (80.4) | 53 (85,5) | NS | 0,9 (0,8, 1,1) | 1,4 (0,5, 1,3) | |||||
| MST, мин. | 41,2 ± 31,6 | 27,1 ± 27,8 | <0,05 | |||||||
| Сагиттальное движение шейного отдела позвоночника, см | 19,3 ± 2,1 | 16,9 ± 2,7 | <0,001 | |||||||
| Сагиттальное движение грудного отдела позвоночника | см | 9 ± 0,9 | 1,9 ± 1,1 | NS | ||||||
| Тест Шобера, см | 4,6 ± 1,0 | 4,9 ± 1,1 | NS | Модифицированный тест Шобера | ||||||
| 6,1 ± 1,1 | 6,6 ± 1,3 | <0,05 | ||||||||
| Боковое сгибание поясницы, см | 18,5 ± 4,9 | 19,3 ± 3,7 | NS | 9019 9020 5 см, n (%) | 27 (79.4) | 54 (93,1) | NS | 0,9 (0,6, 1,3) | 1,2 (0,7, 2,0) | |
| Расширение грудной клетки, см | 4,6 ± 1,5 | 5,4 ± 1,6 | NS | |||||||
| Расширение грудной клетки <3 см, n (%) | 6 (20,0) | 7 (11,3) | NS | 0,9 (0,7, 1,1) | 1,7 (0,7, 4,5) | |||||
| Нежность КПС, n (%) | 19 (63.3) | 11 (17,7) | <0,001 | 3,8 (2,6, 5,8) | 0,5 (0,3, 0,7) | |||||
| СОЭ, мм / ч | 15,5 ± 15,8 | 10,1 ± 9,1 | NS | |||||||
| Патологическая СОЭ, n (%) | 10 (33,3) | 12 (19,4) | NS | 3,8 (2,0, 7,3) | 0,8 (0,6, 1,0) | |||||
| CRP, мг / л | 8,4 ± 8,4 | 3. 4 ± 5,5 4 ± 5,5 | <0,001 | |||||||
| Патологический СРБ, n (%) | 10 (33,3) | 8 (12,9) | <0,05 | 3,1 (1,8, 5,6) 9020 0,8 (0,6, 1,0) | ||||||
| HLA-B27, n (%) | 24 (80,0) | 16 (25,8) | <0,001 | 4,0 (2,8, 5,6) | 0,2 (0,1, 0,5) |
| Параметры . | Пациенты с СПА . | пациент НИАД . | P -значение . | Положительный LR (95% ДИ) . | Отрицательный LR (95% ДИ) . | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| IBP, n (%) | 27 (90,0) | 39 (62,9) | <0,01 | 1,4 (1,1, 1,6) | 0,3 (0,1, 0,7) | |||||
| 25 (83.3) | 33 (53,2) | <0,05 | 1,4 (1,1, 1,8) | 0,4 (0,2, 0,9) | ||||||
| Ночная боль при спонтанном пробуждении, n (%) | 22 (73,3) | 14 (22,6) | <0,001 | 3,3 (2,2, 4,8) | 0,4 (0,3, 0,7) | |||||
| Пробуждающаяся ночная боль при движении, n (%) | 3 (10,0) | 19 (30,7) | <0,05 | 0,6 (0,2, 1,3) | 1. 2 (0,9, 1,4) 2 (0,9, 1,4) | |||||
| Уменьшение боли в спине с помощью упражнений, n (%) | 22 (73,3) | 45 (72,6) | NS | 1,1 (0,8, 1,4) | 0,8 ( 0,4, 1,9) | |||||
| Уменьшение боли в спине в покое, n (%) | 13 (43,3) | 40 (64,5) | <0,05 | 0,7 (0,5, 1,1) | 1,7 (1,0 , 2,9) | |||||
| Уменьшение боли в спине при физической нагрузке, но не при отдыхе, n (%) | 12 (40.0) | 12 (19,4) | <0,05 | 2,1 (1,1, 4,0) | 0,7 (0,6, 1,0) | |||||
| Боль в шее, n (%) | 2 (6,7) | 29 (46,8) | <0,001 | 0,4 (0,2, 0,8) | 1,5 (1,1, 2,0) | |||||
| Боль в грудной клетке, n (%) | 16 (53,3) | 33 (53,2) | NS | 1,2 (0,8, 1,7) | 0,8 (0,5, 1,3) | |||||
| Боль в пояснице, n (%) | 24 (80.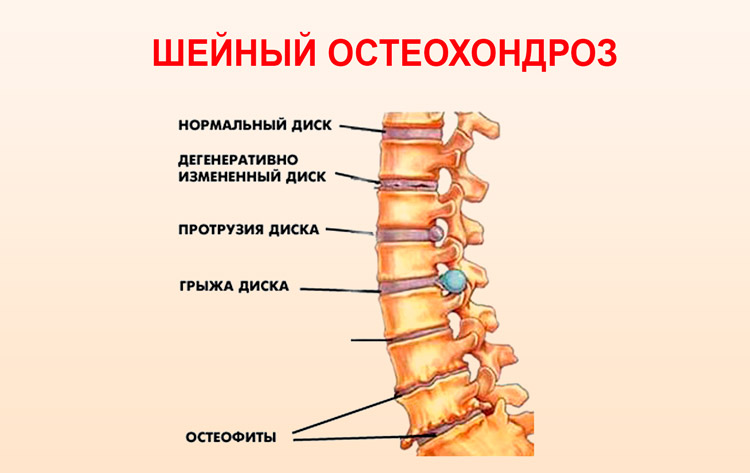 4) 4) | 53 (85,5) | NS | 0,9 (0,8, 1,1) | 1,4 (0,5, 1,3) | |||||
| MST, мин. | 41,2 ± 31,6 | 27,1 ± 27,8 | <0,05 | |||||||
| Сагиттальное движение шейного отдела позвоночника, см | 19,3 ± 2,1 | 16,9 ± 2,7 | <0,001 | |||||||
| Сагиттальное движение грудного отдела позвоночника | см | 9 ± 0,9 | 1,9 ± 1,1 | NS | ||||||
| Тест Шобера, см | 4,6 ± 1,0 | 4,9 ± 1,1 | NS | Модифицированный тест Шобера | ||||||
| 6,1 ± 1,1 | 6,6 ± 1,3 | <0,05 | ||||||||
| Боковое сгибание поясницы, см | 18,5 ± 4,9 | 19,3 ± 3,7 | NS | 9019 9020 5 см, n (%) | 27 (79.4) | 54 (93,1) | NS | 0,9 (0,6, 1,3) | 1,2 (0,7, 2,0) | |
| Расширение грудной клетки, см | 4,6 ± 1,5 | 5,4 ± 1,6 | NS | |||||||
| Расширение грудной клетки <3 см, n (%) | 6 (20,0) | 7 (11,3) | NS | 0,9 (0,7, 1,1) | 1,7 (0,7, 4,5) | |||||
| Нежность КПС, n (%) | 19 (63. 3) 3) | 11 (17,7) | <0,001 | 3,8 (2,6, 5,8) | 0,5 (0,3, 0,7) | |||||
| СОЭ, мм / ч | 15,5 ± 15,8 | 10,1 ± 9,1 | NS | |||||||
| Патологическая СОЭ, n (%) | 10 (33,3) | 12 (19,4) | NS | 3,8 (2,0, 7,3) | 0,8 (0,6, 1,0) | |||||
| CRP, мг / л | 8,4 ± 8,4 | 3.4 ± 5,5 | <0,001 | |||||||
| Патологический СРБ, n (%) | 10 (33,3) | 8 (12,9) | <0,05 | 3,1 (1,8, 5,6) 9020 0,8 (0,6, 1,0) | ||||||
| HLA-B27, n (%) | 24 (80,0) | 16 (25,8) | <0,001 | 4,0 (2,8, 5,6) | 0,2 (0,1, 0,5) |
Клинические и лабораторные параметры, применяемые для дифференциации пациентов с СпА от пациентов с невоспалительными заболеваниями
Параметры
. | Пациенты с СПА . | пациент НИАД . | P -значение . | Положительный LR (95% ДИ) . | Отрицательный LR (95% ДИ) . | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| IBP, n (%) | 27 (90,0) | 39 (62,9) | <0,01 | 1,4 (1,1, 1,6) | 0,3 (0,1, 0,7) | |||||
| 25 (83.3) | 33 (53,2) | <0,05 | 1,4 (1,1, 1,8) | 0,4 (0,2, 0,9) | ||||||
| Ночная боль при спонтанном пробуждении, n (%) | 22 (73,3) | 14 (22,6) | <0,001 | 3,3 (2,2, 4,8) | 0,4 (0,3, 0,7) | |||||
| Пробуждающаяся ночная боль при движении, n (%) | 3 (10,0) | 19 (30,7) | <0,05 | 0,6 (0,2, 1,3) | 1.2 (0,9, 1,4) | |||||
| Уменьшение боли в спине с помощью упражнений, n (%) | 22 (73,3) | 45 (72,6) | NS | 1,1 (0,8, 1,4) | 0,8 ( 0,4, 1,9) | |||||
| Уменьшение боли в спине в покое, n (%) | 13 (43,3) | 40 (64,5) | <0,05 | 0,7 (0,5, 1,1) | 1,7 (1,0 , 2,9) | |||||
| Уменьшение боли в спине при физической нагрузке, но не при отдыхе, n (%) | 12 (40. 0) 0) | 12 (19,4) | <0,05 | 2,1 (1,1, 4,0) | 0,7 (0,6, 1,0) | |||||
| Боль в шее, n (%) | 2 (6,7) | 29 (46,8) | <0,001 | 0,4 (0,2, 0,8) | 1,5 (1,1, 2,0) | |||||
| Боль в грудной клетке, n (%) | 16 (53,3) | 33 (53,2) | NS | 1,2 (0,8, 1,7) | 0,8 (0,5, 1,3) | |||||
| Боль в пояснице, n (%) | 24 (80.4) | 53 (85,5) | NS | 0,9 (0,8, 1,1) | 1,4 (0,5, 1,3) | |||||
| MST, мин. | 41,2 ± 31,6 | 27,1 ± 27,8 | <0,05 | |||||||
| Сагиттальное движение шейного отдела позвоночника, см | 19,3 ± 2,1 | 16,9 ± 2,7 | <0,001 | |||||||
| Сагиттальное движение грудного отдела позвоночника | см | 9 ± 0,9 | 1,9 ± 1,1 | NS | ||||||
| Тест Шобера, см | 4,6 ± 1,0 | 4,9 ± 1,1 | NS | Модифицированный тест Шобера | ||||||
| 6,1 ± 1,1 | 6,6 ± 1,3 | <0,05 | ||||||||
| Боковое сгибание поясницы, см | 18,5 ± 4,9 | 19,3 ± 3,7 | NS | 9019 9020 5 см, n (%) | 27 (79.4) | 54 (93,1) | NS | 0,9 (0,6, 1,3) | 1,2 (0,7, 2,0) | |
| Расширение грудной клетки, см | 4,6 ± 1,5 | 5,4 ± 1,6 | NS | |||||||
| Расширение грудной клетки <3 см, n (%) | 6 (20,0) | 7 (11,3) | NS | 0,9 (0,7, 1,1) | 1,7 (0,7, 4,5) | |||||
| Нежность КПС, n (%) | 19 (63.3) | 11 (17,7) | <0,001 | 3,8 (2,6, 5,8) | 0,5 (0,3, 0,7) | |||||
| СОЭ, мм / ч | 15,5 ± 15,8 | 10,1 ± 9,1 | NS | |||||||
| Патологическая СОЭ, n (%) | 10 (33,3) | 12 (19,4) | NS | 3,8 (2,0, 7,3) | 0,8 (0,6, 1,0) | |||||
| CRP, мг / л | 8,4 ± 8,4 | 3. 4 ± 5,5 4 ± 5,5 | <0,001 | |||||||
| Патологический СРБ, n (%) | 10 (33,3) | 8 (12,9) | <0,05 | 3,1 (1,8, 5,6) 9020 0,8 (0,6, 1,0) | ||||||
| HLA-B27, n (%) | 24 (80,0) | 16 (25,8) | <0,001 | 4,0 (2,8, 5,6) | 0,2 (0,1, 0,5) |
| Параметры . | Пациенты с СПА . | пациент НИАД . | P -значение . | Положительный LR (95% ДИ) . | Отрицательный LR (95% ДИ) . | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| IBP, n (%) | 27 (90,0) | 39 (62,9) | <0,01 | 1,4 (1,1, 1,6) | 0,3 (0,1, 0,7) | |||||
| 25 (83.3) | 33 (53,2) | <0,05 | 1,4 (1,1, 1,8) | 0,4 (0,2, 0,9) | ||||||
| Ночная боль при спонтанном пробуждении, n (%) | 22 (73,3) | 14 (22,6) | <0,001 | 3,3 (2,2, 4,8) | 0,4 (0,3, 0,7) | |||||
| Пробуждающаяся ночная боль при движении, n (%) | 3 (10,0) | 19 (30,7) | <0,05 | 0,6 (0,2, 1,3) | 1. 2 (0,9, 1,4) 2 (0,9, 1,4) | |||||
| Уменьшение боли в спине с помощью упражнений, n (%) | 22 (73,3) | 45 (72,6) | NS | 1,1 (0,8, 1,4) | 0,8 ( 0,4, 1,9) | |||||
| Уменьшение боли в спине в покое, n (%) | 13 (43,3) | 40 (64,5) | <0,05 | 0,7 (0,5, 1,1) | 1,7 (1,0 , 2,9) | |||||
| Уменьшение боли в спине при физической нагрузке, но не при отдыхе, n (%) | 12 (40.0) | 12 (19,4) | <0,05 | 2,1 (1,1, 4,0) | 0,7 (0,6, 1,0) | |||||
| Боль в шее, n (%) | 2 (6,7) | 29 (46,8) | <0,001 | 0,4 (0,2, 0,8) | 1,5 (1,1, 2,0) | |||||
| Боль в грудной клетке, n (%) | 16 (53,3) | 33 (53,2) | NS | 1,2 (0,8, 1,7) | 0,8 (0,5, 1,3) | |||||
| Боль в пояснице, n (%) | 24 (80. 4) 4) | 53 (85,5) | NS | 0,9 (0,8, 1,1) | 1,4 (0,5, 1,3) | |||||
| MST, мин. | 41,2 ± 31,6 | 27,1 ± 27,8 | <0,05 | |||||||
| Сагиттальное движение шейного отдела позвоночника, см | 19,3 ± 2,1 | 16,9 ± 2,7 | <0,001 | |||||||
| Сагиттальное движение грудного отдела позвоночника | см | 9 ± 0,9 | 1,9 ± 1,1 | NS | ||||||
| Тест Шобера, см | 4,6 ± 1,0 | 4,9 ± 1,1 | NS | Модифицированный тест Шобера | ||||||
| 6,1 ± 1,1 | 6,6 ± 1,3 | <0,05 | ||||||||
| Боковое сгибание поясницы, см | 18,5 ± 4,9 | 19,3 ± 3,7 | NS | 9019 9020 5 см, n (%) | 27 (79.4) | 54 (93,1) | NS | 0,9 (0,6, 1,3) | 1,2 (0,7, 2,0) | |
| Расширение грудной клетки, см | 4,6 ± 1,5 | 5,4 ± 1,6 | NS | |||||||
| Расширение грудной клетки <3 см, n (%) | 6 (20,0) | 7 (11,3) | NS | 0,9 (0,7, 1,1) | 1,7 (0,7, 4,5) | |||||
| Нежность КПС, n (%) | 19 (63. 3) 3) | 11 (17,7) | <0,001 | 3,8 (2,6, 5,8) | 0,5 (0,3, 0,7) | |||||
| СОЭ, мм / ч | 15,5 ± 15,8 | 10,1 ± 9,1 | NS | |||||||
| Патологическая СОЭ, n (%) | 10 (33,3) | 12 (19,4) | NS | 3,8 (2,0, 7,3) | 0,8 (0,6, 1,0) | |||||
| CRP, мг / л | 8,4 ± 8,4 | 3.4 ± 5,5 | <0,001 | |||||||
| Патологический СРБ, n (%) | 10 (33,3) | 8 (12,9) | <0,05 | 3,1 (1,8, 5,6) 9020 0,8 (0,6, 1,0) | ||||||
| HLA-B27, n (%) | 24 (80,0) | 16 (25,8) | <0,001 | 4,0 (2,8, 5,6) | 0,2 (0,1, 0,5) |
Ночная боль
Пациенты с SpA сообщали о ночной боли чаще, чем пациенты с НИАД ( P <0.05) (таблица 2). Семьдесят три процента (22 из 30) пациентов с СпА и только 23% пациентов с НИАД сообщили о ночной боли, которая разбудила пациентов без движения (спонтанно) ( P <0,001) (Таблица 2). Положительный и отрицательный LR этого симптома для выявления аксиального SpA составил 3,3 и 0,4 соответственно (таблица 2). Напротив, 31% пациентов с НИАД и только 10% пациентов с СпА с положительным и отрицательным LR 0,6 и 1,2, соответственно, сообщили о ночной боли при пробуждении при движении (таблица 2).
Положительный и отрицательный LR этого симптома для выявления аксиального SpA составил 3,3 и 0,4 соответственно (таблица 2). Напротив, 31% пациентов с НИАД и только 10% пациентов с СпА с положительным и отрицательным LR 0,6 и 1,2, соответственно, сообщили о ночной боли при пробуждении при движении (таблица 2).
Уменьшение боли в спине с помощью упражнений или отдыха
Анамнез боли в спине, которая уменьшилась при выполнении упражнений, не отличало пациентов с СпА от пациентов с НИАД. Боль в спине уменьшилась после упражнений у 22 пациентов с СпА (73%) и у 45 пациентов с НИАД (73%) (таблица 2). Напротив, боль в спине усиливалась в покое у пациентов со СпА (65%) чаще, чем у пациентов с НИАД (43%) ( P <0,05). Однако количество пациентов, сообщивших об уменьшении боли в спине при выполнении упражнений, но не в состоянии покоя, было выше в когорте пациентов с СпА (40%), чем среди пациентов с НИАД (19%) ( P <0.05).
MST
Средняя продолжительность MST была значительно короче у пациентов с НИАД (15 минут; диапазон 0–75), чем у пациентов с SpA (30 минут; диапазон 15-60) ( P <0,05) (таблица 2) и медиана Тяжесть MST по 10-балльной визуально-аналоговой шкале у пациентов с НИАД составила 3,9 (диапазон 0,8–6,8) и 5,4 (диапазон 2,8–7,0) у пациентов со СпА. Не было обнаружено разницы, когда количество пациентов с MST> 30 мин (27,6 против 40,7%) или> 60 мин (20.7 vs 25,4%) сравнивали между пациентами с НИАД и пациентами со СпА (данные не показаны).
Боль в позвоночнике в анамнезе
Боль в шее была тесно связана с НИАД, о чем сообщили 29 пациентов с НИАД (47%), но только у двух — со СпА (7%) ( P <0,001; Таблица 3). Один пациент с СпА с болью в шее имел 14-летний анамнез хронической боли в спине. Не было обнаружено различий в частоте сообщений о боли в грудном и поясничном отделах позвоночника между пациентами с СпА и пациентами с НИАД.
Таблица 3.Клинические и лабораторные параметры, независимо связанные с диагнозом СПА или невоспалительных заболеваний
| . | Коэффициент регрессии . | Стандартная ошибка . | P -значение . | Exp. a . | 95% ДИ для Exp. . | |||
|---|---|---|---|---|---|---|---|---|
| Спонтанная ночная боль при пробуждении | 2.326 | 0,680 | 0,001 | 10,237 | 2,698, 35,627 | |||
| Провокационная боль КПС | 2,181 | 0,710 | 0,002 | 8,827 4 | 0,944 | 0,045 | 6,690 | 1,044, 42,856 |
| Сагиттальное движение шейного отдела позвоночника | 1,175 | 0,363 | 0.001 | 3,239 | 1,591, 6,595 | |||
| Боль в шее | −2,480 | 0,879 | 0,005 | 0,084 | 0,015, 0,469 |
Клинические и лабораторные параметры, независимо связанные с диагнозом СПА или невоспалительных заболеваний
| . | Коэффициент регрессии . | Стандартная ошибка . | P -значение . | Exp. a . | 95% ДИ для Exp. . | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Ночная боль при спонтанном пробуждении | 2,326 | 0,680 | 0,001 | 10,237 | 2,698, 35,627 | ||||||||||||
| Провокационная боль в области КПС 2. | 181 | 0,710 | 0,002 | 8,855 | 2,201, 35,627 | ||||||||||||
| IBP | 1,901 | 0,944 | 0,045 | 6,690 | 0,045 | 6,690 | 1.044 | 1.044 | 1.044 | 1.044 0,363 | 0,001 | 3,239 | 1,591, 6,595 | ||||
| Боль в шее | −2,480 | 0,879 | 0,005 | 0.084 | 0,015, 0,469 |
| . | Коэффициент регрессии . | Стандартная ошибка . | P -значение . | Exp. a . | 95% ДИ для Exp. . |
|---|---|---|---|---|---|
| Спонтанная ночная боль при пробуждении | 2,326 | 0,680 | 0,001 | 10.237 | 2.698, 35.627 |
| Провокационная боль КПС | 2,181 | 0,710 | 0,002 | 8,855 | 2.201, 35,627 |
| 1,044, 42,856 | |||||
| Сагиттальное движение шейного отдела позвоночника | 1,175 | 0,363 | 0,001 | 3,239 | 1,591, 6,595 |
| Боль в шее | −2.480 | 0,879 | 0,005 | 0,084 | 0,015, 0,469 |
Клиническое обследование позвоночника и таза
Среднее расстояние от подбородка до яремной впадины было значительно короче у пациентов с СпА, чем у пациентов с НИАД (0,65 ± 1,03 против 1,98 ± 1,76 см) (таблица 2). Кроме того, сагиттальное сгибание шейного отдела позвоночника было значительно больше у пациентов со СпА, чем у пациентов с НИАД (19.3 ± 2,1 против 16,9 ± 2,7 см). При сравнении поворота шейного отдела позвоночника между группами SpA и NIBP не было обнаружено различий (данные не показаны).
Среднее переднее сгибание грудного отдела позвоночника было одинаковым в двух группах пациентов (таблица 2). Доля пациентов с нормальным передним сгибанием не различалась между двумя группами. Среднее значение увеличения грудной клетки было незначительно ниже у пациентов с SpA, чем у пациентов с НИАД (таблица 2), и количество пациентов с нормальным расширением грудной клетки> 3 см также не отличалось между двумя группами.
Среднее переднее сгибание поясничного отдела позвоночника, измеренное с помощью модифицированного теста Шобера, было значительно ниже у пациентов со СпА, чем у пациентов с НИАД (6,1 ± 1,1 против 6,6 ± 1,3 см; P <0,05) (Таблица 2) и количество пациентов с поясничным сгибанием <5 см было таким же, как у пациентов со СпА и НИАД. При клиническом обследовании односторонняя или двусторонняя болезненность КПС была тесно связана с СПА и значительно чаще встречалась у пациентов с СПА (63 против 18%; P <0.001).
Результаты лабораторных исследований
Только 10 из 30 пациентов с СпА и 12 из 62 пациентов с НИАД имели повышенный уровень СОЭ (таблица 2). Средние уровни CRP были выше у пациентов с SpA ( P <0,001; Таблица 2), но опять же только у 10 из 30 (33%) пациентов с SpA были аномальные значения. HLA-B27 был протестирован у семи пациентов (трех пациентов с SpA, четырех пациентов с НИАД) до того, как они обратились в нашу клинику. Частота HLA-B27 сильно различалась в двух группах.HLA-B27 значительно чаще встречался у пациентов с SpA, чем у пациентов с НИАД (80 против 26%; P <0,001).
Независимая ассоциация клинических и лабораторных параметров с SpA
При пошаговом логистическом регрессионном анализе термин «спонтанная ночная боль при пробуждении» ( P <0,001), боль в КПС при клиническом обследовании ( P <0,005) и наличие критериев Калина для IBP ( P < 0.05) были независимо связаны с присутствием SpA (Таблица 3). Напротив, сагиттальные движения шейного отдела позвоночника ( P = 0,001) и боль в шее ( P = 0,005) были независимыми параметрами и отрицательно связаны с наличием SpA.
Кривые ROC были построены путем вычисления чувствительности и специфичности двух различных наборов параметров, которые указывали на присутствие SpA (рис. 1). Комбинированный набор параметров, который был независимо связан как с SpA, так и с нарушениями NIBP, показал лучшие результаты (AUC-ROC = 0.979), чем набор параметров, указывающих только на SpA (AUC-ROC = 0,859). По кривым ROC мы вычислили оптимальные пороговые значения, соответствующие максимальной сумме чувствительности и специфичности. Для набора параметров, связанных с расстройствами как SpA, так и NIBP (например, спонтанно пробуждающаяся ночная боль, провокационная боль в КПС, критерии Калина для IBP, сагиттальное движение шейного отдела позвоночника и боль в шее), оптимальная точка отсечения выявила чувствительность 90 % и специфичность 95% (LR 16.8; 95% ДИ 5,6, 50,8). Для набора параметров, связанных только с SpA (например, спонтанно пробуждающаяся ночная боль, провокационная боль КПС и критерии Калина для IBP), оптимальная точка отсечения была установлена на уровне чувствительности 60% и специфичности 88% (LR 4,8; 95% ДИ 2,4, 9,8).
Рис. 1.
Кривые ROC для производительности двух наборов параметров при различении пациентов с SpA и пациентов с нарушениями NIBP. В первый набор (непрерывная линия) включены все независимые параметры, положительно или отрицательно связанные с присутствием SpA (спонтанная ночная боль при пробуждении, IBP, болезненность КПС, боль в шейном отделе и сагиттальное движение шейного отдела позвоночника).Во второй набор (пунктирная линия) включены только независимые параметры, положительно связанные с наличием SpA (спонтанная ночная боль при пробуждении, IBP и болезненность КПС).
Рис. 1.
Кривые ROC для производительности двух наборов параметров при различении пациентов с SpA и пациентов с нарушениями NIBP. В первый набор (непрерывная линия) включены все независимые параметры, положительно или отрицательно связанные с присутствием SpA (спонтанная ночная боль при пробуждении, IBP, болезненность КПС, боль в шейном отделе и сагиттальное движение шейного отдела позвоночника).Во второй набор (пунктирная линия) включены только независимые параметры, положительно связанные с наличием SpA (спонтанная ночная боль при пробуждении, IBP и болезненность КПС).
Положительные и отрицательные LR отдельных параметров
Было рассчитаноположительных и отрицательных LR для оценки диагностической точности параметров истории болезни, клинического обследования и лабораторных тестов для выявления SpA. Таблица 2 показывает, что положительный LR параметров, которые значительно различались между двумя группами, варьировался от 0.От 4 до 4,0, тогда как LR> 3,0 был обнаружен для HLA-B27, болезненности КПС, аномальных значений СОЭ, спонтанной ночной боли при пробуждении и аномальных уровней СРБ. Напротив, отрицательный LR ≤0,2, подтверждающий отсутствие SpA, был обнаружен для HLA-B27 у пациентов с НИАД.
Обсуждение
Примерно у 5% пациентов с хронической болью в спине продолжительностью более 3 месяцев развивается СпА [15]. Следовательно, были бы полезны надежные клинические методы выявления пациентов с СпА в большой группе пациентов с хронической болью в спине.Критерии Calin для IBP считаются ценным инструментом скрининга SpA, но специфичность и чувствительность этих критериев были рассчитаны для группы пациентов с длительным AS [8,16]. В попытке идентифицировать AS раньше и чаще Rudwaleit et al. [9] проанализировал амбулаторных пациентов с установленным АС и средней продолжительностью симптомов> 12 лет, направленных из ревматологических и ортопедических поликлиник. Эта группа определила клинические параметры, такие как MST> 30 мин, чередующиеся боли в ягодицах, уменьшение боли в спине при выполнении упражнений, но не в состоянии покоя, и ночная боль при пробуждении во второй половине ночи, которые были более тесно связаны с СА, чем критерии Калина, и они пришли к выводу что комбинация этих параметров может работать лучше всего.
В отличие от исследования пациентов с длительным заболеванием, мы сосредоточились на пациентах с относительно короткой продолжительностью недиагностированной хронической боли в спине. Наряду с критериями ИБП Калина, единственный термин «спонтанная ночная боль при пробуждении» с LR> 3,0 и болезненность КПС значительно чаще встречались у пациентов с СпА в дополнение к классическим результатам, таким как MST, повышенные уровни CRP и HLA-B27. Это указывает на важность точных формулировок при сборе истории болезни.Чтобы подчеркнуть важность точной истории, Rudwaleit et al. [10] показал, что термин «уменьшение боли с помощью упражнений, но не с отдыхом» был полезен для различения IBP и NIBP. Точно так же мы обнаружили, что сбор анамнеза только о «ночной боли» слабо связан с SpA и что> 80% пациентов с SpA, но также> 50% пациентов с NIBP сообщили о ночной боли.
Треть пациентов с хронической болью в спине, обратившихся в нашу клинику, получили диагноз СпА.Наша стратегия проинструктировать врачей общей практики о критериях Калина для IBP и попросить их направить пациентов, отвечающих этим критериям, вероятно, способствовала высокой доле пациентов с SpA. В крупном немецком исследовании пациентов с хронической болью в спине Brandt et al. [17] показал, что критерии Calin для IBP являются чувствительным инструментом для SpA. В этом исследовании 37% пациентов, удовлетворяющих критериям Калина для IBP, и 58% пациентов с комбинацией параметров, включая критерии Calin для IBP и HLA-B27, имели SpA.Эти данные подтверждают наши результаты о том, что критерии Calin для IBP являются полезным инструментом скрининга SpA, и комбинация параметров может работать лучше, чем отдельные параметры.
Мы исследовали КПС на наличие болезненности с помощью двух провокационных тестов (подвздошная щель и подвздошная компрессия) и прямого давления на нижнюю часть КПС. Мы обнаружили, что болезненность КПС явно связана с наличием СпА. Наши результаты и результаты других групп предполагают, что клиническое обследование КПС должно быть включено в диагностическое обследование пациентов с хронической болью в спине.
Надежность клинического обследования КПС оспаривается, и эти результаты редко публикуются. Dreyfuss et al. [18] пришел к выводу, что клинические инструменты не могут идентифицировать боль в КПС, так как максимальный LR для обнаружения боли в КПС был плохим. Эта группа проверила четыре пункта анамнеза боли и восемь тестов физического осмотра пациентов с болью в КПС, определяемой только реакцией пациента на инъекцию глюкокортикоидов и анестетиков. Информации о патологии суставов предоставлено не было, но чувствительность крестцовой борозды, которую мы также использовали, показала чувствительность ~ 90%.Ozgocmen et al. [19] сравнил семь провокационных тестов КПС, включая подвздошную щель и подвздошную компрессию у пациентов с МР-томографическими признаками сакроилеита. Несмотря на низкую чувствительность этих тестов для выявления сакроилеита, подвздошная щель и сжатие подвздошной кости были высокоспецифичными, и LR для выявления сакроилеита с помощью этих двух тестов достиг 1,4 и 4,0 соответственно. Напротив, Blower et al. [20] обнаружил, что подвздошная щель и давление в нижней части крестца были связаны с АС.В недавнем исследовании комбинация клинических провокационных тестов, включая подвздошную щель и подвздошную компрессию, позволила достичь, по крайней мере, такого же LR для выявления вовлечения КПС в SpA, что и при ультразвуковом исследовании [21].
Наши данные подтверждают, что HLA-B27 является прогностическим фактором SpA, хотя LR заболевания был небольшим [9]. Однако LR в нашем исследовании нельзя сравнивать напрямую с таковыми в исследовании Rudwaleit et al. , потому что наше исследование касалось выбранной когорты, оцениваемой в третичном центре. Процент HLA-B27-положительных пациентов с НИАД был выше, чем в общей популяции [22,23].Одним из объяснений повышенного процента HLA-B27 в группе пациентов с невоспалительным заболеванием может быть то, что мы классифицировали пять HLA-B27-положительных пациентов, удовлетворяющих критериям Берлина или Амора, как невоспалительные заболевания, поскольку у них не было радиологических признаков. из SpA.
Другой причиной могло быть то, что врачи первичной медико-санитарной помощи могли интуитивно чаще направлять в нашу клинику пациентов с единичными симптомами СпА.
Уровни СОЭ и СРБ мало помогли дифференцировать пациентов с СпА от пациентов с НИАД.Только одна треть пациентов с SpA имела высокие уровни СОЭ или СРБ по сравнению с 19% пациентов с НИАД.
Поскольку ни один из отдельных параметров в достаточной мере не отличал пациентов с SpA от пациентов с NIBP, мы вычислили прогностическую ценность комбинированных параметров, независимо связанных со SpA. Когда три параметра, положительно связанные с SpA, были объединены, этот набор работал лучше, чем отдельные параметры, хотя и за счет чувствительности к присутствию SpA.Только когда в комбинированную модель были добавлены клинические параметры, характеризующие поражение шейного отдела позвоночника, чувствительность и специфичность для прогнозирования SpA превысили 90%, что сильно повлияло на вероятность заболевания.
Распространенность хронической боли в шее в сообществе составляет ∼11–19% [24–26]. В нашем исследовании только два пациента с СпА, но почти половина пациентов с НИАД сообщили о боли в шее, и боль в шее была независимым фактором риска наличия невоспалительного заболевания. Кроме того, сагиттальное движение шейного отдела позвоночника было более ограниченным у пациентов с НИАД, что указывает на то, что если шейный отдел позвоночника поражен у пациентов с хронической болью в спине, диагноз СпА маловероятен.Низкая частота боли в шее у пациентов с ранним СпА согласуется с тем фактом, что АС обычно начинается в КПС и лишь постепенно поражает более краниальные области позвоночника [27].
Заключение
Хотя размер выборки нашего проспективного исследования был относительно невелик, наши результаты показывают, что тщательный сбор анамнеза боли (в частности, просьба о «ночной боли, которая пробуждает вас спонтанно» и боль в шейке матки), клиническое обследование КПС (наличие болезненности с использованием двух провокационные тесты и прямое давление на нижнюю часть КПС), а также наличие критериев Калина для IBP могут увеличить вероятность выявления раннего SpA.Эти параметры легко применять в повседневной клинической практике, и их следует оценивать в дальнейших проспективных исследованиях.
Благодарности
Мы хотели бы поблагодарить SPI и профессора доктора К. Тамуссино за языковое редактирование рукописи.
Финансирование : Исследование проводилось под руководством исследователей. H.G. получила неограниченный грант от фармацевтической компании AESCA Pharma Ges.m.b.H. (Вена, Австрия). Эта компания также помогла нам отправить папки врачам общей практики на юге Австрии.
Заявление о раскрытии информации : H.G. получила неограниченный грант от фармацевтической компании AESCA Pharma Ges.m.b.H. (Вена, Австрия). Все остальные авторы заявили об отсутствии конфликта интересов.
Список литературы
1« и др.Распространенность спондилоартропатий во Франции: 2001
,Ann Rheum Dis
,2005
, vol.64
(стр.1431
—5
) 2« и др.Уход пациентов с анкилозирующим спондилитом из-за нетрудоспособности
,Ann Rheum Dis
,2001
, vol.60
(стр.1033
—9
) 3,,,,.Естественное течение анкилозирующего спондилита, определяемое радиологическим прогрессированием
,J Rheumatol
,2002
, vol.29
(стр.1236
—43
) 4,,,,.Возраст начала заболевания и задержка постановки диагноза у HLA-B27-отрицательных и положительных пациентов с анкилозирующим спондилитом
,Rheumatol Int
,2003
, vol.23
(стр.61
—6
) 5« и др.Лечение активного анкилозирующего спондилита инфликсимабом: рандомизированное контролируемое многоцентровое исследование
,Ланцет
,2002
, vol.359
(стр.1187
—93
) 6,.Воспалительная боль в спине в первичной медицинской помощи
,Br J Rheumatol
,1995
, vol.34
(стр.1074
—7
) 7.Эпидемиологические особенности хронической боли в пояснице
,Ланцет
,1999
, т.354
(стр.581
—5
) 8,,,.История болезни как скрининговый тест на анкилозирующий спондилит
,JAMA
,1977
, vol.237
(стр.2613
—14
) 9,,,,.Как диагностировать осевой спондилоартрит на ранней стадии
,Ann Rheum Dis
,2004
, vol.63
(стр.535
—43
) 10,,,,.Воспалительная боль в спине при анкилозирующем спондилите: переоценка истории болезни для применения в качестве критериев классификации и диагностики
,Arthritis Rheum
,2006
, vol.54
(стр.569
—78
) 11,,.Проблема диагностики и классификации раннего анкилозирующего спондилита: нужны ли нам новые критерии?
,Arthritis Rheum
,2005
, vol.52
(стр.1000
—8
) 12,,.Оценка диагностических критериев анкилозирующего спондилита. Предложение по изменению критериев Нью-Йорка
,Arthritis Rheum
,1984
, vol.27
(стр.361
—8
) 13,,.[Критерии классификации спондилоартропатий.]
,Rev Rhum Mal Osteoartic
,1990
, vol.57
(стр.85
—9
) 14,,.Псориатический артрит: единая концепция через двадцать лет
,Arthritis Rheum
,1999
, vol.42
(стр.1080
—6
) 15,,,,.Распространенность и характер болей в спине в промышленном комплексе: анкета, рентгенографический и HLA-анализ
,Spine
,1980
, vol.5
(стр.201
—5
) 16,.Нью-Йоркский симпозиум по популяционным исследованиям ревматических заболеваний: новые диагностические критерии
,Bull Rheum Dis
,1967
, vol.17
(стр.453
—8
) 17,,,,,.Выполнение рекомендаций по направлениям пациентов с хронической болью в спине и подозрением на осевой спондилоартрит
,Ann Rheum Dis
,2007
, vol.66
(стр.1479
—84
) 18,,,,.Значение истории болезни и физического обследования в диагностике боли в крестцово-подвздошном суставе
,Spine
,1996
, vol.21
(стр.2594
—602
) 19,,,.Значение тестов на провокацию крестцово-подвздошной боли при раннем активном сакроилеите
,Clin Rheumatol
,2008
, vol.27
(стр.1275
—82
) 20,.Клинические крестцово-подвздошные тесты при анкилозирующем спондилите и других причинах боли в пояснице — 2 исследования
,Ann Rheum Dis
,1984
, vol.43
(стр.192
—5
) 21,,,,,.Сонографический обнаруженный выпот в сустав по сравнению с физическим обследованием при оценке крестцово-подвздошного сустава при спондилоартрите
,Ann Rheum Dis
,2008
22,,, et al.Распространенность спондилоартропатий у HLA-B27 положительных и отрицательных доноров крови
,Arthritis Rheum
,1998
, vol.41
(стр.58
—67
) 23,.Распространенность HLA-B27 у пациентов с болями в спине, посещающих клинику
,Боль
,1991
, т.44
(стр.147
—9
) 24,,,,.Хроническая боль в шее и плече, возраст и условия работы: продольные результаты большой случайной выборки во Франции
,Occup Environ Med
,2002
, vol.59
(стр.537
—44
) 25,,,.Распространенность боли в шее: популяционное исследование из северной Швеции
,Acta Orthop Scand
,2002
, vol.73
(стр.455
—9
) 26,,,,,.Распространенность и предикторы интенсивной, хронической и инвалидизирующей боли в шее и спине среди населения Великобритании
,Spine
,2003
, vol.28
(стр.1195
—202
) 27,.Крестцово-подвздошный сустав при спондилоартропатиях
,Curr Opin Rheumatol
,1996
, vol.8
(стр.275
—84
)© Автор 2009.Опубликовано Oxford University Press от имени Британского общества ревматологов. Все права защищены. Для получения разрешений обращайтесь по электронной почте: [email protected]
.Hydrogel — Заполнение дегенерированного диска позвоночника хондроидным гелем
Ключевые факты инъекционной терапии гидрогелем
- Показание: Болезненная дегенерация межпозвоночного диска
- Стратегия: В пораженный диск вводится небольшая трубка. Вводятся связывающие воду вещества, которые увеличивают объем позвоночного диска, чтобы уменьшить боль и улучшить функцию.
- Стационарное лечение: 3 дня
- Реабилитационное лечение: 14 дней амбулаторной или стационарной реабилитации
- Самый ранний рейс домой: 7 дней после операции
- Рекомендуемый рейс домой: 21 день после операции
- Время до душа: 1 день после операции
- Рекомендуемое время отдыха: 28 дней
- Время до вождения автомобиля: 14 дней
Боль в спине может иметь несколько различных причин.
Одна из частых причин — дегенерация диска. Износ или потеря дисковой ткани — нормальная часть старения.Потеря жидкости, потеря структуры белка в течение жизни приводят к изменению диска. Он становится все менее эластичным, хрупким и уменьшается его высота.
Увеличение объема диска с помощью Hydrogel
Используя метод впрыска гидрогеля, мы хотели бы проиллюстрировать, как мы можем противодействовать потере высоты дегенерированного диска: вводя сильно расширяющееся полимерное вещество, гидрогель значительно увеличивает удержание воды в вязкой сердцевине диска. Расширяющийся гидрогель с высокой степенью связывания воды снова увеличивает диаметр диска в долгосрочной перспективе.Эффект длится годами.
Боль в спине вследствие дегенерации диска
К сожалению, результаты этих изменений на диске часто ощущаются. Износ дисков соседних позвонков увеличивает нагрузку от давления. Это, в свою очередь, вызывает воспалительную реакцию в позвонках, описываемую техническим термином «остеохондроз». Существуют различные стадии, которые различаются по классификации Modic. Боль в диске тогда усиливается или уменьшается в зависимости от стадии.
Боль в спине вследствие дегенерации диска
Осторожно: межпозвоночная грыжа
При грыже межпозвоночного диска прогрессирует дегенерация позвоночника, в результате чего в тяжелом футляре образовалась дыра.Перед обработкой дегенерированного диска гидрогелем это отверстие необходимо плотно закрыть. Это можно сделать с помощью специальных мембран, которые прикрепляются к внешней стороне диска, поэтому так называемый кольцевой протез прикрепляется в качестве закрытия при коррекции грыжи межпозвоночного диска. (Barricaid®-процедура)
Боль, возникающая при так называемом эрозивном остеохондрозе, может быть довольно сильной. Они проявляются через боль, зависящую от нагрузки, например рано утром после пробуждения и усиливается в течение дня.Эта боль обычно не уменьшается ночью и при постельном режиме, поэтому ночной отдых прерывается болью в спине. Это часто раздражает пациентов, так как положение для сна не приносит облегчения. В этом случае причиной часто бывает воспаление дисков и прилегающих к ним позвонков.
Рис. 2: СЛЕВА: палочки из гидрогеля длиной несколько мм вставляются в диск через полую иглу. СПРАВА: Гидрогель в виде стержня (вверху) и набухший (внизу) после удержания воды. Очень высокое свойство набухания значительно увеличивает объем диска.Лечение дегенерации диска
Спондилодез или дисковый протез?
В прошлом, по существу, единственным доступным хирургическим лечением было имплантация протеза диска или сплавление сегмента диска. В обоих случаях больной диск был удален и заменен имплантатами. К сожалению, оба метода лечения по-прежнему имели довольно высокий процент неудач, поскольку симптомы часто не улучшались или в одном и том же месте развивались проблемы разного характера.
Гидрогель: Увеличение объема диска с помощью связывающих воду веществ
Инжир.3: Лечение дегенерации диска с помощью гидрогеля: связывающий воду сильно набухающий полимер вводят во внутреннюю сердцевину диска (пульпозное ядро) с помощью полой чрескожной иглы. © www.arthrovision.deГидрогель как простая в использовании инъекционная процедура успешно применяется при дегенерации дисков в течение нескольких лет.
Этот вид лечения основан на двух действующих принципах:
С одной стороны, мы хотим остановить дегенеративную воспалительную реакцию в диске, ответственного за проблемы и в первую очередь за боль в спине.
Кроме того, он заменяет дисковый материал с низким содержанием ячеек или без ячеек на синтетический дисковый материал — гидрогель, связывающий воду. Это увеличивает объем диска и снижает нагрузку на позвонки.
Гидрогелевая хирургическая процедура
Процедура Hydrogel — очень простая хирургическая процедура. Требуется только небольшая область местной анестезии. Не требует общей анестезии или дополнительной стрессорной лекарственной терапии.
Дисковое отделение прокалывается небольшой полой иглой под контролем рентгена.Затем через эту иглу вводится очень тонкий синтетический диск-стик длиной всего несколько миллиметров. Правильное положение внутри диска также контролируется рентгеном. Обычно процедура длится 10-20 минут.
Последующий уход после лечения дегенерации диска гидрогелем
Успех процедуры можно проверить примерно через четверть года. В принципе, однако, субъективное облегчение проблем — уменьшение дискогенной боли в спине — с болью в спине является лучшим показателем успешности процедуры.
стволовых клеток при дегенеративном заболевании диска
Понедельник, 15 июня 2020 г. | Michael Stehling
Дегенеративная болезнь диска (DDD) — один из наиболее распространенных источников боли в спине, которым ежегодно страдают около 30 миллионов человек. Это может привести к хроническому изнурительному состоянию и может оказать серьезное негативное влияние на качество жизни человека. Хотя несколько структур позвоночника были идентифицированы как источники боли, на межпозвоночный диск приходится прибл.40-50% всех хронических болей в пояснице. При сильной боли от DDD традиционное безоперационное лечение может оказаться неэффективным.
Недавние исследования показали, что инъекция стволовых клеток костного мозга в дегенерирующие диски может остановить, а в некоторых случаях даже обратить вспять их дегенерацию. Это важно, потому что это, в свою очередь, замедляет или останавливает каскад вторичных проблем, возникающих в результате дегенерации дисков, таких как хроническая боль в спине, ограничение движений, сдавление спинного мозга и нервных корешков с иррадиацией боли в руках и ногах, деформация и воспаление в тела позвонков (остеохондроз), артроз фасеточных суставов и другие.
Анатомия межпозвоночного диска
Межпозвонковые диски являются соединительными элементами между телами позвонков и вместе составляют позвоночник. Они состоят из студенистого ядра, пульпозного ядра и фиброзного внешнего кольца, фиброзного кольца. Пульпозное ядро связывает воду через свою здоровую протеогликановую матрицу.
Дегенеративные изменения вызывают дегенерацию протеогликанового матрикса, что приводит к потере воды пульпозного ядра, что снижает его способность действовать как амортизатор между соседними телами позвонков.Это также приводит к уменьшению высоты межпозвоночного диска с последовательными изменениями, такими как сужение нервных отверстий, через которые выходят корешки спинномозговых нервов, что подвергает их риску сдавливания, что приводит к болям в седалищном суставе и потере мышечной силы в руки и / или ноги. Нарушение структуры костей позвоночника также является результатом дегенерации диска, что приводит к вторичному артрозу, потере подвижности и хронической боли.
Диагностика дегенерации диска
Типичные рентгенологические находки DDD включают сужение дискового пространства, смещение тел позвонков, слияние соседних тел позвонков и развитие костных шпор (остеофитов), исходящих из пораженных тел позвонков.МРТ позволяет оценить дегенеративный процесс: шкала Пфирмана. Он варьируется от степени I (здоровый), которая показывает однородный белый диск нормальной высоты, до степени V, которая показывает почти полностью разрушенный черный и обезвоженный диск.
Чтобы правильно оценить вторичные изменения, важна МРТ высокого разрешения с парасагиттальным изображением нервных отверстий в шейном отделе позвоночника и 3D-последовательностями после инъекции внутривенного контрастного вещества для отображения воспалительных изменений, но обычно не выполняется .
В ANOVA мы разработали специальные протоколы визуализации для дегенеративных состояний диска и позвоночника, чтобы получить всю необходимую информацию, чтобы посоветовать пациентам, какой вид лечения лучше всего для них и каких результатов они могут ожидать.
Хроническая боль в спине в результате дегенеративного заболевания диска
Дегенерация межпозвонкового диска может привести к трещинам и разрывам фиброзного кольца. При достаточном давлении на диск части пульпозного ядра могут просочиться через эти разрывы и вызвать грыжу межпозвоночного диска.Пролапс диска, как его еще называют, может привести к сдавлению спинного мозга и / или нервных корешков, выходящих из позвоночного канала, с болью и функциональным дефицитом в руках и ногах. С потерей высоты дегенерация диска также может привести к сужению нейрофорамина и позвоночного канала, что усугубит ущемление спинного мозга и нервов.
Стандартные методы лечения дегенеративного заболевания диска неэффективны
Стандартные методы лечения не могут остановить или обратить вспять дегенерацию диска.Вместо решения основной проблемы для контроля боли и улучшения биомеханики спины с различным успехом используются такие методы, как физиотерапия, укрепление и растяжка основных мышц, обезболивающие и противовоспалительные препараты, а также мезотерапия с инъекциями в мышцы спины. , часто безуспешно.
Во многих случаях хирургическое вмешательство является единственным средством, если консервативные методы лечения не приносят облегчения в течение двух-трех месяцев. Немедленное хирургическое вмешательство может быть обязательным, если есть слабость или онемение ног, что является признаком часто необратимого повреждения нервов.
Хирургические подходы к грыже межпозвоночного диска, возникшей в результате DDD, включают дискэктомию, хирургическое удаление любой части или всего поврежденного межпозвонкового диска. Связанные с DDD воспалительные изменения в телах соседних позвонков — состояние, называемое активным остеохондрозом — часто требует спондилодеза с полным удалением межпозвоночного диска и стабилизацией пораженного сегмента позвоночника. Однако спондилодез необратимо нарушает биомеханику позвоночника и приводит к вторичным дегенеративным изменениям в соседних сегментах.
Лечение дегенерации диска стволовыми клетками костного мозга
Доклинические исследования и ряд клинических испытаний показали, что введение стволовых клеток в дегенерирующие диски может замедлить или даже остановить, по крайней мере, на некоторое время, дегенерацию протеогликановый матрикс пульпозного ядра и возникающие в результате вторичные патологические изменения позвоночника. Обзор 2012 г., проведенный Медицинским центром Cedars-Sinai (Лос-Анджелес, США), суммирует конкретные преимущества, которые дает инъекция BMC в дегенерирующие диски, что приводит как к улучшению морфологии диска, так и к его функции.
Клиническое исследование 2017 года показало, что инъекция всего 2 мл BMC в пульпозное ядро дегенерирующего диска значительно улучшила DDD: через 36 месяцев только шесть из 26 пациентов, прошедших лечение, нуждались в операции.
Снижение боли, измеренное с помощью ВАШ (визуальной аналоговой шкалы), также было очень значительным: оно уменьшилось с 82,1 ± 2,6 (интенсивная, ужасная, ужасная боль) до 21,9 ± 4,4 (легкая, раздражающая боль) через 36 месяцев после BMC лечение.
МРТ, проведенное через год после лечения BMC, показало, что у 40% пациентов улучшение на одну степень по Пфиррманну, и ни у одного пациента не ухудшилось рентгенологически.
Не было никаких побочных эффектов, связанных с аспирацией или инъекцией костного мозга, и это исследование предоставляет доказательства безопасности и осуществимости интрадискальной терапии BMC. Исследование показало, что инъекции BMC являются малоинвазивной и очень эффективной альтернативой хирургическому лечению дискогенной боли в пояснице.
Прецизионное лечение с использованием виртуальной реальности 3D под КТ
Для эффективного лечения остеохондроза требуются:
- Точное диагностическое обследование и показания опытными врачами
- Продукты стволовых клеток, соответствующие высоким стандартам качества
- Точное руководство имплантация стволовых клеток в пульпозное ядро
- Стерильные условия для предотвращения инфекции
Пациентам рекомендуется тщательно проверить процедуры клиники перед лечением стволовыми клетками: предполагаемые препараты стволовых клеток вводятся в организм вслепую или под контролем рентгена рентгеноскопия в лучшем случае может не дать никакого эффекта, в худшем — вызвать серьезные побочные эффекты, такие как инфекция и повреждение нервов.
Другие новые варианты лечения, направленные на регенерацию, а не на удаление межпозвоночного диска
Появляются несколько новых методов лечения, которые все еще находятся на начальной стадии клинических испытаний:
- Инъекции глюкозамина могут облегчить боль для некоторых, не исключая использования более агрессивные варианты лечения.
- Аннулопластика межпозвоночного диска (IDET) — это интервенционная процедура, при которой диск нагревается до 90 ° C в течение 15 минут с целью герметизации диска и инактивации нервов, раздраженных дегенерацией.
- Артропластика межпозвоночного диска , также называемая заменой искусственного диска (ADR) или полной заменой диска (TDR), представляет собой хирургическую процедуру, при которой дегенерированные межпозвонковые диски заменяются искусственными, чаще всего в поясничном (нижнем) или шейном ( верхний) позвоночник.
- Микродискэктомия — это минимально инвазивная хирургическая процедура, при которой часть грыжи пульпозного ядра удаляется хирургическим путем с помощью небольших хирургических инструментов или лазера под операционным микроскопом с минимальными разрезами и минимальным нарушением структурных элементов позвоночника.
- Чрескожная декомпрессия диска — это минимально инвазивная интервенционная процедура, которая уменьшает или устраняет небольшую часть выпуклого диска с помощью иглы, вставленной в диск, без хирургического разреза.
- Декомпрессия позвоночника — это неинвазивная процедура, которая временно (на несколько часов) увеличивает межпозвонковое отверстие (ЭКО) за счет регидратации позвоночных дисков.
Участвуют ли бактерии в дегенерации диска?
Было высказано предположение, что Cutibacterium acnes может играть роль в дегенерации диска.Эти бактерии неоднократно обнаруживались в образцах после дискэктомии — хирургического удаления межпозвонковых дисков. При подозрении на тихую бактериальную инфекцию может быть показана терапия антибиотиками. Во время интервентинальной обработки дисков можно получить образцы для микробиологического анализа, и антибиотики могут быть введены непосредственно в диск.
Страдаете от болей в спине? Свяжитесь с нами для получения дополнительной информации.
Если вы страдаете остеохондрозом и болями в спине, свяжитесь с нами.Возможно, мы сможем помочь вам вернуться к нормальной и безболезненной жизни без инвалидности. Наши клинические эксперты могут посоветовать вам, как выяснить, что не так, и какие варианты лечения лучше всего подходят для вас.
Стволовые клетки ANOVA производятся в нашей лицензированной лаборатории в соответствии с высочайшими стандартами качества и безопасности, которые полностью соответствуют немецким и европейским законам.
ANOVA использует системы точного наведения, сочетающие визуализацию КТ (компьютерной томографии) с инфракрасной системой наведения, которая позволяет интервенционному радиологу, выполняющему имплантацию стволовых клеток, «видеть сквозь» тело на 3D-дисплее виртуальной реальности, что позволяет использовать интервенционные инструменты быть размещенным с точностью до миллиметра, даже глубоко внутри корпуса.Это позволяет нам доставить стволовые клетки точно в то место, где они должны быть, сводя к минимуму повреждение важных анатомических структур.
Узнайте больше о ваших возможностях, связавшись с нами напрямую. Вы можете записаться на прием в нашей клинике или поговорить с нами через Skype или WhatsApp. Позвоните нам сегодня; наши менеджеры по уходу за пациентами сделают для вас все необходимое.
Ювенильный остеохондроз — Ортопедия, ортопедия и физиотерапия
Остеохондроз — это термин, используемый для описания группы заболеваний, поражающих растущий скелет.Эти нарушения возникают в результате аномального роста, травм или чрезмерного использования развивающейся пластинки роста и окружающих центров окостенения. Точная этиология этих расстройств неизвестна, но могут иметь значение генетические причины, повторяющиеся травмы, сосудистые аномалии, механические факторы и гормональный дисбаланс. Ювенильный остеохондроз — это повреждение пластинки роста пораженной конечности. Пластинки роста расположены по всей нижней конечности и закрываются в разное время по мере взросления и взросления ребенка.Существует несколько типов травм в зависимости от локализации в стопе и лодыжке. Болезнь Легга-Кальве-Пертеса — это заболевание бедра, которое вызывает боль в бедре, атравматическую хромоту и боль в коленях. Болезни Осгуда-Шлаттера и Синдинга-Ларсена-Йохансона — частые причины боли в передней части колена, которая усиливается при прыжках и стоянии на коленях. Болезнь Севера вызывает боль в пятке, которая усугубляется физической нагрузкой и ношением бутсов. Он часто имитирует тендинит ахиллова сухожилия и лечится с помощью физических упражнений и модификации обуви, использования пяток и растяжки икры.Болезнь Фрейберга и болезнь Келера часто вызывают боль в стопах и представляют собой заболевания головки плюсневой кости и ладьевидной кости соответственно. Рентгенограммы показывают склероз, уплощение и фрагментацию кости при обоих заболеваниях.
- Болезнь Колера
- Болезнь Фрейберга
- Болезнь Изелина
- Осгуда-Шлаттера (Колено прыгуна)
- Севера
1. БОЛЕЗНЬ КОЛЛЕРА
Колер — это состояние ладьевидной кости на внутренней стороне стопы.Это относительно нечастое заболевание, которое чаще всего поражает детей в возрасте от 3 до 7 лет, поскольку эта кость только начинает развиваться.
ПРИЧИНЫ:
- Временное нарушение кровоснабжения кости.
- Может быть вызвано незначительной или серьезной травмой средней части стопы.
СИМПТОМЫ:
- Боль и болезненность в верхней и внутренней части стопы. Кость находится прямо перед щиколоткой на внутренней части стопы, почти на самом высоком пике свода стопы.
- Набухание, если оно есть, обычно очень слабое. Обесцвечивания не наблюдается.
- Ребенок часто хромает и старается избегать этой области стопы. Ребенок часто ходит на подушечке стопы, хотя часто по внешней стороне стопы и лодыжке, не позволяя пятке и внутренней стороне стопы двигаться к земле.
- Когда ребенок перемещает стопу вниз и внутрь, боль часто ощущается внутри стопы по направлению к лодыжке.
РЕНТГЕНОВСКИЙ:
- Рентген показывает побеление и истончение кости.Кость будет казаться более плотной, чем кости вокруг них.
На следующих рентгеновских снимках показано атрофическое заболевание ладьевидной кости в средней части стопы в виде тонкой линии кости на боковой проекции (вверху слева), косой проекции (вверху справа) и дорсально-подошвенной проекции. (внизу слева)
ЛЕЧЕНИЕ:
- В острой фазе этой травмы ребенку лучше всего накладывать гипс ниже колена с помощью костылей.Это позволит области отдохнуть и зажить без каких-либо долгосрочных проблем.
- Затем следует надевать ботинок, когда ребенок сможет переносить вес на гипсовой повязке в течение недели.
- Затем в обувь помещают ортопедический протез, чтобы продолжать поддерживать эту область и предотвращать поломку стопы.
- Долгосрочный прогноз отличный.
2. FREIBERG’S
Болезнь Фрейберга чаще всего поражает детей в возрасте от 10 до 15 лет.На головке плюсны, которая является одной из основных опорных частей стопы, может быть временное нарушение кровоснабжения этой области. Боль, отек и трудности с переносом веса чаще всего возникают, когда ребенок или подросток начинает ходить. Это чаще встречается у женщин, чем у мужчин.
ПРИЧИНЫ:
- Временное прерывание кровоснабжения конца кости, которое проявляется при микротравме небольшой степени тяжести в этой области. Это можно увидеть в видах спорта, которые требуют от молодого спортсмена повторяющихся движений подушечкой стопы.
- Травма подушечки стопы, когда ребенок или подросток может прыгнуть с высоты, сильно приземлившись на подушечку стопы, что приведет к повреждению кровоснабжения этой области.
- Часто встречаются структурные аномалии, при которых вторая плюсневая кость намного длиннее других плюсневых костей.
- Необходимо исключить метаболические нарушения.
СИМПТОМЫ:
- Боль, болезненность и припухлость появляются на верхней и нижней части стопы, обычно за вторым пальцем.В редких случаях это может также произойти на головке третьей или четвертой плюсневой кости.
- Боль при движении второго, третьего или четвертого пальца ноги в согнутой или вытянутой позе.
- Избегание всей нагрузки на подушечку стопы рассматривается, когда ребенок ходит на пятке или внешней стороне стопы, чтобы избежать давления на пораженный участок.
РЕНТГЕНОВСКИЙ:
- Сначала может быть нормально на ранних стадиях. Со временем может прогрессировать до уплощения головки плюсневой кости, поскольку она теряет свой нормальный округлый вид.Фрагментация и артрит в суставе могут быть поздним развитием.
ЛЕЧЕНИЕ:
- Важно идентифицировать травму на самой ранней стадии, чтобы предотвратить коллапс головки кости, который может вызвать артрит в суставе второго пальца ноги.
- Иммобилизация в ботинке, выходящей за пределы пальцев ног, в сочетании с использованием костылей поможет снять давление с этой области и позволит улучшить кровоснабжение кости и заживление.Иммобилизация может потребоваться в течение 6-12 недель.
- После иммобилизации при безболезненном переносе веса ребенка или подростка помещают в ортопедический протез в обуви, чтобы избежать давления на пораженную плюсневую кость.
- Избегание активности на подушечке стопы в течение нескольких месяцев позволит заживать без осложнений, если костные изменения не произошли.
- Если замечено разрушение кости, может потребоваться операция по удалению поврежденного хряща и декомпрессии сустава, чтобы снять нагрузку с этой области.
- При раннем обнаружении это состояние не должно вызывать долгосрочных проблем.
- При позднем наблюдении остеоартрит и боль могут быть долгосрочными последствиями.
Ниже приведен пример инфаркта второй плюсневой кости по Фрейбергу.
3. БОЛЕЗНЬ ИСЕЛИНА
Болезнь Изелина — болезненное раздражение и воспаление пластинки роста (апофиза) у основания 5-й кости стопы (плюсневой кости), куда входит одна из мышц голени.У ребенка кости растут из участков, называемых пластинами роста. Пластинка роста состоит из хряща, который более мягкий и более уязвимый для травм, чем зрелая кость. Болезнь Изелин чаще всего встречается у физически активных мальчиков и девочек в возрасте от 8 до 13 лет. Чаще всего встречается в футболе, баскетболе, гимнастике и танцах.
Причины:
Болезнь Изелина — это травма, вызванная чрезмерным перенапряжением, вызванная повторяющимся давлением и / или напряжением в центре роста у основания пятой кости стопы (плюсневой кости).Бег и прыжки создают большое давление на переднюю часть стопы. Плотные икроножные мышцы являются фактором риска болезни Изелин, поскольку они увеличивают напряжение в центре роста.
Симптомы:
Ваш ребенок будет жаловаться на боль по внешнему краю стопы, которая усиливается при физической активности и улучшается при отдыхе. Она может хромать или ходить на внутренней стороне стопы. Центр роста может быть увеличенным, красным и болезненным на ощупь.
Диагноз:
Ваш врач может диагностировать болезнь Изелин на основе анализа симптомов вашего ребенка и физического осмотра его стопы.Для постановки диагноза не требуется рентген. Ваш врач может назначить рентген, чтобы определить другие причины боли в ногах. Рентген покажет центр роста, но воспаление (апофизит) невозможно увидеть на рентгеновском снимке.
Лечение:
Вашему ребенку потребуется короткий период отдыха от болезненных действий, чтобы снять давление с центра роста и позволить воспалению разрешиться. Лед очень помогает уменьшить боль и воспаление. При воспалении прикладывайте лед на 10-15 минут так часто, как каждый час.Не используйте лед непосредственно перед занятием.
Очень важно растянуть тугие икроножные мышцы, чтобы снять напряжение с центра роста. Если покой, лед и растяжка не уменьшают боль, врач может назначить противовоспалительное лекарство. Обувь, которая хорошо сидит по размеру и хорошо поддерживает свод стопы, может уменьшить боль. В зависимости от формы и строения стопы вашего ребенка врач может порекомендовать специальные вкладыши для обуви. В тяжелых случаях может потребоваться 2-4 недели иммобилизации с использованием повязки для ходьбы или обуви.
Возвращение к деятельности и спорту:
Цель состоит в том, чтобы как можно быстрее и безопаснее вернуть вашего ребенка к занятиям спортом или деятельностью. Если она слишком рано вернется к занятиям или будет играть с болью, травма может усугубиться. Это может привести к хронической боли и проблемам со спортом. Все восстанавливаются от травм по-разному. Возвращение вашего ребенка к спорту или активности будет зависеть от того, как скоро его травма исчезнет, а не от того, сколько дней или недель прошло с момента травмы.В целом, чем дольше у вашего ребенка были симптомы до начала лечения, тем больше времени потребуется для заживления травмы. Ваш ребенок может безопасно вернуться к своему виду спорта или деятельности, если выполняется каждое из следующих условий:
- Имеет полную подвижность голеностопного сустава без боли
- Нет боли в покое
- Может ходить без боли
- Она может бегать без боли
- Бегает без боли
- Она может безболезненно прыгать и прыгать на пораженной стопе
Если боль повторяется, когда она возвращается к занятиям спортом, ей следует отдохнуть, заморозить и потянуться до тех пор, пока боль не исчезнет, прежде чем пытаться снова вернуться.
Профилактика:
Убедитесь, что ваш ребенок делает следующее:
Правильная разминка
Выполните надлежащую разминку перед началом любой деятельности. Десять минут легкого бега трусцой, езды на велосипеде или гимнастики перед практикой улучшат кровообращение в холодных мышцах, сделав их более гибкими, так что они будут меньше подвергать стрессу и напряжению места прикрепления (апофизы).
Подходящая обувь
Носите подходящую обувь, подходящую для занятий.Своевременно заменять изношенную обувь
Щелкните здесь для получения дополнительной информации
КОМПЛЕКСНЫЙ ПОДХОД К ЛЕЧЕНИЮ ВРЕМЕННО-НУЖНО-НИЖНЕВОЙ ЧАСТИ СИНДРОМА НА ФОНЕ ЧЕРВИЧНОГО ОСТЕОХОНДРОЗА
Мельник В. Л., Шевченко В. К., Шевченко Е. В., Мельник И. В.
Согласно литературным данным в современной Украине, у 80% молодых людей в возрасте от 18 до 39 лет диагностирован остеохондроз. В первую очередь это проявляется головокружением, головной болью в затылочной области, шумом в ушах.При повороте головы набор симптомов может усиливаться, а резкое движение часто приводит к потере сознания. Такие симптомы проявляются синдромом височно-нижнечелюстной боли-дисфункции, который характеризуется наличием триггерных точек мышц головы, головной болью разного характера и локализацией боли в шее, ушах, в суставах, зубной болью, тресками и хрустом во время открывать или закрывать рот. Это состояние способствует длительной монотонной работе за компьютером, однотипным движениям головы и шеи, связанным с профессией.В этих случаях происходят деструктивные изменения хряща с последующими отложениями солей, ухудшение амортизирующих свойств межпозвонковых дисков, что вызывает боль и дискомфорт. Сопутствующие факторы, ускоряющие развитие болезни, — это динамические и статические перегрузки, травмы спины, вибрация. Таким образом, целью нашего исследования было: 1. Создать новый алгоритм лечения пациентов с синдромом височно-нижнечелюстной дисфункции на фоне шейного остеохондроза; 2.Проверка эффективности методов анестезии у больных с височно-нижнечелюстной болевой дисфункцией на фоне шейного остеохондроза при применении акупунктуры и светолечения; 3. Оцените эффективность предложенного алгоритма лечения. Клинические наблюдения проведены за 5 пациентами (3 мужчины и 2 женщины в возрасте от 20 до 37 лет). Диагностика и лечение этих пациентов проводились совместно с остеопатом и ортопедом. Специфика лечебного эффекта заключалась в болевых компонентах у пациентов в проблемных зонах правого и левого височно-нижнечелюстного сустава и шейного отдела позвоночника нетрадиционными методами (методы акупунктурной анальгезии Пекинской школы, фототерапия — синий свет (режим В2) на аппарате LuxDent «UFL 122» использовать аппликатор Ляпко, методы цигун-терапии).Предложенный нами алгоритм лечения включал: 1. Устранение болевого компонента в области правого и левого височно-нижнечелюстного сустава и шейного отдела позвоночника (остеопаты, цигун-терапия, акупунктурная анальгезия, аппарат синего света (В2) LuxDent «UFL 122»). 2. Профилактика осложнений прикуса (изготовление ортопедических капп для временной фиксации протезного прикуса с последующим при необходимости). 3. Фиксация результата — центральный прикус = центральный прикус. 4. Профилактика осложнений (индивидуальная работа пациентов в домашних условиях цигун — терапия, массаж, упражнения оздоровительной гимнастики).5. Завершение процесса стабилизации на основе выполнения индивидуальной программы реабилитации, составленной для каждого пациента. В результате применения предложенного нами алгоритма лечения этой группы пациентов в течение периода от 2 до 4, 5 месяцев положительных результатов, чтобы помочь вам поверить, что этот алгоритм эффективен при использовании в комплексном мультидисциплинарном подходе к лечению пациентов с височно-нижнечелюстной болью-дисфункцией на фоне шейного остеохондроза. Целесообразность использования предлагаемого нами лечения по результатам клинических и параклинических исследований.
височно-нижнечелюстная боль-дисфункция, шейный остоохондроз, иглоукалывание, цигун-терапия, фототерапия
«Вестник проблем биологии и медицины» Выпуск 2 часть 2 (108), 2014 год, 009-012 стр.

 Боль распространяется на руки, плечи, появляется головокружение, онемение мышц.
Боль распространяется на руки, плечи, появляется головокружение, онемение мышц. К каждой проблеме мы подходим комплексно. Поэтому осмотр может провести сразу несколько врачей, что позволит поставить точный диагноз, определить, какой специалист вас будет лечить.
К каждой проблеме мы подходим комплексно. Поэтому осмотр может провести сразу несколько врачей, что позволит поставить точный диагноз, определить, какой специалист вас будет лечить.


 .4-му пальцам руки, со снижением чувствительности в области болей;
.4-му пальцам руки, со снижением чувствительности в области болей;