Поджелудочная железа или опасность за углом
На поджелудочной железе лежит ответственность за выполнение ряда важных для жизни организма функций. Она отвечает за внешнюю и внутреннюю секрецию, выполняя работу большой химической лаборатории, при этом имеет вид маленького головастика. Эта малышка отвечает за выработку ферментов (содержатся в панкреатическом соке), принимающих непосредственное участие в пищеварительном процессе.Но самой главной задачей поджелудочной железы остаются выработка инсулина и глюкагона, отвечающих за обмен жиров и углеводов в организме человека.
Этот маленький головастик требует уважительного к себе отношения, в противном случае может проявить и характер. Это может выразиться в виде приступа внезапной острой боли в области живота и частой рвоте (острый панкреатит), нарушением обменных процессов и, как следствие, образование камней — довольно редкое заболевание. И наконец, таким грозным заболеванием, как диабет.
Чтобы сохранить поджелудочную железу и жить с ней в любви и согласии, необходимо соблюдать некоторые правила повседневной жизни:
- — исключите из своей жизни прием пищи на «бегу»;
- — избегайте излишнего употребления жирной и острой пищей;
- — не злоупотребляйте крепкими и слабоалкогольными напитками;
- — занимайтесь физической культурой, плавайте, ходите в пешеходные туристические походы!
А если все же не удалось избежать болезни, то необходима вторичная профилактика, то есть предупреждение хронических заболеваний, запишитесь на консультацию к эндокринологу.
 Как это ни печально, но полностью избавиться от хронического заболевания нелегко. Поэтому надо быть готовым к тому, чтобы жить с ним долгое время и сделать эту совместную жизнь как можно более мирной. Для этого подойдут медикаментозные и фитотерапевтические методы лечения и дополнительно диетическое питание — все, что посоветует специалист — гастроэнтеролог или эндокринолог, чтобы успокоить поджелудочную железу.
Как это ни печально, но полностью избавиться от хронического заболевания нелегко. Поэтому надо быть готовым к тому, чтобы жить с ним долгое время и сделать эту совместную жизнь как можно более мирной. Для этого подойдут медикаментозные и фитотерапевтические методы лечения и дополнительно диетическое питание — все, что посоветует специалист — гастроэнтеролог или эндокринолог, чтобы успокоить поджелудочную железу.Поджелудочная железа: выбираем правильное питание.
Поджелудочная железа участвует во многих сложных пищеварительных процессах. Также этот орган отвечает за гормональный баланс. Правильное питание поможет поддержать нормальное функционирование поджелудочной железы. Если включить определенные продукты в постоянный рацион, можно избежать больших проблем, в том числе сахарного диабета и панкреатита.
Функции поджелудочной железы
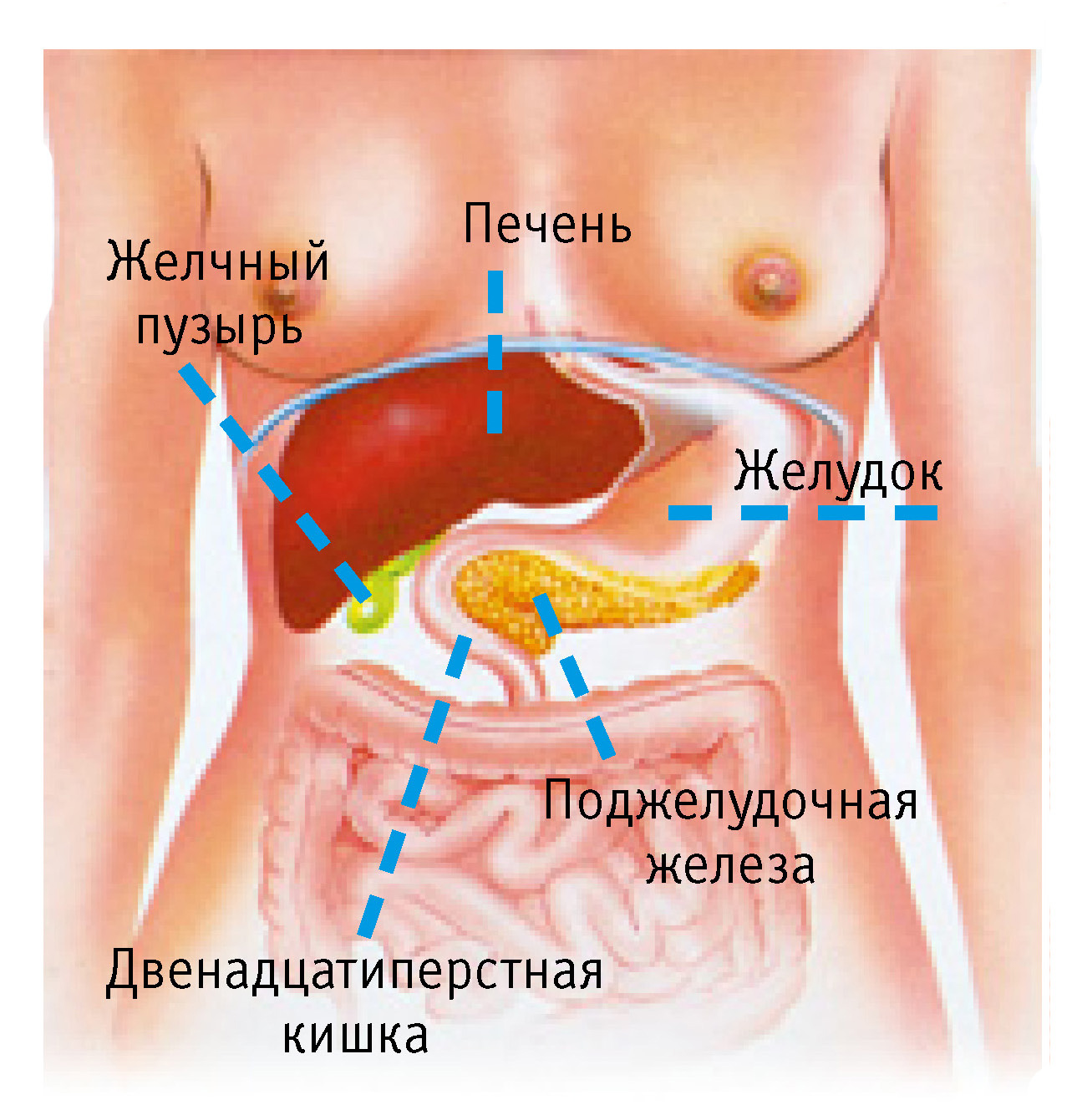
Это второй по размерам орган пищеварительной системы человека. Расположен он в брюшной полости, на уровне верхних поясничных позвонков. Основные функции поджелудочной железы:
Расположен он в брюшной полости, на уровне верхних поясничных позвонков. Основные функции поджелудочной железы:
- Производит гормон инсулин, ряд ферментов, переваривающих белки, жиры, углеводы.
- Помогает распространению веществ, поступающих с пищей, по всему организму.
- Выделяет панкреатический сок, помогающий переваривать пищу. Его состав напрямую зависит от структуры и состава еды.
- Через поджелудочную железу кровь для очищения поступает в печень.
Внимание! Если в работе органа наблюдаются сбои, это сразу приводит к серьезным заболеваниям: сахарному диабету, панкреатиту, злокачественным опухолям.
Продукты, помогающие работе поджелудочной железы
Для нормального функционирования железы достаточно соблюдать основные принципы правильного питания, а также разнообразить рацион пищей из предлагаемого списка. Она поддержит работу поджелудочной и наладит синтез ферментов, необходимых для пищеварительного процесса.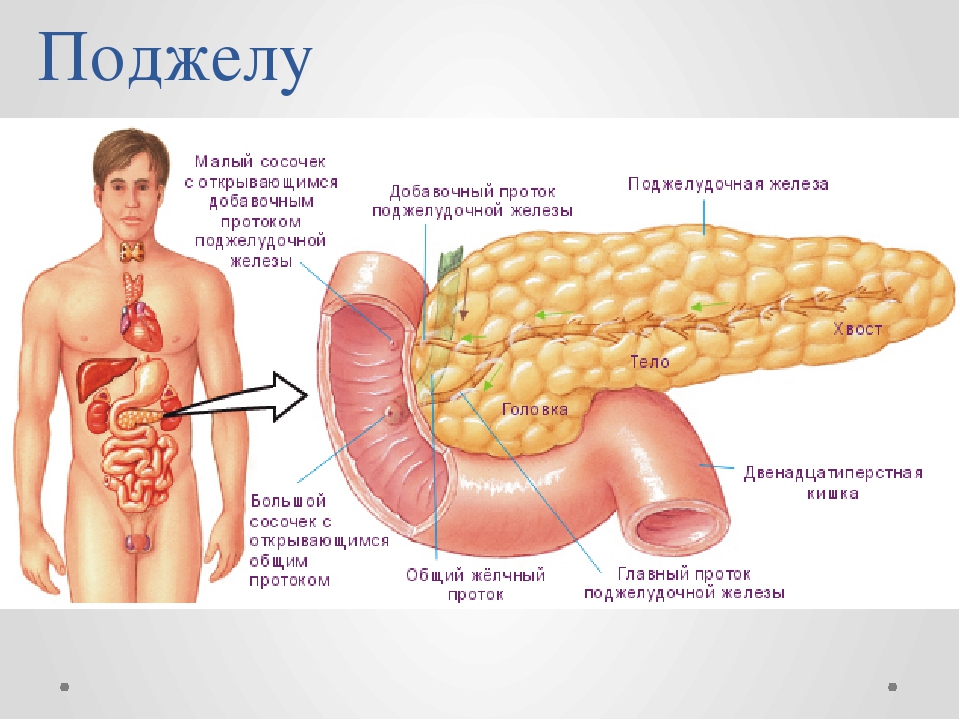
Брокколи
Содержащиеся в этой капусте вещества способствуют защите секреторных клеток от негативных воздействий желудочного сока и ферментов. Регулярное употребление брокколи рекомендуют при лечении и профилактике сахарного диабета 2 типа. При панкреатите постоянное употребление брокколи уменьшает воспалительные процессы.
Йогурт
Пробиотики, содержащиеся в классическом йогурте, улучшают работу местного иммунитета и нормализуют выработку всех пищевых ферментов. Вырабатываемые поджелудочной железой вещества при употреблении йогурта расщепляют пищевые частицы в два раза быстрее, что способствует полному и быстрому усвоению питательных веществ в организме.
Черника
Употребление черники в свежем виде, а также в качестве чая, способствует улучшенной выработке глюкагона и снимает нагрузку с поджелудочной железы.
Батат
При регулярном употреблении в пищу «сладкого картофеля» в значительной мере уменьшается нагрузка на пищеварительный тракт, снижается частота запоров, нормализуется весь процесс переваривания пищи.
Внимание! Батат можно добавлять в меню при любом деструктивном заболевании поджелудочной железы.
Красные сорта винограда
Мощный антиоксидант, который препятствует перерождению клеток и уничтожает свободные радикалы. Этот продукт является хорошей профилактикой онкологических патологий железы. Успешно снижает уровень нитратов и нитритов в данном органе.
Корень солодки
Это лекарственный продукт, помогающий снизить уровень воспаления. Также обладает обезболивающим эффектом. Применяется и при хроническом панкреатите.
Тыква
Способствует нейтрализации соляной кислоты, содержит огромное количество необходимых для здоровья минералов.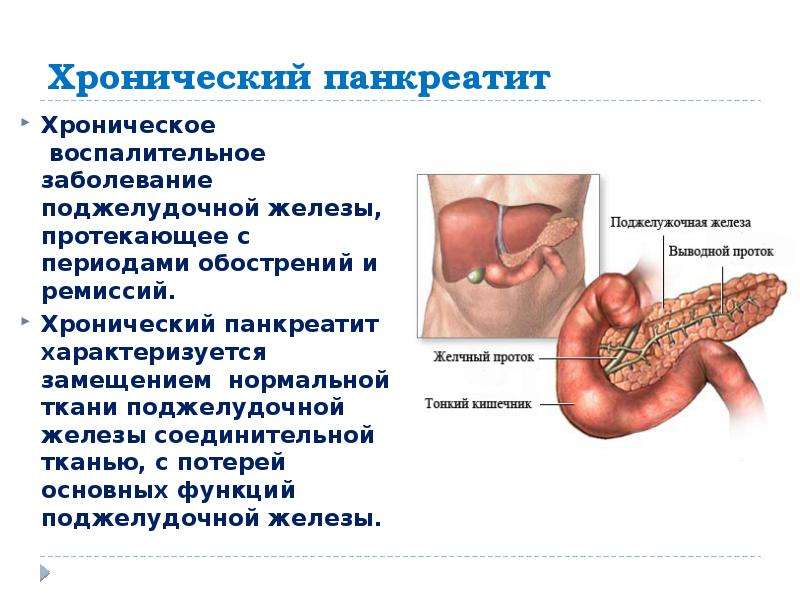 Нормализует работу сосочка, через который выделяется панкреатический сок.
Нормализует работу сосочка, через который выделяется панкреатический сок.
Внимание! Тыква хорошо зарекомендовала себя при лечении сахарного диабета 1 типа, поскольку способствует снижению уровня глюкозы в крови.
Это основные продукты, полезные для полноценного пищеварения. Важно, чтобы в организме соблюдался баланс витаминов и необходимых микроэлементов. Это является самой надежной профилактикой заболеваний пищеварительной системы.
«Ел и пил без остановки»
Что общего между системой отдыха «всё включено» и панкреатитом?
Поджелудочная железа — маленький орган весом всего 180 граммов, при этом способный причинять человеку невыносимые страдания. За что она нас «наказывает»? Как лечат панкреатит? И можно ли доверять рекламе лекарств «от переедания»?
Слово — заведующему абдоминальным отделением Национального медицинского исследовательского центра хирургии им. А.В.Вишневского, доктору медицинских наук, профессору, лауреату премий правительств России и Москвы Андрею Германовичу Кригеру.
— Андрей Германович, какую роль в организме играет поджелудочная железа?
— Поджелудочная железа (ПЖ) выполняет две очень важные функции. Она вырабатывает инсулин, который обеспечивает углеводный обмен в организме человека, и продуцирует пищеварительные ферменты, обеспечивающие переваривание всего, съеденного человеком. При нарушении первой функции развивается сахарный диабет. А в результате воспалительных изменений ПЖ нарушается её вторая функция — секреция пищеварительных ферментов, что приводит к серьёзным нарушениям пищеварения, истощению человека.
— Диагноз «панкреатит» бывает в двух вариантах: «хронический» и «острый». В чём разница между ними?
— При хроническом панкреатите происходит постепенное угасание функции ПЖ, медленное разрушение её тканей и замещение их грубыми рубцами. Хронический панкреатит протекает годами, периоды обострения заболевания чередуются временным стиханием болевых ощущений.
В то время как острый панкреатит протекает совершено по-другому — стремительно. В подавляющем большинстве случаев это реакция железы на какую-то пищевую агрессию: либо на большую алкогольную нагрузку, либо на грубую погрешность в диете. Поджелудочная железа такой обиды не прощает, её ферментативная активность буквально вспыхивает, она начинает переваривать и саму себя, и окружающие ткани. Данное состояние развивается стремительно, в течение нескольких часов и привести к самым печальным последствиям — развитию панкреонекроза, тяжелейшего состояния, при котором, к сожалению, человек может погибнуть, несмотря на все усилия врачей.
В подавляющем большинстве случаев это реакция железы на какую-то пищевую агрессию: либо на большую алкогольную нагрузку, либо на грубую погрешность в диете. Поджелудочная железа такой обиды не прощает, её ферментативная активность буквально вспыхивает, она начинает переваривать и саму себя, и окружающие ткани. Данное состояние развивается стремительно, в течение нескольких часов и привести к самым печальным последствиям — развитию панкреонекроза, тяжелейшего состояния, при котором, к сожалению, человек может погибнуть, несмотря на все усилия врачей.
— Правда ли, что панкреатит развивается на фоне психологического стресса? Сегодня многие болезни принято объяснять именно этой причиной…
— Неправда. Наш эмоциональный статус не имеет никакого отношения к ПЖ. Если только человек не пытается справляться со стрессом с помощью алкоголя.
— Заболеваемость панкреатитом растёт, или она стабильна во все времена?
— Растёт. И хроническим, и острым.
— В связи с чем? Россияне стали лучше питаться или больше пьянствовать?
— «Лучше питаться» в данном случае надо понимать в противоположном смысле: сегодня более высокие доходы и многообразие продуктов в магазинах позволяют людям без ограничений покупать и есть то, что совсем не полезно для ПЖ: копчёности, жирную пищу, много сладкого, острого. Ну и, конечно, на рост заболеваемости влияет высокое потребление алкоголя, особенно низкого качества, суррогатов.
Ну и, конечно, на рост заболеваемости влияет высокое потребление алкоголя, особенно низкого качества, суррогатов.
— Давайте уточним, иначе ваши слова могут быть многими восприняты буквально: от хорошего коньяка или вина поджелудочная железа не страдает? Или всё-таки надо знать меру, можно и на хорошем алкоголе панкреонекроз заработать?
— Именно так, во всём нужна мера. Классический пример: каждый год в отпускной сезон к нам поступают пациенты, вернувшиеся с зарубежных курортов, где они отдыхали по системе «всё включено». Человек две недели ел и выпивал практически без остановки, и ПЖ не выдержала. Или просто однократно хорошо выпил и закусил каким-то экзотическим, очень острым блюдом — этого достаточно, чтобы развился панкреонекроз.
То есть один человек может крепко выпивать всю жизнь и не заболеть, а другому для возникновения острого панкреатита достаточно однократного приёма алкоголя. Кому как повезёт, и в этом одна из загадок «поведения» ПЖ.
— Как проявляет себя хронический панкреатит?
— Панкреатит имеет специфичные симптомы, его трудно с чем-то спутать. Пациенты жалуются на боли опоясывающего характера в верхней части живота, которые возникают чаще всего после нарушений диеты. И поскольку ПЖ находится позади желудка, прилежит к задней стенке живота прямо на позвоночнике, боли нередко отдают в спину.
Пациенты жалуются на боли опоясывающего характера в верхней части живота, которые возникают чаще всего после нарушений диеты. И поскольку ПЖ находится позади желудка, прилежит к задней стенке живота прямо на позвоночнике, боли нередко отдают в спину.
Но! Подобные боли даёт и остеохондроз. Это – одна из частых масок хронического панкреатита, которая нередко вводит и самого человека, и врача, к которому он обратился, в заблуждение. Вот почему ставить диагноз «панкреатит» можно только на основании целого комплекса обследований и ещё ряда факторов, в том числе — отношения пациента к алкоголю. Если человек признаётся, что имеет пристрастие к алкоголю, и у него появились боли опоясывающего характера, то в первую очередь следует думать о заболевании поджелудочной железы, а не об остеохондрозе.
— А были ли в вашей практике пациенты, которые либо сами себе ставили диагноз «остеохондроз», либо их плохо обследовали и долго лечили от «хондроза» в то время, как у человека прогрессировал панкреатит? Или хуже того — рак поджелудочной железы?
— К сожалению, были и много. Очень плохо, когда заболев, люди не обращаются к специалистам. Ещё хуже, когда в диагнозе ошибается врач.
Очень плохо, когда заболев, люди не обращаются к специалистам. Ещё хуже, когда в диагнозе ошибается врач.
— Тогда давайте скажем, каким должен быть алгоритм обследования, если есть подозрение на заболевание поджелудочной железы.
— Самое главное: общий анализ крови, фиброгастроскопия не имеют высокой диагностической ценности для выявления хронического панкреатита. Только методы лучевой диагностики! Первый диагностический шаг — ультразвуковое исследование, это самый доступный метод. Единственный его «минус» заключается в том, что, к сожалению, УЗИ обладает большой операторо-зависимостью, то есть трактовка информации существенно зависит от профессиональных навыков специалиста, выполняющего исследование.
Если при ультразвуковом исследовании врач находит проявления хронического панкреатита — камни, постнекротические кисты, расширение панкреатического протока, — в этом случае обязательно нужно сделать следующий шаг, пройти компьютерную или магнитно-резонансную томографию. Эти методы обследования позволяют абсолютно точно поставить диагноз «хронический панкреатит» и определить наличие его осложнений.
Эти методы обследования позволяют абсолютно точно поставить диагноз «хронический панкреатит» и определить наличие его осложнений.
Наконец, третий шаг — с результатами обследования пациент должен идти к врачу, чтобы тот определил тактику лечения.
— Сразу к хирургу? Или сначала к гастроэнтерологу?
— Очень правильный вопрос. Хронический панкреатит далеко не всегда нуждается в хирургическом лечении. Большинство людей с таким диагнозом наблюдаются и лечатся у врача-гастроэнтеролога. Если речь идёт только о нарушении пищеварительной функции железы и незначительном болевом синдроме, гастроэнтеролог назначает диету и заместительную терапию ферментными препаратами, реже — физиотерапию. Гастроэнтеролог может годами с хорошим эффектом лечить таких пациентов.
Однако когда появляются так называемые хирургические осложнения — вирсунголитиаз или попросту камни в ПЖ, постнекротические кисты, а тем более механическая желтуха, и всё это сопровождается постоянными сильными болями — никакие терапевтические меры уже не могут давать хорошего эффекта.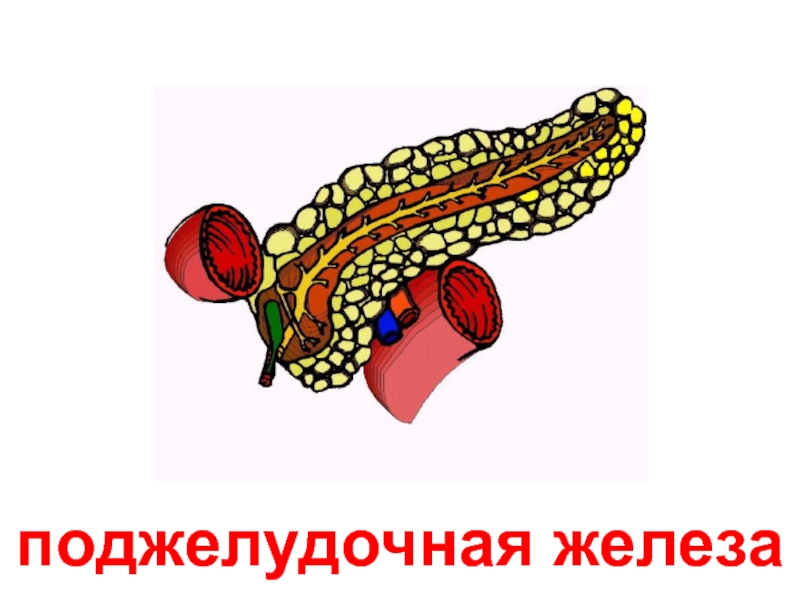 В этом случае пациенту прямой путь к хирургу.
В этом случае пациенту прямой путь к хирургу.
Однако когда появляются так называемые хирургические осложнения — вирсунголитиаз или попросту камни в ПЖ, постнекротические кисты, а тем более механическая желтуха, и всё это сопровождается постоянными сильными болями — никакие терапевтические меры уже не могут давать хорошего эффекта. В этом случае пациенту прямой путь к хирургу.
— Подходы к хирургическому лечению заболеваний ПЖ меняются. Ещё недавно, практически всех больных оперировали «открытым» способом, а сегодня у значительной части пациентов можно обойтись без операции в привычном понимании этого слова, а выполнить эндоскопические варианты хирургических вмешательств. Как это выглядит? В руках хирурга не скальпель, а такой же гибкий эндоскоп, какой используется во время фиброгастроскопии. Врач подводит эндоскоп к ПЖ, и с его помощью устанавливает стенты в протоки железы, и тем самым восстанавливает их проходимость. Таким же образом можно извлекать мелкие камни из протоков железы или пунктировать кисту. То есть это тоже операция, но без разрезов и швов.
То есть это тоже операция, но без разрезов и швов.
Хочу подчеркнуть, что для человека, страдающего панкреатитом, оптимальный вариант — лечиться в специализированном отделении.
— Что значит — специализированном?
— Это отделение, основной профиль которого — именно лечение заболеваний ПЖ, как хирургическими, так и эндоскопическими методами. В нашем профессиональном «панкреатологическом мире» есть термин «защитный эффект клиники большого объёма». Считается, что, если за год в клинике выполняется 50 больших операций на ПЖ при хроническом панкреатите, раке ПЖ — это клиника большого объёма. Если таких операций делается меньше — нет того самого «защитного эффекта», то есть опыта, который обеспечивает высокие результаты. К примеру, у нас в отделении в год выполняется более 100 таких операций.
Но это ёще не всё. Кроме хирургов в клинике должны быть грамотные лучевые диагносты, которые при УЗИ, на снимках КТ или МРТ видят не только грубые проявления заболеваний ПЖ, но и обнаруживают мельчайшие детали заболевания. Они способны различить на снимке осложнения хронического панкреатита, рак ПЖ, отличить кистозную опухоль ПЖ от постнекротической кисты. От точности диагностики различных заболеваний ПЖ зависит жизнь пациента, потому что методы лечения могут быть совершенно разные.
Они способны различить на снимке осложнения хронического панкреатита, рак ПЖ, отличить кистозную опухоль ПЖ от постнекротической кисты. От точности диагностики различных заболеваний ПЖ зависит жизнь пациента, потому что методы лечения могут быть совершенно разные.
И ещё одно важное звено в специализированной клинике хирургии поджелудочной железы — анестезиологи и реаниматологи, которые умеют мгновенно реагировать на осложнения во время и после операций на поджелудочной железе.
— Почему это так важно?
— Операции на ПЖ технически очень непростые не только из-за её неудобного анатомического расположения. Беда заключается в том, что пищеварительные ферменты, которые она вырабатывает, в послеоперационном периоде работают против пациента и хирурга. В этом отличие ПЖ от других органов, которые во время и после операций ведут себя «покладисто». Поджелудочная железа реагирует на операционную травму очень бурно, хуже, чем на водку. В ответ на хирургическое вмешательство в ближайшие часы после операции может развиться панкреонекроз, и сделать с этим ничего нельзя, полностью предотвратить невозможно, несмотря на комплекс медикаментозной профилактики, которую проводят перед операцией. Это колоссальная проблема всей мировой хирургии поджелудочной железы, которую пока не удаётся решить. Показатель осложнений после операций на ПЖ, равный 30-40 %, считается очень хорошим результатом, который можно достичь только в специализированном центре при очень большом опыте выполнения таких операций.
Это колоссальная проблема всей мировой хирургии поджелудочной железы, которую пока не удаётся решить. Показатель осложнений после операций на ПЖ, равный 30-40 %, считается очень хорошим результатом, который можно достичь только в специализированном центре при очень большом опыте выполнения таких операций.
— Что происходит во время операции?
— При хроническом панкреатите мы восстанавливаем проходимость протоков ПЖ, убираем камни и кисты, делаем резекцию, то есть удаляем часть железы. При раке ПЖ выполняем резекцию значительной части органа, а при запущенных опухолях объём операции очень большой: полностью удаляем ПЖ вместе с двенадцатиперстной кишкой и частью тощей кишки. Функцию удалённой железы в этом случае пожизненно замещают лекарственными препаратами — ферментами и инсулином.
— Кстати, о ферментных препаратах. Увлечение ими абсолютно безопасно или же нет? Вопрос не случайный: уж очень активно телевизионная реклама предлагает принимать после сытного обеда препарат, который, якобы, «для желудка незаменим».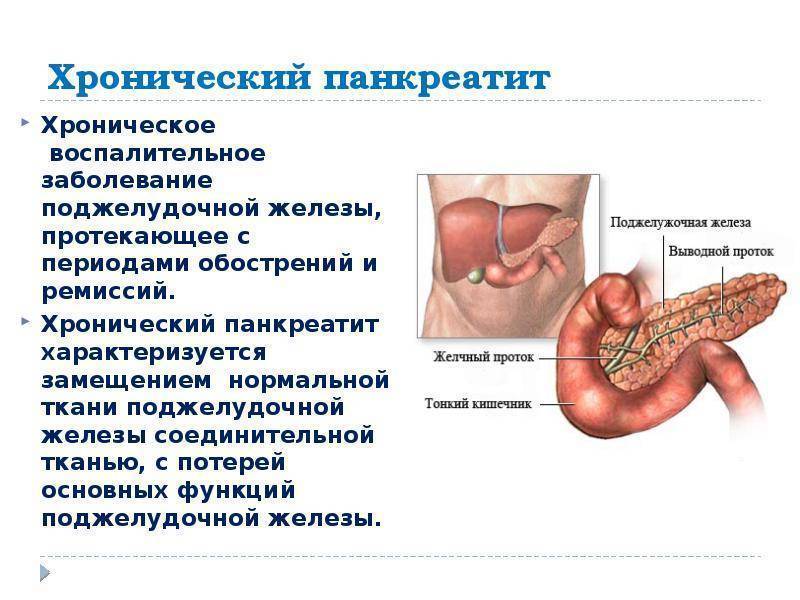 Как вы к этому относитесь?
Как вы к этому относитесь?
— Вы привели очень удачный пример. За размещение такой рекламы я бы строго наказал тех, кто это делает. Ни в коем случае не надо после переедания просто так, на всякий случай принимать ферментные препараты, потому что ПЖ сама знает, сколько и каких именно ферментов ей надо выделить! А когда вы принимаете ферментный препарат, тем более такой низкокачественный, как тот, что рекламируется, железа начинает хуже работать. Она «ленится», потому что вы пытаетесь заместить её функцию, хотя этого не требуется.
Запомните: если вы не страдаете хроническим панкреатитом, и такие лекарства вам не назначил врач, то принимать ферменты не надо.
— Андрей Германович, самый главный вопрос — возможна ли профилактика заболеваний поджелудочной железы?
— Соблюдение диеты и сдержанность в отношении алкоголя — вот главные меры профилактики. Других не существует.
Боль и поджелудочная железа
Стенограмма лекции
XXV Всероссийской Образовательной Интернет Сессии для врачей
Общая продолжительность: 20:42
00:00
Оксана Михайловна Драпкина, секретарь межведомственного Научного Совета по терапии РАМН, доктор медицинских наук, профессор:
— Следующее сообщение сделает профессор Шифрин Олег Самуилович: «Боль и поджелудочная железа».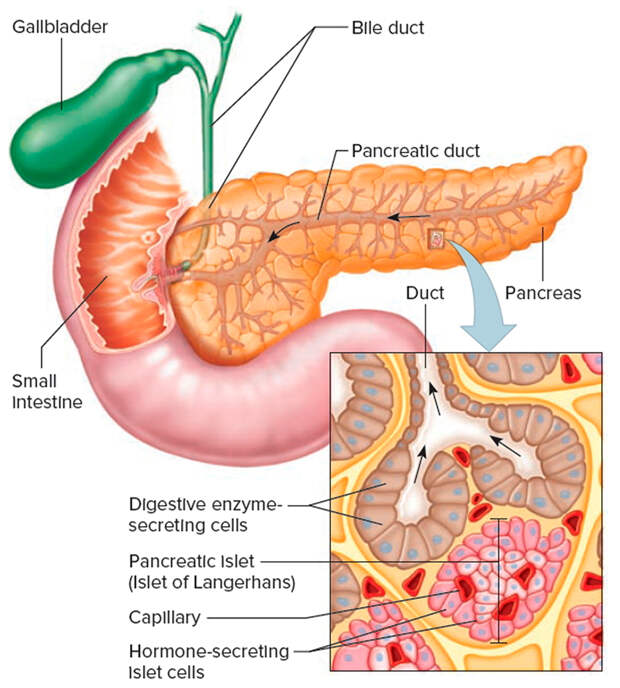
Олег Самуилович Шифрин, доктор медицинских наук:
— Глубокоуважаемые коллеги! Свое выступление я начну с небольшого клинического примера. В нашу клинику (под руководством академика Владимира Трофимовича Ивашкина) обратился пациент 55-ти лет с жалобами на эпигастральные боли с иррадиацией в спину, левое подреберье, возникающие через 40-50 минут после приема пищи, а также и в ночное время. Боли достаточно интенсивные, резко снижающие качество жизни больного.
Из истории заболевания. Считает себя больным в течение трех лет, когда после еды стали возникать подобные болевые ощущения. Вначале менее интенсивные, но затем все более усиливающиеся. Из анамнеза обращало внимание, что в течение длительного времени мужчина интенсивно курил, потребляя до полутора, двух пачек сигарет в день.
Больному уже на догоспитальном этапе был поставлен диагноз хронического панкреатита. Назначались различные ферментные препараты, содержащие желчные кислоты, в сочетании с блокаторами протонной помпы.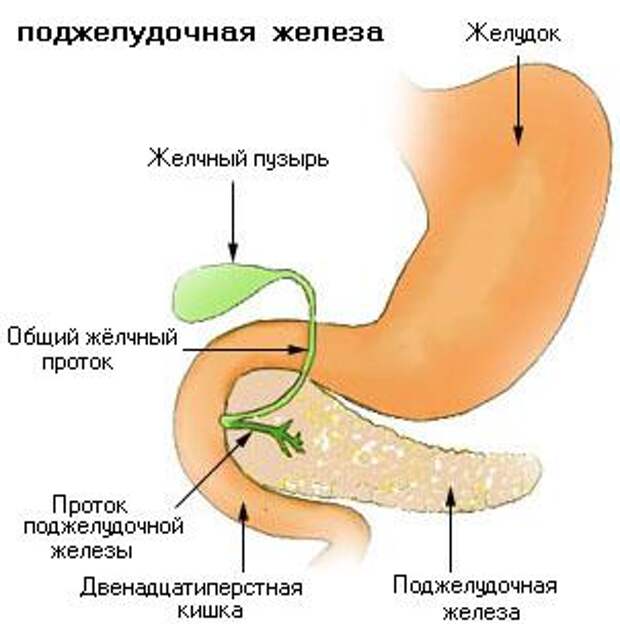 Эффекта не было. Пациента продолжали беспокоить интенсивные боли, в том числе и ночные. Добавление спазмолитиков также радикально ситуацию не улучшило.
Эффекта не было. Пациента продолжали беспокоить интенсивные боли, в том числе и ночные. Добавление спазмолитиков также радикально ситуацию не улучшило.
В нашей клинике пациенту был подтвержден диагноз болевой формы хронического панкреатита. В качестве антиангинального средства назначены таблетки панкреатина, не содержащие желчные кислоты, в виде мезима 10000. На этом фоне наступило почти радикальное улучшение. Болевая симптоматика практически исчезла.
Абдоминальная боль – это важнейший кардинальный симптом начальных этапов развития хронического панкреатита. На данном слайде приведена работа конца прошлого века, в которой на основании оценки значительного количества наблюдений установлено, что абдоминальная боль беспокоит почти 90% больных хроническим панкреатитом в начальных стадиях. В то же время остальные симптомы хронического панкреатита (диарея, симптомы панкреагенного сахарного диабета, желтуха) гораздо реже беспокоят пациентов.
02:52
Но боль боли рознь. Боль при хроническом панкреатите имеет разное происхождение. Оценивать ее мы должны по-разному. С чем может быть связана абдоминальная боль при хроническом панкреатите? Прежде всего, с собственно воспалением тканей поджелудочной железы. Воспалительный экссудат сдавливает нервные окончания, закономерно вызывая боль.
Боль при хроническом панкреатите имеет разное происхождение. Оценивать ее мы должны по-разному. С чем может быть связана абдоминальная боль при хроническом панкреатите? Прежде всего, с собственно воспалением тканей поджелудочной железы. Воспалительный экссудат сдавливает нервные окончания, закономерно вызывая боль.
Если в процессе воспаления преобладает альтерация, то биологически активные вещества повреждают гиалиновые мембраны нервных волокон и воздействуют на нервные сплетения. Абдоминальная боль в этих случаях будет даже более интенсивной.
Я привел примеры этиологии так называемой боли типа А. Боли, связанной непосредственно с воспалением тканей поджелудочной железы. Но при панкреатитах часто встречается и другая боль. Принципиально другая боль по своему характеру! Боль, связанная уже с собственно осложнением воспаления в тканях поджелудочной железы.
Эта боль может быть связана с повышением давления в протоках поджелудочной железы в связи с обтурацией их кальцинатами или со сдавлением фибротически измененной ткани поджелудочной железы.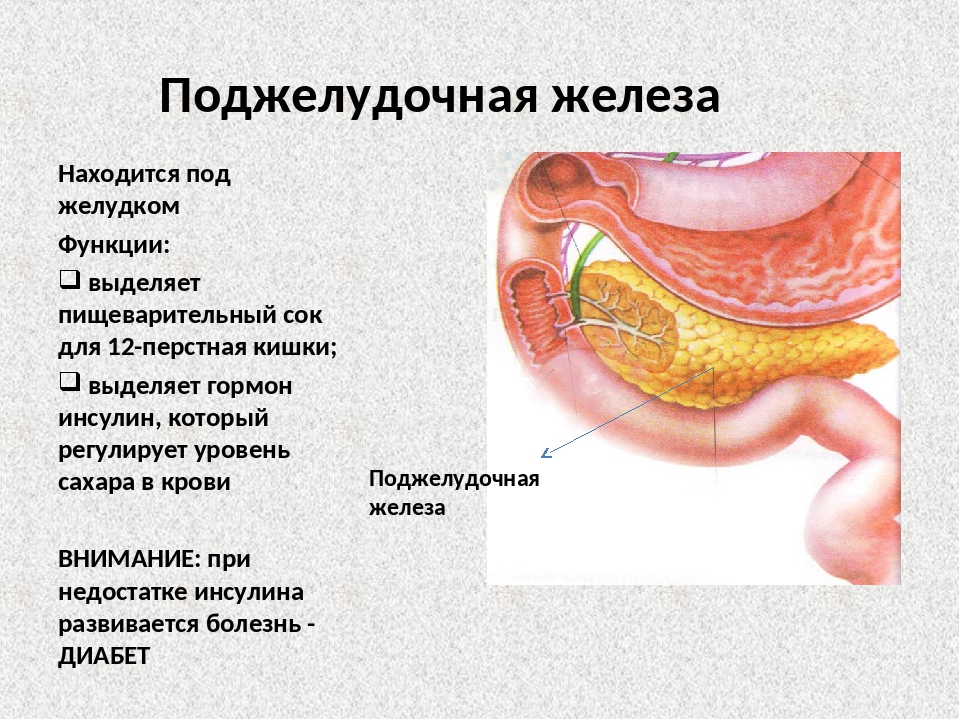
При повышении давления в протоках поджелудочной железы происходит слущивание черепицеобразного эпителия, выстилающего их. Агрессивный панкреатический сок воздействует на нервные сплетения, содержащиеся в их стенке.
Другая причина подобного типа боли – это псевдокисты, своеобразные раны в теле поджелудочной железы, где агрессивный панкреатический сок так же воздействует на обнаженные нервные окончания.
Нередкая причина подобной боли (боли типа В): сдавление общего желчного протока увеличенной головкой поджелудочной железы или стенозирование двенадцатиперстной кишки за счет той же причины.
Кратко суммируя основные причины панкреатической боли, можно свести к следующим факторам. Повышение внутрипротокового давления и растяжение капсулы поджелудочной железы. Сдавление протоков поджелудочной железы за счет фибротически измененной ткани органа. Ишемизация тканей поджелудочной железы. Деструкция протокового эпителия.
05:31
Боль может быть связана так же и с теми изменениями, которые происходят при хроническом панкреатите в других органах. Это, прежде всего, гастродуоденальные язвы, возникающие за счет уменьшения ощелачивающей роли раствора бикарбонатов, которые вырабатывает поджелудочная железа в условиях болезни.
Возможны тромбозы селезеночной вены при развитии острого панкреатита. Наконец, при тяжелых формах острого панкреатита может возникать и плеврит, который также в отдельных случаях дает выраженную абдоминальную боль.
Боль может возникать также вследствие снижения экзокринной функции поджелудочной железы. Уменьшение выработки ферментов, уменьшение выработки раствора бикарбонатов поджелудочной железой приводит к излишней ацидификации начальных отделов двенадцатиперстной кишки, нарушению моторики и закономерному развитию такого симптома как метеоризм.
Причем пациенту иногда очень трудно различить, что его беспокоит: метеоризм или боль. Эти симптомы субъективно могут перекрещиваться между собой.
Эти симптомы субъективно могут перекрещиваться между собой.
В конце прошлого века были проведены классические контролированные исследования по сравнению влияния ферментных препаратов различного типа на уровень абдоминальной боли при хроническом панкреатите. В это исследование вошли тысячи пациентов. Установлено, что традиционные таблетированные препараты панкреатина достоверно уменьшали давление в панкреатических протоках поджелудочной железы и снижали уровень абдоминальной боли.
В то же время микрогранулированные препараты панкреатина достоверно не снижали повышенный уровень давления в протоках поджелудочной железы и не уменьшали выраженность абдоминальной боли у пациентов.
Почему же это происходит? Частицы панкреатина, покрытые энтеросолюбильной оболочкой, содержащиеся в микрогранулированном препарате, попадая в верхние отдел двенадцатиперстной кишки и желудка, не могут вовремя расщепиться вследствие того, что функция выработки бикарбонатов поджелудочной железой страдает в первую очередь при экзокринной недостаточности.
Вследствие этого происходит ацидификация верхних отделов двенадцатиперстной кишки. Микрогранулы панкреатина начинают расщепляться в более глубоких отделах двенадцатиперстной кишки, где рилизинг-система уже не работает.
08:44
В то же время таблетки панкреатина, в которых частицы действующего вещества не защищены энтеросолюбильной оболочкой, начинают распадаться, начинают свою биологическую функцию уже в верхних отделах двенадцатиперстной кишки, где работает рилизинг-система.
Соответственно, по закону, по механизму обратной отрицательной связи уменьшается выработка панкреатических ферментов поджелудочной железой. Снижается давление в этом органе, в его протоках и в паренхиме. Уменьшается уровень боли.
Рассмотрим алгоритм лечения болевой формы хронического панкреатита, предложенный Американской гастроэнтерологической ассоциацией в конце прошлого века.
На первом этапе мы должны подтвердить диагноз.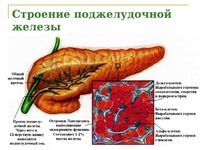 Боль в верхних отделах брюшной полости вызывает далеко не только панкреатит. Это может быть и язвенная болезнь, рак поджелудочной железы, многие другие заболевания, поэтому нельзя болевые ощущения, от которых страдает пациент, сводить только к хроническому панкреатиту.
Боль в верхних отделах брюшной полости вызывает далеко не только панкреатит. Это может быть и язвенная болезнь, рак поджелудочной железы, многие другие заболевания, поэтому нельзя болевые ощущения, от которых страдает пациент, сводить только к хроническому панкреатиту.
Диагноз требует подтверждения (это сложный диагноз). Проведением современных ультразвуковых методов исследования, компьютерной томографии, магнитно-резонансной томографии, современных лабораторных методов мы можем и должны подтвердить данный диагноз.
В отдельных редких случаях возможно использование ЭРХПГ, но, направляя пациента на это исследование, следует помнить, что почти в 10% случаев оно отягощается развитием острого панкреатита, поэтому должно выполняться только по строгим показаниям.
Хорошо – подтвердили диагноз панкреатита. Пациенту в любом случае назначается диета с низким содержанием жиров. Пациент должен исключить алкоголь, подчеркиваю, при любой форме хронического панкреатита! Как при алкогольном, так и не при алкогольном.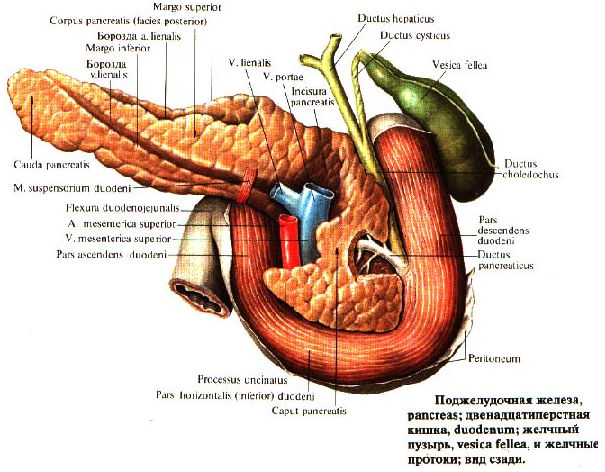 Пациент должен исключить курение. Это важнейший панкреатогенный фактор, значение которого, к несчастью, пока не в достаточной мере оценивается ни пациентами, ни даже врачами.
Пациент должен исключить курение. Это важнейший панкреатогенный фактор, значение которого, к несчастью, пока не в достаточной мере оценивается ни пациентами, ни даже врачами.
Для того чтобы лечащий врач мог должным образом оценивать состояние больного, пациенту рекомендуется ежедневное ведение дневника мониторинга своего самочувствия, в котором он оценивает уровень абдоминальной боли. При сохранении болевых ощущений пациент может и должен применять антиангинальные препараты. Например, такие как тримебутин и парацетамол.
11:35
Эти мероприятия неэффективны? Тогда пациенту назначается длительный курс таблетированных препаратов, содержащих панкреатин, причем в высоких дозах. Эти препараты можно комбинировать с ингибиторами желудочной секреции: прежде всего, с блокаторами протонной помпы. Н2-блокаторы здесь гораздо менее эффективны.
Не помогаем мы больному? У него остаются абдоминальные боли? Тогда пациенту следует предложить выбор между выжидательной тактикой и проведением оперативного лечения.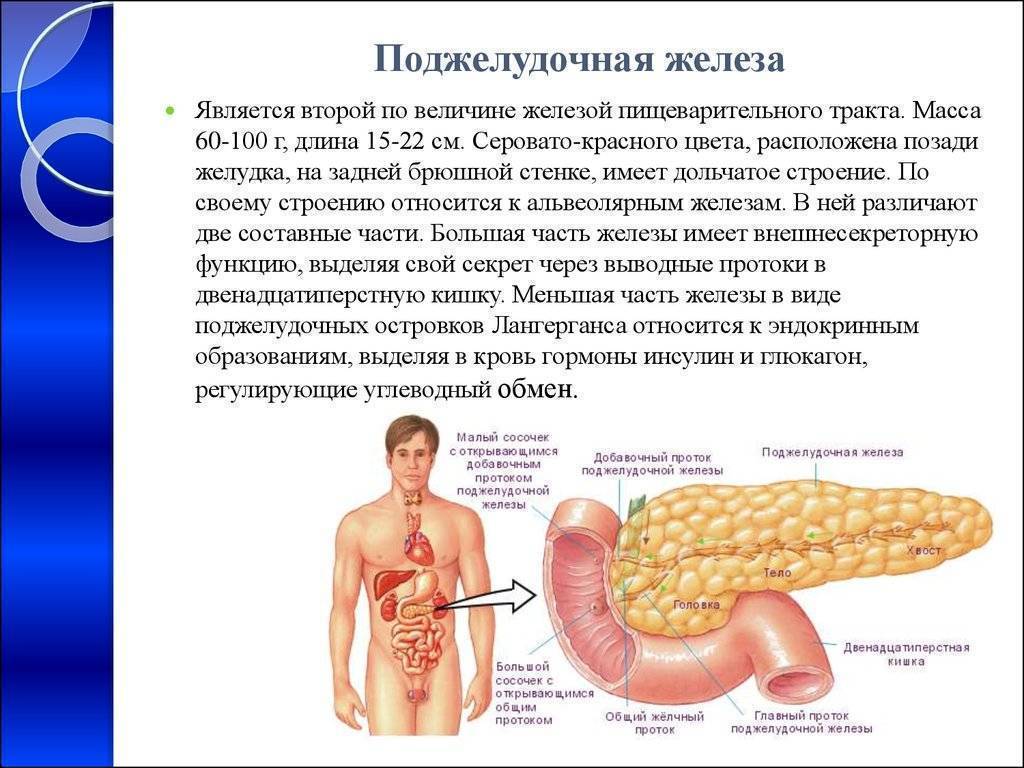 Но при этом должно объяснить больному положительные возможности хирургического лечения и возможные осложнения хирургического лечения.
Но при этом должно объяснить больному положительные возможности хирургического лечения и возможные осложнения хирургического лечения.
При наличии дилатации протоков пациент посылается на дренирующие операции. Если протоки не расширены, то проводится хирургическая денервация поджелудочной железы или даже резекция части данного органа.
Итак, основные лечебные направления при ведении пациентов с болевой формой хронического панкреатита. На первом этапе это диета, полное прекращение употребления алкоголя (я добавлю – курения). Назначение анальгетиков. Таблетированные ферментные препараты в высоких дозах. Во-первых, с целью создания функционального покоя органа и в качестве заместительной терапии.
Лечение спастических расстройств, которые закономерно возникают при хроническом панкреатите со стороны гладкомышечных органов, со стороны желчных путей, со стороны различных отделов кишечника. Целесообразно назначение тримебутина – препарата, обладающего как спазмолитическим, так и анальгетическим действием.
Нельзя забывать о проведении медикаментозной денервации поджелудочной железы. Здесь нам могут помочь хорошо всем известные циклические антидепрессанты.
Наконец, при неэффективности всех этих мероприятий пациент направляется на консультацию к эндоскописту и хирургу для решения дальнейшей тактики ведения.
13:55
В нашей клинике проведено неконтролированное сравнение влияния на боль традиционных таблеток панкреатина в виде мезима 10000 и микрогранулированного препарата, также содержащего 10000 единиц липазы. Период наблюдения – 4 недели. Группы пациентов были примерно однотипные. Они состояли из больных хроническим панкреатитом алкогольной, билиарной этиологии и смешанной этиологии.
Мы убедились в том, что таблетированный препарат панкреатина в большей степени уменьшает выраженность абдоминальной боли, нежели микрогранулированный препарат. Причем влияние на уровень метеоризма оказалось примерно одинаковым.
Важно отметить, что таблетированный препарат панкреатина реже вызывал запоры, нежели микрогранулированный препарат. Хочу подчеркнуть, что мы рассматривали пациентов с относительно сохраненной внешней секреторной функцией поджелудочной железы. У них не было грубых нарушений со стороны внешней секреторной функции в виде тяжелой диареи, мальабсорбции и так далее.
Назначение адекватных таблетированных ферментов поджелудочной железы позволяет во многом отказаться от применения антисекреторных препаратов. На данной таблице показано, что почти половине пациентов, которым мы назначали мезим 10000, удалось отказаться от применения блокаторов протонной помпы.
Отдельную группу составляют больные хроническим панкреатитом с выраженным атеросклерозом мезентериальных сосудов. На данном слайде приведен пример пожилого пациента (72-х лет) с выраженным кальцинозом мезентериальных сосудов.
15:59
Ведение этих пациентов имеет некоторые особенности.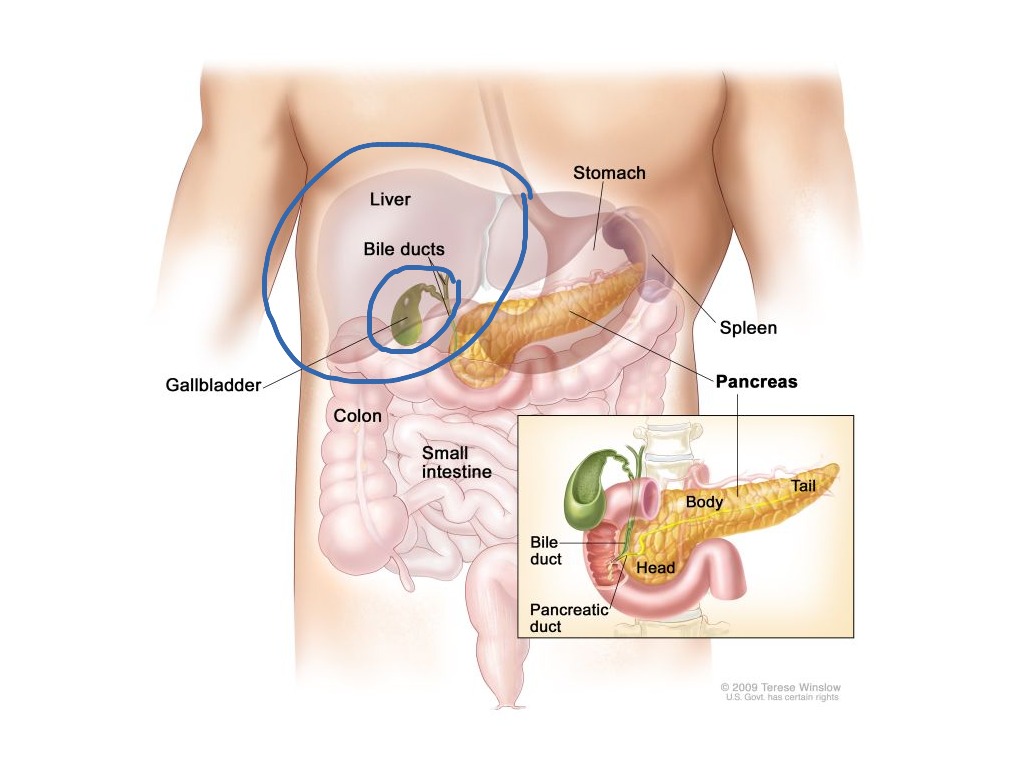 Поскольку у подобных пациентов достоверно более часто диагностируются гастродуоденальные эрозивные поражения, в качестве антиангинальных препаратов им не следует назначать НПВС, о чем говорилось в предыдущей лекции.
Поскольку у подобных пациентов достоверно более часто диагностируются гастродуоденальные эрозивные поражения, в качестве антиангинальных препаратов им не следует назначать НПВС, о чем говорилось в предыдущей лекции.
Этим пациентам лучше назначать такие антиангинальные препараты, как парацетамол или тримебутин. Они в гораздо меньшей степени представляют угрозу в плане развития гастродуоденальных кровотечений.
Очень важный аспект – это курение. Курение по своей значимости, очевидно, немногим уступает алкоголю в плане своего отрицательного панкреатогенного влияния. Обратите внимание: все наши старания, все наши усилия по лечению абдоминальной боли у больных курильщиков, страдающих панкреатитом, оказывались, как правило, малоэффективными.
Для того чтобы мы могли им помочь, им нужно было или бросить курить, или значительно уменьшить количество потребляемых сигарет. По крайней мере, меньше 10 в день – чтобы индекс курильщика был у них низким.
Обратите внимание на данную таблицу. Опрос проводился среди пациентов, страдающих хроническим панкреатитом, москвичей, как правило, имеющих высшее образование.
О том, что табакокурение негативно влияет на легкие, знают все. О том, что табакокурение обладает кардиотоксическим влиянием, знает большинство. О том, что курение негативно воздействует на желудок, на потенцию у мужчин, знает примерно половина. Но только 10%, только трое из тридцати больных, страдающих хроническим панкреатитом, социально активных людей, имеющих высшее образование, знали, что курение отрицательно влияет на поджелудочную железу.
Это, конечно, убийственные цифры, говорящие о низкой эффективности нашей пропаганды среди больных.
Итак, еще раз подчеркнем возможные причины неэффективности антиангинальной терапии у пациентов с хроническим панкреатитом. Это, прежде всего, неадекватные дозы препарата, когда врач знает, что мы должны назначать лекарство по одной таблетке три раза в день. Это совершенно неправильно!
Это совершенно неправильно!
Мы должны исходить из того, что клиническая картина в каждом конкретном случае индивидуальна. Пациенту нужно назначать такое количество лекарственного средства, которое ему нужно, чтобы устранить симптомы заболевания, устранить дальнейшее развитие заболевания.
Несоблюдение больным схемы лечения. Мы встречались со случаями, когда, например, пациенты принимали ферментные препараты при панкреатите через полчаса после еды. Они объясняли это тем, что они не хотят повредить желудку. Врач не объяснил на догоспитальном этапе, когда следует принимать препарат. Это казалось бы смешным, если бы не было грустным.
Неверный выбор схемы лечения. Как я уже приводил в клиническом примере, ангинальную боль при хроническом панкреатите пытаются лечить ферментными препаратами, содержащими желчные кислоты.
Неверный диагноз. Естественно, никакой лекарственный препарат (ни ферментативный, ни секреторный) не поможет при раке поджелудочной железы. В данном случае пациенту может помочь только вовремя поставленный диагноз.
В данном случае пациенту может помочь только вовремя поставленный диагноз.
Наконец, лечащему врачу следует помнить, что для оценки эффективности выбранной тактики лечения нужен достаточный срок. Как правило, не менее 2-4 недель. Только так мы сможем помочь больному хроническим панкреатитом, страдающему абдоминальной болью.
Большое спасибо.
20:42
Хирургическое удаление части поджелудочной железы и других тканей в сравнении с другими видами лечения у пациентов с раком поджелудочной железы, который поражает окружающие ткани
Актуальность
Поджелудочная железа — это орган в брюшной полости, который вырабатывает желудочный сок для переваривания пищи. В ней также содержатся клетки, секретирующие инсулин, которые поддерживают уровень сахара в крови. Рак поджелудочной железы это агрессивный вид рака. Хирургические операции по удалению раковой опухоли улучшают выживаемость. Однако, у трети пациентов с раком поджелудочной железы — местно-распространенный вид рака, вовлекающий крупные кровеносные сосуды, которые обычно не удаляют из-за опасений возникновения осложнений после операции. Такие пациенты получают паллиативное лечение. Полагают, что резекция (удаление части органа) поджелудочной железы является альтернативой паллиативному лечению пациентов с местно-распространенным раком поджелудочной железы. Однако, в этой группе пациентов польза и вред от хирургической резекции по сравнению с другими видами лечения не ясны. Мы решили ответить на этот вопрос, выполнив тщательный поиск литературы на предмет исследований, в которых хирургическое удаление сравнивали с паллиативными видами лечения. Мы включили только рандомизированные контролируемые испытания, которые при надлежащем дизайне могут помочь избежать ошибочных выводов. Мы провели поиск литературы, чтобы найти все исследования, опубликованные на декабрь 2013 года. Два автора независимо друг от друга оценивали испытания для включения в обзор и независимо друг от друга извлекали данные из испытаний для минимизации ошибок.
Такие пациенты получают паллиативное лечение. Полагают, что резекция (удаление части органа) поджелудочной железы является альтернативой паллиативному лечению пациентов с местно-распространенным раком поджелудочной железы. Однако, в этой группе пациентов польза и вред от хирургической резекции по сравнению с другими видами лечения не ясны. Мы решили ответить на этот вопрос, выполнив тщательный поиск литературы на предмет исследований, в которых хирургическое удаление сравнивали с паллиативными видами лечения. Мы включили только рандомизированные контролируемые испытания, которые при надлежащем дизайне могут помочь избежать ошибочных выводов. Мы провели поиск литературы, чтобы найти все исследования, опубликованные на декабрь 2013 года. Два автора независимо друг от друга оценивали испытания для включения в обзор и независимо друг от друга извлекали данные из испытаний для минимизации ошибок.
Характеристика исследований
Мы нашли два клинических испытания, в которых сравнивали хирургическое удаление поджелудочной железы с другими видами лечения у пациентов с местно-распространенным раком поджелудочной железы. В этих двух испытаниях приняли участие всего 98 пациентов. 47 пациентов перенесли хирургическое вмешательство, в то время как остальные получали паллиативное лечение. Выбор способа лечения (кому будут проводить хирургическое вмешательство или другие виды лечения) определяли с помощью метода, схожего с подбрасыванием монеты.
В этих двух испытаниях приняли участие всего 98 пациентов. 47 пациентов перенесли хирургическое вмешательство, в то время как остальные получали паллиативное лечение. Выбор способа лечения (кому будут проводить хирургическое вмешательство или другие виды лечения) определяли с помощью метода, схожего с подбрасыванием монеты.
Основные результаты
Приблизительно 97% пациентов, перенесших операцию по удалению раковой опухоли, выжили после операции в двух испытаниях. Вероятность выживаемости была в два раза выше у пациентов, перенесших хирургическое вмешательство, по сравнению с пациентами, получавшими другие виды лечения. Выжившие пациенты наблюдались в течение, по меньшей мере, пяти лет. В группе паллиативного лечения через два года выживших не было, в то время как приблизительно 40% пациентов, перенесших хирургическую операцию, были живы через три года после операции. Различия в выживаемости были статистически значимыми. В исследованиях не сообщали об осложнениях, связанных с хирургическим вмешательством, хотя, вероятно, что у значительной части пациентов были осложнения в обеих группах. Ни в одном из испытаний не сообщали о качестве жизни. Также не было доказательств каких-либо различий в продолжительности госпитализации (включая все посещения пациента, связанные с лечением) между двумя группами. Общие затраты на лечение были существенно ниже в группе с хирургическим лечением (около 10000 долларов США), чем в группе с паллиативным лечением в испытании, проведенном в Японии. В другом испытании, проведенном в Греции, не было представлено информации о затратах.
Ни в одном из испытаний не сообщали о качестве жизни. Также не было доказательств каких-либо различий в продолжительности госпитализации (включая все посещения пациента, связанные с лечением) между двумя группами. Общие затраты на лечение были существенно ниже в группе с хирургическим лечением (около 10000 долларов США), чем в группе с паллиативным лечением в испытании, проведенном в Японии. В другом испытании, проведенном в Греции, не было представлено информации о затратах.
Качество доказательств
В целом, в испытаниях был высокий риск смещения (следовательно, есть вероятность ошибочных выводов). Это связано с отсутствием четкой информации, как проводили рандомизацию, а также о том, знали ли люди, оценивающие исходы, к какой группе относятся участники, и все ли участники испытаний были включены в анализ. Общее качество доказательств было очень низким, так как в испытаниях был высокий риск смещения, и было слишком мало испытаний, чтобы оценить, были ли опубликованы исследования только с отрицательными результатами.
Выводы
Существуют доказательства очень низкого качества, что хирургическая резекция повышает уровень выживаемости и снижает затраты на лечение, по сравнению с паллиативными видами лечения у пациентов с местно-распространенным раком поджелудочной железы с вовлечением вен. Для отдельных пациентов с местно-распространенным раком поджелудочной железы, готовых принять потенциально повышенный риск осложнений, связанных с операцией, может быть рассмотрена возможность проведения резекции поджелудочной железы, при наличии достаточного опыта.
Дальнейшие исследования
Необходимы дальнейшие рандомизированные контролируемые испытания для получения более точных результатов, оценки качества жизни пациентов, а также соотношения затрат и эффективности хирургического вмешательства в сравнении с другими видами лечения при местно-распространенном раке поджелудочной железы.
Диета при хроническом панкреатите: правила питания при обострении
Оглавление
Диета при таком заболевании поджелудочной железы, как панкреатит, не менее важна, чем лекарственная терапия. Именно благодаря постоянному правильному питанию пациентам удается избежать обострений патологии. Сбалансированный рацион дает возможности и для устранения целого ряда неприятных симптомов заболевания (сильная боль, тошнота и рвота, лихорадка и др.).
Именно благодаря постоянному правильному питанию пациентам удается избежать обострений патологии. Сбалансированный рацион дает возможности и для устранения целого ряда неприятных симптомов заболевания (сильная боль, тошнота и рвота, лихорадка и др.).
Факторы появления и симптомы панкреатита
Для патологии характерны воспалительные рецидивы, вследствие которых нарушаются нормальная работа поджелудочной железы и выделение ей достаточного количества ферментов и гормонов. Заболевание опасно своим прогрессированием. При развитии панкреатита ткани органа разрушаются, что приводит к необратимым последствиям для всего организма.
Важно! Воспалительные явления могут быть следствием острой стадии заболевания или самостоятельным проявлением, если больной страдал желтухой, циррозом печени, атеросклерозом, злоупотребляет алкоголем или жирной, вредной пищей.
К основным симптомам панкреатита относят:
- Тяжесть в желудке (преимущественно после еды)
- Выраженный болевой синдром с правой стороны в области пупка
- Отрыжку
- Изжогу
- Вздутие живота
- Острое ощущение голода
- Сладковатый привкус в ротовой полости
- Неприятный запах изо рта
- Тошноту
- Частый стул маслянистого и жидкого характера
- Отечность век
- Сухость губ
- Покраснение кожи
Также для заболевания характерны накопление в организме пациента токсических веществ и нарушение производства инсулина.
Особенности специального рациона
Диета при панкреатите должна содержать большое количество белка, но при этом минимальное количество жиров. Такие компоненты следует устранить из рациона во время обострений полностью или свести их к минимуму. Это позволит улучшить состояние поджелудочной железы и желчного пузыря. В некоторых случаях допускается употребление небольшого количества растительного масла. Необходимость в белке обусловлена тем, что он позволяет быстро обновить травмированные участки поджелудочной железы. Больным можно употреблять и углеводы, но при условии отсутствия предрасположенности к сахарному диабету. Если такая предрасположенность имеется, следует отказаться от продуктов, в составе которых содержится сахар.
Диета при хроническом панкреатите (при обострениях) также подразумевает и сокращение употребления соли. Снизить отечность железы позволит полное исключение соленой пищи всего на 2-3 недели. Если при сильных обострениях пациент страдает от выраженных симптомов заболевания, ему назначают только жидкую и протертую пищу. Употреблять любые блюда следует в теплом виде. Отказаться нужно от слишком горячих и холодных напитков и пищи.
Употреблять любые блюда следует в теплом виде. Отказаться нужно от слишком горячих и холодных напитков и пищи.
Еду для больного следует готовить без приправ и специй. Важно тщательно отслеживать и свежесть используемых продуктов. Если пациент питается кашами, готовить их нужно исключительно на воде. Полезными будут овощные пюре, нежирный творог, чай (без сахара и некрепкий), пюреобразные супы.
Постепенно в рацион можно вводить белки яиц, постные мясо и рыбу, слегка подсушенный хлеб, желе. Порции должны быть небольшими, но употреблять пищу нужно достаточно часто, чтобы не допускать возникновения ощущения голода, при котором многие больные жалуются на выраженный дискомфорт в области органа. Лучше всего перейти на шестиразовое питание.
Когда назначается диета при панкреатите?
Обычно питание пациентов корректируется сразу же после постановки диагноза. Особенно важно обратить внимание на рацион в период обострения. При выраженной симптоматике панкреатита специалисты советуют придерживаться принципа «холод, голод и покой». В первые 2-3 дня после приступа разрешается пить некрепкий и несладкий чай, минеральную негазированную воду и отвар шиповника. При выходе из голодания постепенно включают в рацион блюда, которые хорошо сказываются на состоянии воспаленного органа. К ним относят отвар овса и овощные бульоны.
При выраженной симптоматике панкреатита специалисты советуют придерживаться принципа «холод, голод и покой». В первые 2-3 дня после приступа разрешается пить некрепкий и несладкий чай, минеральную негазированную воду и отвар шиповника. При выходе из голодания постепенно включают в рацион блюда, которые хорошо сказываются на состоянии воспаленного органа. К ним относят отвар овса и овощные бульоны.
При обострениях специальное щадящее дробное питание рекомендовано как минимум на 6-12 месяцев. За такой срок орган может полностью восстановиться. Одновременно с этим сам пациент уже успеет привыкнуть к полезному питанию. Диета при панкреатите не станет для него слишком жесткой и требующей высокого уровня самоконтроля. При этом она будет залогом выздоровления. Благодаря ей можно избежать не только оперативного вмешательства, но и длительной и часто утомительной консервативной терапии.
Важно! Как лечение, так и диета при панкреатите поджелудочной железы у мужчин и женщин, вне зависимости от симптомов, должны назначаться исключительно врачом. Только гастроэнтеролог владеет точной информацией о состоянии поджелудочной железы, а также обладает специальными профессиональными навыками и знаниями.
Только гастроэнтеролог владеет точной информацией о состоянии поджелудочной железы, а также обладает специальными профессиональными навыками и знаниями.
Продукты, которые рекомендуются и не рекомендуются при болезни
При панкреатите следует употреблять такие продукты, как:
- Нежирное мясо: постную свинину, телятину, курицу, крольчатину, индюшатину
- Нежирную рыбу: щуку, камбалу, минтай и треску
- Крупы: овсяную, манную и рис
- Макаронные изделия из твердых сортов пшеницы
- Кисломолочную продукцию
- Овощи: картофель, кабачки, свеклу, морковь
Молоко разрешается употреблять только в составе каш, молочных супов и киселей. При улучшении состояния можно дополнить рацион неострыми и нежирными сортами сыра. При приготовлении паровых омлетов можно использовать яйца. Из фруктов лучше отдать предпочтение некислым яблокам. Их можно запекать и употреблять в виде пюре.
Категорически запрещены:
- Репчатый лук
- Щавель и шпинат
- Редис, редька, хрен и ревень
- Болгарский перец
- Приправы и острые специи
- Алкогольная продукция
- Кофе и какао
- Газированные напитки
Во время диеты при хроническом панкреатите следует постараться исключить гусиное и утиное мясо, баранину и сало. Нельзя есть жареное мясо, шашлыки, колбасную продукцию и мясные деликатесы. Запрещены больным и все виды рыбных и мясных консервов, наваристые бульоны на мясе, холодец. Из рациона следует убрать жирный творог и кислую сметану, острые и копченые сыры, бобовые, помидоры, торты и сдобную выпечку, мороженое и шоколадные конфеты.
Не рекомендуется при приготовлении блюд использовать маргарин, а также говяжий и свиной жир. Хотя бы на время обострений следует отказаться от масел в любом виде.
Преимущества лечения в МЕДСИ
- Опытные гастроэнтерологи. Наши врачи располагают необходимыми знаниями и навыками для комплексного ведения пациентов с хроническим панкреатитом (в том числе при обострении). Гастроэнтерологи могут подобрать подходящую диету, которая учитывает все особенности образа жизни больного и его текущее состояние
- Современные методы диагностики. Для обследований применяются лабораторные и инструментальные техники. Мы располагаем необходимым оборудованием экспертного уровня, что позволяет быстро поставить диагноз и назначить адекватную терапию в любых ситуациях (в том числе при возникших осложнениях)
- Современные методы лечения. Мы используем как отработанные способы, так и собственные авторские наработки, позволяющие проводить терапию хронического панкреатита при обострении быстро и грамотно, с минимальным дискомфортом для пациента, с использованием эффективных и безопасных лекарственных средств. Особое внимание уделяется правильному питанию
- Подключение к работе с пациентом других специалистов. При необходимости больные могут наблюдаться не только у гастроэнтерологов, но и у диетологов, эндокринологов и др.
Если вы хотите, чтобы наш гастроэнтеролог провел необходимое лечение и подобрал оптимальный для вас рацион питания, позвоните по номеру + 7 (812) 336-33-33.
Поджелудочная железа человека — это… Что такое Поджелудочная железа человека?
Поджелу́дочная железа́ человека (лат. páncreas) — орган пищеварительной системы; крупная железа, обладающая внешнесекреторной и внутреннесекреторной функциями. Внешнесекреторная функция органа реализуется выделением панкреатического сока, содержащего пищеварительные ферменты. Производя гормоны, поджелудочная железа принимает важное участие в регуляции углеводного, жирового и белкового обмена.
Немного истории
Описания поджелудочной железы встречаются в трудах древних анатомов. Одно из первых описаний поджелудочной железы встречается в Талмуде, где она названа «пальцем бога». А Везалий (1543 г) следующим образом описывает поджелудочную железу и ее назначение: «в центре брыжейки, где происходит первое распределение сосудов, расположено большое железистое, весьма надежно поддерживающее самые первые и значительные разветвления сосудов.». При описании двенадцатиперстной кишки, Везалий также упоминает железистое тело, которое, по мнению автора, поддерживает принадлежащие этой кишке сосуды и орошает ее полость клейкой влагой. Спустя век был описан главный проток поджелудочной железы Вирсунгом(1642). [1]
Функции
Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — главным образом, трипсина и химотрипсина, панкреатической липазы и амилазы. Основной панкреатический секрет протоковых клеток содержит и ионы бикарбоната, участвующие в нейтрализации кислого желудочного химуса. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку.
Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков, — т. н. островки Лангерганса. Островковые клетки функционируют как железы внутренней секреции (эндокринные железы), выделяя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Протеолитические ферменты секретируются в просвет ацинуса в виде зимогенов (проферментов, неактивных форм ферментов) — трипсиногена и химотрипсиногена. При высвобождении в кишку они подвергаются действию энтерокиназы, присутствующей в пристеночной слизи, которая активирует трипсиноген, превращая его в трипсин. Свободный трипсин далее расщепляет остальной трипсиноген и химотрипсиноген до их активных форм. Образование ферментов в неактивной форме является важным фактором, препятствующим энзимному повреждению поджелудочной железы, часто наблюдаемому при панкреатитах.
Гормональная регуляция экзокринной функции поджелудочной железы обеспечивается гастрином, холецистокинином и секретином — гормонами, продуцируемыми клетками желудка и двенадцатиперстной кишки в ответ на растяжение, а также секрецию панкреатического сока.
Повреждение поджелудочной железы представляет серьёзную опасность. Пункция поджелудочной железы требует особой осторожности при выполнении.
Анатомия
Область поджелудочной железы.Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков.
Длина железы взрослого человека 14—22 см, ширина 3—9 см (в области головки), толщина 2—3 см. Масса органа около 70—80 г.
Макроскопическое строение
В поджелудочной железе выделяют головку, тело и хвост.
Головка
Головка поджелудочной железы (caput pancreatis) примыкает к двенадцатиперстной кишке, располагаясь в её изгибе так, что последняя охватывает железу в виде подковы. Головка отделена от тела поджелудочной железы бороздой, в которой проходит воротная вена. От головки начинается дополнительный (санториниев) проток поджелудочной железы, который или сливается с главным протоком (в 60 % случаев), или независимо впадает в двенадцатиперстную кишку через малый дуоденальный сосочек.[1]
Тело
Тело поджелудочной железы (corpus pancreatis) имеет трёхгранную (треугольную) форму. В нём выделяют три поверхности — переднюю, заднюю и нижнюю, и три края — верхний, передний и нижний.
Передняя поверхность (facies anterior) обращена вперед, к задней поверхности желудка, и несколько вверх; снизу её ограничивает передний край, а сверху — верхний. На передней поверхности тела железы имеется обращённая в сторону сальниковой сумки выпуклость — сальниковый бугор.
Задняя поверхность (facies posterior) примыкает к позвоночнику, брюшной аорте, нижней полой вене, чревному сплетению, к левой почечной вене. На задней поверхности железы имеются особые борозды, в которых проходят селезёночные сосуды. Задняя поверхность разграничивается от передней острым верхним краем, по которому проходит селезёночная артерия.
Нижняя поверхность (facies inferior) поджелудочной железы ориентирована вниз и вперед и и отделяется от задней тупым задним краем. Она находится ниже корня брыжейки поперечной ободочной кишки.
Хвост
Хвост поджелудочной железы (cauda pancreatis) имеет конусовидную или грушевидную форму, направляясь влево и вверх, простирается до ворот селезёнки.
Главный (вирсунгов) проток поджелудочной железы проходит через её длину и впадает в двенадцатиперстную кишку в её нисходящей части на большом дуоденальном сосочке. Общий желчный проток обычно сливается с панкреатическим и открывается в кишку там же или рядом.
Двенадцатиперстная кишка и поджелудочная железа (желудок удалён)Топография
Головка проецируется на позвоночник на уровне в диапазоне от XII грудного до IV поясничного позвонков. Тело располагается на уровне от TXII до LIII; положение хвоста колеблется от TXI до LII.
Микроскопическое строение
По строению это сложная альвеолярно-трубчатая железа. С поверхности орган покрыт тонкой соединительнотканной капсулой. Основное вещество разделено на дольки, меж которых залегают соединительнотканные тяжи, заключающие выводные протоки, сосуды, нервы, а также нервные ганглии и пластинчатые тела.
Поджелудочная железа включает экзокринную и эндокринную части.
Экзокринная часть
Экзокринная часть поджелудочной железы представлена расположенным в дольках панкреатическими ацинусами, а также древовидной системой выводных протоков: вставочными и внутридольковыми протоками, междольковым протоками и наконец общим панкреатическим протоком, открывающимся в просвет двенадцатиперстной кишки.
Ацинус поджелудочной железы является структурно-функциональной единицей органа. По форме ацинуc представляет собой округлое образование размером 100—150 мкм, в своей структуре содержит секреторный отдел и вставочный проток, дающий начало всей системе протоков органа. Ацинусы состоят из двух видов клеток: секреторных — экзокринных панкреатоцитов, в количестве 8—12, и протоковых — эпителиоцитов.
Вставочные протоки переходят в межацинозные протоки, которые в свою очередь впадают в более крупные внутридольковые. Последние продолжаются в междольковые протоки, какие впадают в общий проток поджелудочной железы.
Эндокринная часть
Эндокринная часть поджелудочной железы образована лежащими между ацинусов панкреатическими островками, или островками Лангерганса.
Островки состоят из клеток — инсулоцитов, среди которых на основании наличия в них различных по физико-химическим и морфологическим свойствам гранул выделяют 5 основных видов:
Кроме того, методами иммуноцитохимии и электронной микроскопии было показано наличие в островках незначительного количества клеток, содержащих гастрин, тиролиберин и соматолиберин.
Островки представляют собой компактные пронизанные густой сетью фенестрированных капилляров скопления упорядоченных в гроздья или тяжи внутрисекреторных клеток. Клетки слоями окружают капилляры островков, находясь в тесном контакте с сосудами; большинство эндокриноцитов контактируют с сосудами либо посредством цитплазматических отростков, либо примыкая к ним непосредственно.
Кровоснабжение
Кровоснабжение поджелудочной железы осуществляется через панкреатодоуденальные артерии, которые ответвляются от верхней брыжеечной артерии или из печёночной артерии (ветви чревного ствола брюшной аорты). Верхняя брыжеечная артерия обеспечивает нижние панкреатодоуденальные артерии, в то время как гастродуоденальная артерия (одна из конечных ветвей печёночной артерии) обеспечивает верхние панкреатодуоденальные артерии. Артерии, разветвляясь в междольковой соединительной ткани, образуют плотные капиллярные сети, оплетающие ацинусы и проникающие в островки.
Венозный отток происходит через панкреатодоуденальные вены, которые впадают в проходящую позади железы селезёночную, а также другие притоки воротной вены. Воротная вена образуется после слияния позади тела поджелудочной железы верхней брыжеечной и селезёночной вен. В некоторых случаях нижняя брыжеечная вена также вливается в селезёночную позади поджелудочной железы (в других, она просто соединяется с верхней брыжеечной веной).
Лимфатические капилляры, начинаясь вокруг ацинусов и островков, вливаются в лимфатические сосуды, которые проходят вблизи кровеносных. Лимфа принимается панкреатическими лимфатическими узлами, расположенными в количестве 2—8 у верхнего края железы на её задней и передней поверхностях.
Иннервация
Парасимпатическая иннервация поджелудочной железы осуществляется ветвями блуждающих нервов, больше правого, симпатическая — из чревного сплетения. Симпатические волокна сопровождают кровеносные сосуды. В поджелудочной железе имеются интрамуральные ганглии.
Развитие и возрастные особенности поджелудочной железы
Поджелудочная железа развивается из энтодермы и мезенхимы; её зачаток появляется на 3-й неделе эмбрионального развития в виде выпячивания стенки эмбриональной кишки, из которого формируются головка, тело и хвост. Дифференцировка зачатков на внешнесекреторную и внутреннесекреторную части начинается с 3-го месяца эмбриогенеза. Образуются ацинусы и выводные протоки, эндокринные отделы образуются из почек на выводных протоках и отшнуровываются от них, превращаясь в островки. Сосуды, а также соединительнотканные элементы стромы получают развитие из мезенхимы.
У новорождённых поджелудочная железа имеет очень маленькие размеры. Её длина колеблется от 3 до 6 см; масса 2,5—3 г; железа располагается несколько выше, чем у взрослых, однако слабо фиксирована к задней брюшной стенке и относительно подвижна. К 3 годам её масса достигает 20 грамм, к 10—12 годам — 30 г. Вид, характерный для взрослых, железа принимает к возрасту 5—6 лет. С возрастом в поджелудочной железе происходит изменение взаимоотношений между её экзокринной и эндокринной частями в сторону уменьшения числа островков.
Заболевания поджелудочной железы
Примечания
- Везалий А. О строении человеческого тела – 1954 г. — Том 2 – с. 960
- Губергриц Н.Б. Панкреатология: от прошлого к будущему // Вестник клуба панкреатологов — 2009- №2 — с.13-23 [2]
Рак поджелудочной железы: что такое рак поджелудочной железы? Симптомы, лечение, диагностика рака поджелудочной железы
Обзор | Причины | Симптомы | Генетика | Диагностика | Постановка | Лечение | Прогноз | Копинг
Что такое рак поджелудочной железы?
Рак поджелудочной железы относится к опухолям, которые возникают в клетках поджелудочной железы, органа, расположенного за желудком, который помогает вам переваривать пищу. Рак развивается, когда клетки бесконтрольно растут и образуют массы или опухоли в поджелудочной железе, а не врастают в здоровую ткань поджелудочной железы, которая также может распространяться на другие части тела.Опухоли могут нарушать функции поджелудочной железы и вызывать боль и другие симптомы.
Топ-5 фактов о раке поджелудочной железы, о которых вы, вероятно, не знали, от доктора Джона А. Шабо
Что такое опухоль поджелудочной железы?
Обычно клетки делятся, чтобы сформировать новые клетки, только когда они нужны организму, и тело разрушает старые клетки, которые больше не функционируют должным образом. Мутации в клеточной ДНК могут привести к неконтролируемому росту и делению клеток или могут предотвратить гибель старых клеток, когда это необходимо.Причины возникновения этих мутаций все еще исследуются, но известно, что мутации могут передаваться по наследству или приобретаться в течение жизни. Когда дополнительные клетки накапливаются и образуют массу, это называется опухолью . Опухоли могут быть доброкачественными или злокачественными .
В чем разница между доброкачественной опухолью и раком?
Если опухоль остается на одном месте и перестает расти, она считается доброкачественной. Доброкачественные опухоли не обладают способностью поражать другие ткани и органы.Вот почему доброкачественные опухоли не являются злокачественными. Однако они могут вызвать проблемы со здоровьем, оказывая давление на близлежащие органы, кровеносные сосуды или нервы.
Если опухоль продолжает распространяться, она считается злокачественной — также называется раком . Злокачественные опухоли опасны, потому что могут распространяться на другие органы и ткани. Процесс распространения за пределы исходного органа называется метастазами : если опухоль распространилась на другие ткани или органы, она называется метастазами (у нее метастазов в другие места).Врачи определяют стадию рака в зависимости от того, насколько широко он распространился.
Опухоли поджелудочной железы могут быть экзокринными опухолями (около 95% случаев рака поджелудочной железы) или эндокринными опухолями (около 5% случаев рака поджелудочной железы).
Что такое экзокринные опухоли?
Рак поджелудочной железы может развиться в любой части поджелудочной железы. Аденокарцинома поджелудочной железы , также называемая протоковой аденокарциномой поджелудочной железы или PDAC , возникает в экзокринной ткани (которая составляет большую часть поджелудочной железы) и является наиболее распространенной разновидностью рака поджелудочной железы (95%).Аденокарцинома поджелудочной железы возникает из-за аномальных клеток, выстилающих проток поджелудочной железы. Эти клетки могут образовывать железы или совокупность клеток, окружающих пустое пространство. Если не указано иное, почти все описания рака поджелудочной железы относятся к протоковой аденокарциноме поджелудочной железы или PDAC.
Другие редкие формы экзокринных опухолей включают ацинарно-клеточную карциному, аденосквамозную карциному и муцинозную цистаденокарциному.
Информация на этом сайте относится в основном к экзокринным опухолям, в частности аденокарциноме поджелудочной железы.
Что такое эндокринные опухоли?
Эндокринные опухоли — это злокачественные опухоли, которые возникают в клетках поджелудочной железы, продуцирующих гормоны, * островка клеток Лангерганса. Поскольку эндокринные опухоли начинаются в клетках, вырабатывающих гормоны, сами опухоли могут вырабатывать гормоны, которые вызывают симптомы в дополнение к проблемам, вызванным наличием аномальной массы.
Из всех видов рака поджелудочной железы эндокринные опухоли составляют менее 5%. Их также можно назвать нейроэндокринными опухолями или опухолями островковых клеток.Опухоли островковых клеток ежегодно поражают около 2500 человек в Соединенных Штатах. Некоторые из этих опухолей секретируют чрезмерное количество гормона и называются функциональными нейроэндокринными опухолями . Более распространенные функциональные опухоли островковых клеток включают инсулином, и глюкагономы, тогда как VIPомы и соматостатиномы гораздо более необычны. Нефункциональные опухоли встречаются реже и не выделяют лишних гормонов.
* Примечание. Эндокринные опухоли могут также образовываться в клетках, вырабатывающих гормоны, в других частях тела, таких как надпочечники, щитовидная железа, паращитовидная железа, гипофиз, легкие и желудочно-кишечный тракт.
Инсулинома
Инсулиномы возникают из островковых клеток поджелудочной железы и производят чрезмерное количество инсулина, что приводит к низкому уровню сахара в крови. Обычно эти опухоли небольшие и неинвазивные, в 90% случаев они доброкачественные.
Симптомы
Симптомы включают головокружение, утомляемость, слабость, неконтролируемую дрожь, голод и иногда психические расстройства. Пациенты часто страдают от обморока, связанного с низким уровнем сахара в крови и увеличением веса.
Диагностика
Диагностика этого расстройства требует наблюдения за уровнем инсулина, поскольку он соотносится с уровнем сахара в крови.Низкий уровень сахара в крови в сочетании с высоким уровнем инсулина подтверждает диагноз инсулиномы. После постановки диагноза следующим шагом является локализация опухоли с использованием методов визуализации, включая КТ, МРТ, сканирование октреотида (введение радиоизотопа в вену и последующее сканирование для регистрации излучения, испускаемого радиоизотопом) и ультразвук. Однако у некоторых пациентов эти методы визуализации не могут локализовать опухоль. В этих случаях попытки локализации поражения выполняются опытными хирургами-эндокринными хирургами во время операции и оказываются успешными у большинства пациентов.
Лечение
Лечение инсулиномы обычно включает хирургическое удаление опухоли. Поскольку эти опухоли часто бывают маленькими и доброкачественными, эта операция носит лечебный характер. Более крупные опухоли могут потребовать удаления части поджелудочной железы в зависимости от местоположения.
Нефункциональные нейроэндокринные опухоли
Нефункциональные нейроэндокринные опухоли составляют около 40% всех опухолей, поражающих островковые клетки. Эти опухоли называют нефункциональными или клинически бессимптомными, потому что они не производят чрезмерного количества гормонов.Они медленно растут и к моменту постановки диагноза могут быть очень большими. Около половины этих опухолей злокачественные.
Симптомы
Пациенты часто страдают от неспецифических жалоб со стороны брюшной полости или симптомов, связанных с билиарной системой (желчь, желчные протоки или желчный пузырь).
Диагностика
Наиболее распространенными диагностическими тестами, используемыми для этих опухолей, являются компьютерная томография, сканирование октреотида и тесты уровня полипептида / хромогранина поджелудочной железы. КТ чаще всего используется для оценки опухоли, чтобы продемонстрировать ее расположение в поджелудочной железе и проверить распространение болезни на печень.Сканирование октреотидом выполняется до операции для выявления видимых опухолей и снова после операции для выявления рецидива заболевания. Октреотидное сканирование включает инъекцию радиоизотопа в вену и последующее сканирование для определения мест концентрации. Поскольку уровни полипептида поджелудочной железы и хромогранина в крови повышены примерно у 90% пациентов с нефункциональными нейроэндокринными опухолями, врачи контролируют эти уровни, чтобы оценить пациентов на предмет рецидива заболевания.
Лечение
Стандартным лечением этих опухолей является хирургическое удаление. Из-за большого размера очагов на момент лечения практически всем пациентам требуется удаление части поджелудочной железы в зависимости от локализации опухоли. Опухоли, расположенные в хвосте поджелудочной железы, требуют частичного удаления поджелудочной железы. Во многих случаях это можно сделать с сохранением селезенки, а в некоторых случаях могут применяться минимально инвазивные методы. Опухоли, расположенные в головке поджелудочной железы, могут потребовать удаления головки поджелудочной железы вместе с двенадцатиперстной кишкой.
Внутрипротоковое папиллярное муцинозное новообразование поджелудочной железы (IPMN)
Подробнее о IPMN »
Следующие шаги
Если вы или кто-то, о ком вы заботитесь, страдаете заболеванием поджелудочной железы, Центр поджелудочной железы здесь для вас. Если вам нужен диагноз, лечение или другое мнение, у нас есть целая команда экспертов, готовых помочь.
Позвоните нам по телефону (212) 305-9467 или воспользуйтесь онлайн-формой, чтобы связаться с нами сегодня.
Чтобы узнать больше о раке поджелудочной железы:
Обзор | Причины | Симптомы | Генетика | Диагностика | Постановка | Лечение | Прогноз | Копинг
Сопутствующие услуги
Связанные темы
кисты поджелудочной железы | Отделение хирургии Колумбийского университета
Что такое кисты поджелудочной железы? | Кистозные новообразования поджелудочной железы | Псевдокисты поджелудочной железы | Следующие шаги
Что такое кисты поджелудочной железы?
Кисты поджелудочной железы — это аномальные образования, заполненные жидкостью, на поджелудочной железе или в ней.Существует несколько типов кист, многие из которых доброкачественные (не раковые), а некоторые из них связаны с панкреатитом или воспалением поджелудочной железы; пожалуйста, используйте навигацию слева, чтобы получить доступ к информации об этих различных типах. Кистозные новообразования поджелудочной железы включают серозные цистаденомы, муцинозные цистаденомы, внутрипротоковые папиллярные муцинозные новообразования (IPMN) и кистозно дегенерированные нейроэндокринные опухоли поджелудочной железы. В этом разделе будет рассмотрено обследование, диагностика и лечение каждого из этих типов кист поджелудочной железы.
Благодаря улучшенному доступу к высококачественной визуализации брюшной полости, кисты поджелудочной железы диагностируются все чаще. Кисты поджелудочной железы выявляются у 1-2% пациентов, которым проводят КТ или МРТ брюшной полости по несвязанным показаниям. Воспалительные кисты возникают на фоне панкреатита.
Посетите программу наблюдения за кистами поджелудочной железы »
Кистозные новообразования поджелудочной железы
Существует несколько типов кистозных опухолей или новообразований поджелудочной железы, каждый со злокачественным потенциалом, который варьируется от почти нуля до 70% в зависимости от типа.Отличить новообразование от псевдокисты и различить разные типы новообразований часто несложно, но иногда бывает сложно.
Серозная цистаденома
Хотя кистозное новообразование этого типа обычно протекает бессимптомно, оно может вызывать боль. Они могут вырасти до довольно больших размеров, и у некоторых пациентов опухоль в брюшной полости легко обнаруживается при физикальном обследовании. Компьютерная томография выявляет кистозное образование с центральным рубцом и часто с кальцификацией. На эндоскопическом ультразвуковом исследовании опухоль будет описана как «микрокистозная» или как имеющая «соты».Часто бывает трудно удалить жидкость из этих кист, потому что каждый отдельный отсек соты имеет небольшой размер. Однако, если жидкость отправляется на анализ, уровни СЕА и амилазы должны быть близки к нулю. Биопсия, отправленная на цитологию, обычно не является диагностической для этих поражений.
Серозные цистаденомы — это доброкачественные опухоли, которые практически не имеют потенциала для развития злокачественных новообразований. По этой причине большинство центров (включая наши) рекомендуют наблюдение. Хирургическое вмешательство показано, если эти кисты становятся симптоматическими или становятся очень большими.Кроме того, некоторые пациенты предпочитают хирургическое удаление из-за неопределенности диагноза.
Муцинозная цистаденома
Большинство муцинозных цистаденом протекают бессимптомно, но могут вызывать боль. Эти опухоли чаще всего встречаются в хвосте поджелудочной железы у молодых женщин. Визуализация покажет однокамерную кисту (кисту, содержащую только одно отделение) или кисту с несколькими перегородками (отделы, образующие несколько отделений внутри кисты). Если жидкость удалена и отправлена на биохимический анализ (полученный с помощью эндоскопического ультразвука), CEA будет высоким (более 192 нг / мл), а уровень амилазы будет низким, потому что эти кисты не сообщаются с системой протоков поджелудочной железы.Эти кисты могут стать злокачественными (муцинозная цистаденокарцинома). Поскольку эти кисты обычно выявляются у молодых и в остальном здоровых женщин и из-за их злокачественного потенциала, рекомендуется хирургическое удаление. Поскольку большинство этих кист находится в хвосте поджелудочной железы, большинству этих пациентов потребуется дистальная резекция поджелудочной железы, которую можно выполнить с помощью различных методов.
Внутрипротоковое папиллярное муцинозное новообразование поджелудочной железы (IPMN)
Впервые описанный в середине 1980-х годов, IPMN представляет собой кистозное новообразование поджелудочной железы, которое все чаще диагностируется как случайная находка на МРТ или компьютерной томографии брюшной полости, сделанной по другим показаниям.IPMN — это медленно растущая опухоль со злокачественным потенциалом. Были описаны два различных варианта: главный воздуховод и отводной воздуховод.
Главный воздуховод IPMN
Этот вариант заболевания может протекать бессимптомно, но часто отражает признаки и симптомы острого панкреатита. При эндоскопической оценке ампула Фатера (где проток поджелудочной железы встречается с желчным протоком) часто описывается как имеющая вид «рыбьего рта», то есть муциновый материал, вытесняемый из протока поджелудочной железы в тонкий кишечник.Это высокая вязкость этой муцинозной жидкости, которая закупоривает проток поджелудочной железы и вызывает панкреатит. Может быть поражен сегмент главного протока поджелудочной железы или заболевание может затронуть весь главный проток поджелудочной железы. Уровень злокачественных новообразований очень высок (до 70% в описанных хирургических сериях). По этой причине у здоровых пациентов рекомендуется хирургическое удаление пораженной части поджелудочной железы. Если поражен весь проток, пациенту необходимо удалить всю поджелудочную железу (полная панкреатэктомия).
Отвод воздуховод ИПМН
Ветвь протока IPMN — это кистозные новообразования поджелудочной железы, обладающие злокачественным потенциалом. Многие из них протекают бессимптомно и выявляются визуализирующими исследованиями по другим показаниям. Однако эти кисты могут вызывать панкреатит или желтуху. Эти кисты могут обнаруживаться в разных частях железы и с одинаковой частотой встречаются у представителей обоих полов. Прилагаются большие усилия, чтобы отличить IPMN ответвления протока от серозных и муцинозных цистаденом.
Управление IPMN ответвления воздуховодов является сложной задачей.Риск злокачественной опухоли одной из этих кист в течение жизни не совсем известен, и его трудно определить. Для лечения этих кист нет лекарств. Пациенты и их врачи вынуждены выбирать между наблюдением и хирургическим удалением. Факторы, которые влияют на это решение, включают возраст пациента, наличие или отсутствие симптомов, размер кисты и наличие твердого компонента или узла на стенке. Хотя хирургическое удаление этих кист предотвратит развитие у пациента рака поджелудочной железы из этой кисты, операция на поджелудочной железе сопряжена с риском.Риск операции должен быть тщательно взвешен с риском злокачественного новообразования при принятии решения о хирургическом удалении по сравнению с наблюдением.
Пациентов с вариантом IPMN с ответвлением протока, как правило, можно безопасно наблюдать, если:
- Киста бессимптомная
- Киста меньше 3 см
- Киста не имеет твердого компонента или узла на стенке
Псевдокисты поджелудочной железы
Острый панкреатит — это клинический синдром, характеризующийся болями в животе и спине, которые могут сопровождаться тошнотой, рвотой и лихорадкой.Анализы крови покажут повышенный уровень ферментов поджелудочной железы, а визуальные исследования (КТ или МРТ) покажут воспаление поджелудочной железы и может быть жидкость вокруг поджелудочной железы. Эти скопления перипанкреатической жидкости могут в конечном итоге стать псевдокистой. Псевдокисты поджелудочной железы — это карманы с жидкостью, которые выстланы воспалительной или рубцовой тканью. Подавляющее большинство острого панкреатита в США вызывается желчными камнями или алкоголем. Однако есть и другие, менее распространенные причины, такие как лекарства (например,тиазидные диуретики), очень высокий уровень триглицеридов в сыворотке и редкие генетические мутации.
Многие псевдокисты заживают без лечения. Однако может потребоваться дренирование больших и симптоматических псевдокистов. Внутренний дренаж — предпочтительный метод. В этой процедуре после созревания псеводкисты (через 6 недель после начала острого панкреатита) ее можно соединить с желудком или петлей кишечника. Это соединение часто может быть достигнуто эндоскопически (эндоскопическая цистгастростомия или эндоскопическая цистентеростомия).Когда это невозможно, процедура может быть выполнена хирургическим путем. По возможности следует избегать внешнего дренажа, поскольку он создает связь между поджелудочной железой и кожей, на заживление которой уходит много месяцев. Внешний дренаж предназначен для пациентов, которые слишком больны, чтобы подвергнуться эндоскопическому или хирургическому дренированию, часто из-за инфекции или обострения панкреатита.
Следующие шаги
Если вы или кто-то, о ком вы заботитесь, страдаете заболеванием поджелудочной железы, Центр поджелудочной железы здесь для вас.Если вам нужен диагноз, лечение или другое мнение, у нас есть целая команда экспертов, готовых помочь.
Позвоните нам по телефону (212) 305-9467 или воспользуйтесь онлайн-формой, чтобы связаться с нами сегодня.
Сопутствующие услуги
Связанные темы
Функции, проблемы, роль в пищеварении
Что такое поджелудочная железа?
Поджелудочная железа — это железа длиной шесть дюймов, расположенная в брюшной полости рядом с печенью и частью тонкой кишки. Он расположен прямо позади и немного ниже вашего живота и перед позвоночником.Головка поджелудочной железы проходит по изгибу двенадцатиперстной кишки, первой части тонкой кишки сразу за желудком.
Поджелудочная железа играет двойную роль в функциях вашего организма:
- Эндокринная система. Поджелудочная железа выделяет гормоны, в том числе гормоны, регулирующие уровень сахара в крови: инсулин и глюкагон.
- Экзокринная система. Поджелудочная железа также выделяет ферменты в пищеварительный тракт через проток в двенадцатиперстную кишку.
Эндокринная система
Как часть эндокринной системы, поджелудочная железа выделяет два основных гормона, которые имеют жизненно важное значение для регулирования уровня глюкозы (также известного как уровень сахара в крови):
- Инсулин. Поджелудочная железа выделяет этот гормон для снижения уровня глюкозы в крови, когда его уровень становится слишком высоким.
- Глюкагон: Поджелудочная железа секретирует этот гормон для повышения уровня глюкозы в крови, когда его уровень становится слишком низким.
Сбалансированный уровень глюкозы в крови играет важную роль в работе печени, почек и даже мозга. Правильная секреция этих гормонов важна для многих систем организма, таких как нервная система и сердечно-сосудистая система.
Экзокринная система
Как часть экзокринной системы, поджелудочная железа выделяет ферменты, которые работают в тандеме с желчью из печени и желчного пузыря, помогая расщеплять вещества для правильного пищеварения и всасывания.
Ферменты, вырабатываемые поджелудочной железой для переваривания, включают:
- липаза для переваривания жиров
- амилаза для переваривания углеводов
- химотрипсин и трипсин для переваривания белков
Поджелудочная железа является частью более крупного процесса пищеварения:
- Поджелудочная железа вырабатывает ферменты, как только пища достигает желудка.
- Эти ферменты проходят через серию протоков, пока не достигнут главного протока поджелудочной железы.
- Главный проток поджелудочной железы встречается с общим желчным протоком, по которому желчь переносится из желчного пузыря и печени в двенадцатиперстную кишку. Это место встречи называется ампулой Фатера.
- Желчь из желчного пузыря и ферменты поджелудочной железы попадают в двенадцатиперстную кишку, чтобы помочь переваривать жиры, углеводы и белки, чтобы они могли усваиваться пищеварительной системой.
Сахарный диабет — одно из наиболее известных состояний, возникающих в результате дисфункции эндокринной системы.
При некоторых типах диабета поджелудочная железа не вырабатывает достаточно инсулина для поддержания уровня глюкозы в крови. Это может вызвать осложнения во всем теле, в том числе:
- чувство сильной жажды
- чувство истощения без очевидной причины
- потеря веса без изменения диеты или упражнений
- частое мочеиспускание
- нечеткое зрение
- покалывание в руках и стопы
- опухоль или чувствительность десен
Другие состояния, которые могут повлиять на поджелудочную железу, включают:
- Панкреатит . Это воспаление ткани поджелудочной железы вызвано ферментами, которые преждевременно начинают работать в поджелудочной железе, прежде чем они секретируются в двенадцатиперстную кишку. Острый панкреатит чаще всего вызывается желчными камнями, блокирующими главный проток поджелудочной железы, или употреблением слишком большого количества алкоголя. Внезапно это может длиться всего несколько дней, но также может стать хроническим заболеванием, которое длится годами. Панкреатит может вызывать множество симптомов, включая боль в животе, лихорадку и рвоту.
- Рак поджелудочной железы. Это состояние вызвано раковыми клетками поджелудочной железы. Типы первичного рака поджелудочной железы включают те, которые поражают эндокринную и экзокринную поджелудочную железу, а также лимфому поджелудочной железы. Рак в органе, прилегающем к поджелудочной железе, таком как двенадцатиперстная кишка или печень, также может поражать поджелудочную железу. Поначалу может быть трудно обнаружить рак поджелудочной железы, потому что поджелудочная железа спрятана за несколькими большими органами, что может затруднить врачу определение опухоли с помощью физического обследования или визуализационных тестов.Кроме того, симптомы могут отсутствовать на ранней стадии заболевания.
Для предотвращения панкреатита, а также состояний, связанных с дисфункцией поджелудочной железы:
- Придерживайтесь диеты с низким содержанием жиров. Жиры и холестерин могут способствовать образованию камней в желчном пузыре, что может привести к панкреатиту. Очень высокий уровень триглицеридов в кровотоке может вызвать панкреатит. Ешьте много цельнозерновых, фруктов и овощей, особенно брокколи, цветную капусту или капусту.Избегайте употребления слишком большого количества жареной пищи или жирных молочных продуктов.
- Худейте и оставайтесь в форме. Регулярно выполняйте физические упражнения (от 20 до 30 минут в день) и поддерживайте здоровый вес, чтобы предотвратить сахарный диабет и камни в желчном пузыре, которые могут привести к панкреатиту, а также улучшить общее физическое здоровье.
- Не соблюдайте диеты, обещающие быстрое похудание. При соблюдении этой экстремальной диеты в печени может накапливаться слишком много жира, что увеличивает риск развития камней в желчном пузыре.
- Не употребляйте слишком много алкоголя. Известно, что алкоголь увеличивает риск панкреатита и рака поджелудочной железы.
- Не курите сигареты и не употребляйте другие табачные изделия. Табачные изделия любого типа могут увеличить риск рака всего тела, включая поджелудочную железу. От 20 до 30% случаев рака поджелудочной железы связаны с употреблением табака.
- Пройдите регулярный медосмотр. Рак поджелудочной железы трудно обнаружить на ранних стадиях.Если вы подвергаетесь более высокому риску, регулярно проходите обследование поджелудочной железы на предмет рака на ежегодном медосмотре, чтобы выявить его раньше, чем раковые клетки увеличиваются и распространяются.
Да, без поджелудочной железы можно жить. Многие современные операции на поджелудочной железе не включают удаление всей поджелудочной железы. Даже без поджелудочной железы вы можете изменить свой образ жизни, чтобы компенсировать недостаток выработки и секреции гормонов и ферментов.
Без поджелудочной железы у вас разовьется сахарный диабет из-за нехватки инсулина в вашем организме.В результате вам потребуется выполнить один или несколько из следующих шагов:
- принять таблетку, замещающую фермент
- получить подкожные инъекции инсулина
- соблюдать диабетическую диету
- регулярно заниматься спортом
Поджелудочная железа — это важный орган как для эндокринных, так и для экзокринных процессов.
Без него ваше тело не может нормально работать со многими жизненно важными системами. Поддержание его здоровья путем заботы о своем теле и регулярных проверок общего состояния здоровья может помочь убедиться, что оно работает на полную мощность.
Функции, проблемы, роль в пищеварении
Что такое поджелудочная железа?
Поджелудочная железа — это железа длиной шесть дюймов, расположенная в брюшной полости рядом с печенью и частью тонкой кишки. Он расположен прямо позади и немного ниже вашего живота и перед позвоночником. Головка поджелудочной железы проходит по изгибу двенадцатиперстной кишки, первой части тонкой кишки сразу за желудком.
Поджелудочная железа играет двойную роль в функциях вашего организма:
- Эндокринная система. Поджелудочная железа выделяет гормоны, в том числе гормоны, регулирующие уровень сахара в крови: инсулин и глюкагон.
- Экзокринная система. Поджелудочная железа также выделяет ферменты в пищеварительный тракт через проток в двенадцатиперстную кишку.
Эндокринная система
Как часть эндокринной системы, поджелудочная железа выделяет два основных гормона, которые имеют жизненно важное значение для регулирования уровня глюкозы (также известного как уровень сахара в крови):
- Инсулин. Поджелудочная железа выделяет этот гормон для снижения уровня глюкозы в крови, когда его уровень становится слишком высоким.
- Глюкагон: Поджелудочная железа секретирует этот гормон для повышения уровня глюкозы в крови, когда его уровень становится слишком низким.
Сбалансированный уровень глюкозы в крови играет важную роль в работе печени, почек и даже мозга. Правильная секреция этих гормонов важна для многих систем организма, таких как нервная система и сердечно-сосудистая система.
Экзокринная система
Как часть экзокринной системы, поджелудочная железа выделяет ферменты, которые работают в тандеме с желчью из печени и желчного пузыря, помогая расщеплять вещества для правильного пищеварения и всасывания.
Ферменты, вырабатываемые поджелудочной железой для переваривания, включают:
- липаза для переваривания жиров
- амилаза для переваривания углеводов
- химотрипсин и трипсин для переваривания белков
Поджелудочная железа является частью более крупного процесса пищеварения:
- Поджелудочная железа вырабатывает ферменты, как только пища достигает желудка.
- Эти ферменты проходят через серию протоков, пока не достигнут главного протока поджелудочной железы.
- Главный проток поджелудочной железы встречается с общим желчным протоком, по которому желчь переносится из желчного пузыря и печени в двенадцатиперстную кишку. Это место встречи называется ампулой Фатера.
- Желчь из желчного пузыря и ферменты поджелудочной железы попадают в двенадцатиперстную кишку, чтобы помочь переваривать жиры, углеводы и белки, чтобы они могли усваиваться пищеварительной системой.
Сахарный диабет — одно из наиболее известных состояний, возникающих в результате дисфункции эндокринной системы.
При некоторых типах диабета поджелудочная железа не вырабатывает достаточно инсулина для поддержания уровня глюкозы в крови. Это может вызвать осложнения во всем теле, в том числе:
- чувство сильной жажды
- чувство истощения без очевидной причины
- потеря веса без изменения диеты или упражнений
- частое мочеиспускание
- нечеткое зрение
- покалывание в руках и стопы
- опухоль или чувствительность десен
Другие состояния, которые могут повлиять на поджелудочную железу, включают:
- Панкреатит . Это воспаление ткани поджелудочной железы вызвано ферментами, которые преждевременно начинают работать в поджелудочной железе, прежде чем они секретируются в двенадцатиперстную кишку. Острый панкреатит чаще всего вызывается желчными камнями, блокирующими главный проток поджелудочной железы, или употреблением слишком большого количества алкоголя. Внезапно это может длиться всего несколько дней, но также может стать хроническим заболеванием, которое длится годами. Панкреатит может вызывать множество симптомов, включая боль в животе, лихорадку и рвоту.
- Рак поджелудочной железы. Это состояние вызвано раковыми клетками поджелудочной железы. Типы первичного рака поджелудочной железы включают те, которые поражают эндокринную и экзокринную поджелудочную железу, а также лимфому поджелудочной железы. Рак в органе, прилегающем к поджелудочной железе, таком как двенадцатиперстная кишка или печень, также может поражать поджелудочную железу. Поначалу может быть трудно обнаружить рак поджелудочной железы, потому что поджелудочная железа спрятана за несколькими большими органами, что может затруднить врачу определение опухоли с помощью физического обследования или визуализационных тестов.Кроме того, симптомы могут отсутствовать на ранней стадии заболевания.
Для предотвращения панкреатита, а также состояний, связанных с дисфункцией поджелудочной железы:
- Придерживайтесь диеты с низким содержанием жиров. Жиры и холестерин могут способствовать образованию камней в желчном пузыре, что может привести к панкреатиту. Очень высокий уровень триглицеридов в кровотоке может вызвать панкреатит. Ешьте много цельнозерновых, фруктов и овощей, особенно брокколи, цветную капусту или капусту.Избегайте употребления слишком большого количества жареной пищи или жирных молочных продуктов.
- Худейте и оставайтесь в форме. Регулярно выполняйте физические упражнения (от 20 до 30 минут в день) и поддерживайте здоровый вес, чтобы предотвратить сахарный диабет и камни в желчном пузыре, которые могут привести к панкреатиту, а также улучшить общее физическое здоровье.
- Не соблюдайте диеты, обещающие быстрое похудание. При соблюдении этой экстремальной диеты в печени может накапливаться слишком много жира, что увеличивает риск развития камней в желчном пузыре.
- Не употребляйте слишком много алкоголя. Известно, что алкоголь увеличивает риск панкреатита и рака поджелудочной железы.
- Не курите сигареты и не употребляйте другие табачные изделия. Табачные изделия любого типа могут увеличить риск рака всего тела, включая поджелудочную железу. От 20 до 30% случаев рака поджелудочной железы связаны с употреблением табака.
- Пройдите регулярный медосмотр. Рак поджелудочной железы трудно обнаружить на ранних стадиях.Если вы подвергаетесь более высокому риску, регулярно проходите обследование поджелудочной железы на предмет рака на ежегодном медосмотре, чтобы выявить его раньше, чем раковые клетки увеличиваются и распространяются.
Да, без поджелудочной железы можно жить. Многие современные операции на поджелудочной железе не включают удаление всей поджелудочной железы. Даже без поджелудочной железы вы можете изменить свой образ жизни, чтобы компенсировать недостаток выработки и секреции гормонов и ферментов.
Без поджелудочной железы у вас разовьется сахарный диабет из-за нехватки инсулина в вашем организме.В результате вам потребуется выполнить один или несколько из следующих шагов:
- принять таблетку, замещающую фермент
- получить подкожные инъекции инсулина
- соблюдать диабетическую диету
- регулярно заниматься спортом
Поджелудочная железа — это важный орган как для эндокринных, так и для экзокринных процессов.
Без него ваше тело не может нормально работать со многими жизненно важными системами. Поддержание его здоровья путем заботы о своем теле и регулярных проверок общего состояния здоровья может помочь убедиться, что оно работает на полную мощность.
Функции, проблемы, роль в пищеварении
Что такое поджелудочная железа?
Поджелудочная железа — это железа длиной шесть дюймов, расположенная в брюшной полости рядом с печенью и частью тонкой кишки. Он расположен прямо позади и немного ниже вашего живота и перед позвоночником. Головка поджелудочной железы проходит по изгибу двенадцатиперстной кишки, первой части тонкой кишки сразу за желудком.
Поджелудочная железа играет двойную роль в функциях вашего организма:
- Эндокринная система. Поджелудочная железа выделяет гормоны, в том числе гормоны, регулирующие уровень сахара в крови: инсулин и глюкагон.
- Экзокринная система. Поджелудочная железа также выделяет ферменты в пищеварительный тракт через проток в двенадцатиперстную кишку.
Эндокринная система
Как часть эндокринной системы, поджелудочная железа выделяет два основных гормона, которые имеют жизненно важное значение для регулирования уровня глюкозы (также известного как уровень сахара в крови):
- Инсулин. Поджелудочная железа выделяет этот гормон для снижения уровня глюкозы в крови, когда его уровень становится слишком высоким.
- Глюкагон: Поджелудочная железа секретирует этот гормон для повышения уровня глюкозы в крови, когда его уровень становится слишком низким.
Сбалансированный уровень глюкозы в крови играет важную роль в работе печени, почек и даже мозга. Правильная секреция этих гормонов важна для многих систем организма, таких как нервная система и сердечно-сосудистая система.
Экзокринная система
Как часть экзокринной системы, поджелудочная железа выделяет ферменты, которые работают в тандеме с желчью из печени и желчного пузыря, помогая расщеплять вещества для правильного пищеварения и всасывания.
Ферменты, вырабатываемые поджелудочной железой для переваривания, включают:
- липаза для переваривания жиров
- амилаза для переваривания углеводов
- химотрипсин и трипсин для переваривания белков
Поджелудочная железа является частью более крупного процесса пищеварения:
- Поджелудочная железа вырабатывает ферменты, как только пища достигает желудка.
- Эти ферменты проходят через серию протоков, пока не достигнут главного протока поджелудочной железы.
- Главный проток поджелудочной железы встречается с общим желчным протоком, по которому желчь переносится из желчного пузыря и печени в двенадцатиперстную кишку. Это место встречи называется ампулой Фатера.
- Желчь из желчного пузыря и ферменты поджелудочной железы попадают в двенадцатиперстную кишку, чтобы помочь переваривать жиры, углеводы и белки, чтобы они могли усваиваться пищеварительной системой.
Сахарный диабет — одно из наиболее известных состояний, возникающих в результате дисфункции эндокринной системы.
При некоторых типах диабета поджелудочная железа не вырабатывает достаточно инсулина для поддержания уровня глюкозы в крови. Это может вызвать осложнения во всем теле, в том числе:
- чувство сильной жажды
- чувство истощения без очевидной причины
- потеря веса без изменения диеты или упражнений
- частое мочеиспускание
- нечеткое зрение
- покалывание в руках и стопы
- опухоль или чувствительность десен
Другие состояния, которые могут повлиять на поджелудочную железу, включают:
- Панкреатит . Это воспаление ткани поджелудочной железы вызвано ферментами, которые преждевременно начинают работать в поджелудочной железе, прежде чем они секретируются в двенадцатиперстную кишку. Острый панкреатит чаще всего вызывается желчными камнями, блокирующими главный проток поджелудочной железы, или употреблением слишком большого количества алкоголя. Внезапно это может длиться всего несколько дней, но также может стать хроническим заболеванием, которое длится годами. Панкреатит может вызывать множество симптомов, включая боль в животе, лихорадку и рвоту.
- Рак поджелудочной железы. Это состояние вызвано раковыми клетками поджелудочной железы. Типы первичного рака поджелудочной железы включают те, которые поражают эндокринную и экзокринную поджелудочную железу, а также лимфому поджелудочной железы. Рак в органе, прилегающем к поджелудочной железе, таком как двенадцатиперстная кишка или печень, также может поражать поджелудочную железу. Поначалу может быть трудно обнаружить рак поджелудочной железы, потому что поджелудочная железа спрятана за несколькими большими органами, что может затруднить врачу определение опухоли с помощью физического обследования или визуализационных тестов.Кроме того, симптомы могут отсутствовать на ранней стадии заболевания.
Для предотвращения панкреатита, а также состояний, связанных с дисфункцией поджелудочной железы:
- Придерживайтесь диеты с низким содержанием жиров. Жиры и холестерин могут способствовать образованию камней в желчном пузыре, что может привести к панкреатиту. Очень высокий уровень триглицеридов в кровотоке может вызвать панкреатит. Ешьте много цельнозерновых, фруктов и овощей, особенно брокколи, цветную капусту или капусту.Избегайте употребления слишком большого количества жареной пищи или жирных молочных продуктов.
- Худейте и оставайтесь в форме. Регулярно выполняйте физические упражнения (от 20 до 30 минут в день) и поддерживайте здоровый вес, чтобы предотвратить сахарный диабет и камни в желчном пузыре, которые могут привести к панкреатиту, а также улучшить общее физическое здоровье.
- Не соблюдайте диеты, обещающие быстрое похудание. При соблюдении этой экстремальной диеты в печени может накапливаться слишком много жира, что увеличивает риск развития камней в желчном пузыре.
- Не употребляйте слишком много алкоголя. Известно, что алкоголь увеличивает риск панкреатита и рака поджелудочной железы.
- Не курите сигареты и не употребляйте другие табачные изделия. Табачные изделия любого типа могут увеличить риск рака всего тела, включая поджелудочную железу. От 20 до 30% случаев рака поджелудочной железы связаны с употреблением табака.
- Пройдите регулярный медосмотр. Рак поджелудочной железы трудно обнаружить на ранних стадиях.Если вы подвергаетесь более высокому риску, регулярно проходите обследование поджелудочной железы на предмет рака на ежегодном медосмотре, чтобы выявить его раньше, чем раковые клетки увеличиваются и распространяются.
Да, без поджелудочной железы можно жить. Многие современные операции на поджелудочной железе не включают удаление всей поджелудочной железы. Даже без поджелудочной железы вы можете изменить свой образ жизни, чтобы компенсировать недостаток выработки и секреции гормонов и ферментов.
Без поджелудочной железы у вас разовьется сахарный диабет из-за нехватки инсулина в вашем организме.В результате вам потребуется выполнить один или несколько из следующих шагов:
- принять таблетку, замещающую фермент
- получить подкожные инъекции инсулина
- соблюдать диабетическую диету
- регулярно заниматься спортом
Поджелудочная железа — это важный орган как для эндокринных, так и для экзокринных процессов.
Без него ваше тело не может нормально работать со многими жизненно важными системами. Поддержание его здоровья путем заботы о своем теле и регулярных проверок общего состояния здоровья может помочь убедиться, что оно работает на полную мощность.
Функции, проблемы, роль в пищеварении
Что такое поджелудочная железа?
Поджелудочная железа — это железа длиной шесть дюймов, расположенная в брюшной полости рядом с печенью и частью тонкой кишки. Он расположен прямо позади и немного ниже вашего живота и перед позвоночником. Головка поджелудочной железы проходит по изгибу двенадцатиперстной кишки, первой части тонкой кишки сразу за желудком.
Поджелудочная железа играет двойную роль в функциях вашего организма:
- Эндокринная система. Поджелудочная железа выделяет гормоны, в том числе гормоны, регулирующие уровень сахара в крови: инсулин и глюкагон.
- Экзокринная система. Поджелудочная железа также выделяет ферменты в пищеварительный тракт через проток в двенадцатиперстную кишку.
Эндокринная система
Как часть эндокринной системы, поджелудочная железа выделяет два основных гормона, которые имеют жизненно важное значение для регулирования уровня глюкозы (также известного как уровень сахара в крови):
- Инсулин. Поджелудочная железа выделяет этот гормон для снижения уровня глюкозы в крови, когда его уровень становится слишком высоким.
- Глюкагон: Поджелудочная железа секретирует этот гормон для повышения уровня глюкозы в крови, когда его уровень становится слишком низким.
Сбалансированный уровень глюкозы в крови играет важную роль в работе печени, почек и даже мозга. Правильная секреция этих гормонов важна для многих систем организма, таких как нервная система и сердечно-сосудистая система.
Экзокринная система
Как часть экзокринной системы, поджелудочная железа выделяет ферменты, которые работают в тандеме с желчью из печени и желчного пузыря, помогая расщеплять вещества для правильного пищеварения и всасывания.
Ферменты, вырабатываемые поджелудочной железой для переваривания, включают:
- липаза для переваривания жиров
- амилаза для переваривания углеводов
- химотрипсин и трипсин для переваривания белков
Поджелудочная железа является частью более крупного процесса пищеварения:
- Поджелудочная железа вырабатывает ферменты, как только пища достигает желудка.
- Эти ферменты проходят через серию протоков, пока не достигнут главного протока поджелудочной железы.
- Главный проток поджелудочной железы встречается с общим желчным протоком, по которому желчь переносится из желчного пузыря и печени в двенадцатиперстную кишку. Это место встречи называется ампулой Фатера.
- Желчь из желчного пузыря и ферменты поджелудочной железы попадают в двенадцатиперстную кишку, чтобы помочь переваривать жиры, углеводы и белки, чтобы они могли усваиваться пищеварительной системой.
Сахарный диабет — одно из наиболее известных состояний, возникающих в результате дисфункции эндокринной системы.
При некоторых типах диабета поджелудочная железа не вырабатывает достаточно инсулина для поддержания уровня глюкозы в крови. Это может вызвать осложнения во всем теле, в том числе:
- чувство сильной жажды
- чувство истощения без очевидной причины
- потеря веса без изменения диеты или упражнений
- частое мочеиспускание
- нечеткое зрение
- покалывание в руках и стопы
- опухоль или чувствительность десен
Другие состояния, которые могут повлиять на поджелудочную железу, включают:
- Панкреатит . Это воспаление ткани поджелудочной железы вызвано ферментами, которые преждевременно начинают работать в поджелудочной железе, прежде чем они секретируются в двенадцатиперстную кишку. Острый панкреатит чаще всего вызывается желчными камнями, блокирующими главный проток поджелудочной железы, или употреблением слишком большого количества алкоголя. Внезапно это может длиться всего несколько дней, но также может стать хроническим заболеванием, которое длится годами. Панкреатит может вызывать множество симптомов, включая боль в животе, лихорадку и рвоту.
- Рак поджелудочной железы. Это состояние вызвано раковыми клетками поджелудочной железы. Типы первичного рака поджелудочной железы включают те, которые поражают эндокринную и экзокринную поджелудочную железу, а также лимфому поджелудочной железы. Рак в органе, прилегающем к поджелудочной железе, таком как двенадцатиперстная кишка или печень, также может поражать поджелудочную железу. Поначалу может быть трудно обнаружить рак поджелудочной железы, потому что поджелудочная железа спрятана за несколькими большими органами, что может затруднить врачу определение опухоли с помощью физического обследования или визуализационных тестов.Кроме того, симптомы могут отсутствовать на ранней стадии заболевания.
Для предотвращения панкреатита, а также состояний, связанных с дисфункцией поджелудочной железы:
- Придерживайтесь диеты с низким содержанием жиров. Жиры и холестерин могут способствовать образованию камней в желчном пузыре, что может привести к панкреатиту. Очень высокий уровень триглицеридов в кровотоке может вызвать панкреатит. Ешьте много цельнозерновых, фруктов и овощей, особенно брокколи, цветную капусту или капусту.Избегайте употребления слишком большого количества жареной пищи или жирных молочных продуктов.
- Худейте и оставайтесь в форме. Регулярно выполняйте физические упражнения (от 20 до 30 минут в день) и поддерживайте здоровый вес, чтобы предотвратить сахарный диабет и камни в желчном пузыре, которые могут привести к панкреатиту, а также улучшить общее физическое здоровье.
- Не соблюдайте диеты, обещающие быстрое похудание. При соблюдении этой экстремальной диеты в печени может накапливаться слишком много жира, что увеличивает риск развития камней в желчном пузыре.
- Не употребляйте слишком много алкоголя. Известно, что алкоголь увеличивает риск панкреатита и рака поджелудочной железы.
- Не курите сигареты и не употребляйте другие табачные изделия. Табачные изделия любого типа могут увеличить риск рака всего тела, включая поджелудочную железу. От 20 до 30% случаев рака поджелудочной железы связаны с употреблением табака.
- Пройдите регулярный медосмотр. Рак поджелудочной железы трудно обнаружить на ранних стадиях.Если вы подвергаетесь более высокому риску, регулярно проходите обследование поджелудочной железы на предмет рака на ежегодном медосмотре, чтобы выявить его раньше, чем раковые клетки увеличиваются и распространяются.
Да, без поджелудочной железы можно жить. Многие современные операции на поджелудочной железе не включают удаление всей поджелудочной железы. Даже без поджелудочной железы вы можете изменить свой образ жизни, чтобы компенсировать недостаток выработки и секреции гормонов и ферментов.
Без поджелудочной железы у вас разовьется сахарный диабет из-за нехватки инсулина в вашем организме.В результате вам потребуется выполнить один или несколько из следующих шагов:
- принять таблетку, замещающую фермент
- получить подкожные инъекции инсулина
- соблюдать диабетическую диету
- регулярно заниматься спортом
Поджелудочная железа — это важный орган как для эндокринных, так и для экзокринных процессов.
Без него ваше тело не может нормально работать со многими жизненно важными системами. Поддержание его здоровья путем заботы о своем теле и регулярных проверок общего состояния здоровья может помочь убедиться, что оно работает на полную мощность.
Поджелудочная железа: функции и нарушения
Поджелудочная железа — это орган железы. Он расположен в брюшной полости. Он является частью пищеварительной системы и производит инсулин и другие важные ферменты и гормоны, которые помогают расщеплять пищу.
Поджелудочная железа выполняет эндокринную функцию, поскольку выделяет соки непосредственно в кровоток, а также экзокринную функцию, поскольку выделяет соки в протоки.
Ферменты или пищеварительные соки секретируются поджелудочной железой в тонкий кишечник.Там он продолжает расщеплять пищу, покинувшую желудок.
Поджелудочная железа также производит гормон инсулин и выделяет его в кровоток, где регулирует уровень глюкозы или сахара в организме. Проблемы с контролем инсулина могут привести к диабету.
Другие возможные проблемы со здоровьем включают панкреатит и рак поджелудочной железы.
Краткие сведения о поджелудочной железе
Вот некоторые ключевые моменты о поджелудочной железе. Более подробно в основной статье.
- Поджелудочная железа — это железистый орган, играющий ключевую роль в пищеварении и контроле уровня глюкозы.
- Проблемы, связанные с поджелудочной железой, включают диабет и рак.
- Здоровая диета может способствовать поддержанию здоровья поджелудочной железы.
Поджелудочная железа — это орган длиной от 6 до 8 дюймов. Он проходит горизонтально по животу.
Самая большая часть находится на правой стороне живота, там, где желудок прикрепляется к первой части тонкой кишки, двенадцатиперстной кишке.
В этот момент частично переваренная пища переходит из желудка в тонкий кишечник и смешивается с секретами поджелудочной железы.
Узкая часть поджелудочной железы простирается до левой стороны живота рядом с селезенкой.
Проток проходит по всей длине поджелудочной железы и соединяется несколькими небольшими ветвями от железистой ткани. Конец этого протока соединен с аналогичным протоком, идущим от печени, по которому желчь доставляется в двенадцатиперстную кишку.
Около 95 процентов поджелудочной железы составляет экзокринная ткань. Он производит ферменты поджелудочной железы, помогающие пищеварению. Здоровая поджелудочная железа вырабатывает около 2,2 пинты (1 литра) этих ферментов каждый день.
Остальные 5 процентов составляют сотни тысяч эндокринных клеток, известных как островки Лангерганса. Эти кластеры клеток, похожие на виноград, вырабатывают важные гормоны, которые регулируют секрецию поджелудочной железы и контролируют уровень сахара в крови.
Здоровая поджелудочная железа вырабатывает химические вещества для переваривания пищи, которую мы едим.
Внешнесекреторные ткани выделяют прозрачный водянистый щелочной сок, содержащий несколько ферментов. Они расщепляют пищу на мелкие молекулы, которые усваиваются кишечником.
Ферменты включают:
- трипсин и химотрипсин для переваривания белков
- амилаза для расщепления углеводов
- липаза для расщепления жиров на жирные кислоты и холестерин
Эндокринная часть, или островки Лангерганса, другие гормоны.
Бета-клетки поджелудочной железы выделяют инсулин при повышении уровня сахара в крови.
Инсулин:
- перемещает глюкозу из крови в мышцы и другие ткани для использования в качестве энергии
- помогает печени поглощать глюкозу, сохраняя ее в виде гликогена на случай, если организму потребуется энергия во время стресса или физических упражнений
Когда уровень сахара в крови падает, альфа-клетки поджелудочной железы выделяют гормон глюкагон.
Глюкагон вызывает расщепление гликогена на глюкозу в печени.
Затем глюкоза попадает в кровоток, восстанавливая нормальный уровень сахара в крови.
Проблемы с поджелудочной железой могут влиять на все тело.
Если, например, поджелудочная железа не вырабатывает достаточного количества пищеварительных ферментов, пища не усваивается должным образом. Это может привести к потере веса и диарее.
Островки Лангерганса отвечают за регулирование уровня глюкозы в крови. Слишком низкое производство инсулина увеличивает риск диабета, а уровень глюкозы в крови повышается.
Панкреатит
Панкреатит относится к острому или хроническому воспалению поджелудочной железы. Это может привести к вторичному диабету.
Воспаление может возникнуть, если главный проток поджелудочной железы заблокирован желчным камнем или опухолью.
Сок поджелудочной железы накапливается в поджелудочной железе, вызывая повреждение поджелудочной железы. Поджелудочная железа может начать переваривать саму себя.
Панкреатит может возникнуть в результате паротита, камней в желчном пузыре, травм и употребления алкоголя, стероидов и наркотиков.
Острый панкреатит встречается редко, но требует немедленной медицинской помощи.
Симптомы включают:
- сильную боль в животе, болезненность и отек
- тошноту и рвоту
- лихорадку
- мышечные боли
Немедленное лечение обычно проводится с помощью жидкостей и обезболивающих. Пациенты часто не хотят есть вначале, но если панкреатит протекает в легкой форме, они снова начнут есть снова относительно быстро.
Если возникла вторичная инфекция, может потребоваться операция.
Хронический панкреатит может развиться, если острый панкреатит повторяется неоднократно, что приводит к необратимым повреждениям.
Наиболее частой причиной является злоупотребление алкоголем, и от нее чаще всего страдают мужчины среднего возраста.
Симптомы включают:
- постоянную боль в верхней части живота и спине
- потеря веса
- диарея
- диабет
- легкая желтуха
наследственный панкреатит может возникнуть при панкреатите , если есть проблема поджелудочной железы. кишечник.У человека в возрасте до 30 лет может возникнуть повторный острый панкреатит, что приведет к хроническому заболеванию.
Это прогрессирующее состояние, которое может привести к необратимому повреждению. Человек может испытывать боль, диарею, недоедание или диабет. Лечение направлено на уменьшение боли и восполнение утраченных ферментов.
Генетическое тестирование доступно для пациентов из группы риска.
Рак поджелудочной железы
Рак может развиться в поджелудочной железе. Точная причина часто неизвестна, но часто она связана с курением или пьянством.
К другим факторам риска относятся:
Симптомы включают:
- боль в верхней части живота, когда опухоль давит на нервы
- желтуха, пожелтение кожи и глаз и потемнение мочи, поскольку рак мешает желчью проток и печень
- потеря аппетита, тошнота и рвота
- значительная потеря веса и слабость
- бледный или серый стул и избыток жира в стуле
Симптомы могут не проявляться до тех пор, пока рак не перейдет в запущенную стадию.К тому времени может быть уже слишком поздно для успешного лечения. Прогноз рака поджелудочной железы обычно плохой.
Лечение обычно включает хирургическое вмешательство, химиотерапию, лучевую терапию или их комбинацию.
Паллиативное лечение направлено на уменьшение боли.
Рак поджелудочной железы является четвертой по частоте причиной рака у мужчин в Соединенных Штатах (США) и пятой среди женщин. Ежегодно диагностируется более 37 000 новых случаев.
Диабет
Диабет 1 типа — это аутоиммунное заболевание.Это происходит, когда иммунная система атакует и разрушает бета-клетки поджелудочной железы, так что они больше не могут производить инсулин. Точная причина остается неизвестной, но она может быть связана с генетическими факторами и факторами окружающей среды, включая вирусы.
Диабет 2 типа начинается, когда мышцы, жир и клетки печени становятся неспособными перерабатывать глюкозу. Поджелудочная железа реагирует производством дополнительного инсулина, но со временем не может производить достаточно инсулина. Организм больше не может контролировать уровень глюкозы в крови.
Другие проблемы, которые могут возникнуть, включают:
- Экзокринная недостаточность поджелудочной железы (EPI): поджелудочная железа не производит достаточного количества ферментов
- Кисты поджелудочной железы: их можно удалить хирургическим путем, если существует риск рака
- Сбор жидкости поджелудочной железы: В результате ряда состояний это может привести к боли и лихорадке
- Синдром Золлингера-Эллисона: опухоль, известная как гастинома, развивается в поджелудочной железе или двенадцатиперстной кишке
Соблюдение сбалансированной диеты, отказ от курения и чрезмерного употребления алкоголя поможет сохранить здоровье. поджелудочная железа здорова.
Национальный фонд поджелудочной железы рекомендует:
- потребление не более 20 граммов жира в день
- отказ от алкоголя
- пить много воды для поддержания гидратации
Постная диета может вызвать регенерацию поджелудочной железы, что может помочь людям с диабетом, согласно результатам исследования на животных, опубликованного в феврале 2017 года.
Пост предполагает потребление гораздо меньше калорий, чем обычно, в течение нескольких дней.
Национальный фонд поджелудочной железы предлагает аналогичную стратегию для людей, у которых наблюдается обострение панкреатической боли.Они предлагают придерживаться чистой жидкой диеты в течение 1-2 дней, включая виноградный сок, бульон, желатин, яблоко и клюкву.
Пост не может обеспечить все необходимые питательные вещества для хорошего самочувствия. После голодания люди должны убедиться, что они едят питательную пищу, чтобы восполнить потерю питательных веществ.
