ЛАКТОСТАЗ: причины, механизм развития, лечение и профилактика
Лактостаз является следствием дисфункции молочных желез у женщин при грудном вскармливании между выработкой и выделением молока, приводящей к застою молока.
Лактостаз многими специалистами рассматривается как количественное несоответствие между повышенной или часто нормальной выработкой молока и его недостаточным оттоком.
Записаться на прием к маммологу.
ПРИЧИНЫ ЛАКТОСТАЗА
I. Повышенная секреция молока
Избыточная выработка молока заключается в том, что вырабатывается больше молока, чем это требуется для ребенка. Обычно нормализация между выработкой молока и его оттоком наступает в течение первых 2 недель после рождения ребенка.
II. Анатомо-физиологические факторы возникновения лактостаза
1. Варианты строения молочных желез. Это касается, прежде всего, женщин с большой, провисающей грудью. Ребенок не может полностью опустошить молочные протоки, что приводит к формированию застоя молока.
2. Аномальное строение соска молочной железы. Невыраженные, особенно плоские соски не позволяют ребенку правильно захватывать и держать сосок. В этом случае, молочные железы кормящей матери недостаточно опорожняются, что в конечном результате может привести к лактостазу.
3. Анатомическое строение протоков молочных желез. При узких и извилистых молочных протоках, особенно их сочетании, резко повышается вероятность развития лактостаза.
4. «Молочная пробка». Закупорка «молочной пробкой» одного или нескольких млечных протоков приводит к механическому прекращению оттока молока и является причиной лактостаза на фоне проводимого грудного вскармливания.
5. Трещины соска и ареолы. Повреждение целостности кожи на сосках молочных желез приводит к затруднению грудного вскармливания, вплоть до отказа от него, повышается вероятность развития не только лактостаза.
6. Диффузная фиброзно-кистозная мастопатия. Отмечено, что при мастопатии в молочных железах разрастается фиброзная ткань, которая имеет очень плотную структуру и может сдавливать протоки молочных желез, нарушая отток молока при грудном вскармливании.
7. Травмы молочных желез. Различные виды травм (ушибы, удары в результате падений и т.д.) молочной железы ведут к нарушению морфологии и функционированию проточно-дольковой системы и формированию застоя молока.
8. Переохлаждение молочных желез. Сильное переохлаждение ведет к тому, что молочные протоки сильно сужаются, что резко затрудняет отток молока и может способствовать развитию лактостаза.
III. Поведенческие факторы возникновения лактостаза
1. Неправильное прикладывание ребёнка к груди, когда не все дольки находятся в равном «физиологическом положении» может привести к передавливанию молочных протоков. Это ведёт к быстрому развитию не только лактостаза, то и к травмированию соска с появлением трещин.
2. Недостаточное опорожнение груди, как и нерегулярное опорожнение груди с высокой вероятностью может закончиться застоем молока.
Слишком большие временные промежутки во время грудного вскармливания, превышающие 3 часа, часто ведут к застойным явлениям.
3. Дополнительное сцеживание молока может привести к дополнительной его выработке, которую ребенок не осилит, что может привести к возникновению лактостаза.
IV. Другие факторы
1. Тесное нижнее белье. Ношение тесного нижнего белья, в особенности бюстгальтера, приводит к пережатию молочных протоков и к застою молока.
2. Стресс и недосыпание могут привести к физиологическому сужению протоков, нарушению оттока, в результате чего появляются очаги застоя молока в молочных железах.
3. Тяжелый физический труд может привести к пережатию молочных протоков, к затруднению оттока молока у кормящей матери, результатом чего может стать лактостаз.
4. Сон на животе также может привести к пережатию молочных протоков и к застою молока.
МЕХАНИЗМ РАЗВИТИЯ ЛАКТОСТАЗА
Формирование лактостаза характерно для первородящих женщин в первые недели и месяцы после родов. Причем лактостаз в первые дни после родов патогенетически отличается от застоя молока при проводимом регулярном грудном вскармливании.
В первые дни после родов быстрое снижение уровня плацентарных стероидов на фоне резкого повышения секреции пролактина приводит с одной стороны к накоплению молока в альвеолах молочной железы, с другой стороны вызывает отек тканей молочной железы и сдавление её протоков. Ситуация осложняется отсутствием стимуляции сосково-ареолярной зоны, ранним прикладыванием ребенка в первые часы после родов и сцеживания молочных желез, что в сумме отражается в низкой продукции окситоцина и парезе млечных протоков. В результате недостатка окситоцина молоко застаивается в альвеолах и не поступает в молочные протоки. Все эти явления в итоге приводят к отеку, нагрубанию и болезненности молочных желез.
Установлено, что независимо от причины возникновения, некупированный лактостаз патогенетически протекает по стандартной схеме и, как правило, завершается маститом.
ЛЕЧЕНИЕ ЛАКТОСТАЗА
Терапия лактостаза комплексная и включает в себя изменение режима и кратности кормления, проведение консервативной терапии.
Режим и методика грудного вскармливания при лактостазе.
Следует отказаться на время от попеременного кормления грудью в пользу кормления двумя грудями через каждые 1,5–2 часа, при необходимости интервал кормления следует сократить до часа. Обязательными являются ночные кормления.
Роль, техника сцеживания.
Сцеживание остается важным звеном борьбы и при лактостазе должно проводиться не только аккуратно, но и технически правильно.
С этой целью для преодоления лактостаза показал свою эффективность молокоотсос, перед применением которого необходимо провести мягкий и нежный массаж проблемных участков, тепловые процедуры.
При лактостазе сцеживание проводится до состояния комфорта, а не до «последней капли», чтобы не усилить выработку и приток молока.
Правила сцеживания при лактостазе. Следует обхватить молочную железу с уплотнением одноименной рукой так, чтобы она лежала на ладони, большой палец сверху, остальные поддерживают и приподнимают её. При этом молоко будет оттекать безболезненно, сосок не будет травмироваться. Одновременно другой свободной рукой проводится массаж области уплотнения в направлении от периферии к центру молочной железы, освобождая её от молока.
При этом молоко будет оттекать безболезненно, сосок не будет травмироваться. Одновременно другой свободной рукой проводится массаж области уплотнения в направлении от периферии к центру молочной железы, освобождая её от молока.
Облегчает сцеживание прием таблетки но-шпы за 20–30 минут до кормления, теплая грелка, приложенная к груди и сцеживание после кормления ребенка. Можно проводить эти мероприятия и делать это под тёплым душем.
Следует отметить, что сильное сдавливание молочных желез при грубом сцеживании может привести к травматизации дольково-протоковой системы молочных желез и может привести к развитию мастита.
Изменение позы ребенка и матери во время кормления при лактостазе
При лактостазе нужно использовать позы, способствующие освобождению молочной железы от молока в тех областях, где оно застоялось. В таких случаях часто эффективным оказывается кормление из-под руки.
Массаж молочных желез
При проведении массажа молочных желез все движения должны быть мягкими, плавными, по направлению от основания груди к соскам.
Тепловые и холодовые процедуры
Для достижения эффекта перед кормлением и сцеживанием рекомендуется принимать теплый душ, либо прикладывать на молочные железы влажные теплые салфетки, что способствует улучшению оттока молока. После кормления используют холодовые аппликации на 10–15 минут, что позволяет уменьшить выработку молока.
Мази и компрессы
Задача всех мазей и компрессов уменьшить отек молочной железы и улучшить отток молока, снимая спазм млечных протоков. Используются сульфат магнезии, мази: траумель С, малавит.
Применение ультразвука
Для купирования лактостаза применяется ультразвук, обычно назначается 3–4 процедуры, датчиком ультразвукового аппарата для физиотерапии делается массаж молочной железы над уплотнением, после этого необходимо молоко сразу сцедить.
Медикаментозное уменьшение секреции молока
Схема лечения лактостаза 1. Назначается бромокриптин (парлодел) по 2,5 мг 2 раза в сут. в течение 2–3 дней. Добавляется бережное сцеживание молочных желез через 2–3 часа после начала приема препарата в течение 1–2 дней, грудное вскармливание – через 1 час.
Схема лечения лактостаза 2. Назначается достинекс 1 мг по ? табл. 1 раз в день в течение 1–2 дней, грудное вскармливание – через 1 час.
Схема лечения лактостаза 3. Накожные аппликации 2,5 г 1% прожестожель гель 1 раз в день в течение 2 дней, дополнительно проводится сцеживание молочных желез – через 15–20 мин после аппликации, грудное вскармливание – через 1 час.
Оптимальное сочетание: бромокриптин + прожестожель, достинекс + окситоцин.
Окситоцин при лактостазе
При выраженном лактостазе можно использовать сублингвальное введение препарата по 2 капли за 15 мин. до кормления. В редких случаях используют внутримышечное введение окситоцина однократнов дозировке 0,2–0,3 мл.
Антибиотики при лактостазе не показаны.
НПВС. Прием парацетамола и других препаратов нестероидных противовоспалительных средств (НПВС) возможен, особенно при выраженном болевом синдроме и на грудное вскармливание не влияет.
Медикаментозное подавление лактации
При отсутствии ожидаемого эффекта в течение 1,5–2 суток следует проводить тщательную дифференциально-диагностическую процедуру для исключения лактационного мастита. С этой целью обязательно повторное проведение УЗИ молочных желез с пункционной биопсией проблемного участка молочной железы толстой иглой.
С этой целью обязательно повторное проведение УЗИ молочных желез с пункционной биопсией проблемного участка молочной железы толстой иглой.
Если применение всех мероприятий при лактостазе неэффективно, более того имеется угроза развития или развился мастит, встает вопрос о полном прекращении лактации.
Более известно и наиболее часто на практике с этой целью применяется бромокриптин по схеме: по 2,5 мг 2–3 раза в сутки в течение 3–5 дней. Лактация прекращается за пару дней при приеме таблеток по схеме.
Из современных препаратов с этой целью применяется достинекс в дозировке 1 табл. 1 раз в день в течение 2-х дней. Лактация обычно прекращается за 1 сутки. Редко из-за неэффективного подавления лактации приходится продлевать курс лечения до 3-х дней.
ПРОФИЛАКТИКА ЛАКТОСТАЗА
1. Правильное положение ребенка у груди позволяет кормящей женщине избежать многих проблем и осложнений.
Признаки правильного прикладывания:
- Тишина во время кормления (за исключением звуков, сопровождающих глотание ребенком порции молока).
 Другие звуки, в частности «цоканье» или «чмоканье» свидетельствуют о нарушенном вакууме и недостаточно эффективном сосании.
Другие звуки, в частности «цоканье» или «чмоканье» свидетельствуют о нарушенном вакууме и недостаточно эффективном сосании. - Рот ребенка широко раскрыт (угол не менее 130–140?), подбородок плотно прижат к груди матери, нижняя губа полностью вывернута, язык прикрывает нижнюю десну и виден в углу рта.
- Матери не больно кормить, сосок по окончании кормления равномерно вытянут, имеет форму цилиндра. Деформированный сосок говорит о нарушенной технике прикладывания.
2. Критерии правильного сосания:
- Ребенок сосет медленно, ритмично, глубоко.
- Нет втягивания воздуха (со звуком) и раздувания щек.
- У ребенка во время сосания ритмично двигаются уши.
3. Признаки неправильного сосания:
- Ребенок сосет («жует») только сосок; язык новорожденного взаимодействует только с кончиком соска.
- Губы (десны) надавливают только на сосок, а не на всю ареолу.
- Губы всасываются внутрь ротовой полости.
4. Кормление по требованию ребенка. Необходимо прикладывать его к груди по любому поводу, предоставив возможность сосать грудь, когда он хочет и сколько хочет. Это очень важно не только для насыщения ребенка, но и для его ощущения комфорта и защищенности.
Необходимо прикладывать его к груди по любому поводу, предоставив возможность сосать грудь, когда он хочет и сколько хочет. Это очень важно не только для насыщения ребенка, но и для его ощущения комфорта и защищенности.
5. Продолжительность кормления регулирует ребенок. Не следует отрывать ребенка от груди раньше, чем он сам отпустит сосок. Это может привести к недостаточному опорожнению молочной железы.
6. Ночные кормления ребенка обеспечивают устойчивую лактацию и предохраняют женщину от застоя молока. Кроме того, ночное молоко считается наиболее полноценным.
7. При раздельном грудном вскармливании по очереди двумя грудями промежуток времени между кормлениями не должен превышать 3 часа, включая ночной период. При появлении застойных явлений промежуток нужно сокращать до 2 часов, или вовсе перейти на грудное вскармливание двумя грудями.
8. При склонности к развитию лактостаза каждое кормление надо проводить из обеих молочных желез, при этом заканчивают кормление той же грудью, с которой начинали. Такая техника кормления способствует лучшему опорожнению и дренированию молочных желез, исключает травмирование сосков, а также препятствует заглатыванию ребенком воздуха.
Такая техника кормления способствует лучшему опорожнению и дренированию молочных желез, исключает травмирование сосков, а также препятствует заглатыванию ребенком воздуха.
9. Не следует перекладывать ребенка ко второй груди раньше, чем он высосет первую грудь, это может привести к застою молока.
10. При наличии трещин следует применять средства, способствующие скорейшему заживлению (бепантен, пурелан 100, авент и др.)
11. Для профилактики образования трещин следует исключить частое мытье грудей до и после кормления.
Частое мытье груди приводит к удалению защитного слоя жиров ареолы и соска, что приводит к образованию трещин. Молочные железы следует мыть не чаще 1 раза в день во время гигиенического душа. Если женщина принимает душ реже, то и в этом случае следует протирать перед кормлением влажной салфеткой без использования мыла.
12. Дополнительное сцеживание молока. При правильно организованном грудном вскармливании молока вырабатывается ровно столько, сколько нужно ребенку, поэтому необходимости в сцеживании после каждого кормления не возникает. Необходимость сцеживания появляется при недостаточном отсасывании его ребенком и/или застое молока.
Необходимость сцеживания появляется при недостаточном отсасывании его ребенком и/или застое молока.
Not Found (#404)
Выбрана услуга:
Выбор услуги специлиста Нажмите для выбора услугиВыбрать дату и адрес
Назад
Повторной считается консультация одного специалиста в течение 30 дней с даты предыдущего приёма. На 31-й день от предыдущего посещения специалиста данного профиля конультация будет первичной.
На 31-й день от предыдущего посещения специалиста данного профиля конультация будет первичной.
Лечение мастопатии в Киеве — цены и отзывы в клинике Оксфорд Медикал
Мастопатия – самая распространенная маммологическая проблема, с которой приходится сталкиваться женщинам, не является самостоятельным заболеванием. С подозрением на мастопатию чаще всего обращаются женщины в возрастном промежутке от 30 до 50 лет. Мастопатия — это разрастание тканей молочной железы, сопровождающееся появлением уплотнений в груди, происходящее под влиянием эндокринных или гинекологических проблем.
ПРИЧИНЫ МАСТОПАТИИ
Причины, провоцирующие развитие болезни достоверно не установлены, однако установлена взаимосвязь между появлением заболевания и дисфункцией эндокринной системы, отвечающей за гормональный фон организма. Гормон пролактин, активно вырабатывающийся во время грудного вскармливания, может продолжать выделяться после окончания периода лактации, провоцируя развитие гиперпролактинемии – основной причины мастопатии (повышенный уровень пролактина у 80-85% женщин с мастопатией).
Гормон пролактин, активно вырабатывающийся во время грудного вскармливания, может продолжать выделяться после окончания периода лактации, провоцируя развитие гиперпролактинемии – основной причины мастопатии (повышенный уровень пролактина у 80-85% женщин с мастопатией).
Способствовать развитию мастопатии также могут гинекологические заболевания: миома, эндометриоз, фолликулярная киста яичника и пр. Нерегулярная половая жизнь, отказ от грудного вскармливания, расширенные молочные протоки, кисты молочных желез, неверный или необоснованный прием гормональных препаратов и позднее наступление менопаузы также могут спровоцировать развитие мастопатии.
СИМПТОМЫ МАСТОПАТИИ
Чаще всего пациентки с мастопатией жалуются на следующие симптомы:
- тупая или ноющая боль в груди;
- увеличение молочной железы;
- отек железы и её огрубение;
- в редких случаях – выделения из сосков (прозрачные, зеленоватые, белые или кровянистые).
Все проявления мастопатии возможно заметить самостоятельно, а появление хотя бы одного из них – повод для срочной консультации с маммологом.
ДИАГНОСТИКА МАСТОПАТИИ
Первый и основной способ диагностики болезней молочных желез – это самостоятельный осмотр и пальпация, позволяющие женщине заметить один из вышеперечисленных симптомов мастопатии и обратиться к маммологу. Обследование, проводимое врачом, также начинается с пальпации, при необходимости назначается УЗИ молочных желез – информативное и безопасное исследование, при котором организм не переносит облучения.
При необходимости, проводится УЗИ органов малого таза, щитовидной железы, назначаются анализы на гормоны. Если диагностируются проблемы с эндокринной системой или женским здоровьем – назначаются консультации гинеколога и эндокринолога.
ТЕРАПИЯ ПРИ МАСТОПАТИИ
Лечение мастопатии, в первую очередь сводится к устранению причин, вызвавших её: нормализации уровня пролактина, коррекции обмена веществ или восстановлению женского здоровья. Терапевтический курс включает медикаментозное лечение, которое подбирается каждой пациентке индивидуально, и коррекцию образа жизни (например, исключение никотина и алкоголя).
Что такое мастопатия и можно ли от неё избавиться
Что такое мастопатия
Мастопатия — это состояние, при котором в тканях молочной железы появляются доброкачественные образования. Это могут быть фиброзы, то есть разрастание соединительной ткани, или кисты — небольшие «мешочки», заполненные жидкостью. Из-за них грудь иногда болит и кажется бугристой. Перед менструацией эти ощущения усиливаются.
У женщин с мастопатией рак молочной железы встречается в 3–5 раз чаще, чем у тех, кто живёт без нарушения.
От патологии страдают 50% женщин 20–50 лет. После менопаузы мастопатию диагностируют редко. Но иногда отклонения бывают у тех, кто получает заместительную терапию, то есть препараты с гормоном эстрогеном.
Откуда берётся мастопатия
Основная причина — гормональный сбой. Яичники производят эстроген и прогестерон. В матке эти вещества способствуют размножению клеток, которые выстилают орган изнутри. Если зачатия не произошло, слизистая оболочка выходит во время менструации. В груди же эти гормоны стимулируют рост молочной железы. Но новые клетки не могут отслоиться и выйти, и вместо этого самоуничтожаются. Если что-то в этой системе пошло не так, появляются фиброзы и кисты.
В груди же эти гормоны стимулируют рост молочной железы. Но новые клетки не могут отслоиться и выйти, и вместо этого самоуничтожаются. Если что-то в этой системе пошло не так, появляются фиброзы и кисты.
На развитие мастопатии могут повлиять и другие факторы:
- воспаление придатков матки;
- наследственность;
- заболевания печени или желчного пузыря;
- недостаток йода в организме;
- диабет;
- ожирение;
- сосудистые нарушения;
- стрессы и депрессии;
- нерегулярная половая жизнь;
- травмы молочной железы;
- алкоголь и курение;
- поздняя первая беременность;
- раннее начало менструации или позднее прекращение.
Каковы симптомы мастопатии
У многих состояние протекает бессимптомно. Если нарушение беспокоит, то признаки становятся наиболее выраженными за несколько дней до начала менструации и уменьшаются после неё. Вот на какие изменения в груди может обратить внимание женщина:
- боли или дискомфорт;
- бугорки, которые меняются в размерах на протяжении всего менструального цикла;
- зеленоватые или тёмно-коричневые выделения из сосков, появляются без надавливания;
- свободно движущиеся образования в форме шишек, которые не болят при надавливании и находятся возле подмышек.

Как правильно искать изменения в груди
Даже если вас не беспокоят боли и выделения, раз в месяц стоит проводить самообследование. Маммологи рекомендуют делать это через 7–10 дней после начала менструации. Так можно обнаружить не только мастопатию, но и другие заболевания груди. Вот как нужно действовать.
- Встаньте перед зеркалом и положите руки на бёдра. Обратите внимание на форму, размер и цвет груди. В норме на ней не должно быть ямочек, выпячиваний, отёков и сыпи. Соски не смотрят в стороны и не втянуты внутрь. Из них не сочится жидкость.
- Поднимите руки и осмотрите грудь снова.
- Лягте и прощупайте сначала левую, затем правую грудь. Лучше использовать круговые движения и двигаться от сосков к подмышкам и зоне декольте. Убедитесь, что шишек и уплотнений нет.
- Ещё раз прощупайте грудь, но уже стоя.
Онкологическая ассоциации Южной Африки сделала ролик, где подробно рассказала о самоосмотре:
youtube.com/embed/7ef2RF_9U4c» frameborder=»0″ allowfullscreen=»allowfullscreen»/>Любой дискомфорт или новообразование в груди — повод обратиться к маммологу. Только он может поставить точный диагноз.
Как диагностируют мастопатию
Сначала врач определит, действительно ли есть новообразования, а потом уточнит их характер: доброкачественный или злокачественный. Есть несколько методов диагностики. Какой именно подходит пациенту, решает доктор.
Осмотр груди
Маммолог осматривает и пальпирует, то есть ощупывает грудь и лимфатические узлы на шее и под мышками. Так он пытается найти проблемные участки. Если раньше жалоб на боли не было, а сейчас новообразований нет, другие обследования могут не понадобиться.
Когда маммолог находит уплотнения, то назначает повторный приём через несколько недель. Если шишки не исчезают, пациент идёт на УЗИ или маммографию.
УЗИ
Назначается женщинам до 35 лет. Во время исследования врач получает изображение тканей груди. На нём он может увидеть кисты двух типов. Одни из них безопасны и наполнены жидкостью. У новообразований второго вида есть твёрдые компоненты, и нужно дальнейшее обследование, чтобы исключить онкологию.
На нём он может увидеть кисты двух типов. Одни из них безопасны и наполнены жидкостью. У новообразований второго вида есть твёрдые компоненты, и нужно дальнейшее обследование, чтобы исключить онкологию.
Маммография
Проще говоря, это рентген груди. Его назначают женщинам старше 35 лет. На снимке специалист может найти изменения в тканях молочной железы. Определить, насколько они безобидны, получится только после биопсии.
Биопсия
Процедура проводится под местной анестезией. Хирург вводит в грудь иглу и с её помощью удаляет небольшой кусок ткани. Образец направляют в лабораторию. Там он исследуется под микроскопом. Расшифровать результаты и поставить точный диагноз может только врач.
Как лечат мастопатию
Если у женщины нет жалоб и состояние было обнаружено случайно, специального лечения не требуется. Но она должна раз в год посещать маммолога, проходить УЗИ или маммографию. Это нужно, чтобы не пропустить рак молочной железы.
Когда женщину беспокоят боли, врач назначает терапию и рекомендует изменить образ жизни. Это помогает уменьшить неприятные ощущения и кисты. Полностью симптомы мастопатии проходят только во время менопаузы.
Коррекционный бюстгальтер
Неправильное бельё может сдавливать молочные железы. Поэтому иногда женщинам с мастопатией приходится подбирать новое. Скажем сразу, поддерживающие бюстгальтеры не избавляют от кист. Но у тех, кто их носит, иногда уменьшаются или полностью проходят боли.
Диета
Исследований, которые подтверждают, что смена питания действительно помогает избавиться от мастопатии, нет. Но иногда врачи рекомендуют пациентам отказаться от кофеина, газированных напитков и шоколада. После этого у некоторых меньше набухают железы и прекращаются боли.
Витамины
Обычно назначаются витамины группы А, В, Е. Но принимать их без рекомендации доктора нельзя. Специалист подбирает комплекс в зависимости от результатов обследований. Например, иногда пациенту нужно улучшить работу органов, которые регулируют выработку гормонов.
Обезболивающие
Маммолог может порекомендовать нерецептурные препараты на основе ибупрофена или парацетамола. Они уменьшают дискомфорт.
Гормональные препараты
Принимать их можно только по рецепту врача. Чаще всего это оральные контрацептивы с содержанием эстрогена, прогестерона. Иногда таблетки заменяют на гели. Исследования показывают, что они тоже уменьшают боли, количество и размер кист.
Тонкоигольная аспирация
Во время процедуры хирург убирает жидкость из кисты тонкой иглой. Из-за этого образование разрушается и больше не вызывает неприятных ощущений.
Операция
Этот способ лечения используется редко. Помощь хирурга нужна, если кисты не исчезают после повторной аспирации.
Читайте также 👩🍒🤔
Мастит: симптомы, лечение и профилактика
Мастит — это воспаление ткани молочной железы. В результате в груди появляются уплотнения и она становится болезненной. Мастит — это очень неприятное состояние для кормящей мамы, но, к счастью, есть способы от него избавиться и облегчить дискомфорт. Из этой статьи вы узнаете, как проявляются признаки мастита, почему он развивается и какие есть методы профилактики и лечения.
Мастит — это очень неприятное состояние для кормящей мамы, но, к счастью, есть способы от него избавиться и облегчить дискомфорт. Из этой статьи вы узнаете, как проявляются признаки мастита, почему он развивается и какие есть методы профилактики и лечения.
И кстати, не забудьте прочесть нашу статью «Грудное вскармливание: 19 советов» — советы из нее помогут избежать встречи с маститом.
Что такое мастит?
Если грудь не опорожняется полностью, в молочных протоках происходит застой молока и грудь воспаляется — это состояние и называется маститом. При мастите в груди могут образоваться уплотнения, появляется чувство распирания и боли. Мастит у кормящих мам называется «лактационный мастит».
Признаки лактационного мастита
Часто для мам первые кормления оказываются достаточно болезненными. Как же отличить мастит от обычного набухания в груди и дискомфорта? Вот какие симптомы бывают при мастите:
гриппозное состояние: повышение температуры тела, слабость, озноб
Постоянные болезненные ощущения в груди, усиливающиеся при кормлении
уплотнение в одной груди
покраснения на коже груди
увеличение объема молочной железы
грудь становится горячей на ощупь
чувство жжения при кормлении
Причины лактационного мастита
Есть ряд факторов, которые повышают риск возникновения мастита:
Ошибки в технике кормления грудью.
 Если мама не чередует позы для кормления или грудь не опорожняется полностью, в молочных протоках может образоваться застой молока.
Если мама не чередует позы для кормления или грудь не опорожняется полностью, в молочных протоках может образоваться застой молока.
Забитые протоки. Если образуется застой молока, в груди появляется болезненное уплотнение. И если проток вовремя не освобождается от молока, может развиться инфекция.
Трещины или молочные пузыри на сосках. Через трещины на сосках и волдыри может попасть инфекция. Волдырь на груди выглядит как маленькая белая пробочка рядом с соском, еще такие волдыри называют молочными пузырями. Молочный пузырь — это не то же самое, что натертость на ареоле из-за неправильного прикладывания малыша. Такой пузырь заполнен молоком (или прозрачной серозной жидкостью) и препятствует оттоку молока из соска.
Избыточная выроботка молока.
Резкое прекращение грудного вскармливания.
Сдавливание груди. Ношение слишком туго сидящего бюстгальтера или сдавливание ручкой тяжелой сумки могут препятствовать здоровому оттоку молока.

Ослабленный иммунитет. Когда мы испытываем стресс, переутомление и/или плохо питаемся, наш иммунитет ослабевает и мы становимся более подвержены инфекциям, в том числе маститу.
Предыдущие маститы.
Курение.
Когда следует обратиться к врачу
Мастит важно начать лечить как можно раньше. При первых симптомах обратитесь к врачу или консультанту по грудному вскармливанию. Повышение температуры, гной или кровь в молоке, красные полоски на груди — эти симптомы говорят об ухудшении состояния. Если мастит не лечить, может развиться абсцесс.
Лечение лактационного мастита
При мастите врач обычно выписывает антибиотик, безопасный при грудном вскармливании. Улучшение наблюдается через день-два с начала приема лекарств. Но даже если симптомы прошли, обязательно пропейте весь курс медикаментов, назначенных врачом.
При мастите не нужно прерывать кормление грудью. Воспаление не отражается на молоке, а регулярные кормления помогут быстрее распрощаться с маститом. Врач может также порекомендовать болеутоляющее средство для облегчения дискомфорта. Если мастит не проходит или повторяется, обратитесь к врачу повторно.
Дополнительно к лечению, назначенному врачом, попробуйте следующее:
Пейте достаточно жидкости и отдыхайте при любой возможности.
Старайтесь целиком опорожнять грудь при каждом кормлении. Если кормить грудью больно, попробуйте сцеживать молоко вручную или с помощью молокоотсоса.
Не уменьшайте частоту кормлений, так как тогда молока может стать меньше, а мастит будет беспокоить длительное время. Прочтите нашу статью о том, как увеличить количество грудного молока.
Старайтесь не пропускать кормления. Если что-то нарушает обычный «график» (например, вы вышли на работу после декрета), сцеживайте молоко примерно в то же время, когда обычно кормите ребенка.

Прикладывайте влажный или сухой теплый компресс к груди перед кормлением или сцеживанием. Можно также принять теплый душ или опустить грудь в раковину, наполненную теплой водой.
Пока грудь теплая, мягко помассируйте ее, а затем покормите ребенка или сцедите молоко. Можно также попробовать массировать грудь очень легкими движениями во время кормления.
Походите без бюстгальтера в свободных топах.
Популярный совет народной медицины при распирании в груди — прикладывать капустный лист. Но эффективность этого способа не подтверждена. Горячие и холодные компрессы более эффективны для уменьшения дискомфорта при нагрубании груди, одном из симптомов мастита.
Можно ли продолжать кормить грудью при мастите
При мастите инфекция не попадает в молоко, и оно не может навредить малышу. И хотя кормления при мастите могут быть для мамы болезненными, постарайтесь не прекращать кормить грудью. Чем чаще малыш будет сосать грудь, в которой возник застой, тем быстрее удастся его ликвидировать. Также продолжать кормить нужно для укрепления иммунитета ребенка, так как грудное молоко обладает антибактериальными свойствами.
Чем чаще малыш будет сосать грудь, в которой возник застой, тем быстрее удастся его ликвидировать. Также продолжать кормить нужно для укрепления иммунитета ребенка, так как грудное молоко обладает антибактериальными свойствами.
Редко, но иногда кормление грудью при лактационном мастите может быть чересчур болезненным. Тогда попробуйте приложить малыша к здоровой груди, а под грудь с маститом подложите тканевую салфетку или маленькое полотенце дли впитывания капающего молока. Возможно, после того как больная грудь частично опорожнится, давление уменьшится и кормить из нее будет не так больно. Также можно попробовать сцедить молоко и покормить малыша либо сохранить на будущее.
Дискомфорт от мастита может расстраивать и отбивать желание кормить грудью. Но при своевременном лечении симптомы мастита быстро проходят, и мама с малышом снова могут получать радость от пользы и самого процесса грудного вскармливания.
Профилактика лактационного мастита
Вот что следует делать для профилактики мастита:
Чередуйте позы для кормления, чтобы грудь равномерно опорожнялась.

Убедитесь, что малыш правильно захватывает сосок.
Давайте малышу оставаться у груди столько, сколько ему хочется.
Старайтесь не пропускать кормления. Например, если вы обычно кормите ребенка каждые два часа, придерживайтесь этого графика.
Перед кормлением примите теплый душ или приложите к груди полотенце, намоченное в теплой воде. Это способствует более свободному оттоку молока и полезно не только при мастите.
Когда вы решите завершать грудное вскармливание и отлучать ребенка от груди, делайте это постепенно. Обратитесь за советом к врачу или консультанту по грудному вскармливанию.
Часто задаваемые вопросы
Можно ли кормить грудью при мастите?
Да. Продолжайте кормить грудью, и это поможет быстрее избавиться от мастита. Ваше грудное молоко также укрепляет иммунитет ребенка.
Как лечить мастит домашними средствами?
Пейте много жидкости.

Отдыхайте.
Опорожняйте полностью грудь при каждом кормлении.
Кормите так же часто, как и обычно.
Прикладывайте к груди теплый компресс.
Согрев грудь, мягко массируйте область застоя перед кормлением и во время него.
Ходите без бюстгальтера в свободных топах.
Какие первые признаки мастита?
Уплотнение в одной груди.
Ноющая боль в груди.
Покраснение кожи груди в области воспаления.
Чувство усталости, ломоты в теле.
Повышенная температура тела.
Что будет, если мастит не лечить?
Если не провести лечение вовремя, состояние ухудшается и в больной груди может развиться абсцесс. Абсцесс вскрывают хирургическим путем.
Кормление грудью или сцеживание при мастите может даваться маме очень непросто. Постарайтесь быть терпеливы и снисходительны к себе в этот момент. Следуя рекомендациям врачей и дополнительно применяя и домашние средства, вы быстро поправитесь и снова будете наслаждаться близостью с малышом во время кормлений.
Следуя рекомендациям врачей и дополнительно применяя и домашние средства, вы быстро поправитесь и снова будете наслаждаться близостью с малышом во время кормлений.
Врачи предупреждают пожилых женщин о риске рака груди
Автор фото, AP
Подпись к фото,Менее половины опрошенных женщин в возрасте старше 70 лет смогли назвать симптомы заболевания помимо уплотнения
Многие пожилые женщины в Англии не умеют выявлять ранние признаки рака молочной железы, выяснил опрос.
Менее половины опрошенных женщин в возрасте старше 70 лет смогли назвать какие-либо еще симптомы заболевания помимо уплотнения.
Государственное агентство «Общественное здравоохранение Англии», проводившее опрос, сообщило, что женщины в возрасте с большей вероятностью откладывают визит к врачу.
Каждая третья женщина, у которой был диагностирован рак молочной железы, входит в возрастную группу старше 70 лет.
«Общественное здравоохранение Англии» призывает пожилых женщин немедленно обращаться к врачу, как только они заметят изменения в молочной железе, будь то уплотнение или изменение в соске, коже или форме груди.
Сотрудница агентства Дженни Хэррис сказала: «Мы хотим, чтобы женщины старше 70 лет были осведомлены о состоянии своей груди и могли распознать любые изменения, сообщить о новых симптомах».
Автор фото, Thinkstock
Подпись к фото,Пожилых женщин призывают обращаться к врачу сразу, как только они заметят изменения в молочной железе
Согласно статистике, из-за рака молочной железы каждый год умирают 9500 женщин. Из них 5400 человек – старше 70 лет.
«Наша кампания высветила два важных малоизвестных факта: рак молочной железы не сводится к уплотнениям, и наибольшей угрозе подвержены пожилые женщины», — рассказала сотрудница организации Cancer Research Сара Хиом.
«Ранняя диагностика, вне зависимости от возраста, позволяет лучше лечить это заболевание», — добавила она.
Опрос проводился в Англии среди женщин старше 40 лет.
Рак молочной железы – самый распространенный вид рака среди женщин в Англии. Каждый год он выявляется примерно у 41 тысячи женщин.
Таблетки от мастопатии
Доброкачественные новообразования в женской груди часто доставляют дискомфорт и ухудшают качество жизни. Таким заболеваниям подвержено большинство женщин, основным фактором риска является гормональная перестройка организма в различные периоды: во время полового созревания, наступления климакса, менопаузы.
Эффективного на 100% и универсального средства для лечения мастопатии нет. В зависимости от причины и типа патологии, врачи могут использовать различные методики, начиная от приема биологически активных добавок и заканчивая хирургическим вмешательством. Наибольшее распространение, ввиду достаточной эффективности и доступности, получили таблетки от мастопатии.
Виды препаратов для лечения мастопатии
Составы средств, используемых для лечения мастопатии, могут сильно отличаться из-за множества различных причин болезни. Самыми распространенными являются:
-
Гормональные таблетки от мастопатии – содержат один или несколько видов гормонов, влияющих на ткани молочных желез. Механизм действия может быть направлен на различные обменные процессы: ингибирование пролактина, ингибирование фолликулостимулирующих гормонов и пр. Назначаются только после консультации специалиста, схема лечения подбирается индивидуально.
-
Антибиотики – применяются в том случае, если причиной разрастания фиброзной ткани является воспалительный процесс вследствие травмы и заражения патогенными микроорганизмами. Как и гормоны, принимаются после полного обследования и индивидуальной консультации.
-
Витаминные комплексы – чаще всего используются в качестве поддерживающего средства, дополняющего основные таблетки при мастопатии.
 В состав могут входить витамины группы В, А, С, Е. Помимо этого, витамины могут назначаться при реабилитации после хирургического вмешательства в молочные железы.
В состав могут входить витамины группы В, А, С, Е. Помимо этого, витамины могут назначаться при реабилитации после хирургического вмешательства в молочные железы.
Таблетки для профилактики мастопатии
Одним из возможных способов предупреждения нарушения можно назвать прием биологический активных добавок. Они содержат комбинацию веществ, влияющих на гормональный фон и способствуют снижению выработки эстрогена – одной из основных причин патологий молочных желез. Часто биологически активные добавки включают в курс лечения уже существующей мастопатии с целью снизить вероятность преобразования доброкачественных новообразований в злокачественные.
Что нужно знать перед началом приема препаратов от мастопатии
Большинство упомянутых средств можно принимать как отдельно, так и в комплексе, после консультации врача. В качестве дополнительной поддержки организма рекомендуется вести здоровый образ жизни: заниматься спортом, совместно с гинекологом или диетологом подобрать подходящий рацион, оградить себя от стрессов, регулярно проходить консультацию маммолога и гинеколога.
Заместительная гормональная терапия у женщин в постменопаузе с доброкачественной фиброзно-кистозной мастопатией
Цель: Сравнить влияние пяти различных схем заместительной гормональной терапии на фиброзно-кистозную мастопатию у женщин в постменопаузе.
Дизайн: Это было рандомизированное проспективное клиническое исследование случай-контроль.
Методы: Обследованы двести двенадцать женщин с доброкачественной кистозной мастопатией. Наибольшие диаметры кист молочной железы были измерены с помощью ультразвукового исследования при включении в исследование. 48 женщин были рандомизированы в контрольную группу и не принимали никаких лекарств. Сто шестьдесят четыре женщины были рандомизированы в следующие исследовательские группы. Группа I (n = 46) получала конъюгированный эстроген (0.625 мг/сут) и медроксипрогестерона ацетат (5 мг/сут) непрерывно. II группа (n = 22) получали только конъюгированные эстрогены (0,625 мг/сут) непрерывно; это были женщины после гистерэктомии. III группа (n = 32) постоянно получала трансдермальные эстрогены (50 мкг/сут) и медроксипрогестерона ацетат (5 мг/сут). Группа IV (n = 32) постоянно получала только трансдермальные эстрогены (50 мкг/сут); это также были женщины после гистерэктомии. Группа V (n = 32) получала тиболон (2,5 мг/сут) непрерывно. Гормональная терапия продолжалась в течение 12 мес.Каждые 3 месяца женщин повторно сканировали с помощью УЗИ для определения диаметра кисты и изучения таких характеристик, как внутренняя эхогенность, толщина и регулярность стенки кисты. Для статистической оценки использовали t-критерий Стьюдента и анализ Фридмана.
Сто шестьдесят четыре женщины были рандомизированы в следующие исследовательские группы. Группа I (n = 46) получала конъюгированный эстроген (0.625 мг/сут) и медроксипрогестерона ацетат (5 мг/сут) непрерывно. II группа (n = 22) получали только конъюгированные эстрогены (0,625 мг/сут) непрерывно; это были женщины после гистерэктомии. III группа (n = 32) постоянно получала трансдермальные эстрогены (50 мкг/сут) и медроксипрогестерона ацетат (5 мг/сут). Группа IV (n = 32) постоянно получала только трансдермальные эстрогены (50 мкг/сут); это также были женщины после гистерэктомии. Группа V (n = 32) получала тиболон (2,5 мг/сут) непрерывно. Гормональная терапия продолжалась в течение 12 мес.Каждые 3 месяца женщин повторно сканировали с помощью УЗИ для определения диаметра кисты и изучения таких характеристик, как внутренняя эхогенность, толщина и регулярность стенки кисты. Для статистической оценки использовали t-критерий Стьюдента и анализ Фридмана.
Результаты: В контрольной группе статистически значимого изменения размеров кисты не наблюдалось. Однако тиболон ассоциировался со статистически значимым уменьшением размеров кисты, а ни одна из четырех других схем заместительной гормональной терапии не оказывала существенного отрицательного влияния на доброкачественную кистозную мастопатию.
Однако тиболон ассоциировался со статистически значимым уменьшением размеров кисты, а ни одна из четырех других схем заместительной гормональной терапии не оказывала существенного отрицательного влияния на доброкачественную кистозную мастопатию.
Фиброзно-кистозная мастопатия | Healthing.ca
Фиброзно-кистозная болезнь молочной железы; дисплазия молочных желез; Диффузная кистозная мастопатия; Доброкачественное заболевание молочной железы; Железистые изменения молочной железы; Кистозные изменения; Хронический кистозный мастит; Уплотнение в груди – фиброзно-кистозное
Фиброзно-кистозная мастопатия — распространенный способ описания болезненной бугристой груди.
Причины
Точная причина состояния неизвестна. Гормоны, вырабатываемые яичниками, могут приводить к тому, что грудь женщины становится опухшей, комковатой или болезненной до или во время менструации каждый месяц.
Гормоны, вырабатываемые яичниками, могут приводить к тому, что грудь женщины становится опухшей, комковатой или болезненной до или во время менструации каждый месяц.
До половины женщин хоть раз в жизни страдают этим заболеванием.Это наиболее распространено в возрасте от 20 до 45 лет. Это редко встречается у женщин после менопаузы, если они не принимают эстроген.
Симптомы
Симптомы чаще усиливаются прямо перед менструацией. Они, как правило, улучшаются после начала менструации.
Они, как правило, улучшаются после начала менструации.
Если у вас обильные, нерегулярные месячные, ваши симптомы могут ухудшиться.Если вы принимаете противозачаточные таблетки, у вас может быть меньше симптомов. В большинстве случаев симптомы улучшаются после наступления менопаузы.
Симптомы могут включать:
- Боль или дискомфорт в обеих молочных железах
- Боль, которая обычно приходит и уходит во время менструации, но может продолжаться в течение всего месяца
- Груди, которые кажутся полными, опухшими или тяжелыми бугристая грудь
У вас может быть комок в той же области груди, который увеличивается перед каждой менструацией и возвращается к своему первоначальному размеру после этого. Этот тип комка перемещается, когда его нажимают пальцами. Он не чувствует себя застрявшим или прикрепленным к ткани вокруг него. Этот тип комка характерен для фиброзно-кистозной груди. Ваш врач может аспирировать комок иглой, чтобы убедиться, что жидкость может быть извлечена и что это киста.
Этот тип комка перемещается, когда его нажимают пальцами. Он не чувствует себя застрявшим или прикрепленным к ткани вокруг него. Этот тип комка характерен для фиброзно-кистозной груди. Ваш врач может аспирировать комок иглой, чтобы убедиться, что жидкость может быть извлечена и что это киста.
Экзамены и тесты
Ваш лечащий врач осмотрит вас. Это будет включать обследование груди. Сообщите своему врачу, если вы заметили какие-либо изменения в груди.
Это будет включать обследование груди. Сообщите своему врачу, если вы заметили какие-либо изменения в груди.
Если вам больше 40 лет, узнайте у своего врача, как часто вам следует
маммограмма
для скрининга рака молочной железы. Для женщин до 35 лет
УЗИ груди
может использоваться для более тщательного изучения ткани молочной железы.
Для женщин до 35 лет
УЗИ груди
может использоваться для более тщательного изучения ткани молочной железы.
Вам могут потребоваться дополнительные анализы, если во время осмотра груди была обнаружена опухоль или результат вашей маммографии был ненормальным. Могут быть сделаны еще одна маммография и УЗИ молочной железы, или может быть выполнена биопсия.
Могут быть сделаны еще одна маммография и УЗИ молочной железы, или может быть выполнена биопсия.
Лечение
Женщины, у которых нет симптомов или есть только легкие симптомы, НЕ нуждаются в лечении.
Ваш врач может порекомендовать следующие меры самопомощи:
- Принимайте безрецептурные лекарства, такие как ацетаминофен или ибупрофен, от боли
- Прикладывайте тепло или лед к груди
- Носите хорошо сидящий бюстгальтер или спортивный бюстгальтер
Некоторые женщины считают, что употребление меньшего количества жиров, кофеина или шоколада помогает справиться с их симптомами. Нет никаких доказательств того, что эти меры помогают.
Нет никаких доказательств того, что эти меры помогают.
Витамин Е, тиамин, магний и масло вечерней примулы в большинстве случаев не вредны.Исследования не показали, что они полезны. Поговорите со своим врачом, прежде чем принимать какое-либо лекарство или пищевую добавку.
При более тяжелых симптомах врач может назначить гормоны, такие как
противозачаточные таблетки
или другое лекарство. Принимайте лекарство точно так, как указано. Обязательно сообщите своему поставщику, если у вас есть побочные эффекты от лекарства.
Принимайте лекарство точно так, как указано. Обязательно сообщите своему поставщику, если у вас есть побочные эффекты от лекарства.
Хирургия никогда не делается для лечения этого состояния.Однако опухоль, которая остается неизменной на протяжении всего менструального цикла, считается подозрительной. В этом случае ваш врач может порекомендовать сердечную иглу.
биопсия
. В этом тесте небольшое количество ткани удаляется из комка и исследуется под микроскопом.
В этом тесте небольшое количество ткани удаляется из комка и исследуется под микроскопом.
Прогноз (прогноз)
Если ваши обследования молочной железы и маммограммы в норме, вам НЕ нужно беспокоиться о своих симптомах. Фиброзно-кистозные изменения молочной железы НЕ увеличивают риск развития рака молочной железы. Симптомы обычно улучшаются после наступления менопаузы.
Фиброзно-кистозные изменения молочной железы НЕ увеличивают риск развития рака молочной железы. Симптомы обычно улучшаются после наступления менопаузы.
Когда обращаться к медицинскому работнику
Позвоните своему провайдеру, если:
- Во время самообследования груди вы обнаружили новые или другие образования.

- У вас новые выделения из соска или любые кровянистые или прозрачные выделения.
- У вас покраснение или сморщивание кожи, уплощение или углубление соска.
Веб-сайт Американского колледжа акушеров и гинекологов. Доброкачественные проблемы и состояния молочной железы. www.acog.org/Patients/FAQs/Benign-Breast-Problems-and-Conditions. Обновлено в марте 2017 г. По состоянию на 5 ноября 2018 г.
Hunt KK, Mittendorf EA. Заболевания молочной железы.В: Townsend CM Jr, Beauchamp RD, Evers BM, Mattox KL, eds. Учебник хирургии Сабистон . 20-е изд. Филадельфия, Пенсильвания: Elsevier; 2017: глава 34.
Най Л. Доброкачественное заболевание молочной железы. Келлерман Р.Д., Боуп Э.Т., ред. Текущая терапия Конна 2018 . Филадельфия, Пенсильвания: Elsevier; 2018:1079-1084.
Sandadi S, Rock DT, Orr JW, Valea FA. Заболевания молочной железы: выявление, лечение и наблюдение за заболеваниями молочной железы. В: Лобо Р.А., Гершенсон Д.М., Ленц Г.М., Валеа Ф.А., ред. Комплексная гинекология .7-е изд. Филадельфия, Пенсильвания: Elsevier; 2017: глава 15.
В: Лобо Р.А., Гершенсон Д.М., Ленц Г.М., Валеа Ф.А., ред. Комплексная гинекология .7-е изд. Филадельфия, Пенсильвания: Elsevier; 2017: глава 15.
Распространенность жалоб на молочные железы у женщин с мастопатией в Хоррамабаде
Заголовок: Распространенность жалоб на молочные железы у женщин с мастопатией в Хоррамабаде
Объем: 17 Выпуск: 2
Автор(ы): Моджтаба Ахмадинежад и Фаршад Зарей*
Принадлежность:
- Медицинский факультет, Лорестанский университет медицинских наук, Хоррамабад, Иран
Ключевые слова: Выделения из сосков, фиброзно-кистозные изменения, злокачественные новообразования молочной железы, масталгия, рак молочной железы, доброкачественные.
Резюме:
Предыстория: Оценка и скрининг рака молочной железы требуют значительных первичных практика ухода. Боль в груди и выделения из сосков являются частыми жалобами, связанными с доброкачественным новообразованием. условия.
Цель: В этом исследовании мы изучили распространенность жалоб на молочные железы среди женщин. направили в нашу клинику в Хоррамабаде, Иран.
Методы. Это кросс-секционное исследование распространенности жалоб, связанных с молочными железами, в женщины с проблемами молочной железы обращались в хирургическую клинику в течение 6 месяцев.
Результаты. Среди 151 пациента были отмечены следующие исходы; боль в груди (60,3%), припухлость (27,8%),
выделения из соска (4%), комок с болью (4,6%) и другое (0,7%). 11 пациентов получили
злокачественное новообразование (23,9%), в том числе; фиброзно-кистозные изменения (56,5%) и фиброаденома (19. 6%).
6%).
Вывод: это исследование показало, что боль в груди была самой распространенной из всех жалоб, а фиброзно-кистозная изменение было наиболее обнаруживаемым комковым типом. Шишки были часты у одиноких женщин, тогда как, масталгия часто встречалась у замужних женщин.
| 1 | Medical Affiliated Research Center, Inc.) | Хантсвилле | Alabama | Соединенные Штаты Америки | 35801 | ||
| 2 | Исследование здоровья женщин в | Phoenix | Arizona | Соединенные Штаты | 85015 | ||
| 3 | Visions Клинические Исследования | Tucson | Arizona | Соединенные Штаты Америки | 85712 | ||
| 4 Expresscare Клинические исследования | Колорадо-Спрингс | Колорадо США | 80909-1691 | ||||
| 5 | Downtown Женские Heath Care | Денвер | Colorado | Соединенные Штаты | 80218 | ||
| 6 | Colorado | Соединенные Штаты | 80262 | ||||
| 7 | S.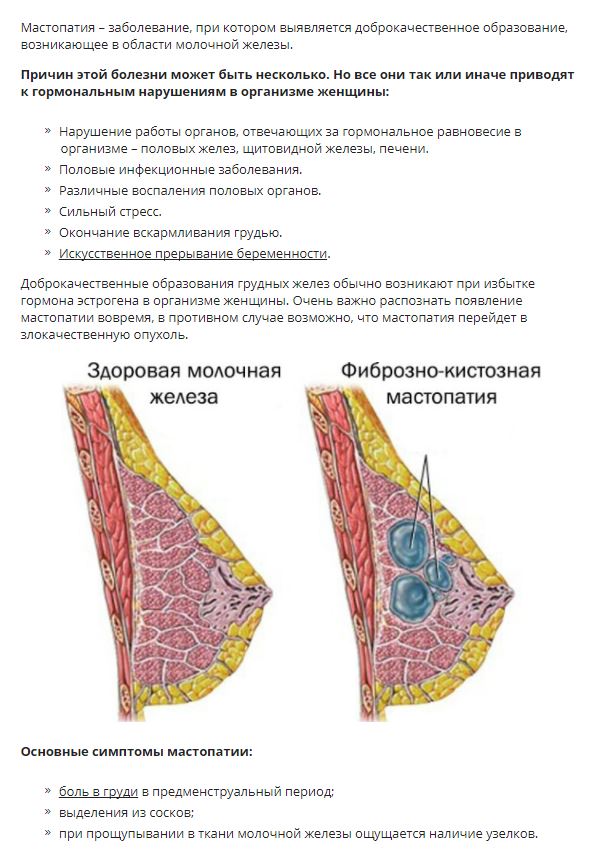 ОН. Medical Associates ОН. Medical Associates | Хартфорд | Коннектикут | Соединенные Штаты Америки | 06105 | ||
| 8 | центр The гинекологу для здоровья женщин в | Waterbury | Коннектикут | Соединенные Штаты Америки | 06708 | ||
| 9 | Большой Хартфорд Женское здоровье Associates | West Hartford | Коннектикут | Соединенные Штаты Америки | 06117 | ||
| 10 | Visions Клинические Исследования | Бойнтон-Бич | Florida | Соединенные Штаты Америки | 33437 | ||
| 11 | Женская медицинская Research Group, LLC | Клируотер | Флорида | США | 33759 | ||
| 12 | Miami | Florida | Флорида | Соединенные Штаты | |||
| 13 | Palm Beach Researth Centre | West Palm Beach | Флорида | США | 33409 | ||
| 14 | Makestone Centre для клинических | Decatur | Decatur | Georgia | Грузия | Соединенные Штаты | 300184 |
| 15 | Savannah | Savannah | Грузия | США | 31406 | ||
| 16 | Женская практика здоровья | Champaign | Illinois | Соединенные Штаты | 61820 | ||
| 17 | Врачи Research Group | Indianapolis | Indiana | Соединенные Штаты Америки | 46250 | ||
| 18 | университет штата Айова | Iowa City | 90 185 IowaСоединенные Штаты Америки | 52242 | |||
| 19 | Кентукки медицинский центр | Lexington | Кентукки | Соединенные Штаты Америки | 40504 | ||
| 20 | York Clinical Consulting | Marrero | Louisiana | Соединенные Штаты Америки | 70072 | ||
| 21 | MedVadis Исследование | Уэлсли | Массачусетс | Соединенные Штаты | 02481 | ||
| 22 | Fallon клиника | Вустер | Массачусетс | Соединенные Штаты Америки | 01608 | ||
| 23 | |||||||
| Университет Миссури | Kansas City | Missouri | 64108 | 64108 | |||
| 24 | Департамент Ob / Gyn — Университет женского здоровья Saint Louis | Saint Louis | Missou RI | Соединенные Штаты | 63117 | ||
| 25 | Reno Nevada | Reno | Nevada | США | 89502 | 99502 | |
| 26 | Женский научно-исследовательский центр для здоровья, LLC | Lawrenceville | Нью-Джерси | Соединенные Штаты Америки | 08648 | ||
| 27 | Laurel Creek Research Associates | Moorestown | Нью-Джерси | Соединенные Штаты Америки | 08057 | ||
| 28 | Монтефиоре медицинский центр / колледжа имени Альберта Эйнштейна Медицины | BRONX | Нью-Йорк | New York | Соединенные Штаты | ||
| 9 | Raile Associates | Raleigh | North Carolina | США | 27612 | ||
| 30 | Radiant Исследования | Цинцинна ти | штат Огайо | Соединенные Штаты | 45249 | ||
| 31 | Исследовательский центр HWC Женские | Майамизбурге | Ohio | Соединенные Штаты | 45342 | ||
| 32 | LION Research | Norman | Оклахома | Соединенные Штаты | 73071 | ||
| 3 | |||||||
| Орегон Здоровье и научный Университет | Portland | Орегон | Соединенные Штаты | 97239 | |||
| 34 | Penn State The Milton S. Hershey медицинский центр Hershey медицинский центр | Hershey Пенсильвания | Соединенные Штаты Америки | 17033 | |||
| 35 | Drexel University медицинский колледж | Филадельфия Пенсильвания | Соединенные Штаты Америки | 19102-1192 | |||
| 36 | Мемориальный госпиталь Род-Айленда | Потакет | Род-Айленд | США | 02860 | ||
| 37 | Fellows Research Alliance, Inc. | Hilton Head Island | Южная Каролина | Соединенные Штаты | 29926 | ||
| 38 | Женские клинические исследования Центр / Северный Сиэтл женская группа | Seattle | Washington | США | 98105 | ||
| 39 99 | Tacoma Women’s Specialists | Tacoma | Washington | United States | 98405 |
Произошла ошибка при настройке файла cookie пользователя red
Произошла ошибка настройки файла cookie пользователя red Этот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка браузера на прием файлов cookie
Существует множество причин, по которым файл cookie не может быть установлен правильно. Ниже приведены наиболее распространенные причины:
- В вашем браузере отключены файлы cookie. Вам необходимо сбросить настройки браузера, чтобы принять файлы cookie, или спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает, хотите ли вы принимать файлы cookie, и вы отказались.Чтобы принять файлы cookie с этого сайта, нажмите кнопку «Назад» и примите файл cookie.
- Ваш браузер не поддерживает файлы cookie. Попробуйте другой браузер, если вы подозреваете это.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г.,
браузер автоматически забудет файл cookie. Чтобы это исправить, установите правильное время и дату на своем компьютере.

- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу. Предоставить доступ без файлов cookie потребует от сайта создания нового сеанса для каждой посещаемой вами страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файле cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в файле cookie; никакая другая информация не фиксируется.
Как правило, в файле cookie может храниться только та информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта. Например, сайт
не может определить ваше имя электронной почты, если вы не решите ввести его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступ к
остальной части вашего компьютера, и только сайт, создавший файл cookie, может его прочитать.
Например, сайт
не может определить ваше имя электронной почты, если вы не решите ввести его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступ к
остальной части вашего компьютера, и только сайт, создавший файл cookie, может его прочитать.
Фиброзно-кистозная грудь | Michigan Medicine
Обзор темы
Что такое фиброзно-кистозные изменения молочной железы?
У многих женщин грудь кажется бугристой, толстой и болезненной, особенно непосредственно перед менструацией. Эти симптомы называются фиброзно-кистозными изменениями молочной железы. Их также можно назвать циклическими изменениями груди, потому что они приходят и уходят вместе с менструальным циклом.
Фиброзно-кистозные изменения молочной железы нормальны и безвредны. Это не рак, и они не увеличивают шанс заболеть раком молочной железы.
Однако фиброзно-кистозные изменения груди могут затруднить поиск новообразования, которое может быть раком. Это вызывает особую озабоченность, если у вас также есть повышенный риск рака молочной железы. Поэтому, если у вас или у вашего близкого члена семьи был рак молочной железы, или если вы проходили лучевую терапию или биопсию молочной железы выявили атипичную гиперплазию протоков (АДГ), поговорите со своим врачом о том, как часто вам нужно проходить обследование молочных желез.
Это вызывает особую озабоченность, если у вас также есть повышенный риск рака молочной железы. Поэтому, если у вас или у вашего близкого члена семьи был рак молочной железы, или если вы проходили лучевую терапию или биопсию молочной железы выявили атипичную гиперплазию протоков (АДГ), поговорите со своим врачом о том, как часто вам нужно проходить обследование молочных желез.
Что вызывает фиброзно-кистозные изменения молочной железы?
Эксперты считают, что фиброзно-кистозные изменения молочной железы связаны с гормональными изменениями, происходящими во время менструального цикла женщины.Ежемесячно организм женщины готовится к возможной беременности. Он выделяет гормоны, которые сигнализируют груди о необходимости выработки молока. Молочные (или молочные) железы увеличиваются, из-за чего у некоторых женщин грудь может казаться комковатой и нежной. Эти симптомы исчезают после того, как у женщины начинается менструация.
У вас больше шансов иметь фиброзно-кистозную мастопатию, если она есть у вашей матери или сестер.
Каковы симптомы?
Если у вас фиброзно-кистозная мастопатия, вы можете заметить симптомы прямо перед менструацией.Вы можете обнаружить, что:
- Ваша грудь набухла.
- Они чувствительны или болезненны. Женщины часто описывают это как тупую или ноющую боль, тяжесть или болезненность.
- Ваша грудь кажется бугристой. Ваш врач может назвать это «генерализованной припухлостью груди». Бугристые (кистозные) области кажутся толстыми. У вас может быть одна или несколько шишек, которые всегда находятся в одной и той же области и увеличиваются и уменьшаются с каждым менструальным циклом. Кусочки двигаются, если на них надавить.
- К моменту окончания менструации ваши симптомы улучшаются.
Симптомы могут быть с одной или обеих сторон и могут возникать вверх по направлению к подмышечной впадине и под ней.
Многие женщины впервые замечают фиброзно-кистозные изменения молочной железы в возрасте 30 лет. В этом возрасте уровень гормонов начинает меняться больше, чем раньше.
В этом возрасте уровень гормонов начинает меняться больше, чем раньше.
Как диагностируются фиброзно-кистозные изменения молочной железы?
Если вы заметили новое уплотнение в груди, подождите один менструальный цикл. Если он все еще там после менструации, обратитесь к врачу для осмотра груди. Если у вас нет менструаций, обратитесь к врачу для осмотра молочных желез, как только заметите новое уплотнение.
Чтобы диагностировать фиброзно-кистозные изменения груди, врач проведет осмотр груди и спросит, когда у вас были последние месячные. Дальнейшие экзамены и тесты обычно не требуются. Но если вашему врачу нужна дополнительная информация или вы хотите получить уверенность, вы можете пройти другие тесты, такие как маммография или УЗИ молочных желез.
Как лечат?
Вам не нужно ничего делать с фиброзно-кистозными изменениями молочной железы. Они нормальны и не приводят к раку.
Если вас беспокоит боль в груди:
- Примите безрецептурное обезболивающее, такое как ацетаминофен (например, Тайленол) или ибупрофен (например, Адвил).
 Если это не помогает, попросите своего врача использовать крем для кожи с нестероидными противовоспалительными препаратами (НПВП). Доступны более сильные лекарства, но они могут иметь больше побочных эффектов. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
Если это не помогает, попросите своего врача использовать крем для кожи с нестероидными противовоспалительными препаратами (НПВП). Доступны более сильные лекарства, но они могут иметь больше побочных эффектов. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке. - Носите бюстгальтер, который хорошо поддерживает грудь.
- Спросите своего врача о низкодозированных противозачаточных таблетках. Некоторым женщинам это помогает уменьшить болезненность и отек груди перед менструацией. Они могут быть хорошим выбором, если ваши симптомы беспокоят вас и вы хотите предотвратить беременность.
Хотя нет никаких доказательств того, что какие-либо из них помогают при боли в груди, некоторые женщины сообщают, что они чувствуют себя лучше, когда отказываются от кофеина; питайтесь очень обезжиренной пищей; или принимайте определенные витамины, минералы или травяные добавки. Убедитесь, что ваш врач знает о любых добавках, которые вы принимаете.

 Другие звуки, в частности «цоканье» или «чмоканье» свидетельствуют о нарушенном вакууме и недостаточно эффективном сосании.
Другие звуки, в частности «цоканье» или «чмоканье» свидетельствуют о нарушенном вакууме и недостаточно эффективном сосании.
 Если мама не чередует позы для кормления или грудь не опорожняется полностью, в молочных протоках может образоваться застой молока.
Если мама не чередует позы для кормления или грудь не опорожняется полностью, в молочных протоках может образоваться застой молока.



 В состав могут входить витамины группы В, А, С, Е. Помимо этого, витамины могут назначаться при реабилитации после хирургического вмешательства в молочные железы.
В состав могут входить витамины группы В, А, С, Е. Помимо этого, витамины могут назначаться при реабилитации после хирургического вмешательства в молочные железы.

 Если это не помогает, попросите своего врача использовать крем для кожи с нестероидными противовоспалительными препаратами (НПВП). Доступны более сильные лекарства, но они могут иметь больше побочных эффектов. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
Если это не помогает, попросите своего врача использовать крем для кожи с нестероидными противовоспалительными препаратами (НПВП). Доступны более сильные лекарства, но они могут иметь больше побочных эффектов. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.