Симптомы заболевание почек. Основные заболевания почек и их первые признаки
Почки – это парный орган, который занимается очисткой крови от токсинов. Болезни почек представляют собой разнородную группу проблем, связанных с функциональными или органическими изменениями в органах. Некорректная работа мочевыделительной системы влияет на функционирование других систем – сердечно-сосудистой, эндокринной, пищеварительной, нервной.
Симптомы в зависимости от заболевания
Почки выполняют в организме несколько важных функций – очистка крови от токсинов, регуляция кислотно-щелочного баланса, артериального давления, выработки гормонов. Дисфункция почек входит в список жизнеугрожающих состояний. Некорректная работа мочевыделительной системы опасна накоплением в организме токсинов, шоковым состоянием. Поэтому при первых симптомах болезни следует обращаться к нефрологу.
Основные заболевания почек:
- гломерулонефрит;
- нефроптоз;
- поликистоз;
- пиелонефрит;
- гидронефроз;
- почечная недостаточность.
Они вызываются инфекциями, аллергией, интоксикацией, опухолевыми процессами и другими причинами.
Нефролитиаз
Так иначе называется мочекаменная болезнь, или камни в почках. Камни образуются из-за нарушения обмена мочевой кислоты, фосфора и кальция. Часто мочекаменная болезнь возникает на фоне инфекций мочеполовой системы.
Факторы, провоцирующие нефролитиаз:
- дефицит витамина D;
- злоупотребление острой пищей;
- малоподвижный образ жизни;
- употребление воды с кальциевой солью;
- нарушения в работе щитовидной железы;
- язвенная болезнь 12-перстной кишки и желудка;
- дисфункция печени;
- аденома простаты у мужчин;
- травмы;
- бактериальное воспаление уретры и мочевого пузыря.
Мочекаменная болезнь (МКБ) проявляется болью в надлобковой и поясничной области, промежности. Возникают жалобы на частое мочеиспускание, тошноту, головную боль и слабость.
МКБ нередко осложняется пиелонефритом, вялотекущим циститом с разрастанием шейки мочевика.
Лечение почек препараты. Этиотропные и патогенетические препараты
В первую очередь доктор выбирает лекарства от поражений почки, устраняющие действие болезнетворного агента, вызвавшего заболевание. Также подбираются препараты, влияющие на течение патологических процессов в органе и запускающие регенеративные механизмы, приводящие к выздоровлению. Помимо высокой агрессивности в отношении возбудителя заболевания, этиотропные и патогенетические препараты для лечения почек должны соответствовать следующим критериям:
- Не вызывать быстрое развитие устойчивости к действующему началу у возбудителей болезни;.
- Не оказывать токсического влияния на органы и системы больного.
- Хорошо переноситься организмом пациента.
- Иметь минимальный риск развития побочных реакций.
Лекарственные препараты должны подбираться только врачом. Но каждый пациент должен знать действие назначаемых медикаментов на течение патологического процесса, схемы их приема и рекомендуемые лечебные дозы.
Противомикробные средства
Чаще всего причиной заболеваний почек и мочевыводящих путей является болезнетворная микрофлора. Без узконаправленного специфического действия медикаментов не стоит рассчитывать на эффективность лечения.
Патоген может проникнуть в орган различными путями. Чаще всего развивается восходящая инфекция, когда бактерии, грибки или вирусы попадают в почки из половых органов или мочевого пузыря. Болезнетворная микрофлора может попасть в мочеобразующую систему из других органов с током крови или лимфы.
Поэтому, чтобы вылечить заболевание, врач назначает антибиотики и другие противомикробные препараты, обладающие способностью концентрироваться в пораженном органе, обладая при этом максимальной агрессивностью в отношении патогена. Также антибактериальные лекарства для лечения почек должны выводиться из организма преимущественно с мочой, но при этом не оказывать токсичное действие на мочеобразующую систему.
Наиболее широким спектром действия обладают следующие средства:
- Амоксициллин. Чаще всего от болезней почек применяется именно это лекарство, входящее в группу пенициллинов. В зависимости от тяжести течения патологического процесса назначают от 0,5 до 1 г на прием. Пить таблетки надо трижды в сутки.
- Рифампицин. Лечебная доза составляет от 3 до 6 таблеток в сутки, разделенные на 2-3 приема. При болезнях почки надо пить капсулы от недели до 10 дней.
- Нитрофурантоин. Этот препарат также выпускается под названием Фурадонин. Пилюли надо принимать по 1-2 штуке четыре раза в сутки. Длительность терапии зависит от формы течения заболевания. При острой форме препарат принимается в течение полутора недель. Повторное лечение требует более длительного приема лекарства, от 3 месяцев до года.
Какое лекарство следует выбрать, в каждом случае врач решает только после бактериологического исследования. Терапия будет эффективной только при условии отсутствия у патогена резистентности к препарату.
Снятие воспаления
Для устранения воспалительных процессов используются препараты группы нестероидных противовоспалительных веществ (НПВС). Любое средство из этой группы эффективно помогает при поражениях различных органов, в том числе и мочеобразующей системы. НПВС устранят боль в почках, снимут отечность органа.
Лечение почек будет эффективнее, если принимать такие противовоспалительные препараты:
- Индометацин. Этим недорогим, но эффективным лекарством можно сдерживать воспалительный процесс до полного выздоровления даже в случаях длительного приема. Назначается по 1 таблетке на прием 2-3 раза в сутки. При сильном воспалительном процессе дозировку можно увеличить до 6 таблеток в сутки. Принимать высшую дозу следует за 3-4 приема.
- Кетанов. Следует пить по 1 таблетке за раз. Интервал между приемами должен быть не менее 6 часов. Эти противовоспалительные таблетки для лечения почек нельзя пить дольше одной недели.
- Нимесил. Для приема этого средства следует содержимое пакетика растворить в половине стакана теплой воды и размешивать до получения однородной суспензии. Принимают препарат дважды в день.
Прием НПВС способствует скорейшему восстановлению функций пораженных воспалением почек. Во избежание появления нежелательных побочных эффектов препараты этой группы следует принимать только под наблюдением лечащего врача.
Воспалительные заболевания почек. Хронический пиелонефрит
– вялотекущее инфекционно-воспалительное заболевание, характеризующееся поражением ткани (паненхимы) и чашечно-лоханочной системы почки.
В течении данного заболевания можно выделить две фазы. Ремиссия – затихание патологического процесса. Обострение – манифестация яркой клинической, лабораторной и патоморфологической симптоматики.
В основе хронического воспаления почек, как правило, лежат два компонента: нарушение оттока мочи из почек и наличие инфекции мочевыводящих путей.
Причины хронического пиелонефрита
— обычно развивается после острого пиелонефрита. Основные причины хронизации воспаления почек заключаются в следующем:
- Неустраненное нарушение оттока мочи (пролечили острый пиелонефрит антибиотиками, а причину не устранили),
- Некорректное лечение острого пиелонефрита (недостаточное по продолжительности лечение, неадекватные препараты),
- Хронические очаги инфекции в организме (тозиллит, кариес, энтероколит и др.),
- Иммунодефицитные состояния и болезни обмена веществ (например, сахарный диабет).
Хронический пиелонефрит – чрезвычайно распространенное заболевание. У взрослых воспаление почек встречается более чем у 200 человек на тысяч населения. При этом женщины страдают данным заболеванием в 4-5 раз чаще мужчин. Хронический пиелонефрит является самой частой причиной развития хронической почечной недостаточности.
Хроническое воспаление почек вялотекущее, но опасное заболевание. Суть его заключается в том, что по мере развития (периодические активизации и затухания воспаления) происходит постепенное рубцевание ткани почки. В конечном итоге орган полностью замещается рубцовой тканью и перестает выполнять свою функцию.
В фазе ремиссии хронический пиелонефрит может годами протекать без четкой клинической симптоматики. В начальных фазах воспаления почек больные могут периодически отмечать легкое недомогание, повышение температуры тела до субфебрильных значений (до 37,5 градусов), снижение аппетита, повышение утомляемости, слабые тупые боли в поясничной области, бледность кожных покровов. В анализе мочи наблюдается умеренное повышение количества лейкоцитов, бактериурия. При дальнейшем развитии воспаления почек отмечается прогрессирование описанных жалоб. Нарушение функции почек приводит к жажде, сухости во рту, образованию повышенного количества мочи, ночным мочеиспусканиям. В лабораторных анализах снижается плотность мочи. По мере углубления патологического процесса в почках развивается нефрогенная артериальная гипертензия (повышение давления), которая отличается особой «злокачественностью»: высокое диастолическое давление (более 110 мм.рт.ст) и устойчивость к терапии. В финальных стадиях заболевания отмечаются симптомы хронической почечной недостаточности.
Как болят почки у мужчин. Отличительные особенности болей в почках
Как и по каким признакам определить, что беспокоят именно почки, а не другие органы?
Представленные ниже симптомы указывают на ту или иную патологию почек, которая обязательно требует лечения:
- При воспалении почек больные ощущают дискомфорт в пояснице и поверх нее. Боли в этой области сочетаются с частым мочеиспусканием. Оно не приносит облегчения и сопровождается жжением. Помимо этих симптомов у больных повышается температура.
- Процесс мочеиспускания может доставлять человеку острые невыносимые боли. Такой симптом характерен для мочекаменной болезни.
- Когда неприятные ощущения возникают в районе почек в утренние часы, это указывает на то, что почки воспалены. Вызвать патологический процесс могло переохлаждение.
- Почечные колики, зафиксированные слева либо справа, после определенных манипуляций проявляют себя сильнее. Этот симптом называется симптомом Пастернацкого, когда по месту локализации боли, врач немного постукивает.
- Боли, которые ощущается больным и в правом боку, и в левом, проявляются при опущении почки.
- У мужчин на патологию почек указывает усиление болей в их области при поднятии тяжести, после интенсивных физических нагрузок.
- Сильные боли в области почек после пребывании на холоде указывают на развитие в них патологического процесса, которые под воздействием низких температур только обостряется.
- Насторожить больного способен такой симптом: кожа утрачивает природный розовый оттенок и резко сереет. Такие изменения – повод обратиться к врачу и пройти обследование на наличие почечных недугов.
Симптомы болезни почек у мужчин. Новообразования
Практически всегда установить окончательный диагноз врачам помогают инструментальные методы обследования. Довольно часто выявляют кистозные формирования. Они практически всегда имеют доброкачественный характер и образовываются в случае частого травмирования органа или его поражении паразитами, инфекциями.
Многие специалисты утверждают, что у представителей сильного пола кисты могут появляться при наличии сопутствующего туберкулеза, после инфаркта и в результате воспаления. Патология может локализоваться с одной, или сразу обеих сторон.
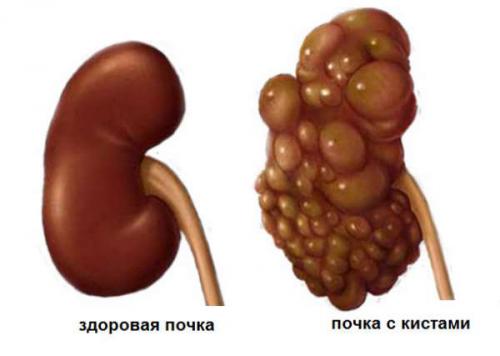
Поликистозное поражение парного органа фильтрации. Источник: urofront.ru
Основными показателями патологии выступают такие тревожны состояния:
- В области поясничного отдела спины присутствует тупая боль;
- После поднятия тяжести и физических упражнений симптом усиливается;
- Поднимаются показатели артериального давления;
- В моче присутствует кровь.
Что касается опухолей злокачественного характера, то они у мужчин также диагностируются. Причин для этого довольно много, но зачастую это ранее невылеченные патологии почек, приобретшие хроническую форму. Такие патологии практически всегда длительное время протекают в скрытой форме, что в последующем осложняет процесс лечения.
Постепенно человек заметил, что при испражнении в урине начала появляться кровь, в пояснице присутствует ноющая боль. Если развивается рак почек, отмечается стремительная потеря веса, присутствует высокая температура, кожа становится желтой. На УЗИ орган увеличен в размере. Не исключено появление метастаз в других внутренних органах, что приведет к нарушению работы всего организма. А при отсутствии лечения не исключен летальный исход.
Если были выявлены первые признаки заболевания почек у мужчин, чем лечить должен рассказать ведущий специалист. Для борьбы с патологическим состоянием больного в медицинской практике предусмотрены различные методики. Чаще всего пациенты обращаются с воспалением, при котором врачами показан прием антибактериальных препаратов.
Если есть необходимость купировать выраженный болезненный синдром, тогда необходимо принимать медикаменты спазмолитического или анальгетического действия. В обязательном порядке в терапевтическом комплексе должны быть витамины. Благодаря им можно улучшить уровень иммунитета, а также укрепить организм.
Когда врач диагностировал отложение конкрементов, ход лечения будет зависеть от их размера и состава. Если диаметр камней незначительный, то показан прием диуретических препаратов, которые помогут растворить и быстрее вывести формирование из организма. В случае с кистами или опухолями эффективным будет только оперативное вмешательство.
Полевой хвощ для приготовления отвара. Источник: www.istockphoto.com
Чтобы закрепить полученный терапевтический эффект пациент должен придерживаться диетического питания. Рацион следует составить таким образом, чтобы в нем были продукты, содержащие минимум белка и жиров. Очень важно полностью исключить из рациона соль. Питаться нужно дробно (малыми порциями и часто). Готовить лучше всего на пару или запекать.
Если мужчина желает дополнительно воспользоваться рецептами народной медицины, то перед этим необходимо проконсультироваться с ведущим специалистом. Важно убедиться в отсутствии аллергии на лекарственные растения. При патологиях почек можно пить сок из сельдерея, делать настой хвоща, кушать фасолевые стручки, делать отвары из спорыша, укропа, пол-пола.
Что касается профилактики заболеваний, то врачи рекомендуют всем мужчинам регулярно, один раз в год, проходить плановое комплексное и всеобъемлющее обследование организма. Так можно будет своевременно диагностировать сопутствующие патологии, и заняться их лечением. Важно вести здоровый образ жизни, а также отказаться от вредных привычек.
Боли в почках могут возникнуть даже у людей, ведущих здоровый образ жизни и заботящихся о своем самочувствии. Тем более, патологии почечной системы могут появиться у мужчин, которые склонны к пищевым излишествам, употребляющим алкоголь и выкуривающим большое количество сигарет в день. Наряду с разнообразием причин, вызывающих боли в почках, существует много симптомов, которые заставляют искать причину дискомфорта.
симптомы, лечение, причины и классификация

Мочеполовая система — значимый элемент в организме человека. Симптомы болезни почек очень неприятны. Они могут быть общими и специфическими, характерными для определенных патологий.
Поражение выделительного тракта снижает уровень повседневной жизни больного. Поэтому при первых признаках дискомфорта при мочеиспускании требуется обратиться к врачу.
Нефролог назначит адекватную терапию и объяснит пациенту, как лечить почки и профилактировать осложнения в домашних условиях.
Мочевыделительная система выполняет ряд жизненно важных функций. Основная – вывод токсических веществ из организма, контроль давления и регуляция количественного состава крови. В медицине известно множество урологических патологий. Тактика лечения почек зависит от симптомов и тяжести болезни.
Основные причины и виды заболеваний

Патологии почек в медицине объединены в понятие нефропатии. От них страдают 2–3% мирового населения. При этом доля больных молодого возраста составляет около 60%.
Причины, обуславливающие почечную недостаточность, могут быть следующими:
| Причина | Патогенез | Последствия |
| Инфекционные агенты | Возможны 2 варианта развития:
| Воспаление почечной ткани, включая абсцесс и карбункул. |
| Патологии иммунной системы. | В этом случае в крови присутствуют токсические комплексы и аутоантитела, атакующие ткани организма. | Развивается гломерулонефрит или тубулоинтерстициальный нефрит. |
| Интоксикации различными веществами. | Подразделяются на:
Нарушает метаболизм и работу почечных клеток. | Приводят к некронефрозу.
|
| Травмы. | При прямом ударе в область нижней части живота могут пострадать мочевыводящие органы. Ушиб почки приводит к её кровоизлиянию.
| Околопочечный абсцесс, разрыв органа, кровотечение, мочевой свищ. |
| Нарушения циркуляции крови. | Острые. К ним относятся крайне тяжелые состояния – шок и коллапс (резкое падение артериального давления).
| Приводят к некрозу почечной ткани. |
| Хронические. | Обуславливают нефросклероз | |
| Метаболические заболевания. | Сахарный диабет, подагра, поражения печени обусловлены нарушением обмена веществ в организме. Увеличивается нагрузка на выделительную систему. | Эти патологии приводят к гломерулосклерозу, миеломной болезни и формированию солевых камней в интерстициальной ткани почек. |
| Генетические (наследственные) факторы. | Обычно начинают проявляться в грудном или подростковом возрасте. Возникают из-за нарушения внутриутробного развития. | Яркими представителями патологий являются энзимопатии канальцев, амилоидоз и дисплазия. |
При поражении почек страдают и другие органы. Из-за нарушения фильтрации, токсические вещества остаются в кровотоке и повреждают остальные системы. В первую очередь поражается печень.
Классификация
В медицине единой классификации почечных заболеваний нет. В терапевтическом профиле эти патологии условно подразделяют по клиническим признакам на:
- Гломерулопатии. Характеризуются преимущественным поражением почечных клубочков.
- Тубулопатии. Для них присуще вовлечение в патологический процесс канальцев.
- Заболевание почечной стромы.
- Аномалии развития.
- Опухоли: аденома, рак, метастазы.
- Метаболические отклонения – мочекаменная болезнь.
- Сосудистые нарушения: тромбоз почечной артерии, ишемия и инфаркт органа.

Заболевания выделительного тракта могут появиться и у детей, и у взрослых. У грудничков поражения нефронов с большой вероятностью приводит к хронической почечной недостаточности или к летальному исходу. Обнаружение таких патологий у новорожденных указывает на их генетический характер.
Врожденные и наследственные болезни
Благодаря развитию биохимических исследований и анализов патологии почек выявляются в раннем детском возрасте.
В педиатрии поставить точный диагноз трудно. У младенца ряд заболеваний сложно дифференцировать, так как по течению они схожи с нефритом. Поэтому поражения почек у грудничков называют нефропатиями.

| Группа заболевания | Примеры |
| Гломерулопатии. | Наследственный амилоидоз. |
| Синдром Альпорта – наследственный нефрит, часто сопровождающийся глухотой и расстройствами зрения. | |
| Тубулопатии. | Фосфат-диабет. Нарушение минерального обмена |
| Синдром Олбрайта. Характерна повышенная обратная реабсорбция (захват веществ из мочи в кровь) фосфора. | |
| Нефролитиаз. Образование камней в почках. | |
| Аномалии развития. | Поликистоз. |
| Недоразвитие органа. | |
| Опущение почки. |
Данные наследственные заболевания проявляются у ребенка с 1–2 лет. Поражения фильтрационной функции организма являются фундаментом для развития минеральных нарушений. В первую очередь страдает костно-мышечный аппарат и нервная система. Такие дети требуют специального ухода с момента рождения.
Симптоматика болезней почек

Расстройство мочевыделительного тракта проявляется двумя группами признаков: общими и более узкими, характерными для определенных патологических процессов.
Для врача клиническая картина важна для постановки правильного диагноза. Нельзя вылечить человека, не определив локализацию и причину дисфункции тканей.
Общие симптомы характерны для широкого спектра патологических процессов: инфекции, воспаление, онкология, нарушения обмена веществ, гормональные сбои и прочее. Почки могут быть не затронуты вообще.
Для отличия урологических заболеваний от других групп доктора обращают внимание на синдромы – комплексы симптомов. Постановка диагноза основывается на сочетании определенных синдромов.
Первые признаки
Начало болезни почек сопровождается общим недомоганием, слабостью, быстрой утомляемостью, сонливостью и перепадами настроения. Такое состояние характерно и для начала простуды.
Также к ранним симптомам относятся:

- Боли.
- Расстройства акта мочеиспускания.
- Изменения урины.
- Повышение температуры.
- Перепады АД.
- Тошнота, рвота.
- Изменение кожи.
- Отечность.
В большинстве случаев излечить болезни почек на начальных стадиях легко. Однако, пациенты игнорируют эти симптомы, списывая всё на усталость или временное недомогание.
ВАЖНО! С подобными жалобами к врачу обращаются девушки во втором триместре беременности. Работа почек ухудшается из-за сдавливания органов увеличенной маткой.
Боли

Любой дискомфорт в области поясницы может говорить о наличии мочекаменной болезни.
При обострении – почечной колике – боли настолько интенсивные, что человек начинает метаться по комнате, не находя позы для облегчения страданий.
Данный синдром грозный признак нарушения кровообращения в нефронах.
ВАЖНО! Для остеохондроза тоже характерны боли в поясничной области. Для дифференцировки этих болезней следует помнить: при поражении позвоночника принятие вынужденной позы облегчает страдания, при почечной колике улучшения нет, человек мечется по комнате.
Расстройства мочеиспускания (дизурия)
Выделение урины нарушается вследствие перекрытия уретры или мочеточника. Препятствием может служить гематома, камень или опухоль.
Дисфункция периферической вегетативной нервной системы не позволяет опорожнить мочевой пузырь.
У мужчин увеличенная предстательная железа может сдавливать уретру.

Изменения мочи
Цвет урины также является маркером поражения почек.
Гематурия выявляется при наличии камней, опухолей или очага воспаления в выделительных путях.
Если примесь крови наблюдается в начальной порции урины, то повреждена уретра, а если в конечной, то – мочевой пузырь (цистит).
ВАЖНО! Употребление красящих продуктов питания также может дать ложноположительный результат гематурии.
Подъем температуры
Жар сопровождает любое инфекционное заболевание или воспаление. Опираться только на этот показатель не стоит.

Скачки артериального давления
Перепады АД могут быть связаны с болезнями сердечно-сосудистой системы или с патологией надпочечников.
При поражении нефронов их фильтрационная функция не может выполняться полноценно. Жидкость из организма выводится медленно, переполняя сосудистое русло. В результате давление повышается, вплоть до гипертонического криза.
По мере разрушения структуры почки функция её ухудшается. Фильтр становится хорошо проницаемым, из организма выходят белки, утягивая за собой воду. В итоге давление падает.
Эти два механизма и обуславливают скачки АД.
ВАЖНО! При нарушении фильтрационной способности почек есть риск развития ренальной анемии.
Тошнота и рвота

Этот симптом характерен для пиелонефрита и почечной колики. Состояние ухудшается из-за отравления азотистыми соединениями, не выводящимися из организма.
При многократно повторяющейся рвоте прогрессирует обезвоживание. Объем циркулирующей крови падает, а следовательно, и артериальное давление.
Отеки
Для пациентов с болезнями почек характерны и экстраренальные симптомы: одутловатость лица и мешки под глазами. Сами больные могут изменений не замечать. Для докторов урологического профиля данные симптомы – яркий показатель почечной патологии.
Отечность рук и ног особенно часто возникает по утрам. Ночью во время сна все системы нашего тела «расслабляются». Почки работают еще менее активно. Поэтому организм переполняется водой.

Изменения кожи
Так как фильтрационная функция почек нарушается, токсические вещества не могут покинуть организм и отравляют его. Всё это отражается на состоянии кожных покровов.
При гломерулонефрите они отличаются сухостью и бледностью.
Желтоватый оттенок кожи указывает на печеночно-почечный синдром.
Симптомы в зависимости от нарушений
Каждой болезни присуще своя клиническая картина. Врач обращает внимание на жалобы больного и его внешний вид. Опытному специалисту этого может быть достаточно для постановки диагноза без дополнительных обследований.
Нефролитиаз
Главные симптомы: боли в пояснице, гематурия, гной в моче.
При малом размере камня вероятно его самостоятельное отхождение.
Гломерулонефрит
Это болезнь почек с преимущественным поражением клубочков.
Основные признаки:
- Уменьшение объема выделяемой мочи.
- Гематурия.
- Отечность лица.
- Повышение артериального давления.
Иногда появляются общие симптомы: озноб, потеря аппетита, слабость, боли в пояснице.

Пиелонефрит
Для этой болезни почек характерен подъем температуры до 40 °C на фоне острого инфекционного процесса. Возбудителями чаще являются стафилококк и кишечная палочка.
Типичны тупые ноющие боли в поясничной области. Общее недомогание: слабость, вялость, тошнота.
Пациент жалуется на частые позывы, особенно в ночное время. Отмечается болезненность в конце мочеиспускания или после него. Урина темного цвета, мутная.
Поликистоз почек
Это врожденная аномалия.
У грудничка симптомы развиваются быстро, младенец может погибнуть.
Постепенно кисты замещают всю паренхиму почки, вследствие чего она не выполняет свою функцию. Вначале может заболеть один орган, при отсутствии лечения процесс переходит на другую сторону.

Нефроптоз
Патологическое смещение почки сопровождается тянущимися болями с иррадиацией на живот. По возвращении органа в нормальное положение дискомфорт исчезает.
Врач может рекомендовать ношение бандажей (утягивающей эластичной повязки) на пояснице.
Дистопия
Врожденный порок развития, при котором нарушается расположение почек. Может проходить бессимптомно или с тупыми болями в месте смещения органов.
Гидронефроз

Нарушенный отток мочи у пациента может расширить полость почки, вызывая рези в пояснице.
Мочеиспускание учащенное и сопровождается чувством дискомфорта. Отмечается гематурия.
Болеть может пах, промежность и наружные половые органы.
ВАЖНО! Пациенты с гидронефрозом предпочитают спать на животе. В такой позе улучшается отток мочи из пораженной почки, внутрибрюшное давление выравнивается и боли стихают.
Туберкулез почек
Ярких специфических симптомов не выделяется. На раннем этапе появляется общее недомогание, повышение температуры тела до 37 °C. Тупые ноющие боли в пояснице.
Пациент отмечает расстройство мочеиспускания и гематурию.
Как только начинается некроз почечной паренхимы, появляется резкая невыносимая боль, характерная для почечной колики.
Для постановки диагноза требуется анализ мочи для выявления микобактерий туберкулеза.

Образование опухолей
Онкологические заболевания опасны скрытым протеканием. Новообразование долгое время может не давать о себе знать. Выявить его на раннем этапе можно только с помощью лабораторных исследований.
На поздних стадиях появляются тупые боли в области поясницы. Интенсивность её резко увеличивается при распаде опухоли.
Рак почки
Заболевание в основном протекает бессимптомно и обнаруживается случайно при обращении пациента к врачу по совершенно другому поводу или во время диспансеризации.
СПРАВКА! Рак – злокачественное новообразование из эпителия.
Главные его признаки проявляются в запущенных случаях. Основная триада симптомов при опухоли почки:

- Тотальная гематурия. Вся порция мочи имеет красный цвет. Особенность признака в том, что он возникает на фоне полного здоровья человека. Гематурия может исчезать на длительный период. В связи с этим пациент не обращается в поликлинику.
ВАЖНО! Только при раковых заболеваниях почек из уретры могут выходить кровяные сгустки.
- Опухоль. Её можно прощупать при пальпации. Небольшие по размеру новообразования диагностируются при УЗИ.
- Боль любого характера. Встречается в 50% случаев.
Рак почки часто сопровождается общими симптомами урологических болезней.
Почечная недостаточность
Клиническая картина изменяется в зависимости от 4 фаз патогенеза:

- Слабость, сонливость, нарушение аппетита.
- Уменьшение суточного диуреза, рвота, диарея. Пациент заторможен, может впасть в кому. Существует риск развития пневмонии или сепсиса.
- При неосложненном течении больной идет на поправку. Клиническая картина смазывается.
При правильном комплексном подходе излечить почечную недостаточность можно. Однако вероятно развитие хронического характера болезни.
Диагностика
При подозрении на болезнь почек требуются следующие обследования:
- Общий и биохимический анализ крови и мочи.
- Экскреторная урография с контрастом.
- УЗИ почек.
- Обзорная рентгенография в двух проекциях.
- КТ. Применяется в основном для определения локализации опухоли.
Своевременная диагностика и лечения снизят риск возникновения осложнений. Поэтому при появлении первых симптомов со стороны выделительных путей целесообразно сразу обратиться к врачу.
Лечение
После диагностирования болезни доктор назначает медикаментозную терапию.
В стадию обострения снизить нагрузку на почки поможет лечебное диетическое питание. Дополнительными методами для быстрого восстановления организма служат прием травяных сборов и физиотерапия.
СПРАВКА! Медицина может помочь и с помощью психосоматики. Это альтернативное направление, изучающее влияние мыслей на возникновение и течение болезней. Широкое распространение оно получило у людей с онкологией и бесплодностью.
Согласно идеям ментальной медицины выздоровление человека напрямую зависит от его позитивного или негативного психологического настроя.

Принцип питания
поможет разгрузить почки и облегчить состояние больного.
Основные её правила:
- В меню должны преобладать углеводные продукты. Хорошо очищает организм пшено.
- Снизить количество употребляемой соли до 2 щепоток на весь суточный рацион.
- Частые приемы пищи (до 5–6 раз в день) небольшими порциями. Маленьких детей стоит кормить ещё чаще.
- В сутки не более 1,5 л жидкости. В этот объем входят бульоны, чай и другие напитки.
- Исключить алкоголь.
Список запрещенных продуктов: бобовые, грибы, жирное мясо, острые блюда, копчености, шоколад.
В послеоперационном периоде и на высоте болей на усмотрение врача назначается голодание (не более суток!). Оно снижает нагрузку на выделительные органы.

Медикаментозная терапия
При болезнях почек лечение заключается в устранении её причины и снятии симптомов.
| Группа препарата | Название |
| Антибиотики | Широкого спектра действия. |
| Мочегонные | Фуросемид, Канефрон, Альдактон. |
| Спазмолитики | Но-шпа, Атропина сульфат, Папаверин. |
| Гипотензивные | Клонидин, Гемитон, Пентамин. |
| Уросептики | Нолицин, Нитроксолин, Фурадонин. |
Таблетки не всегда помогают.
При обнаружении опухоли или камня в почках чаще всего врачи вынуждены прибегать к хирургическому методу лечения.
В запущенных случаях с прогрессированием осложнений и некротизацией тканей требуется резекция или удаление всего органа.

Лечение травами и физиотерапия
Кроме медикаментов для облегчения симптомов болезни почек и профилактики осложнений рекомендуется пользоваться проверенными народными методами.
Варианты эффективных сборов:
- Несколько ст. ложек листьев брусники, крапивы, мяты и кукурузных рылец варить в 1,5 л воды. Принимать по трети стакана 2–3 раза в день.
- В состав сбора входят ягоды можжевельника, корень одуванчика и березовые почки. Столовая ложка трав добавляется в стакан кипятка и настаивается 1–2 часа. Принимать 1 ст. ложку после каждого приема пищи.
ВАЖНО! Перед использованием народных средств необходима консультация врача.
Лечение почек возможно с помощью соды. Анион угольной кислоты выводит из организма лишний хлор и натрий. В результате уменьшаются отеки, снижается АД.

Рецепт: в 1 стакан горячей воды добавить 1/5 ч. ложки соды. Пить раствор перед приемом пищи.
После стихания острейших явлений применяются физиотерапевтические процедуры:
- СВЧ.
- Ультразвук.
- Магнитотерапия.
При соблюдении всех врачебных рекомендаций выздоровление наступает быстро и без последствий.
Профилактика
Болезни почек протекают крайне неприятно. Невыносимые боли истощают нервную систему пациента. Лечение недуга тоже не скоротечно. Любой человек настроен на сохранение своего здоровья.

Для предупреждения поражения почек достаточно соблюдать несколько рекомендаций:
- Регулярная умеренная физическая нагрузка: занятия ЛФК, танцы, плаванье. Особенно это важно для пожилых людей.
- Преобладание в ежедневном рационе полезной пищи: овощей, фруктов, молочной продукции, рыбы.
- Беременным женщинам стоит снизить количество употребляемой соли.
- Посещение сауны. «Сухое» тепло стимулирует кровоснабжение органов и улучшает фильтрационную функцию почек.
- Употребление 1,5–2 л жидкости в день.
- Принятие коленно-локтевой позы для облегчения работы органов.
Профилактика заболеваний почек сводится к ведению правильного образа жизни. Для сохранения здоровья стоит чаще прислушиваться к организму: при появлении даже незначительных симптомов поражения почек следует сразу же проконсультироваться с врачом. Девушкам в период вынашивания плода необходимо внимательнее относиться к изменениям со стороны мочеполовой системы.
При продвижении конкремента по мочевым путям боль становится резкой, почти нестерпимой, не зависящей от двигательной активности или позиции тела, и именуется почечной коликой. Больные непрерывно меняют положение тела, стонут или даже кричат. Боль появляется приступообразно, и каждый случай может длиться довольно долго, от нескольких минут до двух дней. Неприятные ощущения могут быть в районе пораженной почки, иррадиировать в бок, пах или в область нижней части живота.
При прохождении камня по мочеточникам в мочевой пузырь порой случается полный блок почки, когда урина не может покинуть почечные чашечки и лоханки, что характеризуется тупыми распирающими болями на стороне поражения, вплоть до тошноты и рвоты из-за активации соседних нервов.
Болевые симптомы у мужчин могут отличаться от аналогичных проявлений у женщин. Боль часто иррадиирует в яичко на стороне поражения, иногда в половой член.
Другой распространенный симптом – красный оттенок мочи. Причиной становится повреждение острым камнем стенки мочеточника и развившееся кровотечение. Урина при этом алая, изменение окраски появляется не постоянно, чаще после приступа почечной колики. Обычно прекращается самостоятельно. Иногда внешне кровь невозможно увидеть из-за небольшого объема, но в анализе мочи обнаруживается значительное количество эритроцитов.
Синдром нарушенного диуреза встречается при закупорке мочевыделительных путей конкрементами. Моча выделяется маленькими порциями или не отходит вообще, что приводит к частым визитам в туалет.
Встречаются камни и песок в моче, при этом небольшие конкременты могут проникнуть через мочеточник и мочевой пузырь и самостоятельно выйти с уриной. Иногда больные ничего не ощущают, но обычно нефролитиаз происходит после приступа колики. Лабораторно можно увидеть в анализе избыток солей одного или нескольких типов.
Пиелонефрит и гломерулонефрит
Эти два заболевания имеют разную этиологию, отличные механизмы развития, но много схожих симптомов.
Пиелонефрит – бактериальное поражение, поэтому сочетает одновременно признаки повреждения почечной паренхимы и общий интоксикационный синдром со слабостью, температурой, ломотой в теле.
Гломерулонефрит – аутоиммунное заболевание, сопровождающееся постепенным изменением функционирования почечных клубочков и нарушением водного и электролитного обменов, регуляции артериального давления, кислотно-основного состояния, и в конечном счете гомеостаза.
В таблице представлены схожие и отличительные признаки заболеваний.
| ПРИЗНАКИ | ПИЕЛОНЕФРИТ | ГЛОМЕРУЛОНЕФРИТ |
| повышение температуры | часто | редко, при обострении |
| сторона поражения | чаще односторонний | всегда с обеих сторон |
| изменение давления | нет | со временем повышается |
| интоксикация | в начале заболевания | редко, при обострении |
| боль | в начале заболевания, выраженная, в области почки или гипогастрия | с обеих сторон, в области поясницы |
| отеки | крайне редко, при тяжелом течении | часто |
| нарушения мочеотделения | часто | редко |
| белок в моче | мало, может не быть | много, часто |
| кровь в моче | мало, может не быть | много, моча может быть цвета мясных помоев (мутная, коричнево-красная) |
| лейкоциты в моче | много, больше, чем эритроцитов | в начале обострения, меньше, чем эритроцитов |
| цилиндры в моче | лейкоцитарные, бактериальные, реже зернистые | гиалиновые и зернистые |
| бактерии в моче | много | нет |
Жар встречается чаще при пиелонефрите, поскольку бактериальная интоксикация всегда приводит к повышению температуры. Он излечим при своевременном приеме препаратов, но в некоторых случаях – при наличии предрасполагающих заболеваний или аномалий развития почек, может приобрести хроническую форму.
Гломерулонефрит на ранних стадиях зачастую протекает практически бессимптомно, и при отсутствии обострений, благодаря которым будет установлен диагноз и назначено лечение, рискует быстро привести к почечной недостаточности и большому букету различных нарушений.
Гидронефроз
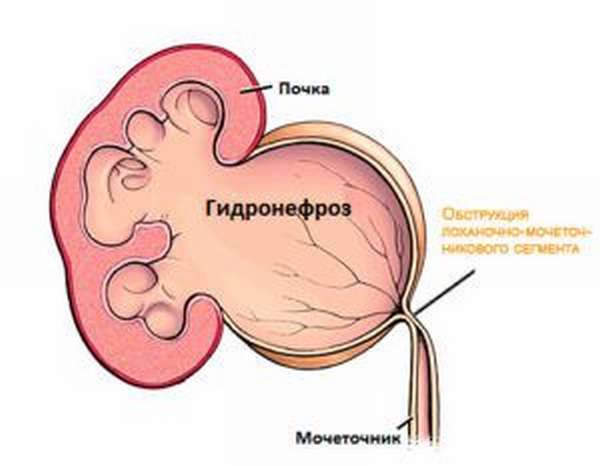
Заболевание, которое может быть врожденным и приобретенным. Связано с нарушением диуреза, и растяжением капсулы почки скопившейся жидкостью.
Боль при этом постоянная, ноющая, в зависимости от степени растяжения капсулы почки, может быть по-разному выраженной. Бывает с одной стороны и с обеих. Иногда иррадиирует в пах, яички, нижнюю половину живота.
Встречается отсутствие мочеиспускания при тяжелом двустороннем поражении (опухоль, камень), или учащение диуреза при неполном перекрытии путей оттока.
Симптомы гидронефроза у женщин встречаются довольно нередко, поскольку во время беременности увеличенная матка зачастую сдавливает мочеточники, а повышенный уровень гормона прогестерона приводит к отеку их слизистой и сужению просвета.
Нужно учитывать, что многие признаки заболевания почек могут быть схожи с проявлениями других патологий.
Поликистоз
Заболевание является результатом внутриутробной мутации или передается по наследству.
Боли наблюдаются в области поясницы или в боку, связаны с растяжением капсулы почки или давлением увеличенного органа на окружающие ткани. Имеют постоянный характер, разную интенсивность. При присоединении инфекции или кровоизлияния в кисту могут стать острыми из-за резкого растяжения почечной капсулы.
Повышение давления наблюдается у 75% больных поликистозом почек, в том числе у детей, потому что часть почечной ткани, не содержащая кист, не может длительно функционировать нормально. Вероятность появления артериальной гипертензии, и возраст, когда она возникнет, зависят от количества и размеров кист.
Камни образуются из-за регулярного застоя мочи, могут вызывать ноющие боли, острые спазмы и гематурию при отхождении.
Учащенное мочеиспускание в ночное время из-за нарушения концентрационной функции, при которой улучшение отхождения мочи наблюдается в горизонтальном положении тела.
Почечная недостаточность
Редко бывает острым состоянием, только при тяжелых отравлениях или серьезных, внезапно возникших нарушениях свертываемости крови. Обычно является исходом длительно протекающих хронических заболеваний: гломерулонефрита, поликистоза, сахарного диабета, подагры, алкоголизма и других.
Боли в пояснице постоянные или периодические, в зависимости от варианта поражения почек. Кровь, белок и эритроциты часто обнаруживаются в моче из-за неспособности почечных канальцев удерживать крупные молекулы и клеточные элементы.
Изменение плотности урины бывает из-за нарушения концентрационной способности почек. Нарушением мочеиспускания может быть анурия – отсутствие мочи, обычно в терминальной стадии, а также ее уменьшение из-за угасания почечных функций.
Проблема выведения микроэлементов, жидкости, неправильное производство гормонов, регулирующих тонус сосудов – все это приводит к высоким цифрам гипертонии. Такая болезнь тяжело поддается коррекции, и требует обязательного и регулярного контроля со стороны врачей.
Отеки возникают рано, сначала на ногах, особенно голенях, затем лице, в виде одутловатости и мешков под глазами. Системное скопление воды, асцит (наличие избытка жидкости в брюшной полости) и анасарка (общий отек туловища и конечностей) характерны для тяжелой стадии, и требуют серьезной многокомпонентной терапии, а компенсация состояния проводится в стационаре.
Интоксикация возникает при острых почечных болезнях, усилении хронических, или при неполной работе мочевыделительных органов. На ранних стадиях недостаточности с помощью препаратов, а после – с методом гемодиализа, можно компенсировать нарушенное выведение продуктов обмена, которые вызывают дисбаланс гомеостаза.
Общая симптоматика
Боли
Они характерны для большинства почечных заболеваний. Растяжение капсулы органа или сдавливание увеличенными почками брюшины, повреждение мочевыделительных путей приводит к возникновению болезненных ощущений.
Бывает как с одной, так и с двух сторон. Односторонние боли могут встречаться при пиелонефрите или мочекаменной болезни, когда поражена только одна почка. Большинство остальных недугов всегда имеют в основе повреждение органов с обеих сторон, поэтому характер болевых ощущений двусторонний.
Иррадиация возможна в живот, пах, половые губы или яички.
Острые боли свойственны для мочекаменной болезни при движении камней, в остальных случаях характер болезненных ощущений тупой, ноющий.
Часто боль в спине является проявлением неврологических изменений в поясничном отделе позвоночника. Алгоритм дифференциальной диагностики включает опрос, осмотр с пальпацией, и назначение анализов крови, мочи и биохимии.
Расстройства мочеиспускания
Наблюдаются при сужении путей оттока мочи опухолями, конкрементами, увеличенной маткой, при перекруте мочеточников, при нарушении образования урины в почках в результате аутоиммунного, бактериального поражения, а также в конечной стадии хронических заболеваний.
Изменение мочеиспускания часто связано не только с работой почек, но и мочевого пузыря, надпочечников, головного мозга.
Изменение показателей мочи
Позволяет определить наличие почечной патологии, часто, хотя и не во всех случаях, может указать на причину заболевания. Не всегда какие-либо элементы в анализе урины являются сигналом нарушенной работы мочевыделительной системы.

Кровь встречается при распаде опухолей, камнях, кистах – точно указать происхождение и уровень кровоизлияния по количеству эритроцитов практически невозможно. Кровотечение может быть заметно невооруженным глазом в виде коричневатых сгустков, алой мочи, или обнаруживаться только в результатах лабораторных исследований. Непостоянный симптом.
Бактерии наблюдаются при пиелонефрите, но, как и лейкоциты, могут быть результатом недостаточно качественной гигиены перед сбором материала для анализа.
Подъем температуры
Встречается при бактериальных заболеваниях или в период острых воспалительных процессов.
Неспецифический симптом, по одному наличию которого нельзя уверенно указать на почечную патологию.
Скачки артериального давления
Гипертензия характерна для тяжелого поражения почечной ткани или для недостаточности органов. Разлад регуляции выделения и реабсорбции ионов, синтез некоторых гормонов, влияющих на сосудистый тонус, приводит к плохо контролируемой гипертонии.
Иногда причиной повышенного давления является сужение просвета почечных артерий.

Тошнота и рвота
Часто наблюдаются при продолжительных и интенсивных болях, когда раздражение с нервов, окружающих почки, передается на другие волокна, идущие к желудку и кишечнику. Также при сильной интоксикации, при которой нарушается выведение токсических веществ и избытка микроэлементов, отравляющее действие на центры продолговатого мозга вызывает рвоту.
Отеки
Присутствуют при обострении хронического течения болезни или в остром периоде поражения почек. Отличительной особенностью является появление отеков с утра, а не к вечеру, как при сердечной недостаточности, варикозном расширении.
Серьезные отеки наблюдаются при неспособности главных мочевыделительных органов выполнять свою работу, что является основным признаком терминальной стадии недостаточности.
Изменение кожи
Нарушенная почечная деятельность приводит к повышению в крови токсичных веществ, которые влияют на функционирование других органов и систем. Часто проявления кожных изменений в основе имеют неправильную работу почек. Это могут быть сухость, шелушение, высыпания, повышенная пигментация, склонность к грибковым заболеваниям.
Нужно учитывать, что многие проявления нарушенной работы почек могут быть схожи с симптомами других заболеваний. Правильно поставить диагноз в домашних условиях сложно, следует обратиться к участковому врачу или урологу.
Оглавление
Почки выполняют в организме много жизненно-важных функций: вывод токсинов и шлаков, нормализация давления, контроль элементов, содержащихся в крови. Именно этот орган перекачивает по несколько сотен литров крови в день, доставляет ее в чистом виде ко всем остальным органам и тканям. Испытывая мощные нагрузки, почки могут «выйти из строя». Болезни могут возникнуть по самым разным причинам.
Причины болезни:
- Сильное переохлаждение, резкое чередование температурного режима
- Новообразования опухолевого вида
- Чрезмерное употребление алкогольных напитков любой крепости
- Неправильно составленный ежедневный рацион – образование кальциевых камней
- Злоупотребление определенными лекарственными средствами
- Присутствие инфекционных очагов в организме
- Снижение функции фильтрации за счет резкой потери в весе
- Постоянная усталость, отсутствие должного отдыха ведет к снижению работы защитного механизма, возникает высокая вероятность развития воспаления в почках
- Сопутствующие онкологические заболевания
- Чрезмерно наполненный мочевой пузырь
- Нарушения в работе ЖКТ – запоры
- Присутствие в организме инфекций с выделением гноя
Список самых распространенных болезней почек включает в себя:
- Пиелонефрит
- Почечная недостаточность острого и хронического характера
- Гломерулонефрит
- Мочекаменная (аналогичное название – почечнокаменная)
Первое представляет собой наличие воспаления в связи с возникновением в организме инфекции. Возникает из-за кишечной палочки. Болезнь, в большинстве случаев, проявляется одновременно с другими опасными отклонениями – формами сахарного диабета, камнями в почках. У больного повышается температура, болит поясница, мутнеет моча. Такое заболевание, как недостаточность, является опасным не только для здоровья органа, но и жизни больного. Нарушается выделительная функция, что вызывает отравление шлаками. Особую угрозу представляет двусторонняя почечная недостаточность.
Большинство всех известных почечных заболеваний имеют в составе названия слово «нефрит», под которым понимают возникновение воспалительного процесса в ткани почки. Гломерулонефрит отличается повреждением фильтрационных клубочков, которые очищают мочу в организме.
При появлении воспаления вырабатываются антитела, которые атакуют сосуды этих клубочков.
Является следствием появления стрептококка (после ангины или же запущенной ОРЗ, аллергии на пищевые продукты, отравления алкогольными напитками). Моча резко меняет цвет, появляются отеки, увеличивается артериальное давление.
К основной болезни почек и мочевыводящих путей относится мочекаменное заболевание. Это результат резкого нарушения обмена жизненно-важными веществами. По статистике, диагностируется у людей, достигших возрастной отметки в 20-25 лет. Опасна незаметным протеканием, выявляется лишь при проведении диагностики.
При незначительных размерах камня и его высокой подвижности проявляются боли в пояснице, нередки случаи попадания крови в мочу.
Первые признаки
Путаница начинается с самого начала развития недуга. Признаки сводятся к тому, что человека слегка знобит и он чувствует некий дискомфорт. Согласитесь чем-то это напоминает простуду. Обычно мы можем даже просто проигнорировать подобное, хотя именно в этот период с недомоганием управиться легче всего.
Из-за взаимосвязи ног и почек, рекомендуют набрать хорошо теплой воды и прогреть их. Будет идеально, если Вы одновременно с этим укутаетесь и запасетесь горячим чаем, чтобы можно было расслабиться. Напоследок можно согреться горчичниками для ног, а после проспаться в теплой постели.
При отсутствии такого рода первой помощи, общее состояние будет только ухудшаться, а болезнь почки прогрессировать.
Симптомы болезней почек и их лечение
При многих болезнях почек и мочевыводящих путей проявления схожи. Поэтому очень важно своевременно обращаться за консультацией и диагностированием к специалисту. Только профессионал может правильно поставит диагноз на основе того, какие показания характерны для конкретного больного.
Общая клиническая картина отклонений выглядит следующим образом:
- Затрудненное мочеиспускание или же, наоборот, непроизвольное
- Неприятные ощущения при опорожнении
- Отечность лица, ног
- Возникновение цистита
- Частые позывы к мочеиспусканию, особенно, в ночное время суток
- Необъяснимая потеря аппетита
- Появление в моче кровяных выделений
- Повышение температуры и давления
С вопросом того, как определить болезнь, если кроме боли никаких проявлений нет, можно, зная, что при отклонениях в работе органа возможно 2 типа болевых ощущений. Первое – острая и ноющая, отдающая в поясницу.
Другие признаки могут быть менее выраженными, один или несколько из списка. Большинство из них у мужчин и женщин совпадают, однако, есть незначительные отличия.
Симптомы всегда одинаковые, но некоторые из них могут вызвать скопление микробов, другие – генетические предрасположенности, еще одни – внезапное отравление организма токсинами.
Поэтому определить тяжесть болезни и назначить правильное лечение может только профессиональный нефролог. Способы лечения не обязательно предусматривают пересадку или полное удаление.
Современная медицина предлагает эффективную терапию медикаментами, где особое место занимают антибиотики. Обязательно при обнаружении проблемы соблюдение диеты, благодаря которой белок и калий в организме значительно уменьшатся.
Почки симптомы болезни и лечение
 При наличии заболевания почек симптомы болезни и лечение всегда интересовали не только специалистов. При всех заболеваниях этого органа наблюдаются схожие симптомы, и они значительно отличаются от проявлений других патологий.
При наличии заболевания почек симптомы болезни и лечение всегда интересовали не только специалистов. При всех заболеваниях этого органа наблюдаются схожие симптомы, и они значительно отличаются от проявлений других патологий.
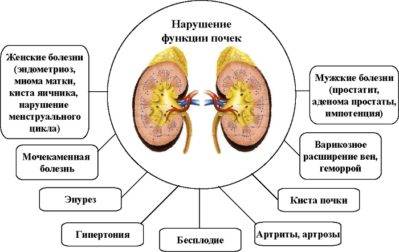
Каждая почка – нужный элемент системы выделения. Бесперебойное функционирование обеих нужно, чтобы очищать организм от продуктов распада органических соединений и вредных веществ, обеспечивать гомеостаз всех органов, поддерживать в норме артериальное давление. Почки непрерывно выводят азотистые продукты белкового обмена, соли и воду. При образовании мочи происходит фильтрация жидкости из крови. Органы выделения пропускают соли, воду, углеводы, но не пропускают белки крови, тем самым не позволяя организму терять жизненно важные вещества. При любом нарушении нормального функционирования этих органов может развиться хроническая почечная недостаточность. Патологии органов выделения могут оказать значительное влияние на состояние всего организма.
Почему проявляется заболевание
Причины болезней почек различны. В большинстве случаев почечная патология развивается из-за патогенных микроорганизмов, проникших в мочеполовые пути. Токсины, попавшие в организм, травматические повреждения также могут спровоцировать проявление заболевания.
Причина заболевания может скрываться в различных сбоях в работе кровеносной системы и нарушениях гомеостаза.
Спровоцировать развитие заболевания могут различные новообразования, тяжелые аллергические реакции.
Кто может заболеть
Медицинская статистика утверждает, что от почечных болезней страдает примерно четыре процента населения нашей страны. Чаще подобным патологиям подвержены прекрасные дамы. Этому способствуют физиологические особенности женской мочеполовой системы.

Но и мужчины подобной патологией страдают достаточно часто. Обычно диагностика показывает наличие у них схожих заболеваний: пиелонефрита, мочекаменной болезни, гидронефроза. Почечная недостаточность тоже не щадит никого. Реже отмечаются проявления только мужских почечных болезней. Следует отметить, что симптомы болезней почек у мужчин выражены сильнее, их лечение значительно сложнее. Почечным патологиям подвержены и дети. Довольно часто после перенесенной острой респираторной инфекции у малыша развивается пиелонефрит. В настоящее время детский пиелонефрит считается очень распространенным заболеванием.
Основные симптомы
Признаки заболевания почек общеизвестны: помутнение мочи, изменение ее количества и цвета, наличие болезненных ощущений в области поясницы, отеки. В большинстве случаев отекает лицо, появляются мешки под глазами. Часто отекают ноги и живот.
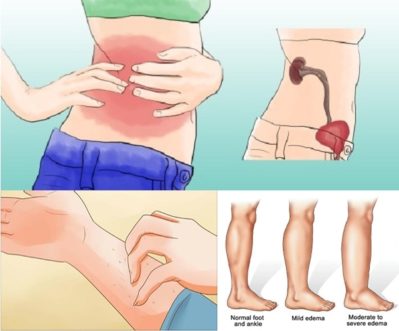
У больного могут повышаться температура тела, артериальное давление.
Признаком больных почек может стать не проходящая жажда и сухость в полости рта.
Больной теряет аппетит, испытывает сильную слабость, потому что при заболевании почек происходит интоксикация всего организма.
Когда проявляется заболевание
Признаки болезни почек чаще всего впервые проявляются у человека после сильного переохлаждения. Как правило, оно влечет за собой острый воспалительный процесс. Такие же последствия могут иметь вирусные заболевания, перенесенные на ногах.
 У людей с большой массой тела часто больные почки. При обилии жировой ткани снижается тонус сосудов, излишний жир давит на все органы, затрудняет их функционирование. Сосуды этого органа повреждаются и плохо работают при гипертонии.
У людей с большой массой тела часто больные почки. При обилии жировой ткани снижается тонус сосудов, излишний жир давит на все органы, затрудняет их функционирование. Сосуды этого органа повреждаются и плохо работают при гипертонии.
Симптомы болезни почек проявляются при наличии сахарного диабета. При избытке в крови сахара увеличивается нагрузка на все органы выделительной системы.
Тяжелое заболевание почек и стационарное лечение часто бывают результатом резкого похудения. Органы выделения становятся уязвимыми после истончения жировой прослойки защитной капсулы, в которой они находятся. При быстром похудении почка может смещаться. В этом случае можно говорить о «блуждающем» органе.
Симптомы заболевания почек проявляются у людей, злоупотребляющих алкоголем. Спиртное вызывает обезвоживание организма, при этом кровь густеет.
Выделительная система вынуждена работать очень напряженно. Знать о том, какие бывают последствия у его пагубной привычки, должен каждый курящий. Никотин является очень токсичным веществом. Необходимость быстрого удаления ядовитого продукта обмена пагубно влияет на органы выделительной системы.

Человек, пренебрегающий соблюдением правил личной гигиены, тоже может заболеть. Употребление большого количества острой, жирной, копченой пищи также провоцирует патологии мочевыделительной системы.
Чем опасно
Почки, подвергшиеся патологическим изменениям, плохо выводят кальций из организма: он скапливается в крови, оседая на стенки сосудов и сужая их.
Это провоцирует развитие сбоев сердечно-сосудистой системы. Одним из осложнений при болезнях почек может стать инфаркт. Люди, имеющие болезнь почек, могут умереть от инфаркта еще в достаточно молодом возрасте.
Лечение патологии
 Проблема, как определить больную почку, очень актуальна во всем мире. Как лечить почки, интересует многих людей. При больных почках симптомы похожи. Появление белка в моче является характерным признаком начала всех этих заболеваний. Почки при симптомах болезни перестают нормально функционировать.
Проблема, как определить больную почку, очень актуальна во всем мире. Как лечить почки, интересует многих людей. При больных почках симптомы похожи. Появление белка в моче является характерным признаком начала всех этих заболеваний. Почки при симптомах болезни перестают нормально функционировать.
Какие бывают патологии, хорошо известно. Врачи подразделяют их на несколько групп. Выделяют наследственные заболевания, врожденные пороки развития, приобретенные болезни. Заболевание может протекать в острой или хронической форме.
Острая форма проявляется быстро: за незначительный отрезок времени происходит нарушение основных функций органов.Если заболевание вызвано патогенными организмами, для их уничтожения применяют антибактериальные препараты.
Необходимо подобрать эффективное лекарственное средство, не токсичное для организма. Для этого сначала делают анализ мочи на чувствительность к антибиотикам. При подобной болезни почек лечение занимает около месяца. Вместе с антибиотиками заболевшему необходимо принимать препараты для обеззараживания мочевых путей, которые не относятся к группе антибиотиков. Также необходимы жаропонижающие препараты, спазмолитики, антиоксиданты: витамины A, E, С.

При болезни, протекающей в хронической форме, разрушение тканей этого органа происходит постепенно. Во многих случаях заболевание диагностируют, когда вернуть первоначальную структуру тканям не представляется возможным. При подобном заболевании почек лечение заключается в поддержке органа. В этом случае показано лечение в санаториях Кавказских Минеральных Вод.
Необходимость ответственного отношения к собственному здоровью
 Лечение заболеваний почек проходит успешнее, если не затягивать с обследованием и поставить правильный диагноз. Если больной замечает специфические симптомы заболевания этого органа, ему нужно в ближайшее время записаться на прием к урологу. При заболевании почек симптомы и лечение взаимосвязаны.
Лечение заболеваний почек проходит успешнее, если не затягивать с обследованием и поставить правильный диагноз. Если больной замечает специфические симптомы заболевания этого органа, ему нужно в ближайшее время записаться на прием к урологу. При заболевании почек симптомы и лечение взаимосвязаны.
Лечение болезней почек очень затратное. Даже пациент с онкологическим заболеванием обходится государству дешевле, чем больной на диализе. Трансплантация почек в настоящее время также является весьма дорогой медицинской манипуляцией. Если узнать о существовании заболевания на начальном этапе, можно сделать лечение более дешевым.
Нефрологи считают, что пациентам, у которых обнаружены гипертония, атеросклероз, ожирение и сахарный диабет, следует особенно тщательно следить за состоянием мочевыделительной системы.
Они должны знать, какие признаки свидетельствуют о начале патологических изменений. Им необходимо ежегодно делать УЗИ почек, периодически сдавать мочу и кровь на анализ. Вероятность избавиться от недуга или значительно облегчить свое состояние повысится, если больной будет четко выполнять рекомендации, которые дал лечащий врач.
Советы народных целителей
Как вылечить почки, если заболевание обнаружено на начальном этапе, хорошо известно народным целителям. Они рекомендуют каждый день выпивать немного брусничного или клюквенного сока, съедать несколько веточек петрушки, сельдерея. Хорошо себя зарекомендовал ежедневный прием семян тыквы, подсолнечника, льна.

Их употребляют как в составе различных блюд, так и в качестве биологически активной добавки. Полезен почечный чай – отвар из лекарственных трав. Чтобы его приготовить, нужно взять одинаковое количество листьев мяты, шалфея, зверобоя, полыни, хвоща и цикория, залить кипящей водой, дать настояться. Отвар нужно принимать несколько раз в день.
+38
(044)503-00-00+38
(044)503-77-77 15-55* Медосмотр для визы США:+38
(050)422-62-61 запись на прием- RU
- UA
- Направление
- Диагностика
- Программы
- Процедуры
- Вакцинация
- Анализы
Как болят почки: 12 основных симптомов
Почки – это основной биологический фильтр организма. С мочой выводятся продукты метаболизма, лекарства, соли, вода. Если органы воспалены или повреждены, это опасно для здоровья. Рассказываем, как понять, что болят почки, и на какие симптомы нужно обращать внимание.
Строение и функции мочевой системы
Почки – это ключевая часть мочевыделительной системы. У каждого здорового человека их две, они расположены глубоко в брюшной полости, со стороны спины. Они находятся в области границы между грудной клеткой и брюшной полостью, по обеим сторонам от позвоночного столба, верхняя треть прикрыта ребрами для дополнительной защиты при сотрясениях или падениях. По форме органы похожи на фасолины, у взрослых имеют размер человеческого кулака.
Если почки здоровы, они ежеминутно отфильтровывают около 200 мл крови, выводя отработанные продукты обмена веществ, избыток солей, воды с мочой.
Активная работа органов поддерживает электролитный баланс – правильное соотношение минералов (натрия, магния, фосфора).
Они регулируют обмен белка, синтезируют гормоны, поддерживающие стабильный уровень артериального давления, производят эритропоэтин – соединение, стимулирующее костный мозг на производство красных клеток крови (эритроцитов).
Здоровье почек важно для поддержания прочности скелета – они регулируют обмен кальция и витамина D.
Факторы, влияющие на здоровье почек

Мочевыделительная система, наряду с печенью – главная фабрика по детоксикации отходов, промежуточных метаболитов, лекарств, витаминов.
Что может навредить работе мочевыделительной системы
-
Неблагоприятная экология
-
Загрязнение воздуха, питьевой воды
-
Токсины, поступающие с пищей
-
Неумеренный прием лекарств
-
Вредные привычки
-
Нездоровое питание
-
Частые инфекции
-
Хронические патологии
-
Воспалительные процессы в лоханке и клубочках
-
Токсические поражения или гипоксия (дефицит кислорода из-за нарушения притока крови)
Долгое время почки могут страдать молча, человек не ощущает боли или других симптомов, хотя работа органов уже существенно ухудшилась.
Как узнать, что болят почки

Урологи выделяют ряд изменений, которые в совокупности могут быть поводом для беспокойства, обращения к врачу, чтобы сдать анализы мочи и сделать УЗИ. Специалист будет определять объем других обследований.
1. Пенистая моча
Небольшое количество пены в моче допустимо, если струя при мочеиспускании сильная. Но пузырьки должны быстро исчезать. Если пена обильная, появляются дополнительные симптомы, пора к врачу, сдать анализ. Появление пены возможно при наличии в моче белка, определенных токсинов или клеток. Это признак того, что нарушена работа почек, они неполноценно фильтруют кровь из-за воспалительного процесса, перенесенной травмы или нарушения кровообращения в почечных артериях.
2. Изменение цвета мочи
В зависимости от объема потребляемой жидкости, температуры окружающей среды, цвет у здорового человека варьирует от светло-желтого до янтарного. Употребление некоторых красящих продуктов питания (ревень, свекла, щавель), витаминов группы В или лекарств может временно изменять цвет на ярко-желтый, розовый или зеленоватый. Но если питание не меняется, а моча приобретает розовый или красноватый оттенок, резко пахнет, пенится – это тревожный признак.
3. Мутность, хлопья в моче
Определяя, как болят почки, оценивая симптомы у мужчин или женщин, которые явно указывают на проблемы – это мутность мочи или появление белых, желтоватых хлопьев. Они появляются при мочекаменной болезни или воспалительном процессе при пиелонефрите или гломерулонефрите.
Равномерная мутность мочи без хлопьев возможна на фоне обезвоживания. В этом случае моча концентрируется, в ней копится больше солей, которые формируют взвесь. Если увеличение потребления воды не решает проблему, обратитесь к врачу.
4. Болевой синдром
Если возникает почечная колика – ее симптомы сложно спутать с чем-либо. Это резкая боль под ребрами, возникающая волнами, по правой или левой стороне позвоночника, простреливающая в пах или в брюшную полость. Она сопровождается тошнотой или приступами рвоты. Почечная колика возникает, если в мочеточнике застревает камень, нарушается отток мочи.
При воспалении почка отекает, увеличивается в размерах. Важно знать, как определить — болят почки или спина. Врачи могут использовать легкое поколачивание по области поясницы: при поражении почечной ткани боль в этом месте усиливается.
5. Общее недомогание, слабость

Почки участвуют в производстве эритроцитов, выделяя гормон – эритропоэтин, который стимулирует костный мозг к образованию новых клеток. Если они повреждены, выделение гормона снижается, могут возникать признаки анемии со слабостью, бледностью, ощущением постоянной усталости.
6. Головная боль, головокружение
Основная задача почек – удаление из организма отработанных метаболитов и токсических соединений. Если органы повреждены, они в полной мере не справляются с этой задачей, токсины, продукты метаболизма накапливаются в плазме крови, негативно влияя на работу нервной системы и мозга. Это провоцирует проблемы памяти, нарушения концентрации, головную боль или периодические головокружения. Если при болезни почек возникает анемия – симптомы могут усиливаться из-за снижения поступления кислорода к клеткам головного мозга.
7. Боль в животе с тошнотой, рвотой
Если питание не меняется, все продукты свежие, качественные, но возникает тошнота, вздутие или боль в области пупка, приступы рвоты, причиной могут быть почечные патологии. Органы не могут полноценно выводить токсические продукты метаболизма, они накапливаются в крови, провоцируя признаки отравления.
8. Частые позывы к мочеиспусканию
Учащение мочеиспускания, императивные позывы (внезапно возникающее желание посетить туалет, когда выделяется всего несколько капель мочи) характерны для инфекции мочевыводящих путей – цистита либо уретрита. Реже такие симптомы возникают при воспалении почек. Это может быть пиелонефрит, мочекаменная болезнь или поражение клубочков при сахарном диабете.
9. Появление отеков
Если почки не справляются с выведением лишней жидкости из тела, возникают отеки на лице, вокруг глаз, или на ногах, в области стопы. Важно понимать, как болят почки: симптомы у женщин, особенно отеки, могут возникать:
- при потреблении сильно соленой пищи,
- большого количества жидкости,
- на фоне гормональных изменений,
- приема некоторых лекарств,
- при беременности.
10. Сухость и бледность кожи
Почки регулируют баланс жидкости и минералов, витаминов и белка, выводят токсины. Именно с мочой теряется белок, вода и минералы, это грозит сухостью и шелушением кожи. Существенную роль играет анемия, возникающая из-за дефицита эритропоэтина.11. Повышение давления
Почки активно участвуют в регуляции артериального давления, выводя из организма избыток натрия и воды. Кроме того, они выделяют гормон ренин, который повышает давление и приток крови к органам, чтобы устранить гипоксию почечных клубочков. Если есть заболевания мочевыделительной системы, особенно воспаление почечных канальцев и клубочков (гломерулонефрит), может резко повышаться давление. Оно очень плохо снижается за счет традиционных антигипертензивных препаратов, нужно узнавать у врача правильные методы лечения.
12. Повышенная температура
Длительная лихорадка, приступы озноба и сильная потливость могут быть симптомами воспаления почек – пиелонефрита. Повышение температуры сопровождается недомоганием, болью в пояснице, тошнотой, изменениями мочи. Но признаков простуды нет, жаропонижающие средства плохо снижают температуру, она снова повышается через несколько часов.
Обследование при подозрении на болезни почек
-
Первое, что необходимо, если подозреваются проблемы с почками – обращение к терапевту или нефрологу.
-
Чтобы распознать почечные патологии, врач назначит анализы мочи и крови, УЗИ почек и мочевого пузыря.
-
Женщинам необходимо проверять признаки гинекологических патологий, которые могут иметь сходную симптоматику.
-
Здоровье почек у беременных должно быть под постоянным контролем. В этот период воспалительные процессы бывают чаще, они негативно отражаются на здоровье самой женщины, ее будущего ребенка. Поэтому нужно лечить любые патологии при появлении первых тревожных симптомов.
Использованная литература
- А. Л. Павлов, Д. Г. Кореньков Провоспалительные цитокины в диагностике пиелонефрита // Урологические ведомости. 2019. №Спецвыпуск.
- Белобородов В.А., Воробьев В.А., Опанасюк П.В. ЭМПИРИЧЕСКАЯ ТЕРАПИЯ ОСЛОЖНЁННОГО ПИЕЛОНЕФРИТА // Acta Biomedica Scientifica. 2019. №5.
- Afkarian M, Zelnick LR, Hall YN, et.al. Clinical manifestations of kidney disease among US adults with diabetes. Journal of the American Medical Association. 2016;316(6):602–610.
- Neild, G.H. Life expectancy with chronic kidney disease: an educational review. Pediatr Nephrol 32, 243–248 (2017)
Вам также может быть интересно
Болезни почек: кто в группе риска и как правильно их лечитьКак вывести песок и камни из почек
Анализ мочи помогает предсказать риск потери почки

