почему они появляются на больших пальцах ноги, и как их удалить?
Фото: shopclues.com
Искривленные большие пальцы ног или, как принято их называть, «косточки» или «шишки», не только портят внешний вид, но и мешают ходить, вызывают постоянные боли. Эта проблема в основном встречается у женщин, но иногда от этого страдают и мужчины.
Избавиться от проблем в стопе можно в Медицинском центре диагностики и лечения, который находится в Вильнюсе, по ул. В.Грибо.
Что такое «косточка»?
То, что в обиходе называется «косточкой» на большом пальце ноги, на научном языке звучит как вальгусная деформация пальца стопы или hallux valgus. При искривлении большого пальца во внутреннюю сторону, по направлению к другим пальцам стопы образуется угол с первой плюсневой костью. На самом деле, никакой «косточки» или «шишки» нет — это только так кажется. Если сразу не обратить внимание на проблему, то ситуация со временем только ухудшится и «косточка» все больше будет выпирать.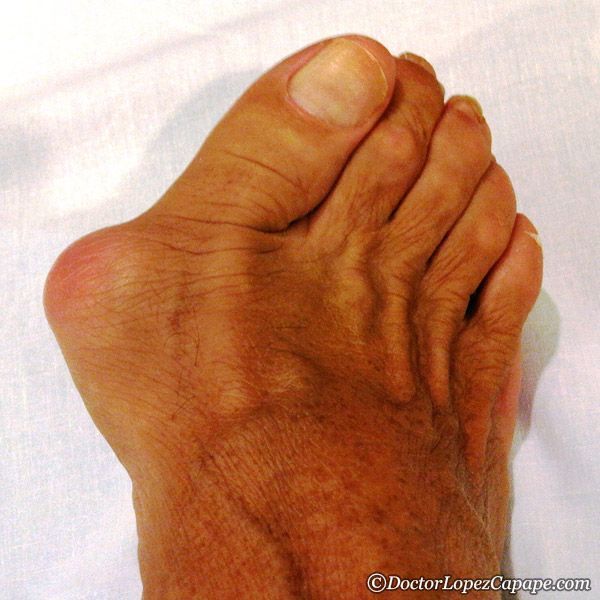
На ранних стадиях развития «косточки» в области основания большого пальца появляется покраснение и отек. Эти симптомы не проходят самостоятельно и именно на этом этапе болезни необходимо обращаться к врачу. При отсутствии должной терапии и профилактики, заболевание прогрессирует, и у человека появляется боль ноющего характера, которая становится совершенно невыносимой при ходьбе, а в совсем запушенных случаях даже в состоянии покоя.
Стадии вальгусной деформации:
- I — большой палец смещается на 10-20 градусов, у больного проблемы только эстетического плана;
- II — большой палец смещается на 20-30 градусов, шишка болит только после длительной ходьбы;
- III — большой палец смещается на 30-50 градусов, шишка мешает ходьбе и может болеть и в состоянии покоя, выбирать обувь становится все сложнее;
- IV — большой палец смещается более чем на 50 градусов, боль и воспаление становятся постоянными, искривление наблюдается и на других пальцах.

Когда искривляются большие пальцы ног?
«Косточки» на ногах могут развиваться вследствие многих причин и предрасполагающих факторов. Самая частая причина возникновения такой проблемы — неправильно подобранная обувь: туфли на высоком каблуке с узким носком, которая особенно травмирует сустав стопы, т.к. при ходьбе весь вес тела приходится на носок, а пальцы сдавливаются.
Не последняя роль отводится и наследственности. Люди с плоскостопием, с широкой стопой или низким сводом стопы чаще склонны к проблемам с «косточками».
К появлению «косточек» могут приводить травмы стопы, избыточный вес, гормональные нарушения (в период полового созревания, беременности, лактации и менопаузы).
В основном от «косточек» страдают люди старшего возраста, так как сустав их большого пальца и защитный хрящ больше, чем у молодых людей, подвержены артриту.
Консервативное лечение
Лечение болезни зависит от тяжести деформации и интенсивности боли.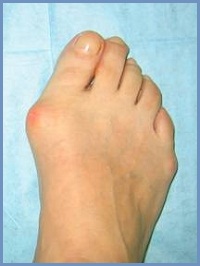 Косточки на ногах могут быть сопутствующими заболеваниями артрита, подагры и других заболеваний суставов. Поэтому при появлении первых признаков деформации не стоит заниматься самолечением, а как можно скорее обратиться к врачу-ортопеду, чтобы избежать прогрессирования болезни. «Косточки», которые вовремя не лечатся, вызывают еще большую боль, деформацию других пальцев и даже всей стопы.
Косточки на ногах могут быть сопутствующими заболеваниями артрита, подагры и других заболеваний суставов. Поэтому при появлении первых признаков деформации не стоит заниматься самолечением, а как можно скорее обратиться к врачу-ортопеду, чтобы избежать прогрессирования болезни. «Косточки», которые вовремя не лечатся, вызывают еще большую боль, деформацию других пальцев и даже всей стопы.
Для снятия незначительной боли и воспаления назначают нестероидные противовоспалительные лекарства, физиотерапевтические процедуры, гимнастику, используют специальные обувные стельки, корректирующие движения стопы и снимающие боль.
Как удалить «уродливый» нарост
Операция рекомендуется, если лечение медикаментами и процедурами не приносит желаемого эффекта или если деформация зашла уже слишком далеко. У большинства пациентов после операции деформация, а вместе с ней боль исчезают.
Перед операцией проводят осмотр стопы, делают рентгенограмму, измеряют угол, который формируют кости стопы, определяют степень деформации. На основании этих исследований выбирается тип операции.
На основании этих исследований выбирается тип операции.
- При легкой деформации hallux valgus ортопед удаляет наросты кости, а также выполняет пластику сухожилий и связок вокруг сустава.
- При лечении средней деформации hallux valgus врач удаляет костный нарост, возвращает кость в правильное положение, вокруг сустава выполняет пластику сухожилий и связок.
- При тяжелой деформации требуется радикальное вмешательство — хирург удаляет костные наросты и часть кости, возвращает кость в правильное положение и фиксирует металлическими конструкциями, выполняет пластику сухожилий и связок.
- При сильном повреждении сустава может применяться дополнительная пластика мягких тканей или эндопротезирование сустава.
Как правило, операцию проводят на одной стопе, вторую рекомендуют оперировать через 4-6 месяцев. После операции на ногу накладывается повязка, на 3-6 недель пациенту подбирают специальную обувь. Физическая активность ограничивается еще в течение 8-12 недель.
В случаях средней и особой тяжести после операции на 4-6 недель накладывается гипсовая лангетка. Рекомендуется пользоваться при ходьбе костылями, чтобы не опираться на оперированную ногу. В послеоперационный период очень важно соблюдать предписанный врачом режим и разрабатывать большой палец. Через 10-12 дней после операции, когда заживет разрез, нужно начинать делать упражнения.
Эффективность хирургических методов
Около 85% пациентов остаются довольны результатом, лишь небольшая часть жалуется на то, что после операции уменьшается подвижность большого пальца. Бывают случаи, что палец возвращается в прежнее положение «косточки», тогда, увы, необходима повторная операция.
При правильно проведенной операции, правильном ведении послеоперационного периода и строгом соблюдении пациентом всех назначений и рекомендаций врача никаких осложнений не бывает и вероятность рецидива минимальна. Лучше, чтобы пациента осматривал, оперировал и консультировал в постоперационном периоде один и тот же врач, как это происходит в Медицинском центре диагностики и лечения.
Консультации и операции проводят руководитель Центра ортопедии и травматологии врач Д.Римас и врач В.Навикас.
Ссылки по теме:
- Боль и онемение пальцев руки – симптомы серьезных заболеваний
Болезни стопы. Самые популярные заболевания стоп
- Вальгусная деформация стоп
- Гиперкератоз стоп
- Синдром диабетической стопы
- Искривления пальцев ног
- Косточки на ногах
- Натоптыши в передней части стопы
- Перекос пятки
- Подошвенный фасциит
- Пяточная шпора
Вальгусная деформация стоп
Такая проблема, как вальгусная деформация стоп является не только внешним дефектом, но и серьезной патологией, которая доставляет множество неудобств и болезненных ощущений.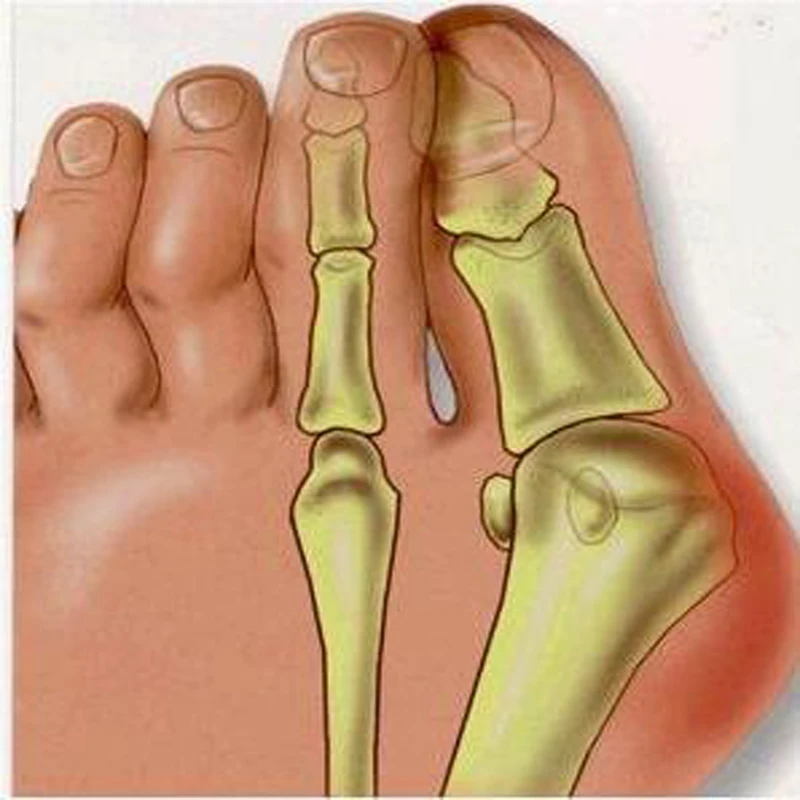
Вальгусная деформация — это искривление оси стопы с опущением среднего отдела стопы, разворотом пятки наружу и опущеним ее края. Патология является следствием врожденного или приобретенного нарушения функций, формы или размера отдельных костей, связок или мышц, которое влияет на все остальные части стопы. Это нарушает соотношение анатомических образований, что приводит к перераспределению нагрузки. Ситуацию усугубляет развитие плоскостопия, из-за которого происходит смещение костей стопы по отношению друг к другу, формирующее вальгусную деформацию.
Обычно болезнь возникает в детском возрасте по причине врожденной дисплазии соединительной ткани. Также причиной может быть остеопороз, перенесеный рахит, полиомиелит, травма, спастика, парез, паралич, внутриутробные нарушения развития конечностей, нарушения осанки, эндокринные заболевания или избыточный вес ребенка.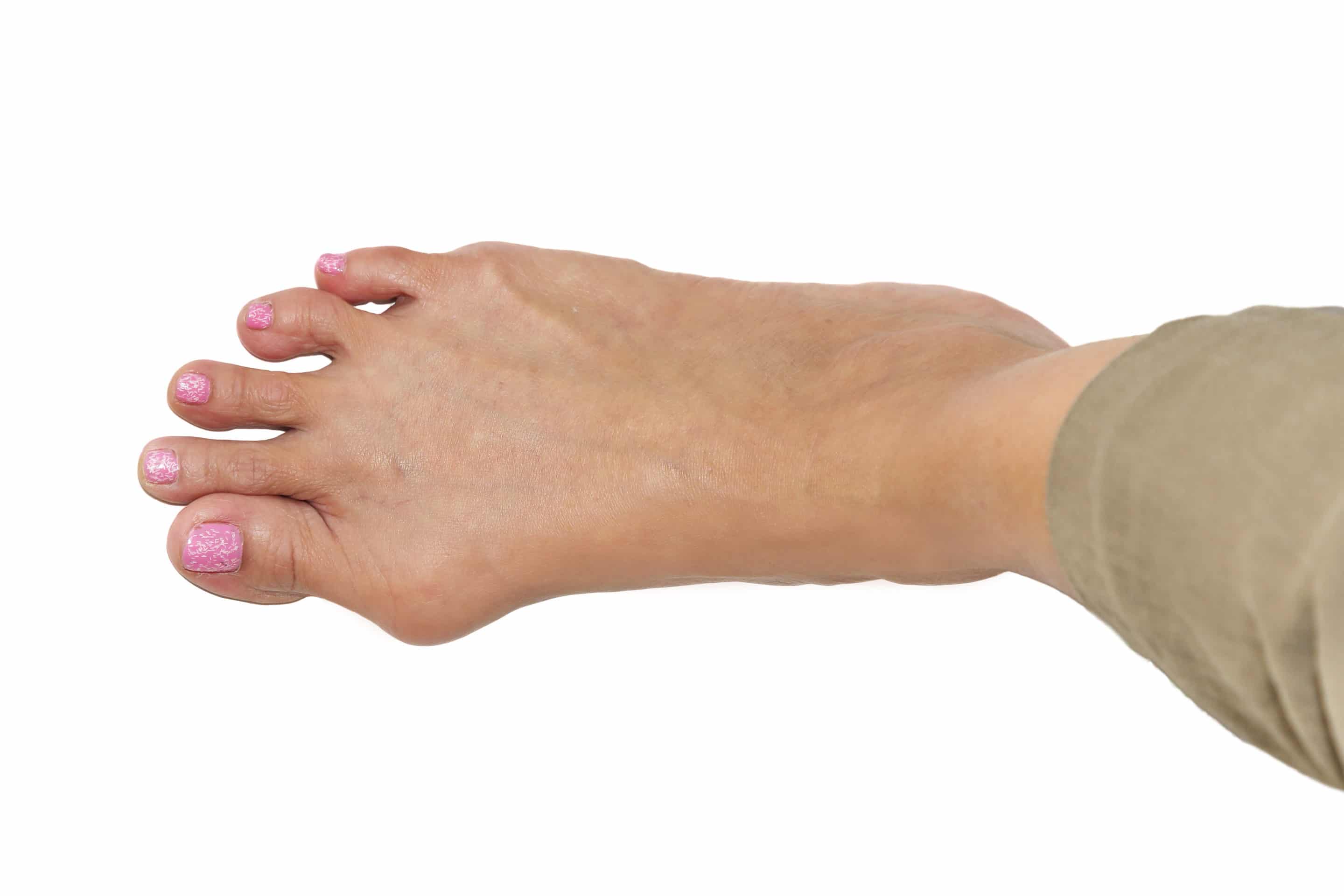 У взрослых развитие патологии может стать следствием травм, паралича или плоскостопия, особенно после резкого набора веса.
У взрослых развитие патологии может стать следствием травм, паралича или плоскостопия, особенно после резкого набора веса.
При вальгусной деформации появляется боль в ногах после ходьбы и статических нагрузок, особенно при ношении неудобной обуви. К этим симптомам может присоединиться напряжение или боль в мышцах голеней и нарушение походки. Борьба с болезнью на начальных стадиях включает в себя ношение ортопедической обуви, специальную гимнастику, массажи, физиотерапию, применение лечебных грязей, озокерита и парафина. При выраженной деформации выполняется хирургическая коррекция.
При подозрении на вальгусную деформацию стоп нужно как можно раньше обратиться за помощью к специалисту, чтобы избежать осложнений болезни и оперативного вмешательства.
Гиперкератоз стоп
Загрубение кожи стоп — это патология, которая считается косметическим дефектом, не смотря на довольно-таки неприятные ее последствия. Загрубевшая кожа является результатом гиперкератоза — заболевания, при котором происходит чрезмерно быстрое деление клеток эпидермиса и нарушается их слущивание, что приводит к утолщению рогового слоя кожи.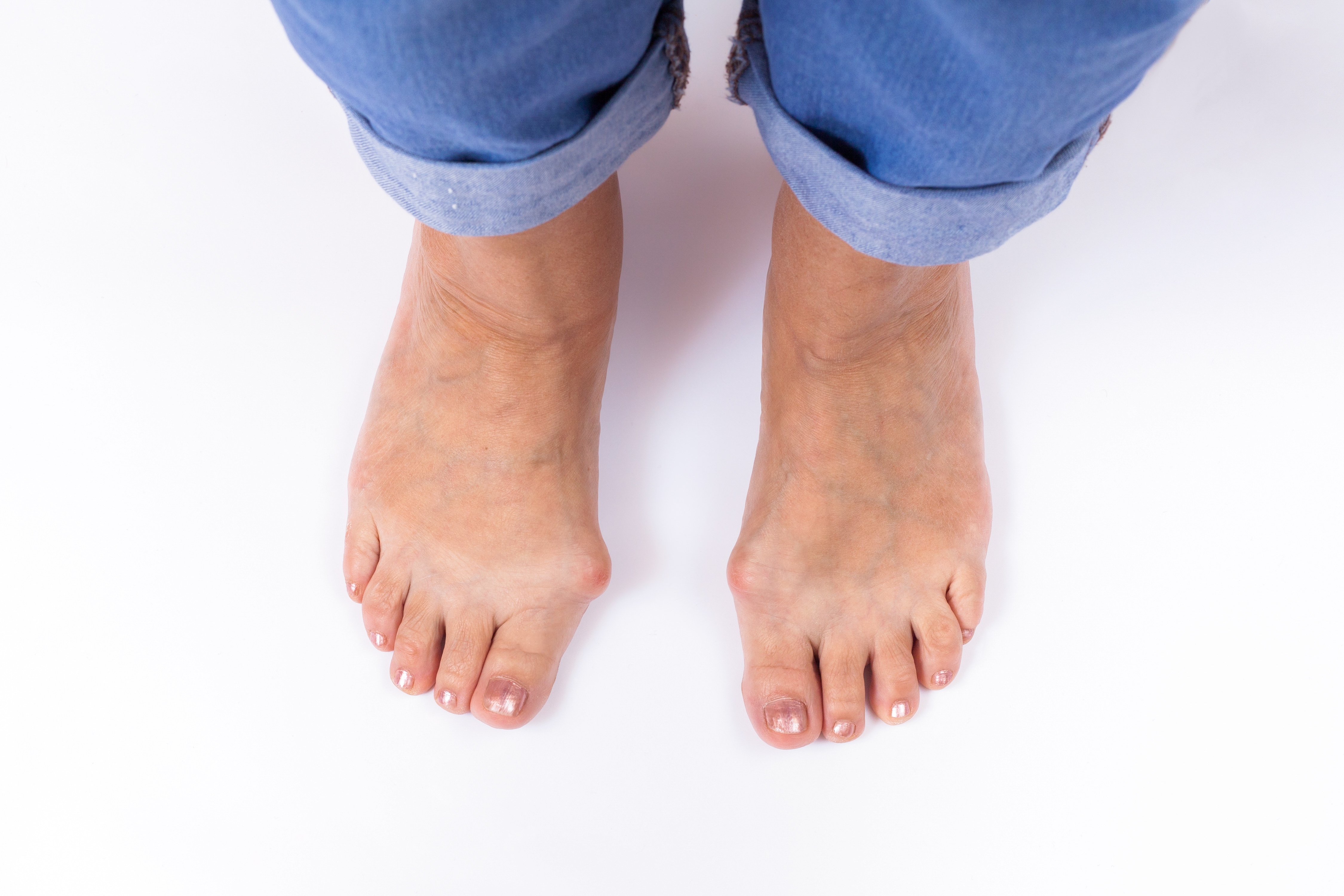
Гиперкератоз может привести к появлению глубоких кровоточащих трещин, точечных кровоизлияний, язвочек, межпальцевых и жестких корневых мозолей, которые будут доставлять много болезненных ощущений при ходьбе. Для здоровых людей такие осложнения не представляют опасности, но для больных сахарным диабетом они грозят развитием гангрены.
Причины появления гиперкератоза разделяются на две группы: внешние и внутренние. К внутренним причинам относятся нарушение кровообращения в сосудах ног, варикоз, атетосклероз, сахарный диабет, псориаз, ихтиоз, гипо- или авитаминоз. Но чаще всего причиной являются внешние факторы: неудобная, тесная или большая по размеру обувь, длительные или избыточные нагрузки на ноги, лишний вес, деформации стоп и нарушения правил личной гигиены. Повышенные нагрузки на стопу и натирание кожи обувью провоцируют усиленное деление роговых клеток, которые не успевают также активно слущиваться, формируя утолщение кожи.
Для успешного лечения гиперкератоза нужно в первую очередь установить причину появления патологии и устранить ее.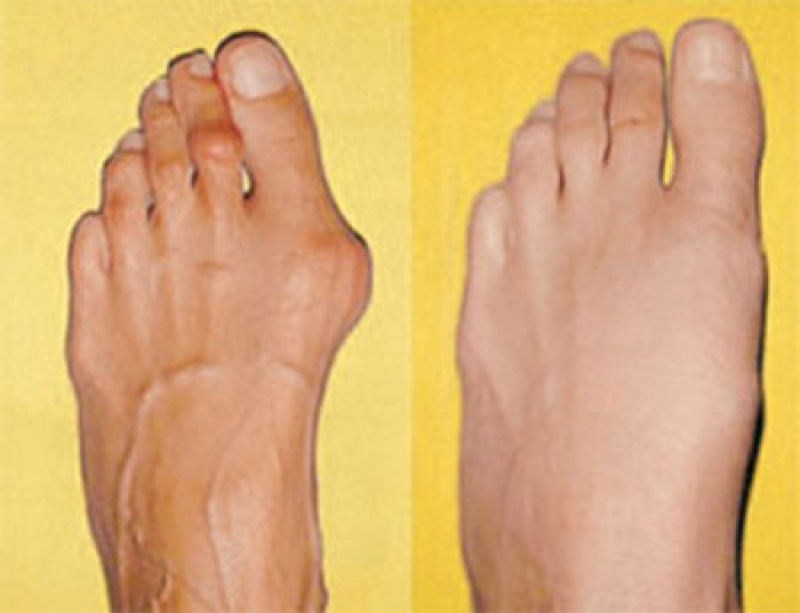 Для ликвидации внешних проявлений болезни требуется размягчение загрубевшей кожи ступней, удаление жесткого слоя эпидермиса, шлифовка кожи и медицинский педикюр. Для смягчения и увлажнения эффективны ванночки для ног, применение сока алоэ, для лечения трещин — аппликации с синтомициновой мазью. Очень важно правильно подобрать ортопедическую обувь, которая поможет исправить деформацию стопы, равномерно распределит нагрузку при ходьбе и предотвратит натирание.
Для ликвидации внешних проявлений болезни требуется размягчение загрубевшей кожи ступней, удаление жесткого слоя эпидермиса, шлифовка кожи и медицинский педикюр. Для смягчения и увлажнения эффективны ванночки для ног, применение сока алоэ, для лечения трещин — аппликации с синтомициновой мазью. Очень важно правильно подобрать ортопедическую обувь, которая поможет исправить деформацию стопы, равномерно распределит нагрузку при ходьбе и предотвратит натирание.
Во избежание длительного и малоприятного лечения, важно как можно раньше обнаружить начальные проявления болезни, пока они являются незначительным косметическим дефектом и сразу принять необходимые меры.
Синдром диабетической стопы
Каждый человек, который болеет сахарным диабетом, рискует столкнуться с осложнением болезни, грозящим ампутацией нижней конечности. Чтобы избежать такого исхода, нужно внимательно следить за изменениями самочувствия, приделяя особое внимание состоянию кожи ступней.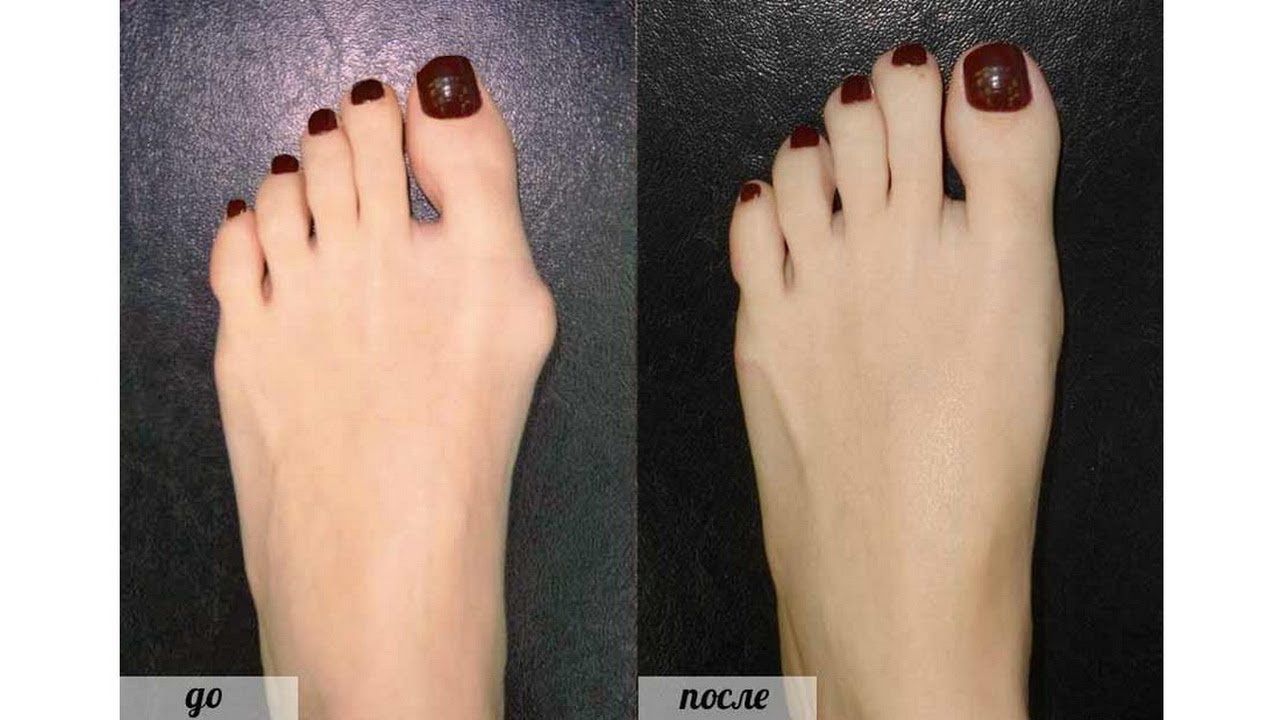
Опасность ампутации нижней конечности возникает по причине развития синдрома диабетической стопы, при котором повышается травматизация кожи стоп. Высокий уровень сахара в крови нарушает кровообращение в сосудах ног, что влечет за собой ухудшение питания кожи и подвергает ее частым повреждениям. Также повышенный сахар снижает чувствительность нервных окончаний, из-за чего травматизация кожи может остаться незамеченной. Любое повреждение легко может привести к образованию язв и гнойников, переходящих в гангрену.
Синдром диабетической стопы можно распознать по таким признакам, как сухость кожи стоп, распухание, покраснение ног, повышение температуры, вросшиеся ногти, заостренные пальцы, бурсит, боль или онемение в ногах, появление грибка, волдырей, мозолей, бородавок или язв на ступнях. Для успешного предотвращения болезни важно как можно раньше обнаружить у себя наличие любого из этих признаков и сразу обратиться к специалисту. Также очень важно важно контролировать уровень сахара в крови, соблюдать диету и личную гигиену, носить ортопедическую обувь или стельки.
Ортопедическая обувь имеет минимальное количество швов и «дышащую» структуру, обладает антибактериальным, противогрибковым и противоаллергическим свойством. Польза ортопедических стелек заключается в том, что они создают разгрузку в месте нахождения язвы и предотвращают появление повреждений. Стельки имеют антибактериальную пропитку нижнего шара и позволяют ногам «дышать».
Несложные меры профилактики, проведенные вовремя, в большинстве случаев помогают предотвратить появление диабетических язв, избавляя тем самым от риска ампутации конечности.
Искривления пальцев ног
Искривление пальцев ног — это патология, при которой пальцы ног приобретают неестественную форму. Это не только эстетическая проблема, но и причина возникновения болей, судорог, язв и хронических заболеваний суставов стоп.
Основными причинами развития искривлений пальцев являются нарушения мышечного баланса и отклонения в строении костей стоп. Движение пальцев стоп осуществляется при помощи работы мышц двух групп: сгибателей и разгибателей, сухожилия которых прикреплены к фалангам пальцев. В норме сухожилия этих мышц работают с одинаковой силой. Но при плоскостопии стопы удлиняются, вследствие чего сгибатели начинают преобладать над разгибателями. Это ведет к излишнему натяжению сухожилий, следствием которого становится постепенное искривление пальцев. При усилении тонуса коротких сгибателей, которые прикреплены сухожилиями к средней фаланге, формируется когтеобразное искривление пальцев. При усилении тонуса длинных сгибателей возникает молоткообразное искривление.
В норме сухожилия этих мышц работают с одинаковой силой. Но при плоскостопии стопы удлиняются, вследствие чего сгибатели начинают преобладать над разгибателями. Это ведет к излишнему натяжению сухожилий, следствием которого становится постепенное искривление пальцев. При усилении тонуса коротких сгибателей, которые прикреплены сухожилиями к средней фаланге, формируется когтеобразное искривление пальцев. При усилении тонуса длинных сгибателей возникает молоткообразное искривление.
Развитию деформации пальцев способствует ношение неудобной обуви (с тонким носком или высокими каблуками), травмы, болезни суставов, нервно-мышечные заболевания, лишний вес и сахарный диабет. Исходя из этого, основными консервативными способами борьбы с проблемой является ношение ортопедической обуви, оздоровительная физкультура, массажи и физиотерапия.
Если вовремя не обратиться с специалисту, деформация пальцев может стать фиксированной и единственным способом избавления от нее будет оперативное вмешательство.
Косточки на ногах
Образование «косточки» или «шишки» на ногах в области большого пальца беспокоит не только, как внешний дефект, но и как причина постоянных болезненных ощущений при ходьбе. Для того, чтобы борьба с этой проблемой не была напрасной, сначала нужно установить, следствием какой болезни она является.
Чаще всего «шишка» появляется из-за развития вальгусной деформации первого пальца стопы. При этой болезни происходит ослабевание связочно-мышечного аппарата стоп, из-за чего изменяются суставы и кости. Развивается поперечное плоскостопие с отклонением первого пальца наружу, вследствие чего и образовуется «шишка».
Еще одной причиной появления «шишки» на ноге является бурсит — воспаление суставной сумки, вследствие которого в ней образовуется много жидкости. Скопление жидкости приводит к увеличению суставной сумки, что имеет вид «шишки». Болезнь отличается характерной симптоматикой: боль и жжение в области сустава, кожа красного цвета, отечность и увеличенная подвижность сустава.
Также «шишка» может появиться при подагре — отложении солей мочевой кислоты в суставе большого пальца. Образование кристаллов соли провоцирует воспаление, сопровождающееся сильной болью. Развитие болезни характеризуется приступом острой боли, которым часто сопутствует головная боль, повышение температуры, чувство усталости, местное покраснение и отечность.
Основными причинами возникновения всех этих патологий чаще всего является наследственность, остеопороз, ношение неудобной и тесной обуви, излишние нагрузки на ноги или лишний вес.
Поэтому в целях профилактики нужно соблюдать режим труда и отдыха, носить ортопедическую обувь или стельки, при подозрении на болезнь обязательно обращаться к специалисту.
Натоптыши в передней части стопы
Довольно часто людям приходится сталкиваться с образованием натоптышей в передней части стопы, которые могут стать причиной появления жжения или боли при ходьбе. Натоптыши представляют собой огрубение и утолщение рогового слоя кожи стоп вследствие длительной нагрузки на нее.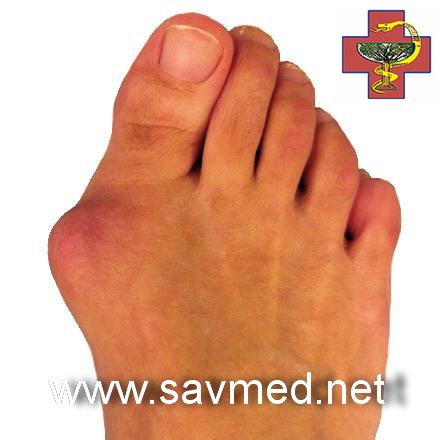
Чаще всего натоптыши образуются у оснований пальцев и на подушечках ног. Их образование — это по сути защитная реакция организма на давление или натирание, повреждающее кожу. В месте повреждения нарушается кровообращение, вследствие чего клетки кожи начинают вырабатывать большое количество кератина, что приводит к ороговению кожи. Основными причинами, провоцирующими ороговение кожи являются излишние или длительные нагрузки на ноги и ношение неудобной, тесной или большой по размеру обуви. Также причиной может быть плоскостопие, бурсит, лишний вес, сахарный диабет или грибковая инфекция.
Борьба с натоптышами сводится к установлению и устранению причины их появления. Если причиной является деформация стоп, нагрузки на ноги, давление или натирание обувью, лучшим выходом будет ношение ортопедической обуви или стелек. Они помогут исправить деформацию стоп, правильно распределт нагрузку на ноги, избавят кожу от давления или натирания и облегчат болевые ощущения при ходьбе.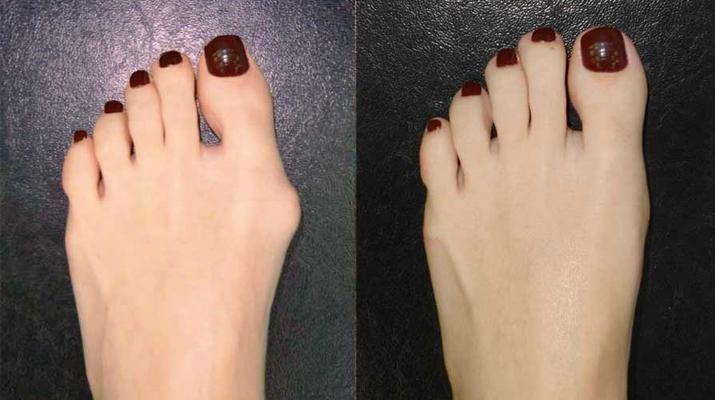
После ликвидации причины появления натоптышей, остается лишь избавиться от ее местных проявлений. Если проблема не запущена, для этого достаточно будет размягчить кожу и удалить ее ороговевший слой пемзой. Размягчить кожу поможет ваннчка для ног и компресс с кремом на основе салициловой кислоты на 6-8 часов. Уменьшить жжение в пораженном месте можно при помощи кремов, которые содержат ментол.
В запущенных случаях (наличие глубоких или корневых мозолей) борьба с проблемой домашними способами неэффективна, а при сахарном диабете — еще и опасна. Поэтому, чтобы не создавать себе дополнительных проблем, нужно обратиться за помощью к специалисту.
Перекос пятки
Перекос пятки нельзя считать всего лишь внешним дефектом, так как он развивается не сам по себе, а является следствием серьезных нарушений функций стоп. Для успешной борьбы с этой проблемой важно своевременно обратиться к специалисту, который определит причину ее появления и подберет необходимые меры по борьбе с ней.
Полноценный процесс ходьбы человеку обеспечивает слаженная работа всех суставов, связок и мышц опорно-двигательного аппарата. При этом стопам отводится опорная, рессорная и балансировочная функции. Успешному осуществлению этих функций способствует правильное строение и расположение костей стоп, которое регулируют связки и мышцы. При помощи работы связок и мышц стопа приобретает свою форму и возможность двигаться.
Шаговый цикл осуществляется при сочетании двух противоположных по направлению естественных движений стоп: супинации и пронации. В процессе ходьбы они позволяют стопе упруго распластаться под действием массы тела с последующим возвратом в первоначальную форму. При супинации происходит поворот тыла стопы наружу, подъём продольного свода, укорочение стопы и «замыкание» её суставов. Пронация сопровождается вращением стопы внутри и ее удлинением, что осуществляет рессорную и балансировочную функцию.
В силу патологических изменений в строении стоп может развиться гиперсупинация или гиперпронация, которая особенно чревата последствиями. Гиперсупинация сопровождается излишним наклоном стоп наружу, вследствие чего точка опоры пяток смещается в ту же сторону и подымаются своды стоп. В случае гиперпронации тыльные поверхности стоп разворачиваются внутрь, а подошвы – наружу, из-за чего центр опоры пяток перемещается на их наружную часть. Такие изменения влекут за собой образование стойкой деформации костей стоп и имеют негативное влияние на функционирование всего опорно-двигательного аппарата.
Гиперсупинация сопровождается излишним наклоном стоп наружу, вследствие чего точка опоры пяток смещается в ту же сторону и подымаются своды стоп. В случае гиперпронации тыльные поверхности стоп разворачиваются внутрь, а подошвы – наружу, из-за чего центр опоры пяток перемещается на их наружную часть. Такие изменения влекут за собой образование стойкой деформации костей стоп и имеют негативное влияние на функционирование всего опорно-двигательного аппарата.
При наличии таких нарушений ухудшается походка, появляется боль в стопах, пятках, лодыжках и, даже, в коленях и пояснице. Лучший способ борьбы с патологией — это ношение ортопедической обуви или стелек с целью коррекции дефекта и предупреждения его прогрессирования. Также их использование поможет уменьшить боль и исправить походку. Немалую роль играет специальная зарядка, которая помогает укрепить мышцы, участвующие в процессе ходьбы.
С целью профилактики развития патологии нужно тренеровать мышцы ног и исключить травмирующие факторы: избыточные нагрузки на ноги и ношение неправильной обуви.
Подошвенный фасциит
Приблизительно каждый десятый человек сталкивается с появлением постоянных сильных болей в области пятки, которые не проходят даже после длительного отдыха. Боли, которые обостряются утром, при попытке делать первые шаги, при ходьбе по лестнице или после интенсивной физической нагрузки чаще всего обусловлены образованием подошвенного фасциита — болезни, при которой происходят воспалительно-дегенеративные изменения подошвенной фасции.
Подошвенная фасция — это связки, которые соединяет пяточную кость с костями плюсны, поддерживая продольный свод стопы. Они выполняют амортизационную функцию, защищают костную структуру и обеспечивают ее стабильность. В положении стоя ослабленная подошвенная фасция испытывает особенно сильную нагрузку в месте ее прикрепления к пяточной кости. В случае перегрузки фасции в этом месте происходит микронадрыв и, как следствие, местное воспаление ее волокон, что и является причиной боли.
Подошвенный фасциит часто является причиной плоскостопия, развивается из-за повторяющихся небольших травм фасции, лишнего веса, ревматических заболеваний, нарушения кровообращения в ногах или неправильного обмена веществ.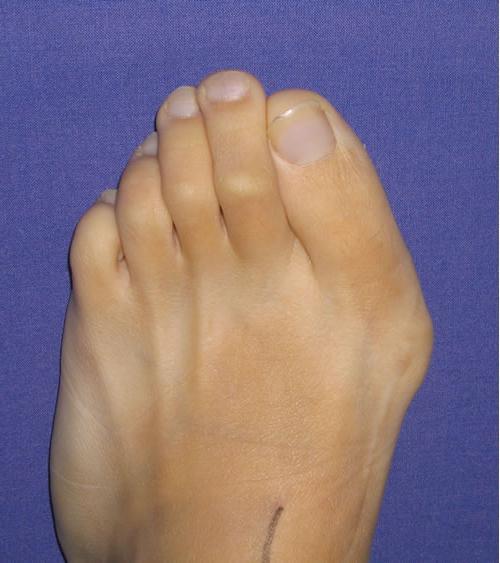 Все меры по лечению направляются на ликвидацию воспалительного процесса. Действенными средствами будут физиопроцедуры, массажи стоп, упражнения ногами и пассивная ортопедическая разгрузка. Среди эффективных средств — пружинящие подпяточники или комбинированные ортопедические стельки. Последние распределяют нагрузку на стопу, снижают ударную волну при ходьбе и уменьшают боль. С целью профилактики болезни нужно делать зарядку, не перегружать мышцы стоп длительными нагрузками и подбирать удобную обувь.
Все меры по лечению направляются на ликвидацию воспалительного процесса. Действенными средствами будут физиопроцедуры, массажи стоп, упражнения ногами и пассивная ортопедическая разгрузка. Среди эффективных средств — пружинящие подпяточники или комбинированные ортопедические стельки. Последние распределяют нагрузку на стопу, снижают ударную волну при ходьбе и уменьшают боль. С целью профилактики болезни нужно делать зарядку, не перегружать мышцы стоп длительными нагрузками и подбирать удобную обувь.
Никогда не забывайте о том, что предотвратить болезнь гораздо легче и менее затратно, чем бороться с ней.
Пяточная шпора
Нередко люди сталкиваются с такой проблемой, как появление острой боли в области пятки при опоре на нее. Такая боль является главным симптомом пяточной шпоры — болезни, при которой происходит формирование костного нароста в нижней части пяточной кости вследствие отложения солей кальция. Однако болевые ощущения обусловлены не наличием шпоры, а воспалением тканей, окружающих пяточную кость.
Костный нарост образовуется в качестве компенсаторной реакции на повреждение связок или мышц в месте их прикрепления к пяточной кости. Основной причиной появления пяточной шпоры является подошвенный фасциит (воспаление подошвенной фасции), но не исключены и другие: плоскостопие, заболевания позвоночника и суставов, травмы пятки, бег по твердой поверхности, избыточные нагрузки, лишний вес, нарушение походки и ношение неудобной обуви.
Все меры по борьбе с болезнью направляются на устранение ее причины — снятие воспаления. Также необходимы занятия лечебной гимнастикой, массажи, физиопроцедуры, соблюдение щадящего режима для ног, ношение специальных ортопедических подпяточников и стелек. Действие последних заключается в облегчении боли благодаря их мягкой текстуре в области проекции пяточной кости и способности поглощать ударную волну при ходьбе. Также они помогают правильно распределить нагрузку на стопу, что гораздо снижает риск дополнительной травматизации плантарной фасции.
С целью профилактики пяточной шпоры, нужно предотвратить развитие предшествующих болезней, не перегружать связки и мышцы стоп длительными нагрузками, подбирать удобную обувь и желательно носить ортопедические стельки или подпяточники.
Как видите, процесс лечения этой болезни занимает немало труда и времени, поэтому старайтесь не забывать об элементарных мерах ее предупрждения.
Забыть про шишки. Газета «Томские новости»
Отчего у некоторых женщин на ступне около большого пальца появляется костный вырост – до сих пор не ясно. Известно, что заболевание это наследственное, и страдают им в 90 % случаев женщины. То есть если «шишечками» на ногах мучались бабушка и мама, то вероятность получить это «наследство» достаточна велика. И тут уже никакие стельки и мази не помогут – избавиться от косточки можно только с помощью операции.— Это заболевание называется вальгусная деформация большого пальца стопы или халюкс вальгус (Hallux Valgus), — поясняет заведующий отделением хирургии «Первой частной клиники», врач высшей категории Сергей Алымов. — Происходит деформация первой плюсневой косточки – она уходит внутрь, а первый пальчик выступает наружу. Проблема заключается в том, что остановить рост косточки – невозможно.
— Происходит деформация первой плюсневой косточки – она уходит внутрь, а первый пальчик выступает наружу. Проблема заключается в том, что остановить рост косточки – невозможно.
Растет косточка у всех по-разному: у кого-то уже в 18 лет достигает 3-4 сантиметров, другим, несмотря на патологию, и в 60 лет не досаждает. В качестве факторов, которые усугубляют рост шишки врачи называют высокие каблуки, работу, которая требует длительного нахождения на ногах.
Неприятные образования портят внешний вид ступни, часто причиняют ощущение дискомфорта при ходьбе. А в обувных магазинах обладательницам «халюкс вальгус» часто приходиться отказывать себе в покупке понравившихся туфель, выбирая удобную, широкую обувь:
— Метод лечения этого заболевания – один, — продолжает Сергей Алымов, — это операция, в процессе которой корректируется деформация пальца и плюсневой косточки, а шишка – спиливается.
Современная методика достаточно щадящая – не требует ношения гипса, домой пациента отпускают уже на следующие сутки. При этом перемещаться он может самостоятельно – без костылей и посторонней помощи.
При этом перемещаться он может самостоятельно – без костылей и посторонней помощи.
Операция проводится под спинномозговой анестезией. Человек находится в сознании, но ниже пояса ничего не чувствует. Длительность операции – в среднем 1,5 часа на обеих ногах. После удаления костного нароста накладывается внутрикожный косметический шов, поэтому послеоперационные рубцы малозаметны.
— От прооперированного требуется в течение четырех недель не делать в процессе ходьбы перекатов с пяточки на носок, а ходить либо на внешней стороне стопы, либо на пятках, — поясняет Сергей Алымов. — На 10-12 сутки мы снимаем швы. Через 4 недели позволяем полную нагрузку на стопу. Через 6 недель женщина уже может носить каблуки.
Пациентки Сергея Алымова часто делятся с хирургом опасением: а не вырастет ли косточка вновь?
— Действительно, в случае неправильно проведенной операции – это может произойти, — рассказывает доктор. — Круг специалистов, способных грамотно провести лечение – достаточно узок. Но если операция проведена по всем правилам: отсечено сухожилие, определенным образом перепилена головка плюсневой кости – случаи рецидивов бывают крайне редко. В моей 13-летней практике таких случаев не было.
Но если операция проведена по всем правилам: отсечено сухожилие, определенным образом перепилена головка плюсневой кости – случаи рецидивов бывают крайне редко. В моей 13-летней практике таких случаев не было.
Операции при вальгусной стопе — Клиники Беларуси
Операции при вальгусной стопе
Что такое вальгусная деформация стопы?
Под вальгусной деформацией стопы принято понимать заболевание, при котором появляются косточки, или «шишки», на стопах. Характерно, что появлению данной патологии подвержены исключительно представительницы прекрасного пола. И не только потому, что они в погоне за красотой они не снимая носят очень красивые, но крайне неудобные и тесные туфли на каблуках. Причина кроется в анатомических особенностях стопы мужчин, обладающих более крепкими и эластичными связками, предохраняющими их стопы от деформации. У сильной половины человечества данное заболевание может быть исключительно последствием травмы, значительных перегрузок либо же может проявляться под действием наследственных факторов.
Еще одним предрасполагающим фактором может стать комбинированное плоскостопие, при котором уплощение происходит, главным образом, в поперечной плоскости и меньше – в области продольного свода стоп.
Что же происходит при вальгусной деформации стопы?
В результате того, что прогрессирующими темпами происходит увеличение поперечного размера стопы, появляются так называемые «косточки на ногах» из-за вальгусного отклонения первого пальца стопы, который постепенно смещается кнаружи, что, в свою очередь, приводит к «выпиранию» головки плюсневой кости. При этом визуально видно отклоненный кнаружи большой палец, который при выраженной степени вальгусной деформации «налазит» на соседние пальцы. Вследствие этого начинает затрагиваться весь передний отдел стопы, делая ее эстетически непривлекательной и несколько искривленной. К слову, именно по этой причине девушки чаще всего и обращаются к врачу-ортопеду, поскольку начинают стесняться носить открытую обувь.
Очень важно на ранних стадиях заболевания прибегнуть к помощи специалиста, поскольку в дальнейшем к данному косметическому эффекту добавляется появление омозолелостей на ногах и болезненных натоптышей, которые делают ходьбу болезненной и мучительной, а выбор обуви – затруднительным.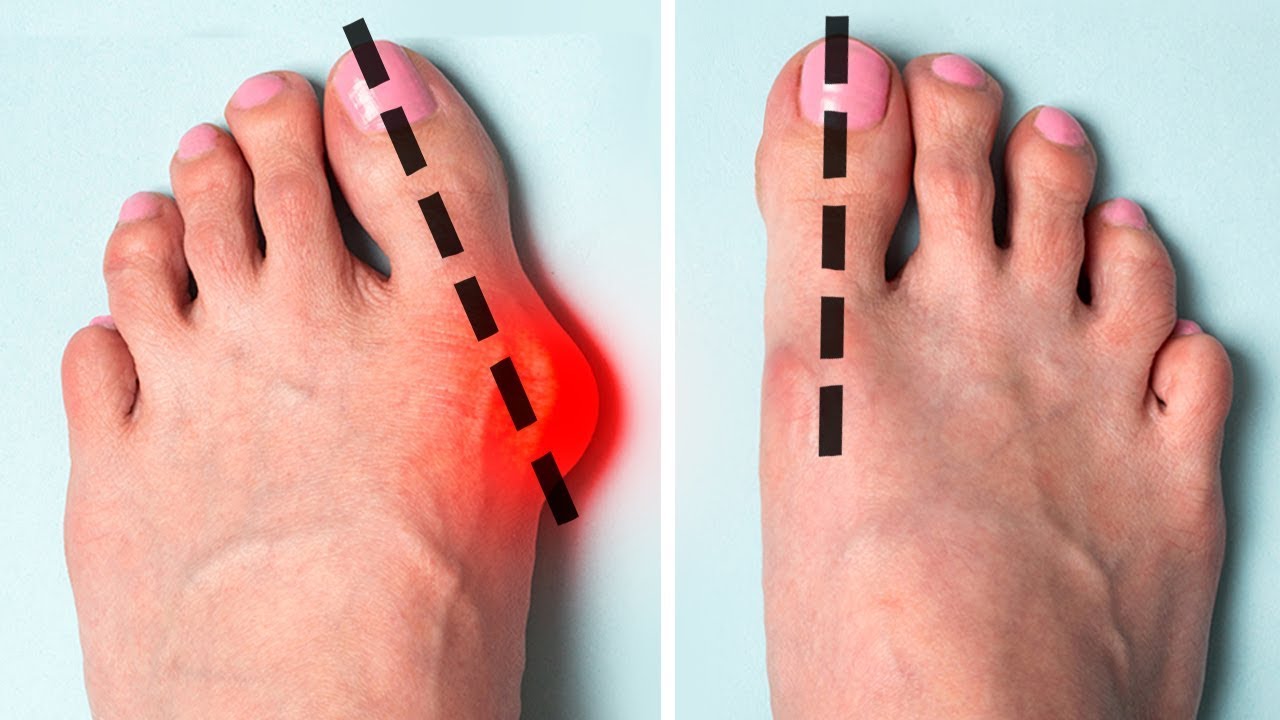 Кроме того, последствием вальгусной деформации стопы является увеличение риска развития патологии позвоночного столба, тазобедренного и коленного суставов, поскольку на них перераспределяются и аномально усиливаются нагрузки, с которыми перестает справляться стопа.
Кроме того, последствием вальгусной деформации стопы является увеличение риска развития патологии позвоночного столба, тазобедренного и коленного суставов, поскольку на них перераспределяются и аномально усиливаются нагрузки, с которыми перестает справляться стопа.
Выделяют три степени вальгусной деформации.
1. 1 степень – характеризуется отклонением большого пальца на 20 градусов. Основным проявлением является усталость ног по вечерам, особенно после длительной ходьбы и ношения узкой неудобной обуви, обуви с каблуками. Первым признаком поперечного плоскостопия является утолщение и покраснение кожных покровов в области 2-5 пальцев.
2. При 2 степени боли становятся более интенсивными и могут распространяться на область голени и лодыжки. Большой палец отклоняется уж на 20-39 градусов, а в области расположения плюсневых костей появляются натоптыши.
3. При 3 степени большой палец отклонен уже на 35-39 градусов, болевой синдром ярко выражен, причем не только в области стопы, иногда и в районе тазобедренного сустава, ходьба превращается в настоящее испытание. Могут появляться отёки и воспаление в области суставов и сухожилий.
Могут появляться отёки и воспаление в области суставов и сухожилий.
Лечение вальгусной деформации стопы
Метод лечения определяется врачом в зависимости от стадии заболевания. На начальных стадиях врач может порекомендовать мероприятия по восстановления естественного свода стопы, включающие лечебную гимнастику, ношение ортопедических стелек и обуви.
Применение консервативной медикаментозной терапии обычно направлено исключительно на снятие болевого синдрома либо воспаления в районе суставной сумки первого плюсне-фалангового сустава, которые являются частыми спутниками данного заболевания. Кроме того, может являться частью предоперационной подготовки пациента.
Остеотомия — основной метод хирургического лечения вальгусной деформации стоп.
Известно более 300 операций такого профиля, однако на сегодня наиболее популярной является выполнение остеотомий на различных уровнях плюсневых костей и фалангах пальцев (остеотомии первой плюсневой кости типа SCARF, шевронных остеотомий и т.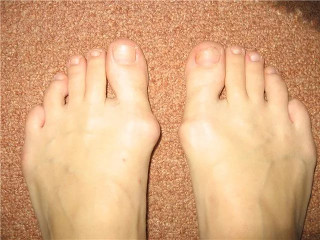 д.).
д.).
Длительность операции – 40 минут.
В большинстве случаев операция по восстановлению нормальной формы стопы проводится под спинномозговой анестезией или другим наркозом.
Непосредственно после ее проведения стопа надежно фиксируется эластичной повязкой для обездвиживания пальцев ног прооперированной стопы. Заметим, что при таких видах операции отпадает необходимость в гипсовании стопы, что делает послеоперационный период короче.
Послеоперационный период
Уже через несколько дней можно начинать двигать пальцами стопы. А ходить – на следующий же день, но только в специальной обуви и не перегружая стопу.
Всего реабилитация длится 2-3 недели.
Полные нагрузки допускается давать только через 4-5 недель после операции, а занятия спортом, ношение высоких каблуков не ранее, чем через 6 месяцев, поскольку в противном случае может наступить рецидив (повторное проявление заболевания).
Не менее важным в послеоперационном периоде является ношение ортопедических стелек и правильно подобранной обуви.
Хирургическое лечение вальгусной деформации стоп (удаление косточки на стопе)
Операция вальгусной патологии -шишка или косточка — это коррекция деформации большого пальца с заметным отклонением к наружному краю стопы. @joint-surgeonВальгусная патология первого пальца стопы (искривленность, «шишка» или «косточка») — это довольно распространённое заболевание, прежде всего среди женского населения. Для вальгусной патологии характерно заметное отклонение большого пальца к наружному краю стопы, что может спровоцировать искривление остальных пальцев. Все это создает довольно неэстетичную картину. Как правило, женщины чаще всего сталкиваются с вальгусной деформацией и замечают, что обувь привычного размера им больше не подходит. На прогрессирующей стадии болезни перенагрузка первого плюснефалангового сустава увеличивается с каждым днем. Со временем деформации подвергаются и другие пальцы, а именно приобретают форму молотка. Иногда отмечаются и признаки крючковидного пальца. Косточка на стопе с нарастающим поперечным плоскостопием сильно деформирует плюснефалангового сустава передний отдел стопы. Подошва его становится более плотной и выступает в центре; в этом же месте образуются болезненные экзостозы (костные наросты) и воспаления, еще больше усугубляющие проблему с обувью. Чрезмерные нагрузки на стопу могут вызвать артроз первого плюснефалангового сустава (халлюкс ригидус). Зачастую специалисты отмечают и косметический аспект операции, которую называют «Золушка» или «Cinderella». Однако улучшение функций, снятие хронической боли и коррекция деформационных патологий стопы также являются важными составляющими комплексного лечения.
Косточка на стопе с нарастающим поперечным плоскостопием сильно деформирует плюснефалангового сустава передний отдел стопы. Подошва его становится более плотной и выступает в центре; в этом же месте образуются болезненные экзостозы (костные наросты) и воспаления, еще больше усугубляющие проблему с обувью. Чрезмерные нагрузки на стопу могут вызвать артроз первого плюснефалангового сустава (халлюкс ригидус). Зачастую специалисты отмечают и косметический аспект операции, которую называют «Золушка» или «Cinderella». Однако улучшение функций, снятие хронической боли и коррекция деформационных патологий стопы также являются важными составляющими комплексного лечения.
Врачи специализированного медицинского центра хирургии стопы и голеностопного сустава в Геленк Клинике, что недалеко от Фрайбурга, проводят высокопрофессиональное щадящее лечение деформационных патологий большого пальца. Опытные хирурги клиники — это настоящие профессионалы своего дела. В своей работе они используют исключительно высокотехнологичную аппаратуру, способствующую проведению безболезненных малоинвазивных вмешательств.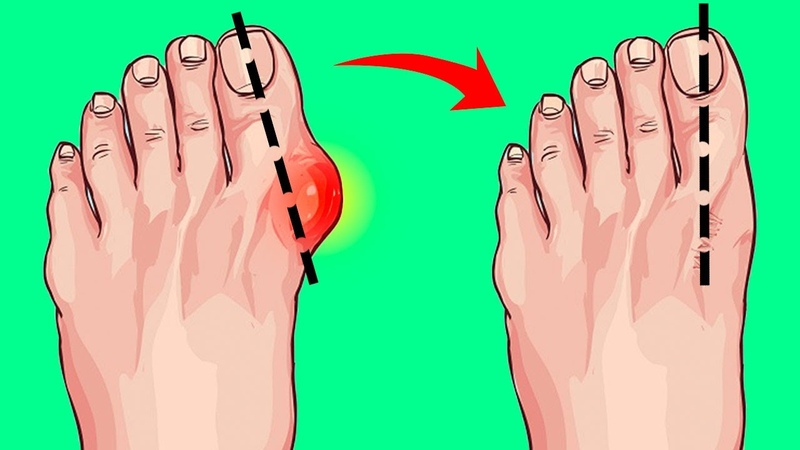 После операции в Геленк Клинике в г. Фрайбург у пациента не останется рубцов. Таким образом, процесс выздоровления и реабилитационный период сводятся до минимума, что позволяет избежать видимых рубцов на стопе.
После операции в Геленк Клинике в г. Фрайбург у пациента не останется рубцов. Таким образом, процесс выздоровления и реабилитационный период сводятся до минимума, что позволяет избежать видимых рубцов на стопе.
Степень тяжести вальгусной деформации определяет сложность и ход оперативного вмешательства. Чем сложнее операция, тем продолжительнее послеоперационное лечение. Именно поэтому людям, страдающим от вальгусной деформации (Hallux Valgus) необходимо своевременно обратиться к врачу и заранее обсудить лечение, а также все возможности коррекции недуга.
Лечение вальгусной деформации в Геленк Клинике возвращает пациентам прежнюю подвижность в кратчайшие сроки. Кроме того, целью наших специалистов является достижение наилучшего косметического результата без рубцов и других видимых последствий.
Цель хирургического лечения вальгусной деформации
- Уменьшение боли
- Оптическая коррекция формы стопы
- Выпрямление первого плюснефалангового сустава
- Предотвращение артроза (халлюкс ригидус)
- Возможность носить открытую обувь
- Малоинвазивное лечение вальгусной деформации и незначительное рубцевание
Врач какого профиля проводит операцию вальгусной деформации?
Специализированная клиника Геленк Клиник (Gelenk-Klinik) в г.![]() Фрайбург отличается особым отношением между врачами и пациентами. Это значит, что Ваш лечащий врач будет наблюдать Вас от составления анамнеза до самой операции. Таким образом, у Вас есть компетентное контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы. Доктор Томас Шнайдер и доктор Мартин Ринио являются одними из ведущих специалистов в области хирургии стопы и голеностопного сустава. Кроме того, д-р Шнайдер и д-р Ринио — это опытные дипломированные хирурги, которые проводят лечение вальгусной деформации стопы и голеностопа на высочайшем уровне, ежегодно проверяются независимыми медицинскими ассоциациями Германии, а так же постоянно повышают свою квалификацию. Именно поэтому ортопедической Геленк-Клинике (Gelenk-Klinik) во Фрайбурге было присвоено официальное название «Центр хирургии стопы и голеностопного сустава».
Фрайбург отличается особым отношением между врачами и пациентами. Это значит, что Ваш лечащий врач будет наблюдать Вас от составления анамнеза до самой операции. Таким образом, у Вас есть компетентное контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы. Доктор Томас Шнайдер и доктор Мартин Ринио являются одними из ведущих специалистов в области хирургии стопы и голеностопного сустава. Кроме того, д-р Шнайдер и д-р Ринио — это опытные дипломированные хирурги, которые проводят лечение вальгусной деформации стопы и голеностопа на высочайшем уровне, ежегодно проверяются независимыми медицинскими ассоциациями Германии, а так же постоянно повышают свою квалификацию. Именно поэтому ортопедической Геленк-Клинике (Gelenk-Klinik) во Фрайбурге было присвоено официальное название «Центр хирургии стопы и голеностопного сустава».
Насколько эффективно хирургическое лечение вальгусной деформации?
Результативность операции не зависит от степени тяжести вальгусной деформации.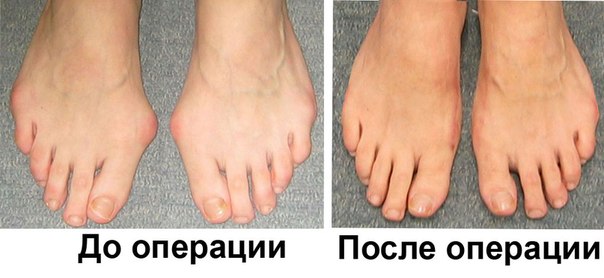 Однако, степень выраженности заболевания халлюкс вальгус определяет методику оперативного вмешательства. Лечение вальгусной деформации имеет определенные особенности, которые объясняются строением плюсне-фалангового сустава большого пальца, который в свою очередь, отличается от других присутствием сесамовидных косточек и мышц, отвечающих за его стабилизацию и силу первого луча стопы. Использование стабилизирующих металлических имплантатов характерно для пациентов с явно выраженной вальгусной деформацией. В таких случаях больным следует настроится на долгосрочное лечение и более продолжительный восстановительный процесс. Иногда данные металлические конструкции удаляют уже через 6-12 месяцев. И даже при сильно выраженной косточке, сопровождающейся артрозом первого плюснефалангового сустава, специалисты-ортопеды Геленк Клиники во Фрайбурге способны достичь подобного результата.
Однако, степень выраженности заболевания халлюкс вальгус определяет методику оперативного вмешательства. Лечение вальгусной деформации имеет определенные особенности, которые объясняются строением плюсне-фалангового сустава большого пальца, который в свою очередь, отличается от других присутствием сесамовидных косточек и мышц, отвечающих за его стабилизацию и силу первого луча стопы. Использование стабилизирующих металлических имплантатов характерно для пациентов с явно выраженной вальгусной деформацией. В таких случаях больным следует настроится на долгосрочное лечение и более продолжительный восстановительный процесс. Иногда данные металлические конструкции удаляют уже через 6-12 месяцев. И даже при сильно выраженной косточке, сопровождающейся артрозом первого плюснефалангового сустава, специалисты-ортопеды Геленк Клиники во Фрайбурге способны достичь подобного результата.
Перед каждой операцией опытные хирурги Гелнк Клиники проводят с пациентом беседу, во время которой оговаривают все возможные преимущества и осложнения хирургического вмешательства.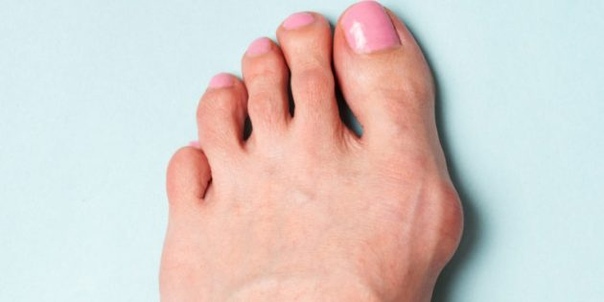 По результатам международных исследований почти 80% пациентов чувствуют себя после операции очень хорошо. Другие 10-15% прооперированных чувствуют себя еще лучше, чем до хирургического вмешательства. И только около 5% больных не почувствовали никакого улучшения. То, насколько эффективно пройдет оперативное лечение вальгусной деформации зависит от квалификации и опыта оперирующего хирурга.
По результатам международных исследований почти 80% пациентов чувствуют себя после операции очень хорошо. Другие 10-15% прооперированных чувствуют себя еще лучше, чем до хирургического вмешательства. И только около 5% больных не почувствовали никакого улучшения. То, насколько эффективно пройдет оперативное лечение вальгусной деформации зависит от квалификации и опыта оперирующего хирурга.
Основываясь на долголетнем опыте работы и сотрудничестве с исключительно опытными и знающими свое дело специалистами, мы рекомендуем каждому пациенту регулярные занятия на дому. Мы считаем, что благодаря специальным упражнениям хирургическое лечение вальгусной деформации будет более эффективным. Подробное описание гимнастических упражнений предоставляется специализированным центром Геленк Клиники по лечению заболеваний стопы в г. Фрайбург.
Подготовка к операции
Сначала врач назначает комплексное клиническое обследование и визуализационную диагностику. В первую очередь проводится беседа с пациентом и затем физический осмотр, и рентген в положении «стоя», то есть под нагрузкой.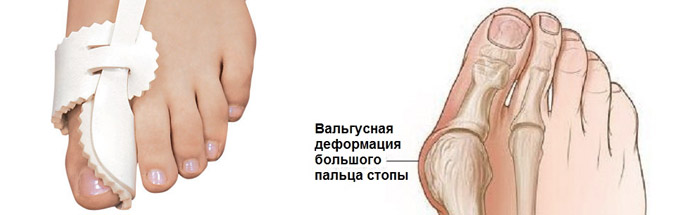 Путем измерения меж плюсневого угла (угол между 1-ой и 2-ой плюсневой костью) определяется степень вальгусной деформации большого пальца. На основании результата данной процедуры врач и пациент принимают решение касательно методики предстоящей операции.
Путем измерения меж плюсневого угла (угол между 1-ой и 2-ой плюсневой костью) определяется степень вальгусной деформации большого пальца. На основании результата данной процедуры врач и пациент принимают решение касательно методики предстоящей операции.
После оценки физического состояния пациента хирург проводит с ним разъяснительную беседу, во время которой оговаривает ход операции, а также возможные осложнения. Помимо этого, перед хирургическим вмешательством с больным встречается анестезиолог, который еще раз тщательно проверяет состояние здоровья пациента перед наркозом. Как правило операция проводится на следующий день.
Как проводится хирургическое лечение вальгусной деформации?
Вальгусная деформация: Заметное отклонение большого пальца к внешней стороне стопы и смещение других суставов. Несимметричность сесамовидных костей. © joint-surgeonХирургическое лечение вальгусной деформации способствует выпрямлению искривленного положения костной оси большого пальца стопы. Кроме того оперативное лечение способствует нормализации сухожильно-мышечного тонуса. В ином случае большой палец все больше отклоняется в сторону. Очень важным моментом во время операции является бережное отношение и минимальная травматизация мышц и сухожилий, окружающих первый палец стопы. Так же хирургическое лечение вальгусной деформации способствует долгосрочному улучшению пронации пальца.
Кроме того оперативное лечение способствует нормализации сухожильно-мышечного тонуса. В ином случае большой палец все больше отклоняется в сторону. Очень важным моментом во время операции является бережное отношение и минимальная травматизация мышц и сухожилий, окружающих первый палец стопы. Так же хирургическое лечение вальгусной деформации способствует долгосрочному улучшению пронации пальца.
Хирургическое лечение вальгусной деформации первого пальца стопы подразумевает также и наблюдение состояния сесамовидных костей. Os sesamoideum или сесамовидная кость находится в толще сухожилий и отвечает за сохранение необходимого расстояния к кости, сохраняя исходные функции сухожильного аппарата. Во время операции хирург должен следить за положением и состоянием сесамовидных костей. Когда данная составляющая сгибательного аппарата стопы принимает участие в патологических процессах, пациент испытывает сильную боль, что значительно ухудшает качество его жизни.
Продолжительность операции составляет около одного часа.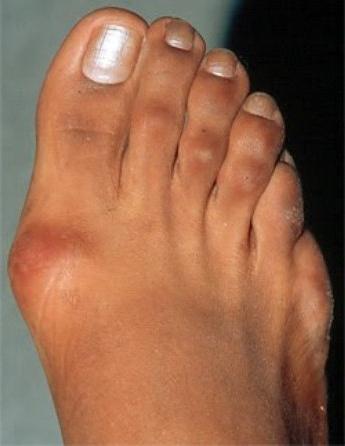 Как правило, хирурги используют малоинвазивные хирургические методики, подразумевающие небольшие разрезы. Подобный принцип работы значительно уменьшает риск заражения. После такой операции у пациентов могут образоваться минимальные рубцы.
В большинстве случаев хирургическое лечение вальгусной деформации комбинируют со следующими методиками:
Как правило, хирурги используют малоинвазивные хирургические методики, подразумевающие небольшие разрезы. Подобный принцип работы значительно уменьшает риск заражения. После такой операции у пациентов могут образоваться минимальные рубцы.
В большинстве случаев хирургическое лечение вальгусной деформации комбинируют со следующими методиками:
- Корригирующая остеотомия:
Данное вмешательство направлено на исправление искривленного положения стопы. - Коррекция мягких тканей (латеральный релиз):
Лечение суставной капсулы и выпрямление вальгусной деформации пальца. - Хирургическое лечение сухожилий::
Коррекция длины сухожилий с целью избегания вальгусной деформации большого пальца стопы. - Во время операции вальгусной патологии хирург может провести также и суставосохраняющую хейлектомию (удаление костных шпор). В случае сильного артроза (халлюкс ригидус) производится артродез (обездвиживание первого плюснефалангового сустава). Таким образом пациент освобождается от сильной боли в стопе и быстро возвращается к прежней активности.
 К счастью данная процедура проводится довольно редко.
К счастью данная процедура проводится довольно редко.
Какой вид анестезии получает пациент при операции на большом пальце?
Как правило оперативное лечение вальгусной деформации проходит под общим наркозом. Однако по желанию пациента эту операцию можно провести и под местной анестезией. Для этого анестезиолог вводит обезболивающее средство в позвоночный канал поясничного отдела позвоночника. Во время такой операции пациент находится при полном сознании. Какой вид наркоза подходит пациенту определяется в индивидуальном порядке, во время беседы с анестезиологом. При этом наши специалисты учитывают все имеющиеся показатели, а также физическое состояние больного. Практикующие анестезиологи Геленк Клиники во Фрайбурге являются профессионалами в области обеих вышеназванных методов.
Будет ли болеть стопа после операции вальгусной деформации?
Каждое хирургическое вмешательство связано с определенной болью. Как правило мы стараемся свести болевые ощущения после оперативного лечения халлюкс вальгус к минимуму. В основном, перед операцией анестезиолог проводит медикаментозную блокаду, обезболивающую стопу примерно на 30 часов. После этого самая сильная болевая волна уже позади и лечение вальгусной деформации можно проводить уже при помощи обычных медикаментов. Наша цель — это максимальное освобождение пациента от боли.
В основном, перед операцией анестезиолог проводит медикаментозную блокаду, обезболивающую стопу примерно на 30 часов. После этого самая сильная болевая волна уже позади и лечение вальгусной деформации можно проводить уже при помощи обычных медикаментов. Наша цель — это максимальное освобождение пациента от боли.
Условия размещения в Геленк Клинике
Частная палата в Геленк Клинике в г. Гундельфинген, Германия.Как правило, во время стационарного пребывания в клинике Вы находитесь в отдельной палате с душем и туалетом. Кроме того, мы предоставляем Вам полотенца, халат и тапочки. Так же, Вы можете пользоваться мини-баром и сейфом. В каждой палате есть окно. С собой необходимо иметь лишь собственные медикаменты, удобную одежду и ночное белье. После операции вальгусной деформации мы гарантируем круглосуточный уход в лице квалифицированного обслуживающего персонала и опытных физиотерапевтов. В основном, срок пребывания в стационаре после операции составляет два дня. Члены Вашей семьи могут остановиться в отеле, который находиться в нескольких шагах ходьбы от клиники.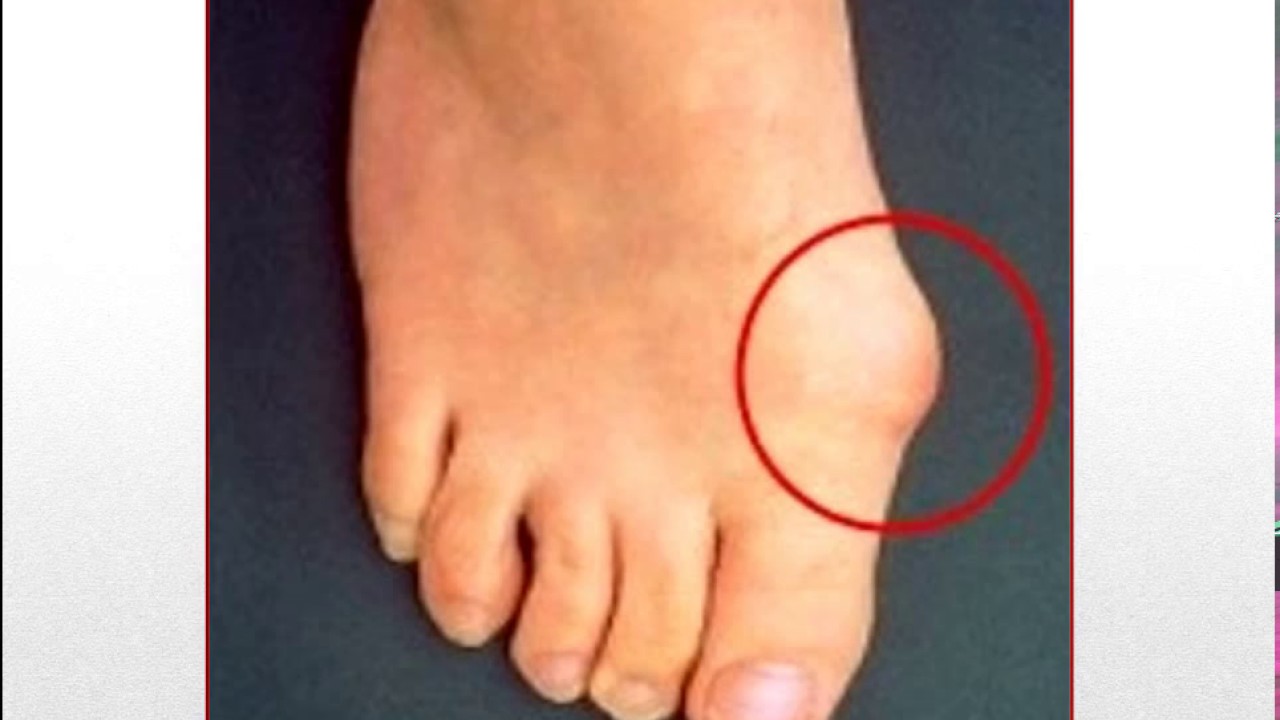 Мы с удовольствием позаботимся о резервации номера в гостинице.
Мы с удовольствием позаботимся о резервации номера в гостинице.
На что нужно обратить внимание после операции?#
Сразу после операции вальгусной деформации стопу необходимо охладить и держать в приподнятом положении. Таким образом, предотвращаются отеки и болевые ощущения. Специальная перевязочная техника стабилизирует большой палец в первые несколько дней. Спустя примерно 12 дней снимаются швы. После этого Вы сможете снова принять душ.
Кроме того, в течение четырех недель необходимо носить специальную обувь, снимающую нагрузки с переднего отдела стопы. Общая масса тела переносится на пятку. Если Вам необходимо пройти несколько долгое расстояние, мы рекомендуем использовать еще и костыли с опорой на локоть. Профилактика тромбоза на время невозможности полных нагрузок является обязательной. Кроме того, лечение вальгусной деформации в нашей клинике подразумевает проведение физиотерапии и лимфодренажа с целью минимизации вероятности отеков и предотвращения потери мышечной массы. Зачастую продолжительность отечности зависит от возраста пациента.
Зачастую продолжительность отечности зависит от возраста пациента.
- Стационарное лечение: 2 дня
- Рекомендуемое время пребывания в клинике: 5 дней
- Когда возможен обратный полет: спустя 5 дней после операции
- Рекомендации касательно обратного полета: спустя 7 дней после операции
- Когда можно принять душ: через 12 дней
- Рекомендуемая продолжительность больничного: 4 недели (в зависимости от профессиональной деятельности)
- Когда снимаются швы: через 12 дней
- Когда разрешается снова сесть за руль: через 4 недели
Сколько стоит хирургическое лечение вальгусной деформации стопы?
Кроме стоимости операции необходимо учесть так же и дополнительные расходы на диагностику, беседу с врачом и локтевые костыли. Если Вы планируете после операции остаться в Германии и на физиотерапевтическое лечение, мы будем рады записать Вас на прием к известным физиотерапевтам и составим предварительную смету расходов.
Информацию касательно стоимости проживания в отеле и возможного дополнительного реабилитационного лечения Вы сможете прочитать на интернет-сайте поставщика услуг.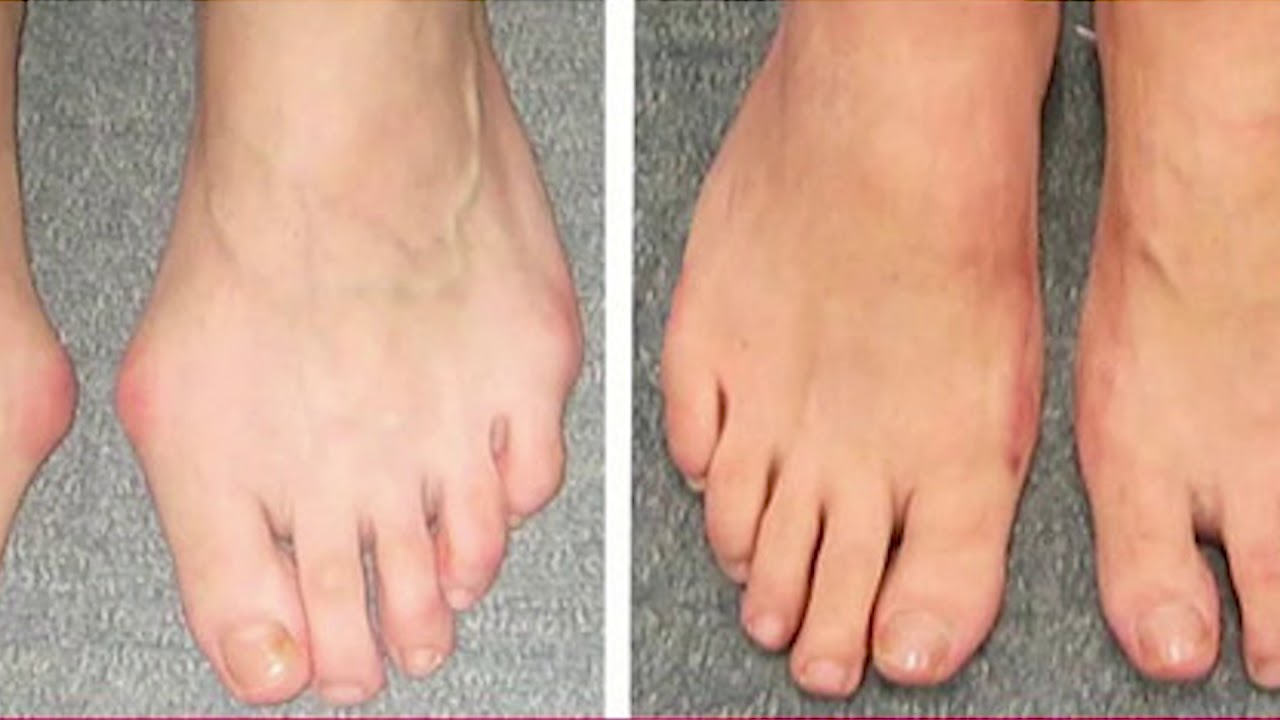
Кому подходит оперативное лечение вальгусной деформации?
Для того, чтобы дать точную оценку состояния стопы и определить степень вальгусной деформации нам потребуются свежие рентгеновские снимки, а также МРТ. На основании этих изображений врач сможет сказать, подходит ли Вам хирургическое лечение. Хорошее кровообращение является залогом быстрого излечения после операции на плюсне. Стопа — это самый отдаленный от сердца орган движения. Мягкотканые покровы на перенагруженной стопе очень тонкие, а механические нагрузки, наоборот, велики. Именно поэтому все заболевания, снижающие и без того плохое кровообращение, негативно влияют на процесс заживления после операции. Следующие патологии препятствуют успешной коррекции вальгусной деформации либо затрудняют данный процесс:
- облитерирующий атеросклероз периферических артерий
- диабетическая стопа
- начальная стадия полиневропатии (нервное заболевание, зачастую вызванное диабетом)
- венозная недостаточность
При наличии вышеуказанных заболеваний, перед тем как провести хирургическое лечение вальгусной деформации, наши специалисты должны проконсультироваться с флебологом.
Полиартрит и ревматоидные болезни не препятствуют операции на стопе. Однако в данном случае необходимо обратить особое внимание на оперативную технику, по которой будет проводиться лечение вальгусной деформации. Хирургу нужно быть особенно внимательным и в том случае, если пациенту уже делали операцию халлюкс вальгус, так как данный факт только осложняет повторное коррекционное лечение.
Нарушение кровообращения всегда является противопоказанием: Облитерирующий атеросклероз периферических артерий или синдром диабетической стопы предотвращают либо усложняют процесс заживления раны после хирургического лечения вальгусной деформации. © ViewmedicaКак записаться на прием и на саму операцию иностранному пациенту
Для того, чтобы установить состояние первого плюснефалангового сустава, специалистам по лечению вальгусной деформации стопы в Германии необходимы актуальные МРТ и рентгеновские снимки, которые Вы сможете загрузить на нашем интернет-сайте. После просмотра пересланных изображений в течение 1-2 рабочих дней Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на лечение вальгусной деформации.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим лечением вальгусной деформации к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике в г. Фрайбург наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляет переводчика (например, на арабский), оплата которого производится пациентом самостоятельно. Так же, мы с удовольствием поможем Вам в организации трансфера, поиске гостиницы и подскажем как провести свободное время в Германии Вам и Вашим родственникам.
Как удаляются косточки на ногах
Ключевые теги: грецкие орехи от косточек на ногах, от чего косточки на ногах в астане, лечебные носки от косточек на ногах.
Если воспалилась косточка на ноге, удаление косточки на ноге киев цена, мозоль на косточке на ногах, рецепт удаления косточки на ноге, способы лечения косточки на ноге.
Принцип действия
ИЗБАВЬТЕСЬ ОТ ВАЛЬГУСНОЙ ДЕФОРМАЦИИ ВСЕГО ЗА 1 МЕСЯЦ! С магнитной пластиной для лечения вальгусной деформации Выпрямляет большой палец и сустав на ноге Снимает боль и припухлость Сохраняет естественную подвижность стопы
Sep 11, 2018 · Как убрать косточку на ноге народными средствами – это достаточно актуальный вопрос, ведь вальгусная … Как убрать косточки на ногах без операции, интересует не одну женщину. … (но не замороженная) речная или озерная рыба. Из нее удаляются все косточки, а тушку приматывают к наросту на всю ночь … Образовавшиеся шишки на ногах не только не позволяют носить красивую обувь, но и доставляют серьезный дискомфорт. Как убрать косточки на ногах без операции, интересует не одну женщину.
Как убрать косточки на ногах без операции, интересует не одну женщину.
Официальный сайт Магнитная вальгусная шина MagnetFix
Состав
В последнее время все чаще ставится диагноз вальгусная деформация стопы (в народе ее называют косточкой). По этой причине многих интересует вопрос, как предотвратить рост косточки на ноге. Удаление косточки на ноге с помощью операции. Удаление косточек на ногах показано при сильной деформации сустава (больше 30°). прочитав,как можно избавиться от косточки на ногах,я немного похолоделаСтрашно.а у меня оооочень даже большая косточка.Как решиться на операцию?И боюсь,что не …
Результаты клинических испытаний
Dec 20, 2015 · Делюсь своими личными наработками, как восстановить здоровье ног, полностью удалить «шишки» на ногах, могу … Вальгусная деформация большого пальца приводит к появлению косточек на ногах. Подробнее рассмотрим, почему растут косточки на ногах и как от них можно избавиться Вальгусная деформация большого пальца приводит к появлению косточек на ногах. Подробнее рассмотрим, почему растут косточки на ногах и как от них можно избавиться
Подробнее рассмотрим, почему растут косточки на ногах и как от них можно избавиться
Мнение специалиста
Уже через несколько недель использования MagnetFix, мои пациенты отмечают снижение давления между 1 и 2 пальцами стопы, уменьшение болезненных ощущений при наличии хронических мозолей. Магнитный фиксатор MagnetFix снижает травматическое воздействие на область большого пальца ноги, избавляя от ощущения дискомфорта, а со временем способен радикально улучшить состояние сустава.Кандидат медицинских наук Зав. ортопедическим отделением клиники Профмедсервис
Подробнее о лечении косточек, причинах и стадиях болезни читайте на нашем сайте в разделе Косточки на ногах. Лечением подагры занимается врач нефролог, также ревматолог. Как убрать косточку на ноге в домашних условиях. В борьбе с любым заболеванием важен комплексный подход. Лечить шишки на ногах в домашних условиях нужно несколькими методами одновременно. 10/5/2014«Как лечить косточки на ногах, не прибегая к хирургическому вмешательству? Это возможно только на первых двух стадиях заболевания.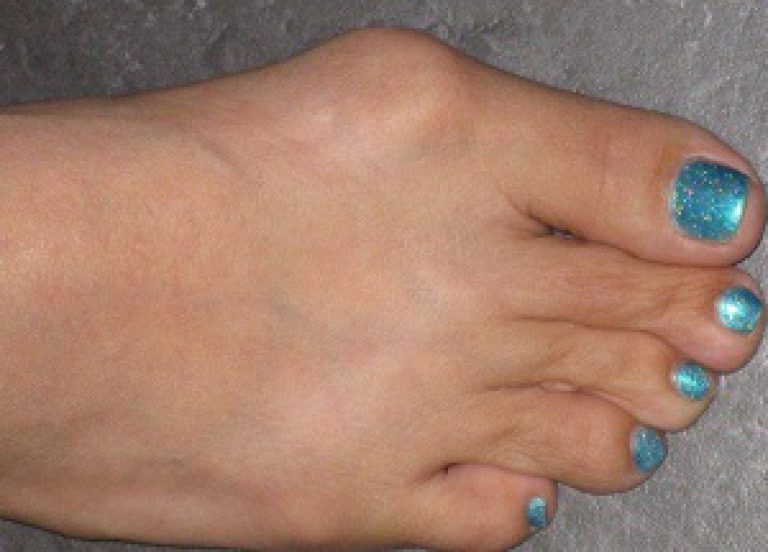
Способ применения
MagnetFix можно незаметно носить в любой обуви Магнитный фиксатор MagnetFix предназначен для ежедневного ношения с любыми типами обуви. Благодаря особой форме, он плотно прилегает к стопе и совершенно незаметен.
Косточки на ногах — это не заболевание, а только его проявление. Само заболевание называется «вальгусная деформация большого пальца стопы». Подготовка к операционным процедурам. Прежде чем удалить косточки на ногах, врач проводит тщательную диагностику, включающую рентгенографию стопы с разных сторон. У моей мамы тоже косточки на ногах, и мы много читали отзывов о Владимире Евгеньевиче Цуканове, но хотелось бы услышать прямой отзыв так сказать. Как долго проходила реабилитация?
Как заказать?
Заполните форму для консультации и заказа Магнитная вальгусная шина MagnetFix. Оператор уточнит у вас все детали и мы отправим ваш заказ. Через 1-10 дней вы получите посылку и оплатите её при получении
Как лечить косточки на пальцах ног.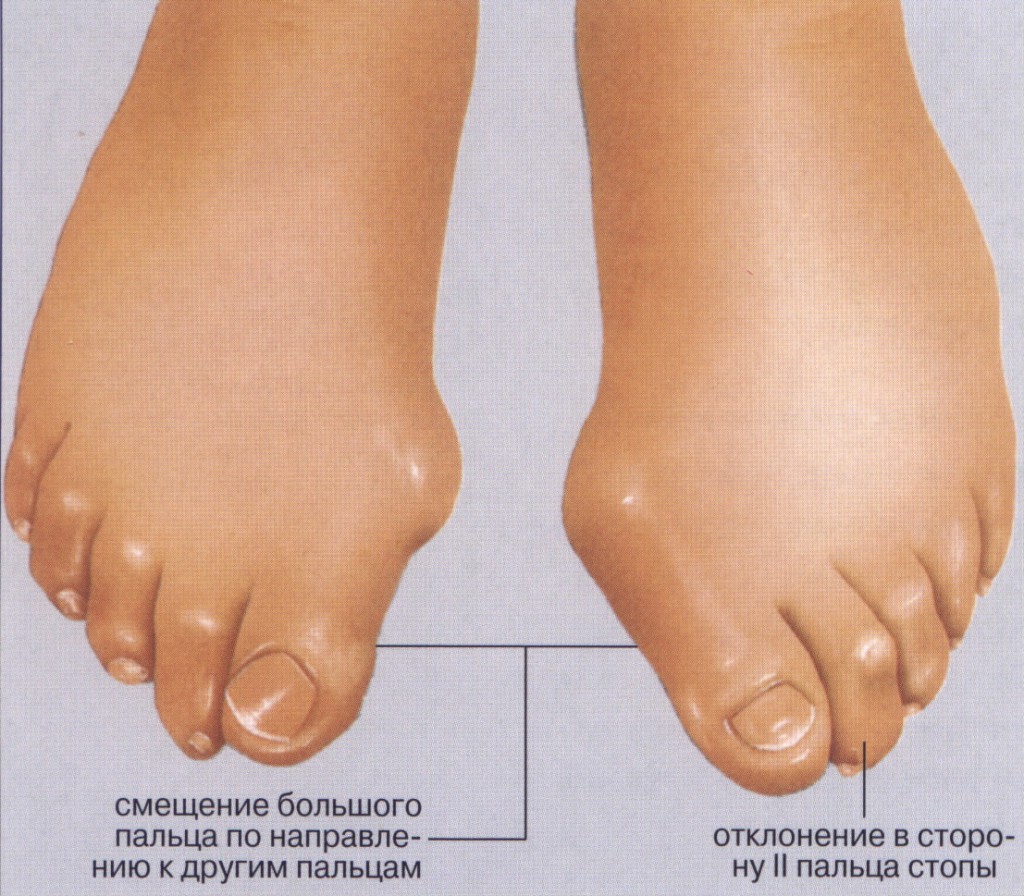 Косточки на пальцах ног доставляют своим хозяевам много неприятностей и хлопот. 2/28/2018«Косточки на ногах — Обсуждение проблем и результатов пластических операций по фотографиям до и после. Чтобы узнать мнение или попросить совет — …
Косточки на пальцах ног доставляют своим хозяевам много неприятностей и хлопот. 2/28/2018«Косточки на ногах — Обсуждение проблем и результатов пластических операций по фотографиям до и после. Чтобы узнать мнение или попросить совет — …
Официальный сайт Магнитная вальгусная шина MagnetFix
Купить Магнитная вальгусная шина MagnetFix можно в таких странах как:
Россия, Беларусь, Казахстан, Киргизия, Молдова, Узбекистан, Украина, Эстония, Латвия, Литва, Болгария, Венгрия, Германия, Греция, Испания, Италия, Кипр, Португалия, Румыния, Франция, Хорватия, Чехия, Швейцария, Азербайджан , Армения ,Турция, Австрия, Сербия, Словакия, Словения, Польша
Отличная вещь! Раньше носила только бесформенные широкие сабо, а еще лучше – домашние мягкие тапочки.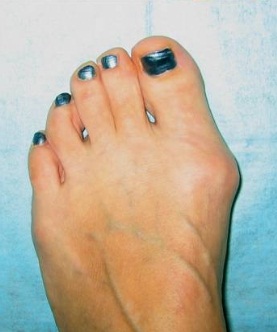 Ношу шину Магнет Фикс уже два месяца – теперь хожу с дочкой выбираю себе любую обувь в магазинах.
Ношу шину Магнет Фикс уже два месяца – теперь хожу с дочкой выбираю себе любую обувь в магазинах.
Стали побаливать косточки на ногах. У мамы ступни в ужасном состоянии, все пальцы «в кучу». Испугалась повторения истории, купила эту шину. Ношу с закрытыми туфлями, сапогами, ботильонами, каблук – любой. Боли нет, дискомфорт прошел.
Извиняюсь, не заметил на сайте сначала информацию про наложенный платеж. Тогда все в порядке точно, если оплата при получении. Пойду, оформлю себе тоже заказ.
Быстро избавиться от косточки на ноге
Ключевые теги: как убрать косточки на ногах упражнениями, большая косточка на ноге что делать, возможно ли избавится от косточки на ноге.
Как убрать косточки на ногах упражнениями, повязки при косточках на ногах, удаление косточек на ногах лазером в санкт-петербурге цена, косточки на ногах лечение медикаментозное, как называется заболевание косточки на ногах.
Принцип действия
Сегодня можно избавиться от вальгуса за полтора-два месяца с помощью препарата OrthoFix. В его составе комплекс редких компонентов, действие которых направлено на борьбу с солевыми отложениями в суставной сумке и укрепление мышц. Растворяет и выводит солевые отложения, избавляя тем самым от шишки на пальце. Ставит палец в нормальное положение и крепко фиксирует. Укрепляет мышцы, препятствуя повторному появлению болезни
В его составе комплекс редких компонентов, действие которых направлено на борьбу с солевыми отложениями в суставной сумке и укрепление мышц. Растворяет и выводит солевые отложения, избавляя тем самым от шишки на пальце. Ставит палец в нормальное положение и крепко фиксирует. Укрепляет мышцы, препятствуя повторному появлению болезни
Как избавиться от косточки на ноге народными средствами. 1. Отвар из лаврового листа. Измельчите 1 столовую ложку сухого лаврового листа, залейте его 300 мл воды и поставьте на огонь. Как избавиться от косточки на ноге народными средствами. 1. Отвар из лаврового листа. Измельчите 1 столовую ложку сухого лаврового листа, залейте его 300 мл воды и поставьте на … Программа Елены Малышевой «Жить здорово» и тема программы — Как избавиться от косточки на ноге.
Официальный сайт Orthofix — средство от вальгуса
Состав
Существуют китайские магнитные пластыри, которые тоже убирают косточки на ногах. Использование йода. Если интересует, как избавиться от нароста на ноге, то можно воспользоваться йодом.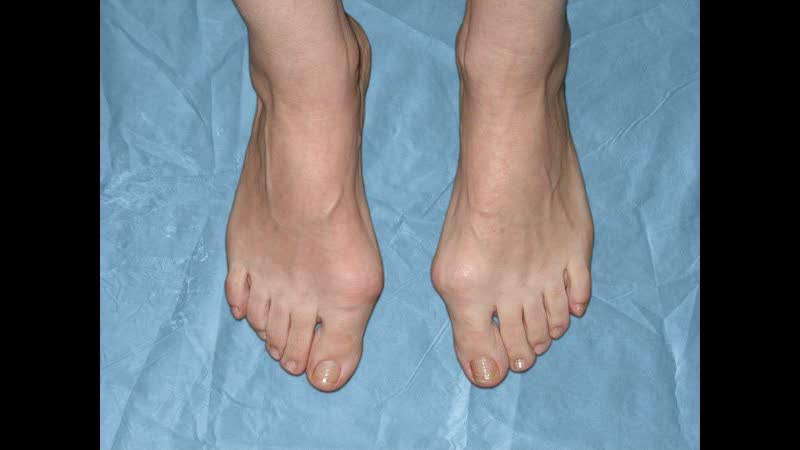 Как избавиться от косточки на ногах в домашних условиях. Представленные выше методы причисляют к традиционной медицине, однако им по эффективности не уступают и народные рецепты. 5/5/2018«Способов, посредством которых можно достаточно быстро избавиться от косточки на ноге, существует достаточно много.
Как избавиться от косточки на ногах в домашних условиях. Представленные выше методы причисляют к традиционной медицине, однако им по эффективности не уступают и народные рецепты. 5/5/2018«Способов, посредством которых можно достаточно быстро избавиться от косточки на ноге, существует достаточно много.
Результаты клинических испытаний
Недавно на рынке появились пластыри от косточки на ноге. В этих пластырях современные технологии дополнили древние рецепты народных целителей. Вот, где нужна выдержка, сила воли и характер, чтобы держать улыбку, но, имея косточки на ногах, как избавиться от них можно найти ответ, исследовав природу их появления. Вот, где нужна выдержка, сила воли и характер, чтобы «держать улыбку», но, имея косточки на ногах, как избавиться от них можно найти ответ, исследовав природу их появления.
Мнение специалиста
Вальгусная деформация стопы возникает при большой или неправильной нагрузке на стопу и при слабом связочно-мышечном аппарате. Поэтому для лечения вальгуса стопы очень важно не только устранить искривление путем растворения солей, которые образуют уплотнение в суставной сумке и неестественно искривляют палец. Но и укрепить мышцы и связки, чтобы лечение было эффективным, и проблема не вернулась снова. OrthoFix действует сразу в двух направлениях.
Поэтому для лечения вальгуса стопы очень важно не только устранить искривление путем растворения солей, которые образуют уплотнение в суставной сумке и неестественно искривляют палец. Но и укрепить мышцы и связки, чтобы лечение было эффективным, и проблема не вернулась снова. OrthoFix действует сразу в двух направлениях.
Как избавиться от косточки … Эффективный метод Н.Н. Штаба ИЗБАВИТ от Болезненной ШИШКИ на НОГЕ..! … Быстро и … Когда применяют Домашние СредстваКак лечить косточку на ноге в домашних условияхНародные Методы леченияОртопедическая ОбувьОртопедические ИзделияПрименение медицинских препаратов в домашних условияхЛечебные Упражнения и МассажИзбавиться от косточки на ногах в домашних условиях без применения хирургических методов можно только на самом раннем этапе развития деформации, то есть до появления болевых ощущений и заметного отклонения большого пальца в сторону.Так как деформация может происходить по разным причинам, для эффективного лечения при появлении шишки возле большого пальца стопы нужно обратиться за консультацией к врачу-ортопеду. Провоцировать об…See more on liqmed.ruКак избавиться от косточки на ноге без операции45arbuzov.ru/kak-izbavitsya-ot-kostochki-na-noge.htmlКак избавиться от косточки на ноге с помощью упражнений Упражнения до безобразия просты. Часть из них вам наверняка знакома — на уроках физкультуры нам такие давали еще в садике и …
Провоцировать об…See more on liqmed.ruКак избавиться от косточки на ноге без операции45arbuzov.ru/kak-izbavitsya-ot-kostochki-na-noge.htmlКак избавиться от косточки на ноге с помощью упражнений Упражнения до безобразия просты. Часть из них вам наверняка знакома — на уроках физкультуры нам такие давали еще в садике и …
Способ применения
Растворите саше в 3-4 литрах теплой воды. Опустите в раствор ноги на 10-15 минут. После процедуры нанесите препарат на 15 минут на чистую сухую кожу проблемной зоны!
Существуют китайские магнитные пластыри, которые тоже убирают косточки на ногах. Использование йода. Если интересует, как избавиться от нароста на ноге, то можно воспользоваться йодом. Недавно на рынке появились пластыри от косточки на ноге. В этих пластырях современные технологии дополнили древние рецепты народных целителей. Отчего возникают косточки на ногах и как от них избавиться? Почему появляются косточки на ногах? Косточки на ногах – это неприятное, некрасивое дополнение к плоскостопию.
Как заказать?
Заполните форму для консультации и заказа Orthofix. Оператор уточнит у вас все детали и мы отправим ваш заказ. Через 1-10 дней вы получите посылку и оплатите её при получении
Чтобы избавиться от косточки на ноге в домашних условиях, нужно также правильно питаться. Клацніть, щоб переглянути у службі Bing1:5111/25/2018«Как избавиться от косточки … Эффективный метод Н.Н. Штаба ИЗБАВИТ от Болезненной ШИШКИ на НОГЕ..! … Быстро и …
Как избавиться от косточки у большого пальца на ногах, силиконовые вставки от косточках на ногах, у ребенка торчит косточка на ноге, косточки на ногах как появляются, клиники в которых удаляют косточки на ногах лазером, увеличение косточки ноге, косточка на ноге от обуви.Официальный сайт Orthofix — средство от вальгуса
Купить Orthofix — средство от вальгуса можно в таких странах как:
Россия, Беларусь, Казахстан, Киргизия, Молдова, Узбекистан, Украина, Эстония, Латвия, Литва, Болгария, Венгрия, Германия, Греция, Испания, Италия, Кипр, Португалия, Румыния, Франция, Хорватия, Чехия, Швейцария, Азербайджан , Армения ,Турция, Австрия, Сербия, Словакия, Словения, Польша
Я заказала недавно, завтра пойду забирать, и на месте оплачу. Соседка нахваливает, говорит за 2 недели все стало отлично, снова переобулась на каблуки!
Соседка нахваливает, говорит за 2 недели все стало отлично, снова переобулась на каблуки!
Забрала заказ неделю назад, теперь пользуюсь, и жалею только о том, что раньше об этом способе не знала. В общем советую всем, у кого такая же проблема!
Девочки, обалдеть!!! За 10 дней от косточки не осталось и следа! Я просто вне себя от радости)))
Болезнь Педжета — Симптомы и причины
Обзор
Болезнь Педжета (PAJ-it) костей мешает нормальному процессу рециркуляции в организме, при котором новая костная ткань постепенно замещает старую костную ткань. Со временем кости могут стать хрупкими и деформироваться. Чаще всего поражаются таз, череп, позвоночник и ноги.
Риск костной болезни Педжета увеличивается с возрастом и при наличии этого заболевания у членов семьи. Однако по причинам, неизвестным врачам, за последние несколько лет заболевание стало менее распространенным и менее серьезным, когда оно действительно развивается.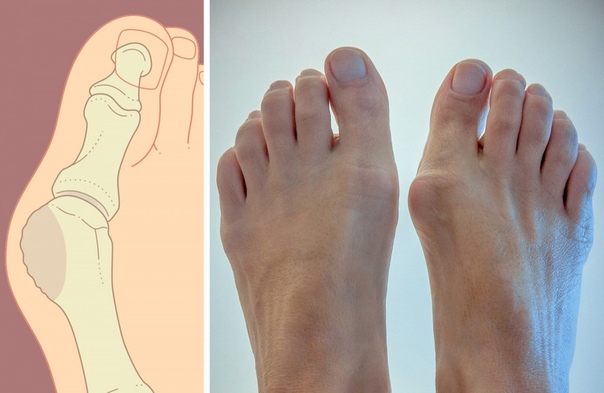 Осложнения могут включать переломы костей, потерю слуха и защемление нервов в позвоночнике.
Осложнения могут включать переломы костей, потерю слуха и защемление нервов в позвоночнике.
Бисфосфонаты — препараты, применяемые для укрепления костей, ослабленных остеопорозом, — являются основой лечения. При возникновении осложнений может потребоваться хирургическое вмешательство.
Продукты и услуги
Показать другие продукты Mayo ClinicСимптомы
У большинства людей с костной болезнью Педжета симптомы отсутствуют.При появлении симптомов наиболее частой жалобой является боль в костях.
Поскольку это заболевание заставляет ваше тело генерировать новую кость быстрее, чем обычно, быстрое ремоделирование приводит к образованию менее организованной и более слабой кости, чем нормальная кость, что может привести к боли в костях, деформациям и переломам.
Заболевание может поражать только одну или две части вашего тела или иметь широкое распространение. Ваши признаки и симптомы, если таковые имеются, будут зависеть от пораженной части вашего тела.
- Таз. Болезнь Педжета костей таза может вызывать боль в бедре.
- Череп. Разрастание кости в черепе может вызвать потерю слуха или головные боли.
- Позвоночник. Если поражен позвоночник, нервные корешки могут сдавиться. Это может вызвать боль, покалывание и онемение в руке или ноге.
- Нога. По мере того, как кости слабеют, они могут сгибаться, из-за чего вы искалечитесь. Увеличенные и деформированные кости в ногах могут вызвать дополнительную нагрузку на близлежащие суставы, что может вызвать остеоартрит колена или бедра.
Когда обращаться к врачу
Поговорите со своим врачом, если у вас есть:
- Боль в костях и суставах
- Покалывание и слабость в конечности
- Деформации костей
- Необъяснимая потеря слуха, особенно с одной стороны
Причины
Причина костной болезни Педжета неизвестна. Ученые подозревают, что заболеванию способствует сочетание факторов окружающей среды и генетических факторов.Похоже, что несколько генов связаны с заболеванием.
Ученые подозревают, что заболеванию способствует сочетание факторов окружающей среды и генетических факторов.Похоже, что несколько генов связаны с заболеванием.
Некоторые ученые считают, что костная болезнь Педжета связана с вирусной инфекцией в костных клетках, но эта теория противоречива.
Факторы риска
Факторы, которые могут увеличить риск костной болезни Педжета, включают:
- Возраст. Чаще всего заболевают люди старше 50 лет.
- Пол. Мужчины болеют чаще, чем женщины.
- Национальное происхождение. Болезнь костей Педжета чаще встречается в Англии, Шотландии, Центральной Европе и Греции, а также в странах, населенных европейскими иммигрантами. Это необычно для Скандинавии и Азии.
- Семейная история. Если у вас есть родственник, страдающий костной болезнью Педжета, у вас больше шансов заболеть этим заболеванием.

Осложнения
В большинстве случаев костная болезнь Педжета прогрессирует медленно. Заболевание можно эффективно лечить почти у всех людей.Возможные осложнения включают:
- Переломы и деформации. Пораженные кости легче ломаются, а лишние кровеносные сосуды в этих деформированных костях заставляют их кровоточить больше во время операций по восстановлению. Кости ног могут прогибаться, что может повлиять на вашу способность ходить.
- Остеоартроз. Деформированные кости могут увеличить нагрузку на близлежащие суставы, что может вызвать остеоартрит.
- Неврологические проблемы. Когда костная болезнь Педжета возникает в области прохождения нервов через кость, например, в позвоночнике и черепе, чрезмерный рост кости может сдавливать и повреждать нерв, вызывая боль, слабость или покалывание в руке или ноге или потерю слуха.
- Сердечная недостаточность. В тяжелых случаях вашему сердцу, возможно, придется усерднее работать, чтобы перекачивать кровь к пораженным участкам вашего тела.
 Иногда такая повышенная нагрузка может привести к сердечной недостаточности.
Иногда такая повышенная нагрузка может привести к сердечной недостаточности. - Рак кости. Рак костей встречается у 1% людей с костной болезнью Педжета.
3 февраля 2021 г.
Болезнь Блаунта | Johns Hopkins Medicine
Что такое болезнь Блаунта?
Болезнь Блаунта — это заболевание, обнаруживаемое у детей, которое поражает пластинки роста вокруг колена.Болезнь приводит к замедлению роста пластинки около внутренней части колена или прекращению образования новой кости. Между тем пластинка роста на внешней стороне колена продолжает нормально расти. В результате одна или обе ноги искривлены.
Типы болезни Блаунта
Инфантильная болезнь Блаунта
Искривленные ноги являются относительно нормальным явлением у детей младше 2 лет и обычно улучшаются к 18–24 месяцам. Инфантильная болезнь Блаунта обычно проявляется примерно в том же возрасте, но наклон не улучшается, а со временем ухудшается.
- Возникает в возрасте от новорожденного до 3.
- Обычно возникает на обеих ногах (двусторонний).
- Деформация только большеберцовой кости (голени).
- Чаще, чем у подростков.
Болезнь Блаунта у подростков
- Встречается у детей старше 10 лет.
- С большей вероятностью влияет только на одну сторону (одностороннее).
- Деформация обычно возникает как в бедренной кости (бедренной кости), так и в большеберцовой кости.
Каковы симптомы болезни Блаунта?
У детей с болезнью Блаунта будет искривление одной или обеих ног, состояние, называемое genu varum. Некоторые, особенно подростки, также могут жаловаться на боль в коленях или нестабильность.
Каковы факторы риска болезни Блаунта?
Точная причина болезни Блаунта неизвестна. Дети с инфантильной болезнью Блаунта обычно рано ходят (до 12 месяцев) и часто имеют избыточный вес.Болезнь Блаунта у подростков может быть связана с быстрым набором веса или ожирением. Также считается, что это генетический компонент. Болезнь Блаунта обычно передается по наследству.
Также считается, что это генетический компонент. Болезнь Блаунта обычно передается по наследству.
Диагностика болезни Блаунта
Болезнь Блаунта диагностируется при физикальном обследовании и рентгенографии. При подозрении на болезнь Блаунта ваш педиатр-ортопед назначит рентген. Рентген может продемонстрировать деформацию кости, а также может выявить аномалии в пластине роста.
Рентгеновский снимок пациента с болезнью Блаунта, демонстрирующий аномалию около пластинки роста, называемую метафизарной клювом.
Лечение болезни Блаунта
Целью лечения болезни Блаунта является исправление деформации и улучшение общего положения ног.
Нехирургическое лечение
У маленьких пациентов с болезнью Блаунта в младенчестве эффективна фиксация. Цель фиксации — привести ноги в более прямое положение по мере роста ребенка. Улучшение обычно отмечается в течение 12 месяцев после лечения. Если к 4 годам деформация не исправлена, может потребоваться операция.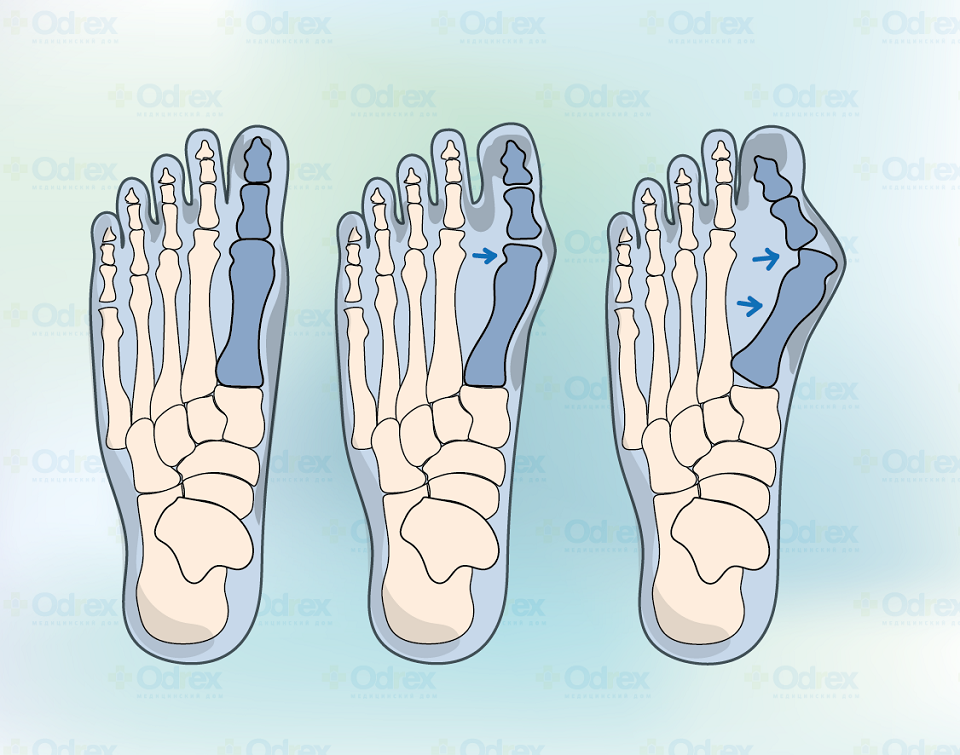
Операция по лечению болезни Блаунта
Может быть рекомендовано хирургическое вмешательство, если фиксация не дает желаемых результатов. Детям с тяжелыми деформациями и тем, кто больше не подходит для фиксации, также может потребоваться операция. Для лечения болезни Блаунта доступно несколько операций, включая остеотомию и гемиэпифизиодезы.
Остеотомия — это процедура, при которой кость разрезается и выравнивается, чтобы привести ее в более нормальное положение. Этот тип хирургии обычно немедленно исправляет деформацию.
Гемиэпифизиодез , с другой стороны, со временем исправляет деформацию. Он включает размещение пластин или скоб на одной стороне пластины роста, чтобы остановить рост на этой стороне. Пластина направляет рост кости в более прямое положение, в то время как сторона без покрытия продолжает расти.
Каковы перспективы для пациентов с болезнью Блаунта?
После того, как деформация исправлена, большинство детей могут вернуться к своей обычной деятельности без ограничений. Тем не менее, специалист-ортопед должен осматривать вашего ребенка на протяжении всего его или ее роста. Важно отслеживать ухудшение деформации или разницу в длине ног, которые могут возникнуть в результате этого заболевания.
Тем не менее, специалист-ортопед должен осматривать вашего ребенка на протяжении всего его или ее роста. Важно отслеживать ухудшение деформации или разницу в длине ног, которые могут возникнуть в результате этого заболевания.
Всем детям, особенно детям с болезнью Блаунта, полезно поддерживать здоровый вес. Это помогает ограничить со временем повреждение суставов.
Болезнь Педжета — симптомы
Симптомы костной болезни Педжета включают боль в костях, суставах и проблемы, вызванные сдавлением или повреждением нерва.
Но во многих случаях явных симптомов нет, и это состояние обнаруживается только во время тестов, проводимых по другой причине.
Может быть поражена 1 кость или несколько костей. Обычно поражаются:
- таз
- позвоночник
- череп
- плечи
- ножки
Боль в костях
Боль в костях, вызванная болезнью Педжета, обычно составляет:
- тупой или ноющий
- глубоко в пораженной части тела
- постоянная
- хуже ночью
Пораженная область также может быть теплой.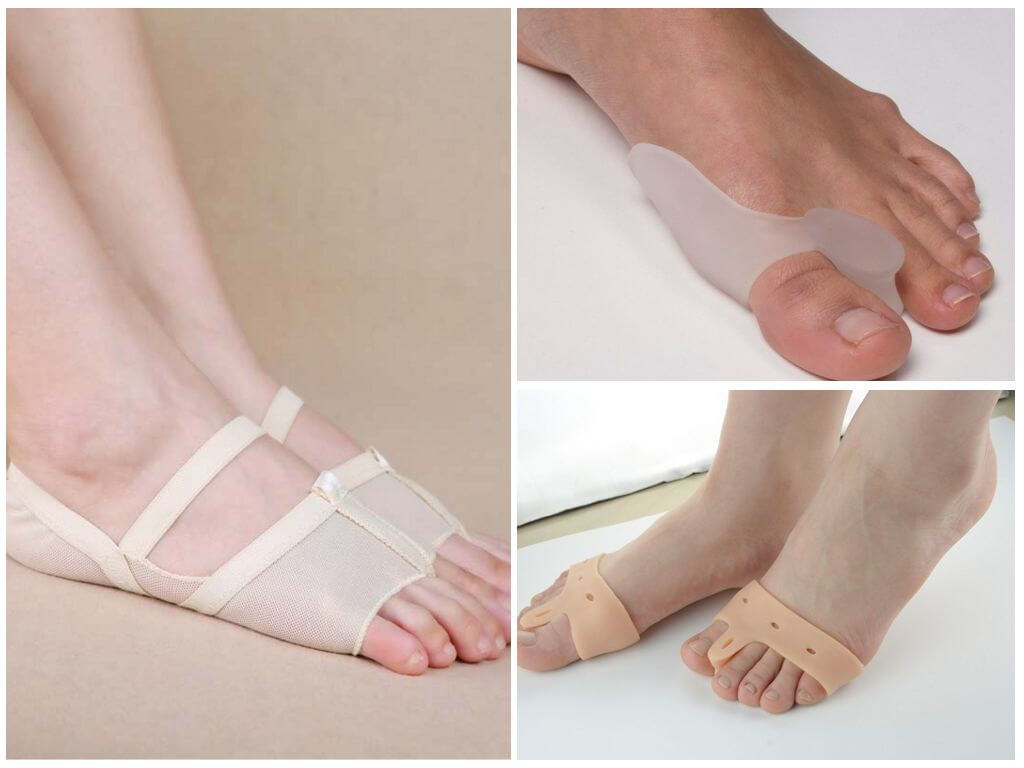
Боль в суставах
Аномальный рост костей может повредить близлежащий хрящ, губчатую ткань, смягчающую ваши суставы.
Это может привести к «износу» пораженных суставов (также известному как остеоартрит), что может вызвать:
Симптомы обычно усиливаются, когда вы просыпаетесь, и немного улучшаются, когда вы начинаете двигаться.
Проблемы с нервами
Аномальный рост кости может привести к раздавливанию (сжатию) кости или повреждению близлежащего нерва.
Возможные признаки этого могут включать:
Другие проблемы
Костная болезнь Педжета также может вызывать ряд других проблем, в том числе:
- хрупкие кости, которые с большей вероятностью сломаются
- Деформации пораженных костей, такие как искривленные ноги (кривые ноги) или искривленный позвоночник (сколиоз)
- Потеря слуха, головные боли, головокружение (ощущение вращения) и шум в ушах (шум в ушах) — они могут возникать при поражении черепа
- слишком много кальция в крови
- проблемы с сердцем
Подробнее об осложнениях костной болезни Педжета.
Когда обращаться к GP
Обратитесь к терапевту, если у вас есть:
- стойкая боль в костях или суставах
- Деформация любой из ваших костей
- симптомы нервной проблемы, такие как онемение, покалывание или потеря движения
Врач общей практики может организовать тесты для проверки ваших костей и выявления таких проблем, как костная болезнь Педжета.
Подробнее о диагностике костной болезни Педжета.
Последняя проверка страницы: 31 октября 2019 г.
Срок следующего рассмотрения: 31 октября 2022 г.
Болезнь Педжета: симптомы, диагностика, лечение
Ваше тело постоянно строит новые кости, чтобы заменить старые.Но при болезни Педжета это происходит слишком быстро, и кости приобретают странную форму. Они могут быть изогнутыми, слабыми, ломкими, мягкими или слишком большими. Новые кости также могут не прилегать друг к другу так плотно, как должны.
Заболевание обычно поражает таз, череп, позвоночник и ноги, но может поражать любую кость. Это может вызвать перелом костей и привести к другим проблемам со здоровьем. Например, ваши кости могут давить на нервы или вызывать артрит.
Болезнь Педжета поражает людей старше 40 лет, и ваши шансы заболеть ею с возрастом повышаются.Около миллиона человек в США болеют ею — мужчины чаще, чем женщины.
Доктора действительно не знают, что вызывает болезнь Педжета. Это может быть вирусная инфекция кости или что-то в окружающей среде. Примерно от 15% до 30% случаев есть семейная история Педжета. Исследователи обнаружили несколько генов, повышающих вероятность того, что вы или член вашей семьи заразитесь. Курение также может увеличить ваши шансы.
Если у вас есть родственники, вы должны сдавать анализ крови каждые 2–3 года после 40 лет.
Симптомы
Симптомы появляются медленно с течением времени, и у большинства людей симптомы отсутствуют и они не знают, что у них болезнь Педжета. Обычно это обнаруживается с помощью лабораторных тестов или обнаруживается на рентгеновских снимках. Боль в костях — обычное явление. Некоторые люди также болеют артритом суставов возле пораженных костей. Они больше подвержены риску сломать пораженную (и ослабленную) кость.
Обычно это обнаруживается с помощью лабораторных тестов или обнаруживается на рентгеновских снимках. Боль в костях — обычное явление. Некоторые люди также болеют артритом суставов возле пораженных костей. Они больше подвержены риску сломать пораженную (и ослабленную) кость.
Если поражен череп, у вас могут быть головные боли, проблемы со зрением, потеря слуха, боль в лице, онемение или покалывание.
Иногда можно увидеть изменения костей. Ваши ноги и бедра могут выглядеть больше, чем обычно, и могут казаться согнутыми или искривленными. Ваш лоб тоже может выглядеть больше. Если состояние Педжета ухудшится, вы можете ковылять во время ходьбы.
В редких случаях сильная боль означает, что болезнь Педжета привела к раку костей. Другие редкие проблемы включают застойную сердечную недостаточность (когда ваше сердце не перекачивает достаточно крови для удовлетворения потребностей вашего организма) и давление на ткани вашего мозга.
Диагностика
Педжета бывает сложно диагностировать. Его можно спутать с артритом, остеопорозом, стенозом позвоночного канала или другими изменениями, которые происходят с возрастом. Некоторые люди узнают, что у них это заболевание, только на рентгеновском снимке или анализе крови, сделанном по другой причине.
Его можно спутать с артритом, остеопорозом, стенозом позвоночного канала или другими изменениями, которые происходят с возрастом. Некоторые люди узнают, что у них это заболевание, только на рентгеновском снимке или анализе крови, сделанном по другой причине.
Продолжение
Врач может попросить вас сдать анализ крови, чтобы найти в вашей крови фермент, известный как ЩФ (щелочная фосфатаза). Люди с болезнью Педжета часто имеют больше этого фермента, чем обычно, что отражает обмен веществ в костях, характерный для болезни Педжета.
Чтобы определить, есть ли у вас костная болезнь Педжета, ваш врач осмотрит вас и задаст вопросы о вашей семейной истории.Они захотят сфотографировать ваши кости, потому что кость Педжета будет выглядеть больше и толще, чем обычно. Может показаться, что он вырос неправильно. Это будет сделано с помощью повышенного содержания Alk Phos в обычном анализе крови, рентгеновских лучей, подозрительных на Педжета, или одного из следующих:
- Сканирование костей: небольшое количество радиоактивного вещества, называемого индикатором, вводится в анализатор.
 вена на руке. Он проходит через ваш кровоток в ваши кости. Специальная камера делает снимки ваших костей, и любые области, которые поглощают слишком много или слишком мало метки, могут быть признаком проблемы с костью.Сканирование костей несколько лучше для диагностики, особенно на ранней стадии. Он также показывает степень поражения ваших костей, потому что он не нацелен на конкретные кости (например, рентгеновский снимок).
вена на руке. Он проходит через ваш кровоток в ваши кости. Специальная камера делает снимки ваших костей, и любые области, которые поглощают слишком много или слишком мало метки, могут быть признаком проблемы с костью.Сканирование костей несколько лучше для диагностики, особенно на ранней стадии. Он также показывает степень поражения ваших костей, потому что он не нацелен на конкретные кости (например, рентгеновский снимок). - МРТ (магнитно-резонансная томография): мощные магниты и радиоволны используются для получения подробных изображений ваших костей. Это также полезно при диагностике, если есть остеосаркома или злокачественное новообразование костей, которым Педжетс подвергает вас риску.
- КТ (компьютерная томография): несколько рентгеновских снимков делаются под разными углами и объединяются, чтобы составить более полное изображение ваших костей.Он тоже может диагностировать остеосаркому.
В зависимости от пораженных частей вашего тела вам может потребоваться посещение нескольких врачей, включая тех, кто занимается лечением заболеваний костей, суставов, нервов и заболеваний ушей, носа и горла.
Лечение
Невозможно исправить уже произошедшие изменения, такие как потеря слуха или деформация костей, но вы можете получить помощь с проблемами, вызванными болезнью Педжета. Варианты включают:
- Физическая помощь, например, клинья в обуви, трость для ходьбы, физиотерапия и другие способы наращивания мышц, которые могут помочь контролировать боль
- Лекарства, такие как бисфосфонаты для предотвращения потери костной массы или кальцитонин для контроля уровня кальция
- Лекарство от боли (ацетаминофен, например, тайленол, или НПВП, например, ибупрофен или адвил)
Ваш врач может предложить операцию по исправлению сломанной или деформированной кости, замене бедра или колена или лечению тяжелого артрита.
Жизнь с костной болезнью Педжета
Спросите своего врача о способах сохранения здоровья костей. Вот несколько советов:
Симптомы, причины, диагностика, лечение и хирургия
Деформация изогнутой ноги — это неправильное положение колена, которое может затронуть людей любого возраста. Состояние также известно под различными другими общепринятыми названиями и медицинскими терминами, включая кривую ногу, кривую ногу, синдром изогнутой ноги, искривленные ноги, деформацию varus , genu varum и tibia vara .
Состояние также известно под различными другими общепринятыми названиями и медицинскими терминами, включая кривую ногу, кривую ногу, синдром изогнутой ноги, искривленные ноги, деформацию varus , genu varum и tibia vara .
Что такое кривоногие?
Кривые ноги относятся к состоянию, при котором ноги человека выглядят искривленными (согнутыми наружу), даже когда лодыжки вместе. Это нормально для младенцев из-за их положения в утробе матери. Но ребенка, у которого к трем годам все еще есть искривленные ноги, следует осмотреть ортопед.
Фото и рентгеновский снимок со стоянием ребенка с кривыми ногами.
Младенцы часто рождаются кривоногими из-за их сложенного положения в утробе матери.При типичных моделях роста ребенок перерастет это, когда начнет стоять и ходить. По этой причине до двухлетнего возраста искривление ног — обычное дело. На самом деле существует широкий спектр того, что считается нормальным.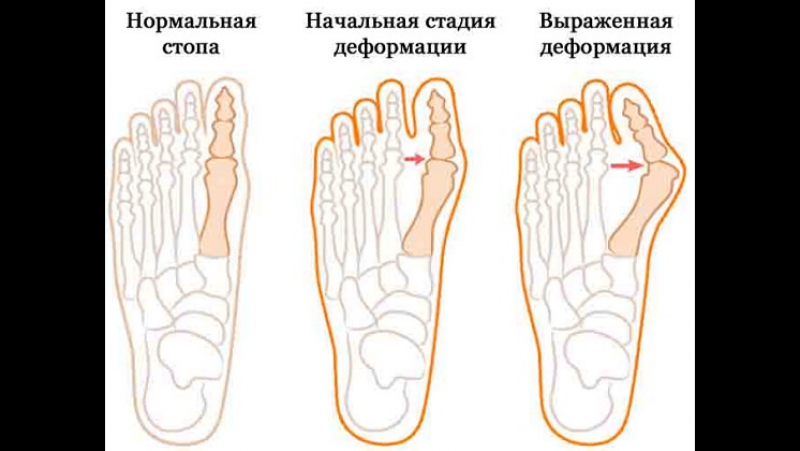 В большинстве случаев ноги ребенка начинают выпрямляться, когда они начинают нести на них вес при стоянии или ходьбе (обычно в возрасте от 12 до 18 месяцев). К двум-трем годам угол наклона ног обычно меняется на противоположный и начинает больше походить на коленное колено, когда колени сгибаются внутрь друг к другу.Примерно после шести лет колени большинства детей приобретают более прямое положение, что считается нормальным.
В большинстве случаев ноги ребенка начинают выпрямляться, когда они начинают нести на них вес при стоянии или ходьбе (обычно в возрасте от 12 до 18 месяцев). К двум-трем годам угол наклона ног обычно меняется на противоположный и начинает больше походить на коленное колено, когда колени сгибаются внутрь друг к другу.Примерно после шести лет колени большинства детей приобретают более прямое положение, что считается нормальным.
Родители должны проконсультироваться с врачом, чтобы определить, есть ли у их ребенка возможность развить искривление ноги или коленную деформацию, если, помимо обычных моделей, описанных выше:
- угол между бедренной костью ребенка и берцовой костью выходит за пределы нормального диапазона
- направление коленей по сравнению с направлением падения ступни за пределы нормального шаблона
- одна нога значительно больше (или меньше) наклонена, чем другая
Каковы симптомы деформации искривленной ноги?
Наиболее частым признаком искривления ноги является то, что колени человека не соприкасаются, когда он стоит, ступни и лодыжки вместе. Это вызывает искривление ног, которое, если оно продолжается после трех лет, указывает на деформацию искривленной ноги.
Это вызывает искривление ног, которое, если оно продолжается после трех лет, указывает на деформацию искривленной ноги.
Другие симптомы, с которыми сталкиваются люди с искривленными ногами, включают:
- боль в колене или бедре
- уменьшение объема движений в бедрах
- трудности при ходьбе или беге
- нестабильность колена
- неприятные ощущения от внешнего вида
Прогрессирующий артрит коленного сустава часто встречается у взрослых, которым ранее не ставили диагноз и не лечили искривление ноги.Взрослые пациенты, страдающие искривлением ноги в течение многих лет, перегружают внутреннюю часть (медиальный отсек) и растягивают внешнюю часть (боковые коллатеральные связки), что приводит к боли, нестабильности и артриту. Чтобы предотвратить и отсрочить необходимость замены коленного сустава, следует выполнить остеотомию, чтобы выровнять колено.
Что вызывает синдром изогнутой ноги?
Многие причины синдрома изогнутой ноги варьируются от болезней, таких как болезнь Блаунта, до неправильно заживающих переломов, дефицита витаминов и отравления свинцом.
Болезни и состояния, вызывающие искривление ног, включают:
- Нарушение развития костей (дисплазия костей)
- Болезнь Блаунта (подробнее см. Ниже)
- Болезнь Педжета (нарушение обмена веществ, влияющее на разрушение и восстановление костей)
- неправильно залеченные переломы
- отравление свинцом
- Отравление фторидом
- ахондроплазия (наиболее частая форма карликовости)
- рахит (заболевание, связанное с ослаблением костей, вызванное дефицитом витамина D)
- повреждение пластины роста
Что такое болезнь Блаунта?
Болезнь Блаунта (также называемая tibia vara ) — это нарушение роста, которое поражает пластинки роста в костях около внутренней части колена.Blount’s замедляет рост костей на этих пластинах или вообще останавливает рост там. Это приводит к появлению искривленных ног, а также может вызвать боль или нестабильность в коленях.
Деформация возникает, когда латеральная (внешняя) сторона большеберцовой кости продолжает расти, а медиальная (внутренняя) сторона кости — нет. Болезнь Блаунта может поражать одну или обе ноги. Чаще всего деформация роста обнаруживается в верхней части большеберцовой кости, которая является большей из двух костей голени. Болезнь Блаунта может поражать одну или обе ноги.
Болезнь Блаунта может поражать одну или обе ноги. Чаще всего деформация роста обнаруживается в верхней части большеберцовой кости, которая является большей из двух костей голени. Болезнь Блаунта может поражать одну или обе ноги.
Болезнь Блаунта может быть диагностирована у детей в возрасте от двух лет. В зависимости от возраста на момент постановки диагноза у ребенка может быть инфантильный или подростковый тип этого заболевания. Люди с детской формой заболевания часто рано ходят. Ожирение часто наблюдается у детей, страдающих болезнью Блаунта, независимо от возраста пациента. Взрослые, которые не получали лечения или не получали надлежащего лечения в детском возрасте, могут иметь большие деформации, боли в коленях и дегенерацию.
Как диагностируется искривление ноги?
Как правило, врач изучает историю болезни пациента, проводит физический осмотр и заказывает рентгеновский снимок в положении стоя или визуализацию EOS костей ног от бедра до лодыжки.Визуализация помогает ортопеду определить местоположение, величину и механическую ось деформации (где происходит изгиб).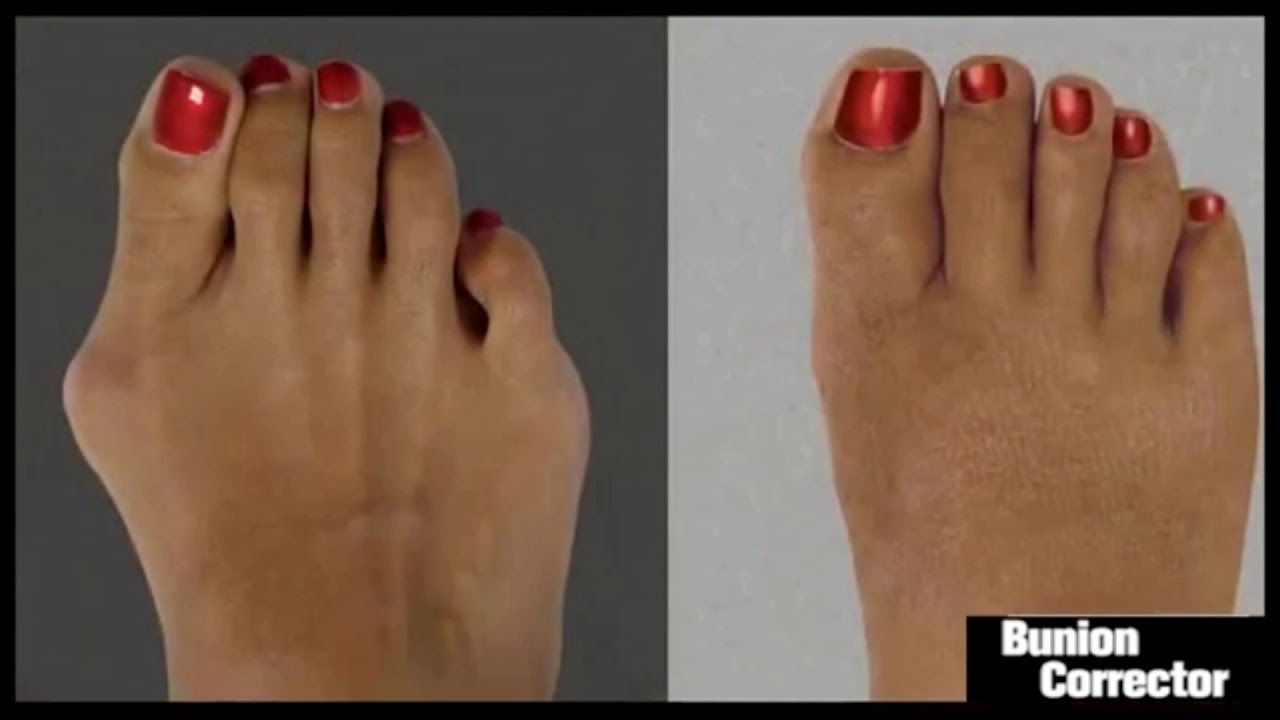
Мне нужно починить искривленные ноги?
Если не лечить, люди с искривленными ногами могут испытывать боль, повышенную деформацию, нестабильность колена и прогрессирующую дегенерацию колена (артрит). Исправление деформации приводит к улучшению механики колена, лучшей ходьбе, уменьшению боли и предотвращает быстрое прогрессирование повреждения колена.
Как лечить кривоногие?
Легкие случаи могут быть сначала внимательно изучены детским ортопедом.Также можно попытаться использовать фиксаторы для постепенной корректировки углов ног. Если фиксации недостаточно, может быть рекомендовано хирургическое вмешательство. Физическая терапия также играет важную роль, особенно если была проведена операция.
Хирургические процедуры
У растущего ребенка может использоваться операция управляемого роста с минимальным разрезом, чтобы конечность постепенно вырастала прямо.
Фотографии спереди и сзади ребенка с искривленными ногами из-за болезни Блаунта.
Рентгеновские снимки одного и того же ребенка до (слева) и после (справа) хирургической операции по управляемому росту.Обратите внимание на пластины, используемые для полной коррекции нижних конечностей в области колен, выделенные белым цветом.
Фото ребенка после операции.
У подростков со зрелым скелетом и у взрослых остеотомия — это метод выпрямления ноги. Рентген используется для определения местоположения и величины деформации. В большинстве случаев лечится большеберцовая кость, но бывают ситуации, когда лечат бедренную кость или и бедренную кость, и большеберцовую кость. При умеренной деформации остеотомию обычно стабилизируют с помощью внутренней фиксации (пластина или стержень, вставленные в ногу).Когда смещение более серьезное, постепенное исправление положения конечности посредством остеотомии выполняется с помощью внешнего фиксатора. При использовании внешних фиксаторов штифты вставляются в кость и выступают из тела, чтобы прикрепиться к внешней стабилизирующей конструкции. В некоторых случаях из-за основного состояния изогнутой ноги одна нога оказывается короче другой. Это также можно исправить с помощью операции по удлинению конечностей.
В некоторых случаях из-за основного состояния изогнутой ноги одна нога оказывается короче другой. Это также можно исправить с помощью операции по удлинению конечностей.
Узнайте больше о изогнутых ногах из статей и другого контента ниже или найдите лучшего врача в HSS для себя или вашего ребенка с изогнутой ногой.
Назад в игру Истории пациентов
Болезнь Педжета: симптомы, причины и лечение
Болезнь Педжета является вторым по распространенности типом заболевания костей после остеопороза. Это нарушение процесса ремоделирования кости, при котором организм поглощает старую кость и формирует новую аномальную кость.
Аномальная кость может быть результатом ошибок в процессе ремоделирования кости.
Тело человека с болезнью Педжета может образовывать новую кость в неправильных местах или удалять старую кость из предполагаемых участков.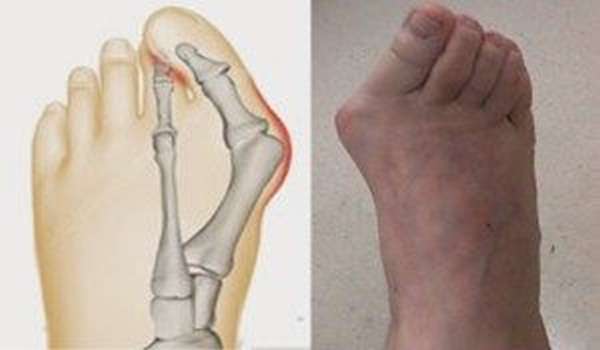
Этот процесс может привести к слабости костей, боли в костях, артриту, деформациям и переломам. Многие люди с болезнью Педжета не осознают, что у них она есть, поскольку симптомы часто бывают легкими или необнаруживаемыми.
Если человек, страдающий болезнью Педжета, сломает кость, на заживление может уйти много времени из-за сбоев в процессе восстановления кости.
В этой статье мы исследуем симптомы, причины и методы лечения болезни Педжета, включая возможные варианты хирургического вмешательства.
Поделиться на Pinterest Болезнь костей Педжета может вызывать боль в суставах, но часто протекает бессимптомно.Многие люди не знают, что у них болезнь Педжета, потому что у них нет симптомов.
Они также могут принять любые симптомы за другие заболевания костей, такие как артрит.
Наиболее частые симптомы связаны с болью в костях или суставах.Другие симптомы включают опухание суставов, болезненность или покраснение кожи, покрывающей участки, пораженные болезнью Педжета.
Некоторые люди узнают о своих проявлениях болезни Педжета только после перелома ослабленной кости.
Болезнь Педжета чаще всего возникает в следующих костях:
- таз
- позвоночник
- череп
- бедренная кость или бедренная кость
- большеберцовая или большеберцовая кость.
Многие важные нервы в организме проходят через кости или рядом с ними, поэтому аномальный рост кости может привести к сжатию, защемлению или повреждению нерва, вызывая боль.
Осложнения
Хотя прогноз для людей с болезнью Педжета в целом благоприятный, это может привести к другим проблемам со здоровьем, в том числе:
Связь между костной болезнью Педжета и остеопорозом очевидна, несмотря на то, что врач может прописать несколько лекарств. лечить оба и склонность к ослаблению костей.
Исследователям еще предстоит окончательно установить причину болезни Педжета.
Болезнь Педжета передается по наследству. По данным Американского колледжа ревматологии, более чем один член семьи страдает этим заболеванием в 30 процентах случаев.
Другое предположение состоит в том, что заболевание, возможно, возникает из-за заражения вирусом кори в детстве. Недавние исследования показали, что корь может изменить механизм образования костей, что приведет к болезни Педжета.
Однако исследователи еще не обнаружили четкой связи между вирусом и болезнью Педжета.
Данные свидетельствуют о том, что число людей с болезнью Педжета сокращалось за последние 25 лет. Некоторые ученые связывают рост вакцинации во многих странах и, как следствие, снижение числа людей, заболевших корью, с падением показателей болезни Педжета.
Насколько распространена болезнь Педжета?
Около 1 миллиона человек в США больны болезнью Педжета.
Болезнь Педжета чаще встречается у пожилых людей, а также у жителей Северной Европы. Заболевание встречается у трех мужчин на каждые две женщины с болезнью Педжета.
Поделиться на PinterestPaget’s увеличивает риск перелома. Однако сканирование костей может выявить слабые места до того, как они появятся.Обычно врач сначала определяет возможность болезни Педжета с помощью физического обследования, которое может выявить аномалии формы скелета или деформации костей.
Затем они будут использовать сканирование костей и лабораторные исследования, чтобы определить степень заболевания.
Анализ крови на щелочную фосфатазу может указать на болезнь Педжета. У людей с этим заболеванием в крови присутствует избыток фермента щелочной фосфатазы. Однако многие другие заболевания или состояния могут быть причиной повышенного уровня щелочной фосфатазы.
Сканирование костей может выявить аномалии ремоделирования кости, включая области повышенного и пониженного отложения кости.
Затем врач должен сделать рентген костей с заболеванием, чтобы подтвердить диагноз.
Лечение может контролировать болезнь Педжета и уменьшить проявление симптомов, но полного излечения не существует.
Не всем людям с болезнью Педжета требуется лечение, но если есть симптомы или если тесты показывают, что лечение необходимо, первой линией лечения, как правило, будут бисфосфонаты. Также могут прописать витамин D и кальций в качестве добавок.
Бисфосфонаты — это лекарства, которые помогают уменьшить разрушение поврежденных костей.Людям, получающим бисфосфонаты, также необходимо поддерживать адекватный уровень витамина D и кальция.
Управление пищевых добавок (ОРВ) рекомендует людям потреблять 1200 миллиграммов (мг) кальция и не менее 600 международных единиц (МЕ) витамина D в день в возрасте от 51 до 70 лет.
Людям старше 70 лет следует увеличить потребление витамина D до 800 МЕ в день.
Врачи также рекомендуют повышенное воздействие солнечного света, поскольку это улучшает способность организма вырабатывать витамин D.
Принимайте бисфосфонаты и добавки кальция перорально с интервалом не менее 2 часов, так как кальций может снизить абсорбцию бисфосфонатов.
Бисфосфонаты и кальций могут защитить более слабые части кости, вызывающие деформацию и подверженные высокому риску перелома.
Человеку с болезнью Педжета, у которого ранее были камни в почках, следует обсудить с врачом увеличение потребления кальция и витамина D.
Операция
Операция может потребоваться, если болезнь Педжета приводит к значительной деформации кости или ее перелому.
Переломы бедренной кости и голени чаще всего встречаются.
Обычно для лечения этих переломов используется интрамедуллярный стержень. Хирург-ортопед вводит его через полость костного мозга в центре кости.
Другой распространенной операцией у людей с болезнью Педжета является остеотомия. В этой процедуре хирург удаляет клин кости, чтобы исправить плохо выровненную кость. Остеотомия часто необходима, когда кости ног деформируются на более поздних стадиях заболевания.
Прогноз болезни Педжета в целом хороший, особенно если люди получают лечение до того, как произойдут серьезные изменения костей.
Болезнь Педжета неизбежна для большинства людей, страдающих этим заболеванием, но упражнения могут помочь сохранить здоровье скелета, избежать набора веса, уменьшить давление на суставы и кости и сохранить подвижность суставов.
Людям с этим заболеванием следует проконсультироваться со своим врачом перед началом любой программы упражнений, поскольку чрезмерная нагрузка на кости, пораженные болезнью Педжета, может привести к травмам.
Костная болезнь Педжета — это нарушение процесса поглощения и регенерации костей организмом.
Это может привести к деформации и слабости, которые увеличивают риск травмы и перелома. Однако болезнь Педжета часто вызывает легкие симптомы или совсем не проявляется. Многие люди с этим заболеванием даже не подозревают о нем.
Хотя исследователи все еще изучают причины болезни Педжета, некоторые считают, что она связана с вирусом кори, поскольку ученые обнаружили следы болезни в костях, пораженных болезнью Педжета.Заболевание также стало менее распространенным, поскольку снизилась заболеваемость корью.
Лечение включает пероральные бисфосфонаты и добавки витамина D и кальция. Хирургическая процедура, называемая остеотомией, может потребоваться, если кости особенно деформируются или возникают переломы.
Перспективы костной болезни Педжета хорошие, если человек получает лечение до того, как разовьются деформации или слабости. Однако полного излечения от этого расстройства нет.
Костная болезнь Педжета: MedlinePlus Genetics
Костная болезнь Педжета — это заболевание, при котором кости становятся больше и слабее, чем обычно.Пораженные кости могут быть деформированы и легко сломаться (сломаться).
Классическая форма костной болезни Педжета обычно появляется в среднем возрасте или позже. Обычно он возникает в одной или нескольких костях и не распространяется от одной кости к другой. Могут быть поражены любые кости, но чаще всего поражаются кости позвоночника, таза, черепа или ног.
Многие люди с классической костной болезнью Педжета не испытывают никаких симптомов, связанных с их костными аномалиями. Заболевание часто диагностируется неожиданно с помощью рентгена или лабораторных исследований, сделанных по другим причинам.Люди, у которых развиваются симптомы, чаще всего испытывают боль. Пораженные кости сами по себе могут быть болезненными, или боль может быть вызвана артритом в соседних суставах. Артрит возникает, когда деформация костей, особенно опорных костей ног, вызывает дополнительный износ суставов. Артрит чаще всего поражает колени и бедра у людей с этим заболеванием.
Другие осложнения костной болезни Педжета зависят от того, какие кости поражены. Если заболевание поражает кости черепа, оно может вызвать увеличение головы, потерю слуха, головные боли и головокружение.Если болезнь поражает кости в позвоночнике, это может привести к онемению и покалыванию (из-за защемления нервов) и аномальному искривлению позвоночника. В костях ног болезнь может вызывать искривление ног и затруднения при ходьбе.
Редкий тип рака костей, называемый остеосаркомой, связан с костной болезнью Педжета. Этот тип рака, вероятно, встречается менее чем у 1 из 1000 человек с этим заболеванием.
Болезнь костей Педжета с ранним началом — менее распространенная форма болезни, которая проявляется у людей в подростковом или двадцатилетнем возрасте.


 К счастью данная процедура проводится довольно редко.
К счастью данная процедура проводится довольно редко.
 Иногда такая повышенная нагрузка может привести к сердечной недостаточности.
Иногда такая повышенная нагрузка может привести к сердечной недостаточности. вена на руке. Он проходит через ваш кровоток в ваши кости. Специальная камера делает снимки ваших костей, и любые области, которые поглощают слишком много или слишком мало метки, могут быть признаком проблемы с костью.Сканирование костей несколько лучше для диагностики, особенно на ранней стадии. Он также показывает степень поражения ваших костей, потому что он не нацелен на конкретные кости (например, рентгеновский снимок).
вена на руке. Он проходит через ваш кровоток в ваши кости. Специальная камера делает снимки ваших костей, и любые области, которые поглощают слишком много или слишком мало метки, могут быть признаком проблемы с костью.Сканирование костей несколько лучше для диагностики, особенно на ранней стадии. Он также показывает степень поражения ваших костей, потому что он не нацелен на конкретные кости (например, рентгеновский снимок).