Первые признаки инсульта у женщин и мужчин — Профилактика заболеваний и ЗОЖ — Бюджетное учреждение Ханты-Мансийского автономного округа — Югры
Перед началом инсульта практически всегда наблюдаются симптомы нарушения кровоснабжения головного мозга. Предвестником инсульта может быть преходящее нарушение мозгового кровообращения, или транзиторная ишемическая атака.
У женщин и мужчин это может проявляться такими признаками как головные боли, головокружение, слабость. В дальнейшем может возникнуть тошнота и рвота.
Первые признаки инсульта у женщин:
— внезапно пропадающее зрение;
— явное нарушение координации;
— уход сил из рук, ног;
— утрата понимания слов или способности внятно говорить;
— снижение чувствительности;
— плавное нарастание вышеперечисленных признаков.
Женский инсульт, признаки которого иногда в начале заболевания нетрадиционны, зачастую затрудняют раннюю диагностику недуга, что значительно задерживает оказание адекватной медицинской помощи.
Признаки мужского инсульта:
— сильная головная боль, может сопровождаться рвотой;
— внезапная слабость и головокружение;
— затруднение произношения речи и восприятия окружающего;
— ухудшение зрения;
— помутнение сознания.
Если патологией поражена конкретная часть мозга, то будут наблюдаться сбои в работе той части организма, за которую отвечал попавший под удар участок.
ВНИМАНИЕ!
При появлении следующих специфических симптомов инсульта необходимо срочно вызывать скорую помощь. Также запомните, когда начались эти симптомы, поскольку их длительность может иметь значение для выбора лечения:
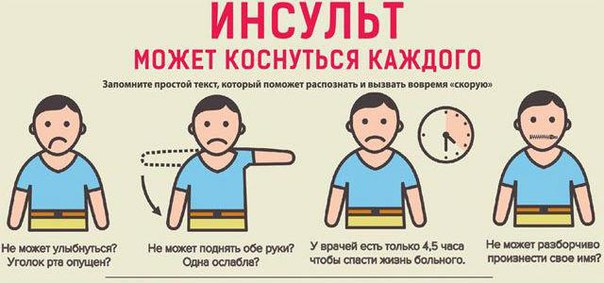
- Попросить человека улыбнуться. При инсульте улыбка будет кривая.
- Попросите удержать руки поднятыми вверх, при слабости мышц это не удастся сделать.
- Попросите пострадавшего человека сказать простое предложение.
 Во время приступа мужчина или женщина будет говорить медленно, запинаясь. Это похоже на речь пьяного человека.
Во время приступа мужчина или женщина будет говорить медленно, запинаясь. Это похоже на речь пьяного человека. - Попросите высунуть язык — кончик языка отклоняется в сторону очага в головном мозге.
Больные с острым нарушением мозгового кровообращения должны быть немедленно госпитализированы в стационар. При инсульте самыми дорогими являются первые минуты и часы заболевания, так как именно в это время медицинская помощь может быть наиболее эффективной.
Подготовлено по материалам сайта: www.cmphmao.ru
Малый инсульт (микроинсульт). Предвестники мозговой катастрофы
Конечно, последствия обширного инсульта – наиболее трагические. Но и микроинсульт – это совсем не шутки. Не обращать внимания на это состояние крайне опасно. Почему?Быстро, но не бесследно
Строго говоря, слово «микроинсульт» – не из научной терминологии. Врачи в таких случаях говорят о преходящих нарушениях мозгового кровообращения или транзиторных ишемических атаках. Они возникают из-за спазма сосудов головного мозга или образования тромбов (что приводит к временной и неполной закупорке сосудов).
Они возникают из-за спазма сосудов головного мозга или образования тромбов (что приводит к временной и неполной закупорке сосудов).
Симптомы малого инсульта схожи с симптомами большого – это головокружение, затруднения в речи, онемение и слабость в конечностях (пациенты нередко жалуются на то, что отлежали руку или отсидели ногу). Единственная разница – все эти явления непродолжительны (от нескольких минут до нескольких часов) и проходят на первый взгляд бесследно.
Однако в последние годы благодаря широкому внедрению методов нейровизуализации (КТ, МРТ) было доказано, что даже кратковременные сосудистые нарушения приводят к изменению вещества головного мозга. Поэтому тактика лечения микроинсульта должна быть такой же, как при инсульте.
Признаки малого инсульта (микроинсульта):
- Внезапная потеря чувствительности, онемение какой-либо части тела.
- Потеря координации, затруднения при ходьбе.
- Затруднения речи.

- Потеря памяти.
- Повышенная чувствительность к яркому свету и звукам.
- Беспричинная сильная головная боль.
Окно надежды
Терапевтическое окно (время, когда микроинсульт можно ликвидировать без последствий) – не более 4,5 часа. Самый надёжный вариант – обратиться в сосудистый центр (они открыты во многих городах России), которые специализируются на лечении инсультов.
При поступлении в больницу пациенту должны быть проведены МРТ головного мозга, УЗИ сосудов головного мозга (питающих мозг), исследования крови и работы сердца, которые дают полное представление о риске развития большого инсульта. По статистике, у 60% пациентов, переживших микроинсульт, через некоторое время развивается полноценный ишемический или геморрагический инсульт. Следующий этап – лечение, направленное на восстановление нормального кровоснабжения головного мозга. После этого нужно разбираться с проблемами, которые привели к развитию микроинсульта.
Жара, страда и нервы
Причин, приводящих к инсульту, множество. Наиболее значимая – жаркая погода. В дымное лето 2010 года в Центральном регионе было зафиксировано рекордное количество инсультов. В жару происходит обезвоживание, кровь сгущается и вероятность образования тромбов увеличивается. Ударом может закончиться и «битва за урожай» – получить его рискуют люди, занимающиеся интенсивным физическим трудом под палящим солнцем.
Наиболее значимая – жаркая погода. В дымное лето 2010 года в Центральном регионе было зафиксировано рекордное количество инсультов. В жару происходит обезвоживание, кровь сгущается и вероятность образования тромбов увеличивается. Ударом может закончиться и «битва за урожай» – получить его рискуют люди, занимающиеся интенсивным физическим трудом под палящим солнцем.
Наиболее опасно длительное пребывание в согнутом положении с опущенной головой. Это увеличивает нагрузку на сердечно-сосудистую систему и провоцирует разрыв сосудов (особенно если у пациента есть аневризма – выпячивание стенки артерии). Спровоцировать острое нарушение кровообращения могут злоупотребление спиртными напитками, курение, стрессы, физическое или психологическое переутомление, стрессы.
На роду написано?
Есть люди, которые живут под дамокловым мечом инсульта постоянно. Это пациенты с сахарным диабетом, гипертонией и стенокардией. Они должны находиться под постоянным врачебным наблюдением и регулярно принимать назначенные препараты.
Инсульт на роду написан людям с извитыми сонными артериями и атеросклерозом сосудов головного мозга. Выявить патологию позволяет дуплексное сканирование сосудов головного мозга (исследование можно пройти в любой районной поликлинике). Если диагностируется сужение сосудов, пациента направляют на стентирование сонных артерий, которое восстанавливает просвет в сосудах.
Об этом рассказала заместитель директора Научного центра неврологии, доктор медицинских наук, профессор Маринэ Танашян.
ЧИТАТЬ в источнике…
АиФ Здоровье № 32 08/08/2017
Инсульт. Предвестники и первые признаки.
Инсульт, или сосудистая катастрофа головного мозга – заболевание, при котором ранняя диагностика и оказание квалифицированной медицинской помощи являются важнейшими факторами, влияющими на прогноз.
После инсульта под влиянием гипоксии начинают происходить изменения нервных клеток. Вокруг пострадавших от некроза клеток головного мозга существует «ишемическая полутень» — зона, исход жизнедеятельности которой зависит от восстановления кровотока. В период «терапевтического окна» (условно так называют первые 3-6 часов после инсульта) можно предупредить необратимые последствия ишемии и гибели клеток лечебными манипуляциями.
В период «терапевтического окна» (условно так называют первые 3-6 часов после инсульта) можно предупредить необратимые последствия ишемии и гибели клеток лечебными манипуляциями.
В связи с этим любому человеку нужно знать о первых признаках инсульта. Важно суметь вовремя заподозрить заболевание и максимально быстро организовать доставку пострадавшего в стационар.
Факторы риска инсульта
С одной стороны, четких патогномоничных (то есть присущих только этому заболеванию) признаков инсульта не существует. Даже наиболее специфичная очаговая симптоматика требует проведения дифференциальной диагностики, так как это не всегда следствие инсульта.
С другой стороны, следует учитывать факторы риска: если симптоматика возникает на их фоне, то степень вероятности инсульта резко возрастает. Их перечень называют «смертельным квинтетом», потому что даже при наличии 2-3 факторов риск летального исхода инсульта возрастает в разы. К ним относятся:
- Артериальная гипертензия.
 При повышенном артериальном давлении риск инсульта возрастает в 5 раз.
При повышенном артериальном давлении риск инсульта возрастает в 5 раз.
- Гипертрофия левого желудочка. Почти всегда «гипертонии со стажем» сопутствуют изменения со стороны левого отдела сердца, так как сердечной мышце приходится с удвоенной силой продвигать кровь в сосуды.
- Повышенное содержание холестерина в крови. Холестерин крови можно назвать «индикатором» наличия атеросклеротических бляшек в сосудах. Как известно, чаще всего негативные последствия их наличия ощущаются в коронарных и мозговых сосудах.
- Сахарный диабет. При повышенном уровне сахара в крови вероятность развития инсульта возрастает в 2-4 раза, так как молекула глюкозы повреждает стенку кровеносных сосудов.
- Курение. Доказано, что регулярное употребление никотина повышает частоту сердечно-сосудистых заболеваний в 2-4 раза, в пожилом возрасте она выше.
Предвестники инсульта
Бывает, что инсульт возникает внезапно, но чаще это происходит на фоне предвестников. Например, в половине случаев ишемическому инсульту предшествуют транзиторные ишемические атаки (ТИА). Их следует расценивать как первые признаки нарушений мозгового кровообращения, требующие незамедлительного проведения диагностики и лечения. Гипертонические кризы могут провоцировать их появление или быть самостоятельными предвестниками заболевания.
Например, в половине случаев ишемическому инсульту предшествуют транзиторные ишемические атаки (ТИА). Их следует расценивать как первые признаки нарушений мозгового кровообращения, требующие незамедлительного проведения диагностики и лечения. Гипертонические кризы могут провоцировать их появление или быть самостоятельными предвестниками заболевания.
Лечение этих состояний можно рассматривать как профилактику клинической формы инсульта.
Также о скором развитии инсульта можно судить по признакам нарушения мозгового кровообращения, выявленным по специальным тестам. Одним из таких опросников является тест Манвелова.
Если за последние три месяца раз в неделю или чаще повторяются минимум два из нижеперечисленных симптомов, то требуется незамедлительное обращение к врачу:
- Головная боль, не имеющая конкретной локализации и возникающая при переутомлении или погодных катаклизмах.
- Головокружение, появляющееся в покое и усиливающееся при движении.
- Наличие шума в ушах, как постоянного, так и преходящего.

- «Провалов» памяти на события текущего периода времени.
- Изменение интенсивности работоспособности и нарушения сна.
Эти симптомы нужно рассматривать как предвестники развития инсульта.
Клинические особенности видов инсульта
Несмотря на специфическую зону повреждения и клиническую картину, степень выраженности первых симптомов настолько разная, что диагностика затрудняется. При незначительных проявлениях многие совсем не обращаются к врачу, а иногда госпитализация происходит слишком поздно.
Говорить об отличиях первых признаков заболевания у мужчин и женщин не представляется возможным, так как протекают они одинаково.
В молодом возрасте признаки инсульта обычно не имеют яркой выраженности, может быть выявлен только один или два симптома неврологического дефицита. У пожилых клиническая картина инсульта чаще не вызывает сомнений, а заболевание протекает тяжелее.
СМ. ТАКЖЕ: Восстановление после геморрагического инсульта
Ишемический и геморрагический инсульт отличить в первые часы заболевания бывает очень сложно, да в этом и нет особой необходимости: важно вовремя доставить пострадавшего в стационар, где проведут дифференциальную диагностику и окажут квалифицированную помощь.
Различия ишемического и геморрагического инсультов имеют значение в прогностическом плане: первый вид сосудистой катастрофы встречается значительно чаще (в 80% случаев), больше у лиц пожилого возраста, но протекает легче, чем геморрагический. При ишемическом инсульте редко возникает сильная головная боль и не бывает потери сознания.
Геморрагический инсульт характеризуется внезапным началом и протекает тяжелее. Можно сказать, что он сочетает в себе два повреждения: помимо кровоизлияния вследствие разрыва сосуда и образования гематомы, вокруг этой зоны формируется ишемия. За счет этого размеры очага инсульта значительно шире. Этот вид сосудистой катастрофы чаще сопровождается интенсивной головной болью, состоянием нарушения сознания, эпилептическим припадком.
Для того, чтобы вовремя заподозрить произошедшую сосудистую катастрофу в ткани головного мозга, важно знать о первых признаках инсульта. Степень их выраженности зависит от зоны и объема поражения. В связи с этим в статье будут изложены признаки тяжелого, малого и лакунарного инсультов.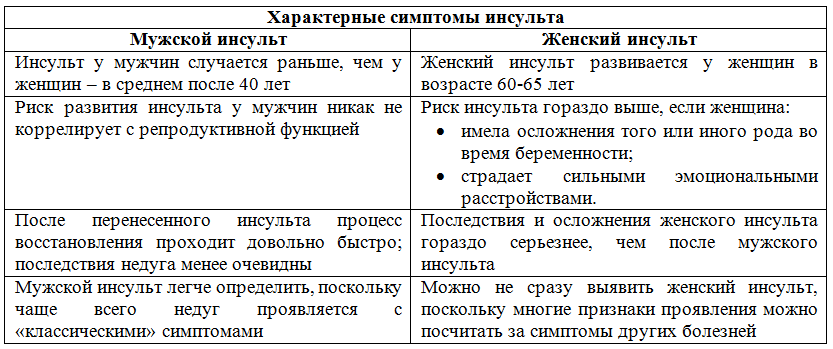
Первые признаки тяжелого инсульта
Тяжелая форма инсульта может проявляться расстройством сознания, вплоть до комы.При большом объеме зоны инсульта развиваются так называемые классические признаки заболевания. Их особенность состоит в том, что массивные кровоизлияния или зоны ишемии сопровождаются нарушением функционирования большого количества нервных клеток и, вследствие этого, яркой клинической картиной:
- Общемозговые симптомы резко выражены: быстро нарастает отек мозга. Может сначала появиться сильная головная боль, рвота, развиться состояние оглушенности или сразу комы. Иногда возникают судороги, наблюдается напряжение (ригидность) задних мышц шеи. Часто повышается температура тела.
- Очаговые симптомы зависят от зоны поражения:
- паралич или парез (гемиплегия или гемипарез) наблюдается на половине туловища, противоположной поражению. Например, при локализации инсульта в правом полушарии двигательные нарушения возникнут слева. Наблюдается асимметрия лица;
- взгляд направлен в сторону парализованных конечностей;
- если больной находится в сознании, могут наблюдаться нарушения речи, ориентации, зрения, осознания своего состояния и другие очаговые симптомы.

При поражении зоны дыхательного центра изменяется характер дыхания: оно становится частым и поверхностным или может быть хрипящим и прерывистым, вплоть до остановки. Артериальное давление может понижаться, пульс становится частым и слабым. Возможно непроизвольное мочеиспускание и дефекация.
Иногда инсульт дебютирует в виде эпилептического припадка. У человека, никогда не страдавшего эпилепсией, наблюдается кратковременная потеря сознания и на этом фоне возникают приступы судорожных сокращений мышц. Изо рта выделяется пена.
Обширные инсульты иногда сопровождаются вторичным стволовым синдромом. Он проявляется тоническими сокращениями разных групп мышц и нарушением глазодвигательных функций:
- зрачок на стороне поражения может быть расширен;
- реакция зрачков на свет может отсутствовать;
- может наблюдаться непрерывное ритмичное движение глазных яблок вправо-влево.
Обычно такая яркая симптоматика ни у кого из окружающих не вызывает сомнений в необходимости скорейшей госпитализации, однако является прогностически неблагоприятным признаком. Массивные инсульты возникают при сосудистой катастрофе в магистральных мозговых артериях. Для таких повреждений характерен высокий уровень летальности или пожизненной инвалидности.
Массивные инсульты возникают при сосудистой катастрофе в магистральных мозговых артериях. Для таких повреждений характерен высокий уровень летальности или пожизненной инвалидности.
Первые признаки микроинсульта
Микроинсульт встречается в 10-15 % случаев и отличается от других форм быстрым (от 2-х до 21-ого дня) регрессом синдрома неврологического дефицита (СНД). О наличии этого синдрома говорит сочетание 2-х и более из нижеперечисленных признаков:
- парез (ослабление мышечной активности) одной или двух (например, правой руки и правой ноги) конечностей;
- спазм, или гипертонус мышц;
- судороги;
- шаткая, неуверенная походка;
- неконтролируемые эмоции в виде ярости или веселья;
- утрата обоняния или зрения;
- паралич взгляда.
СМ. ТАКЖЕ: Геморрагический инсульт головного мозга: причины, симптомы и лечение
При малой форме инсульта образуются и сохраняются очаги некроза, однако они небольших размеров или располагаются в функционально не значимых зонах. При наличии развитой сети анастомозов возможно восстановление кровоснабжение и обратное развитие неврологической симптоматики.
При наличии развитой сети анастомозов возможно восстановление кровоснабжение и обратное развитие неврологической симптоматики.
Первые признаки микроинсульта очень схожи с ТИА, однако есть два кардинальных отличия. При ТИА:
- Выявляется один из симптомов неврологического дефицита, а не синдром;
- При инструментальных исследованиях (чаще МРТ) очага некроза не выявляется.
Однако не стоит пытаться самостоятельно провести дифференциальную диагностику. При наличии вышеописанной симптоматики следует сразу доставить человека в стационар, чтобы ему оказали квалифицированную помощь.
ТИА не стоит считать безобидным проявлением, не требующим обращения к врачу: у 50 % пациентов, перенесших ТИА, в течение пяти лет возникает инсульт, а у 50 % — инфаркт миокарда.
Первые признаки лакунарного инсульта
Около четверти ишемических инфарктов называются лакунарными и являются результатом повреждения мелких внутричерепных артерий. Перфорантные сосуды соединяют глубокие и поверхностные ветви мозговых артерий и представляют собой тоненькие стволики диаметром до 2 мм, а длиной не более 10 см. Лакунарный инсульт получил такое название, потому что в результате повреждения сосудов образуются небольшие полости с жидким содержимым диаметром до 1-1,5 см.
Лакунарный инсульт получил такое название, потому что в результате повреждения сосудов образуются небольшие полости с жидким содержимым диаметром до 1-1,5 см.
Признаки лакунарных инсультов бывают настолько невыраженными, что часто заболевание протекает незамеченным.
При таком виде сосудистой катастрофы обще-мозговых симптомов в виде нарушений сознания или менингеальных (ригидность мышц шеи и т. п.) не бывает. У трети пациентов среди первых признаков может отмечаться головная боль. Однако обычно она не имеет выраженной интенсивности.
Очаговая симптоматика присутствует, но проявляется незначительно.
- Среди первых признаков лакунарного инсульта можно отметить изменение походки, нарушение координации. У человека может возникнуть ощущение, что это банальное головокружение, его куда-то «повело».
- При этом появляется мышечная слабость в одной конечности или в одноименной верхней и нижней, правой или левой половине лица. Может нарушаться чувствительность: возникает ощущение онемения на лице, в руке и ноге с одной стороны.

- Изменяется контроль не только движений, но и собственных эмоций: может нахлынуть необъяснимая депрессия, плаксивость или, напротив, веселье.
- Речь может быть затруднена: человек не в силах произнести простые фразы, говорит, запинаясь, забывает слова.
Заподозрить инсульт и госпитализировать больного – основная задача догоспитального этапа, поэтому есть множество простых тестов для предварительного подтверждения диагноза. Воспользоваться ими может любой человек без медицинского образования.
Чаще всего при подозрении на инсульт предлагают улыбнуться (один угол рта может быть опущен), поднять обе руки (одна будет ниже) и что-нибудь сказать (речь нарушена). Даже наличие одного из признаков говорит об обязательной госпитализации.
Иногда, при небольших инсультах, видимых постороннему человеку симптомов не выявляется. Однако пострадавший чувствует, что он хуже может выполнять привычные действия из-за слабости в одной половине тела. В такой ситуации следует также незамедлительно обратиться к врачу.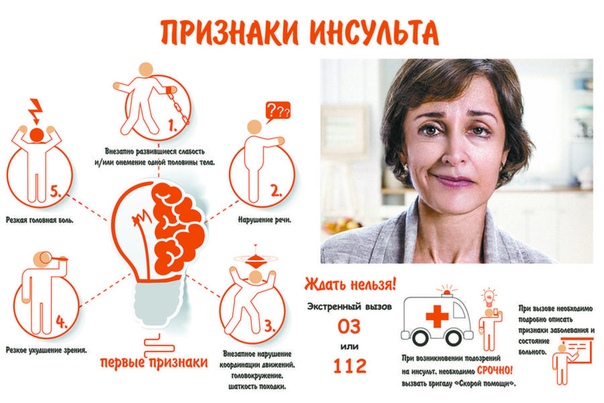
Стоит учесть, что, если есть признаки инсульта, то время необратимых изменений в головном мозге уже начало свой отсчет. Те 3-6 часов, которые есть на проведение восстановления нарушенного кровообращения и борьбу за уменьшение пострадавшей зоны, с каждой минутой уменьшаются.
Мариупольское ТВ, передача «Позвоните доктору» на тему «Геморрагический и ишемический инсульт головного мозга. Инсульт. Симптомы, первые признаки»:
Геморрагический и ишемический инсульт головного мозга лечение. Инсульт симптомы первые признаки
Видео на тему «Первые признаки инсульта. Как вовремя распознать болезнь?»
Первые признаки инсульта! Как во время распознать болезнь?
Инсульт: симптомы, первая помощь, профилактика
Инсульт – это нарушение кровообращения в головном мозге, вызванное закупоркой или разрывом сосудов. Это состояние, когда сгусток крови – тромб – или кровь из разорвавшегося сосуда нарушает кровоток в мозге.
По данным ВОЗ, инсульт является причиной смерти 6,7 миллиона человек в год во всем мире, и уступает лишь ишемической болезни сердца.В большинстве стран мира инсульт врачи относят к наиболее распространенным причинам неврологических расстройств, приводящим к разной степени инвалидизации, а значит и нетрудоспособности.В России к труду после перенесенного удара возвращается не более 20% больных, причем одну треть заболевших инсультом составляют люди трудоспособного возраста.В последнее время инсульт в России перестает быть диагнозом лишь пожилых людей, врачи все чаще фиксируют это заболевание не только у 25-30-летних россиян, но и у детей.
Инсульт может поразить любого человека. Некоторые факторы риска, вроде развития аневризмы или появления тромба в результате травмы, трудно контролировать. Однако значительное количество факторов обусловлено в основном образом жизни.
К таким факторам относятся:
- повышенное артериальное давление;
- высокий уровень холестерина;
- диабет;
- ожирение и избыточный вес;
- сердечно-сосудистые заболевания;
- курение;
- употребление наркотиков;
- употребление алкоголя.
Кроме того, инсульт чаще развивается у людей старше 55 лет и тех, чьи близкие родственники уже пострадали от инсульта. В возрастном интервале от 45 до 55 лет инсульт у мужчин случается вдвое чаще, чем у женщин,
Три четверти всех случаев заболевания – ишемический инсульт. Этим термином называют состояние, при котором тромб закупоривает сосуд и блокирует приток крови к определенной части мозга.Обычно тромб образуется где-то в периферических сосудах тела, отрывается и по кровяному руслу достигает головного мозга. Там он застревает в мелких сосудах мозга и перекрывает кровоток в них.
Вторая разновидность инсульта – геморрагический – встречается значительно реже. Он происходит, когда в головном мозге разрывается кровеносный сосуд.Если сосуд находится на поверхности мозга, вытекшая кровь заполняет пространство между мозгом и черепом. Это называется субарахноидальным кровотечением. А если сосуд лопается в более глубоких структурах мозга, кровь из него заполняет окружающие ткани.
Он происходит, когда в головном мозге разрывается кровеносный сосуд.Если сосуд находится на поверхности мозга, вытекшая кровь заполняет пространство между мозгом и черепом. Это называется субарахноидальным кровотечением. А если сосуд лопается в более глубоких структурах мозга, кровь из него заполняет окружающие ткани.
Поражение небольшого участка головного мозга приводит к небольшим нарушениям – слабости конечностей. Нарушение кровообращения в больших областях мозга вызывает паралич и даже смерть: степень поражения зависит не только от масштабов, но и от локализации инсульта.
У многих людей, перенесших инсульт, остается частично или полностью парализованной одна сторона тела, появляются нарушения речи и контроля функций мочеиспускания и дефекации. Страдают и интеллектуальные способности – память, познавательные функции.
Начало инсульта обычно проходит бессимптомно. Но через несколько минут клетки мозга, лишенные питания, начинают гибнуть, и последствия инсульта становятся заметными.
Обычные симптомы инсульта:
- внезапная слабость в лице, руке или ноге, чаще всего на одной стороне тела;
- внезапное помутнение сознания, проблемы с речью или с пониманием речи;
- внезапные проблемы со зрением в одном или обоих глазах;
- внезапная сильная головная боль по неизвестной причине.
Очень важно сразу распознать его симптомы, чтобы как можно быстрее вызвать бригаду скорой помощи. Ведь чем раньше начато лечение, тем лучше человек восстанавливается после инсульта.Несвоевременное обращение за помощью приводит к тяжелым осложнениям и инвалидности.
Оказать первую помощь при инсульте – не просто важно, это жизненно необходимо. И если вдруг вы находитесь рядом с человеком, у которого проявились явные признаки инсульта, вам немедленно следует совершить несколько действий. От них зависит жизнь этого человека.
- Как только вы поняли, что у человека все признаки инсульта – немедленно вызывайте скорую помощь. Это нужно сделать немедленно, чтобы не упустить время. Нарушение мозгового кровообращения наиболее эффективно лечится в первые 3 часа. Поэтому не теряйте время.
- Удалите лишних людей из комнаты, если дело происходит в помещение. Если на улице – попросите всех расступиться и не мешать притоку свежего воздуха. Рядом должны остаться только те, кто может помочь.
- Ни в коем случае не перемешайте человека. Это опасно. Больного необходимо оставить там, где произошел приступ. На кровать не перекладывать.
- Приподнимите верхнюю часть тела и голову больного (примерно на 30 градусов). Лучше всего подложить несколько подушек. Расстегните или снимите всю стягивающую и мешающую дыханию одежду (пояс, воротничок, ремень и т.д.).
- Обеспечьте приток свежего воздуха.
- Если началась рвота, поверните голову пострадавшего набок и как следует вычищайте рвотные массы, иначе человек может задохнуться.

- Порой случается так, что инсульт сопровождается эпилептическими припадками. Причем, они могут следовать один за другим. В таком случае поверните человека набок, в рот вставьте обернутую платком ложку, расческу, палочку и, слегка придерживая голову больного руками, вытирайте пену. Самое главное в этом случае – не придавливать человека. Его нужно просто слегка придерживать и все. И уж тем более нельзя подносить нашатырный спирт. Последствия могут быть ужасны – прекращение дыхания и смерть.
- Может случиться так, что у пострадавшего остановится сердце и прекратится дыхание. В этом случае придется немедленно начать непрямой массаж сердца и сеанс искусственного дыхания.
Профилактика инсульта основывается на основных принципах здорового образа жизни.
- Знайте и контролируйте свое артериальное давление – оно не должно быть больше 140/90 мм рт.ст..
- Не начинайте курить или откажитесь от курения как можно раньше.
- Добавляйте в пищу как можно меньше соли и откажитесь от консервов и полуфабрикатов, которые содержат ее в избыточном количестве.

- Контролируйте уровень холестеринав крови – максимально допустимый его уровень 5 ммоль/л.
- Соблюдайте основные принципы здорового питания– ешьте больше овощей и фруктов (не менее 500 г в день), откажитесь от добавленного сахара и насыщенного животного жира.
- Не употребляйте алкоголь. Риск развития инсульта наиболее высок в первые часы после принятия спиртного.
- Регулярно занимайтесь спортом. Даже умеренная физическая нагрузка(прогулка на свежем воздухе в течение 30 минут в день) уменьшает риск развития сердечно-сосудистых заболеваний, в том числе и инсульта.
Болезнь – это процесс, который развивается исподволь в организме, незаметно формируясь годами, прежде чем проявиться ощущениями и симптомами. Только самому заболевшему кажется, что болезнь возникла внезапно. На самом деле нужно много времени, чтобы болезненные перестройки в организме стали явными. Именно поэтому необходима профилактика заболеваний и знание принципов здорового образа жизни – основы хорошего самочувствия.
Первые признаки инсульта | Министерство здравоохранения Хабаровского края
ПЕРВЫЕ ПРИЗНАКИ ИНСУЛЬТА
(для населения)
Щербоносова Татьяна Анатольевна
заведующая кафедрой нервных болезней и психиатрии,
КГБОУ ДПО Институт повышения квалификации специалистов здравоохранения
Горбулина Светлана Владимировна
ассистент кафедры «нервных болезней и психиатрии»,
КГБОУ ДПО Институт повышения квалификации специалистов здравоохранения
Инсульт – внезапное нарушение кровообращения мозга, закупорка или разрыв какого-либо сосуда головного мозга. При закупорке сосудов возникает ишемический инсульт, при разрыве — геморрагический инсульт. Его принято считать самым распространенным заболеванием головного мозга у взрослого населения. Причем с возрастом риск возникновения инсульта значительно возрастает. По статистике в год инсультом поражает 0,1 — 0,4 % населения в зависимости от страны проживания. Инсульт является лидером среди причин инвалидности человека и занимает 3 место среди причин смертности населения.
Причем с возрастом риск возникновения инсульта значительно возрастает. По статистике в год инсультом поражает 0,1 — 0,4 % населения в зависимости от страны проживания. Инсульт является лидером среди причин инвалидности человека и занимает 3 место среди причин смертности населения.
Научные исследования доказали, что раньше инсульт поражает мужчин, но и женская половина человечества немало страдает от этого заболевания. Поэтому каждому нужно обязательно знать первые признаки инсульта, чтобы своевременно оказать помощь больному человеку, ведь промедление в этом случае недопустимо.
Инсульт – острое нарушение мозгового кровообращения
Еще до активного развития инсульта у больного могут появляться признаки переходящего нарушения кровообращения мозга.
Предвестники инсульта:
— человек ощущает внезапную и ничем не объяснимую головную боль. Она появляется не из-за стресса или каких-то иных объяснимых причин;
— появляется головокружение, теряется координация движений или равновесие;
— может онеметь какая-то часть тела: язык, лицо, рука или нога, туловище.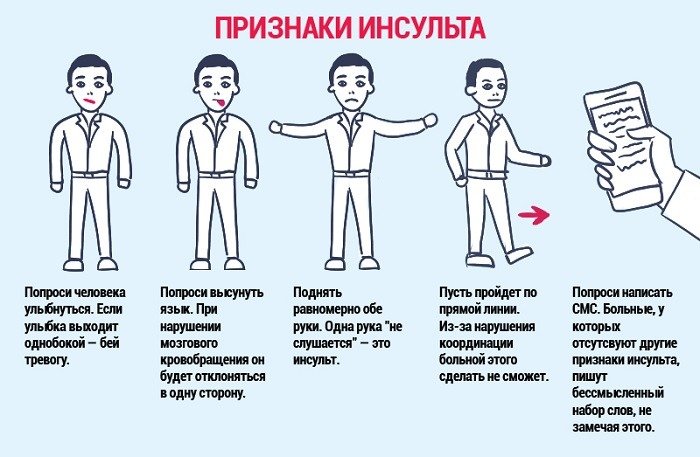 Такое явление присутствует на одной стороне тела – на правой или на левой и сопровождается слабостью;
Такое явление присутствует на одной стороне тела – на правой или на левой и сопровождается слабостью;
— неожиданное ухудшается зрение. Больному становится плохо видеть, как одним, так и двумя глазами;
— нарушается сознание и ориентация в окружающей обстановке;
— может быть расстройство речи.
Вышеописанные ощущения появляются резко и пропадают через несколько минут или часов. И если такие атаки повторяются регулярно, то у человека за год развивается инсульт разной степени тяжести. Не нужно ждать, что все скоро закончится, следует сразу же вызвать «скорую помощь».
До приезда бригады «скорой помощи» нужно сделать следующее:
— успокоить больного и уложить его в постель. Желательно, чтобы он повернул голову набок. Если человек возбужден, постоянно уговаривайте его, чтобы он успокоился. До приезда медиков его нельзя перемещать в другое место;
— на голову пострадавшего от инсульта положите намоченное в холодной воде полотенце. Подойдет и пакет со льдом или любые замороженные продукты;
Подойдет и пакет со льдом или любые замороженные продукты;
— измерить артериальное давление. Если оно высокое, нужно дать больному препарат, который понижает давление, но препарат должен быть тем, который обычно принимает больной;
— создать доступ свежего воздуха в помещение. Нужно сразу же убрать больного из душного, особенно накуренного помещения. Обязательно откройте окна, расстегните стесняющую дыхание одежду – нужно как можно больше воздуха.
Чтобы проверить, что это признаки инсульта можно провести несложный тест: попросите улыбнуться, если половина лица остается неподвижной – это инсульт. Попросите удержать руки поднятыми вверх, при слабости мышц это не удастся сделать, попросите повторить простую фразу, если вслед за вами повторить не удается, значит есть проблемы с артикуляцией и это острый приступ нарушения кровообращения. Попросите высунуть язык — его кончик отклоняется в сторону очага в головном мозге, если есть инсульт. Если такие симптомы возникают — это ишемический инсульт, симптомы которого однозначны и позволяют предположить нарушение кровообращения мозга.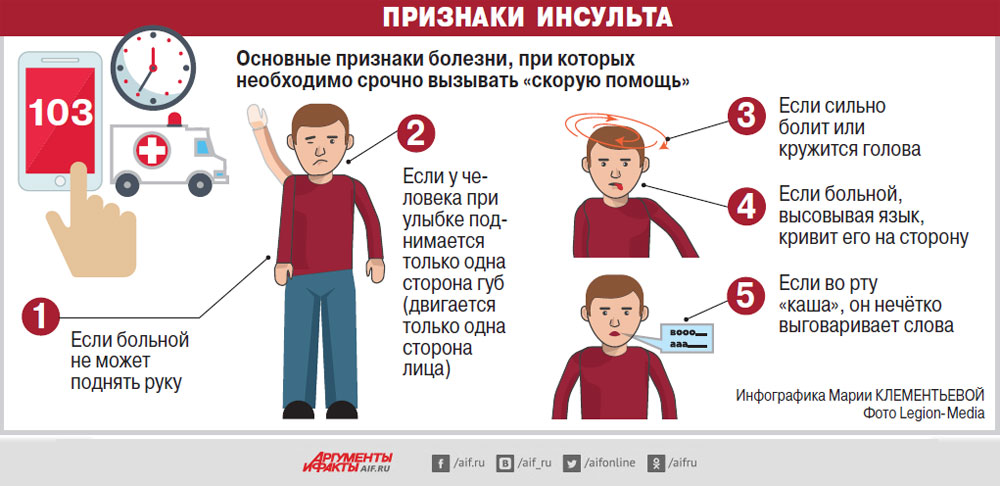 Чем раньше будет оказана экстренная медицинская помощь, тем более благоприятным будет прогноз столь тяжелого заболевания. Оптимально, если обратиться за помощью в течение 2-3 часов после начала приступа.
Чем раньше будет оказана экстренная медицинская помощь, тем более благоприятным будет прогноз столь тяжелого заболевания. Оптимально, если обратиться за помощью в течение 2-3 часов после начала приступа.
Отличие инсульта и его причин у женщин, от инсульта у мужчин.
Женщин инсульт поражает в основном после 60 лет, у мужчин же риск появляется уже после 40 лет. Ранее считалось, что инсульт удел пожилых людей и женщин инсульт поражает реже, чем мужчин, а также что после 60 лет риск одинаков как у мужчин, так и у женщин. Однако, в возрасте 18 — 40 лет у женщин инсульт стал происходить чаще, чем у мужчин. У беременных тоже выше вероятность инсульта. Молодые женщины зачастую игнорируют симптомы преходящей ишемии. Женщины переносят инсульт тяжелее, чем мужчины. Смертность у женщин от инсульта выше, чем у мужчин. Меньший процент женщин способны вернуться к прежнему ритму жизни после инсульта, мужчины лучше справляются с этим. «Нетрадиционные» ранние первые признаки инсульта у женщин могут отмечаться чаще, чем у мужчин. К общеизвестным факторам риска у женщин добавляются — прием оральных контрацептивов, патологическое течение беременности, мигренозные боли, у женщин выше предрасположенность к тромбозам и сосудистым осложнениям. Женщины, с частыми перепадами настроения, не стрессоустойчивые, не уравновешенные, со склонностью к зацикливаниям на проблемах, больше подвержены инсульту головного мозга. У курящих женщин после 30 лет, и принимающих противозачаточные средства, на 22 процента увеличивается риск инсульта. В последние десятилетия очень часты случаи тяжелых ишемических инсультов, связанных с популярностью такого метода контрацепции, как оральные контрацептивы.
«Нетрадиционные» ранние первые признаки инсульта у женщин могут отмечаться чаще, чем у мужчин. К общеизвестным факторам риска у женщин добавляются — прием оральных контрацептивов, патологическое течение беременности, мигренозные боли, у женщин выше предрасположенность к тромбозам и сосудистым осложнениям. Женщины, с частыми перепадами настроения, не стрессоустойчивые, не уравновешенные, со склонностью к зацикливаниям на проблемах, больше подвержены инсульту головного мозга. У курящих женщин после 30 лет, и принимающих противозачаточные средства, на 22 процента увеличивается риск инсульта. В последние десятилетия очень часты случаи тяжелых ишемических инсультов, связанных с популярностью такого метода контрацепции, как оральные контрацептивы.
Признаки инсульта у женщин.
Симптомы заболевания, как у женщин, так и у мужчин, прежде всего, будут зависеть от той части мозга, которая подверглась атаке недуга. Если поражена его правая часть, то симптомы болезни появляются в левой половине тела и, наоборот – при поражении левой части головного мозга изменения ощущаются на органах, которые находятся справа.
Основные симптомы инсульта у женщин бывают следующие:
— невыносимая головная боль без веских на то причин;
— лицо начинает неметь, присутствует слабость мимических мышц;
— немеет по одной стороне тела нога и рука;
— женщина неспособна жестикулировать;
— нарушается речь, больная не может сказать ни слова или говорит невнятно, также она не может понять, что говорят ей;
— нарушается зрение, вплоть до его потери, это актуально особенно для одного глаза. Может двоиться в глазах;
— нарушается координация движений;
— может быть резкая потеря равновесия, в ногах, руках или другой половине тела появляются судороги;
— больная может упасть, так как появляется ничем не объяснимое головокружение;
— при инсульте возможно развитие депрессии и женщина не может управлять своими эмоциями – плачет или смеется без причины;
— появляется тошнота, вплоть до рвоты, икота, повышается температура, нарушаются глотательные функции;
— на небольшой промежуток времени может быть потеря сознания.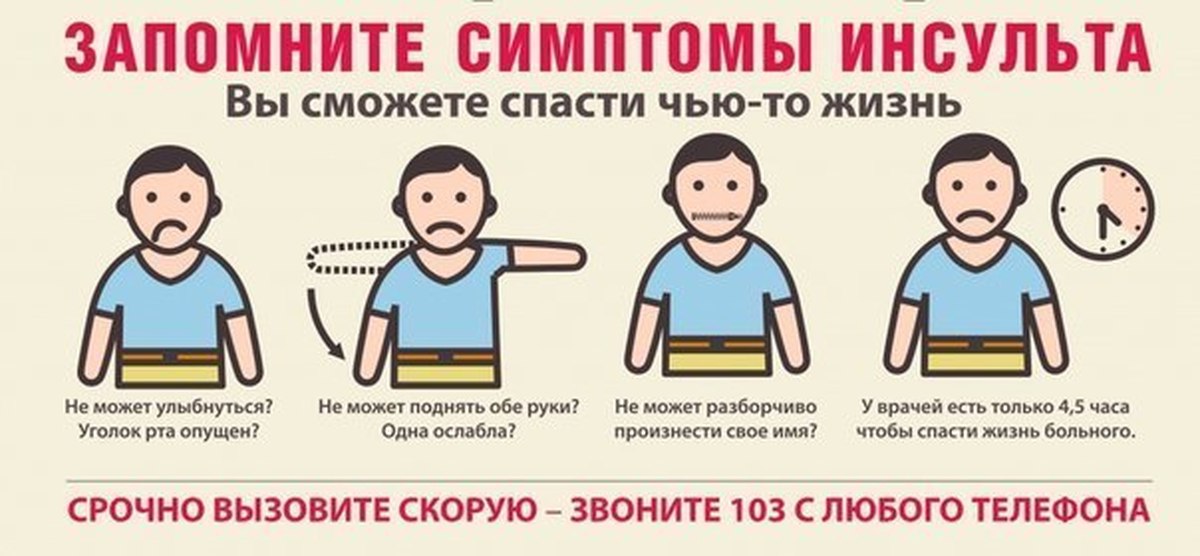 Перед этим лицо у женщины становится красное, она начинает часто и глубоко дышать, пульс понижается, а зрачки перестают реагировать на свет.
Перед этим лицо у женщины становится красное, она начинает часто и глубоко дышать, пульс понижается, а зрачки перестают реагировать на свет.
Признаки инсульта у мужчин.
Главные симптомы заболевания у представителей мужского пола практически такие, как и у женщин и к ним относятся:
— невыносимая внезапно появляющаяся головная боль, которая сопровождается головокружением;
— появляется резкая слабость, которую ничем не объяснить;
— начинает неметь пораженная недугом часть тела. Если инсульт левосторонний, то боль и онемение ощущается в правой части тела, а если болезнь задела правую сторону – то онемение с болевыми ощущениями присутствуют слева;
— может быть ухудшение зрения и расстройство речи;
— очень часто бывают судороги, тошнота, переходящая в рвоту, повышение температуры тела, потеря сознания и даже кома.
Также специалистами были выявлены атипичные симптомы. К ним относят сухость во рту, боль в грудине, психические нарушения. По отдельности они не вызывают подозрений на апоплексический удар, но в комплексе с типичными дают серьезные основания для немедленного обращения к врачу.
По отдельности они не вызывают подозрений на апоплексический удар, но в комплексе с типичными дают серьезные основания для немедленного обращения к врачу.
Симптомы геморрагического инсульта у молодых людей.
Эта болезнь поражает не только людей зрелого возраста, она развивается и у молодежи. На это влияет разрыв аневризмы церебрального сосуда, такое явление чаще всего наблюдается в молодом возрасте. В оболочку головного мозга происходит кровоизлияние и появляется такая сильная головная боль, что человек кричит от невыносимых болевых ощущений. Дальше начинается рвота и потеря сознания, но потом больной приходит в сознание. Такие больные чувствуют постоянную сонливость и заторможенность, которые не покидают их несколько дней подряд, при этом сильно болит голова, возможна рвота, но параличей нет.
Предотвратить инсульт поможет правильное питание и здоровый образ жизни
Ни один человек на планете не застрахован от страшных болезней или преждевременной смерти. Но у каждого есть возможность предотвратить беду. В случае с инсультом у женщин, особенно молодых, специалисты рекомендуют придерживаться следующих рекомендаций. Некоторые из этих полезных советов помогут предотвратить инсульт не только у женщин, но и мужчин любого возраста:
Но у каждого есть возможность предотвратить беду. В случае с инсультом у женщин, особенно молодых, специалисты рекомендуют придерживаться следующих рекомендаций. Некоторые из этих полезных советов помогут предотвратить инсульт не только у женщин, но и мужчин любого возраста:
— сократить употребление соленой и жирной пищи;
— воздержаться от курения и одновременного принятия гормональных противозачаточных средств;
— в случае заболевания сахарным диабетом необходимо тщательным образом контролировать уровень сахара в крови;
— не злоупотреблять алкогольными и энергетическими напитками;
— заниматься спортом или ежедневно делать зарядку;
— следить за режимом сна — недосыпание также может привести к нарушению кровообращения в сосудах головного мозга;
— следить за весом — лишние килограммы подталкивают организм ко множеству заболеваний;
— употреблять больше фруктов и пить побольше чистой воды.
Фрагмент статьи «Лежать или лечиться»,
«Российская газета»
от 23 апреля 2015, №86 (6657)
Малый инсульт.
 Предвестники мозговой катастрофы | Здоровая жизнь | Здоровье
Предвестники мозговой катастрофы | Здоровая жизнь | ЗдоровьеНаш эксперт – заместитель директора Научного центра неврологии, доктор медицинских наук, профессор Маринэ Танашян.
Конечно, последствия обширного инсульта – наиболее трагические. Но и микроинсульт – это совсем не шутки. Не обращать внимания на это состояние крайне опасно. Почему?
Быстро, но не бесследно
Строго говоря, слово «микроинсульт» – не из научной терминологии. Врачи в таких случаях говорят о преходящих нарушениях мозгового кровообращения или транзиторных ишемических атаках. Они возникают из-за спазма сосудов головного мозга или образования тромбов (что приводит к временной и неполной закупорке сосудов).
Симптомы малого инсульта схожи с симптомами большого – это головокружение, затруднения в речи, онемение и слабость в конечностях (пациенты нередко жалуются на то, что отлежали руку или отсидели ногу). Единственная разница – все эти явления непродолжительны (от нескольких минут до нескольких часов) и проходят на первый взгляд бесследно.
Однако в последние годы благодаря широкому внедрению методов нейровизуализации (КТ, МРТ) было доказано, что даже кратковременные сосудистые нарушения приводят к изменению вещества головного мозга. Поэтому тактика лечения микроинсульта должна быть такой же, как при инсульте.
Признаки малого инсульта
- Внезапная потеря чувствительности, онемение какой-либо части тела.
- Потеря координации, затруднения при ходьбе.
- Затруднения речи.
- Потеря памяти.
- Повышенная чувствительность к яркому свету и звукам.
- Беспричинная сильная головная боль.
Окно надежды
Терапевтическое окно (время, когда микроинсульт можно ликвидировать без последствий) – не более 4,5 часа. Самый надёжный вариант – обратиться в сосудистый центр (они открыты во многих городах России), которые специализируются на лечении инсультов.
При поступлении в больницу пациенту должны быть проведены МРТ головного мозга, УЗИ сосудов головного мозга (питающих мозг), исследования крови и работы сердца, которые дают полное представление о риске развития большого инсульта. По статистике, у 60% пациентов, переживших микроинсульт, через некоторое время развивается полноценный ишемический или геморрагический инсульт. Следующий этап – лечение, направленное на восстановление нормального кровоснабжения головного мозга. После этого нужно разбираться с проблемами, которые привели к развитию микроинсульта.
По статистике, у 60% пациентов, переживших микроинсульт, через некоторое время развивается полноценный ишемический или геморрагический инсульт. Следующий этап – лечение, направленное на восстановление нормального кровоснабжения головного мозга. После этого нужно разбираться с проблемами, которые привели к развитию микроинсульта.
Жара, страда и нервы
Причин, приводящих к инсульту, множество. Наиболее значимая – жаркая погода. В дымное лето 2010 года в Центральном регионе было зафиксировано рекордное количество инсультов. В жару происходит обезвоживание, кровь сгущается и вероятность образования тромбов увеличивается. Ударом может закончиться и «битва за урожай» – получить его рискуют люди, занимающиеся интенсивным физическим трудом под палящим солнцем.
Наиболее опасно длительное пребывание в согнутом положении с опущенной головой. Это увеличивает нагрузку на сердечно-сосудистую систему и провоцирует разрыв сосудов (особенно если у пациента есть аневризма – выпячивание стенки артерии). Спровоцировать острое нарушение кровообращения могут злоупотребление спиртными напитками, курение, стрессы, физическое или психологическое переутомление, стрессы.
Спровоцировать острое нарушение кровообращения могут злоупотребление спиртными напитками, курение, стрессы, физическое или психологическое переутомление, стрессы.
На роду написано?
Есть люди, которые живут под дамокловым мечом инсульта постоянно. Это пациенты с сахарным диабетом, гипертонией и стенокардией. Они должны находиться под постоянным врачебным наблюдением и регулярно принимать назначенные препараты.
Инсульт на роду написан людям с извитыми сонными артериями и атеросклерозом сосудов головного мозга. Выявить патологию позволяет дуплексное сканирование сосудов головного мозга (исследование можно пройти в любой районной поликлинике). Если диагностируется сужение сосудов, пациента направляют на стентирование сонных артерий, которое восстанавливает просвет в сосудах.
Многие заболевания, предрасполагающие к инсульту, приводят к изменениям в крови, поэтому необходимо периодически сдавать анализ. Особенно внимательными к себе должны быть и те, у кого бывают головокружения, обмороки и кинестоз (укачивание в транспорте). Эти состояния говорят о врождённой слабости сосудистой системы и требуют врачебного наблюдения.
Эти состояния говорят о врождённой слабости сосудистой системы и требуют врачебного наблюдения.
Блог
Инсульт: виды, признаки, профилактика
28.06.2019
Инсульт — острое нарушение мозгового кровообращения вследствие закупорки сосудов или их разрыва. После сосудистой катастрофы в течение нескольких минут или часов развивается неврологическая симптоматика, которая прогрессирует, иногда приводя к летальному исходу. В последнее время участились случаи инсульта и в молодом возрасте, до 30 лет.
Виды
Основная классификация инсультов (по МКБ-10) учитывает причину и механизм возникновения инсульта.
-
Ишемический инсульт характеризуется прекращением поступления крови в ткани головного мозга. Причиной заключается в нарушении текучести крови, закупорке артерии тромбом и/или сужении атеросклеротической бляшкой (атеротромботический), спазме сосудов, снижении давления.
 Чаще развивается в возрасте 50-69 лет. Частота встречаемости 64-75% среди всех видов инсульта.
Чаще развивается в возрасте 50-69 лет. Частота встречаемости 64-75% среди всех видов инсульта.
-
Геморрагический инсульт — кровоизлияние в вещество головного мозга или под паутинную оболочку вследствие разрыва сосуда в результате повышенного артериального давления, атеросклероза, васкулита, аневризм, нарушения свертываемости. В группе высокого риска находятся пациенты в возрасте 50-69 лет. В 39-49 лет встречается реже. Частота встречаемости 15-20% среди всех видов инсульта.
Существуют классификации, в которых выделяют виды инсульта с учетом других признаков.
1. По степени тяжести:
-
малый, в том числе микроинсульт (транзиторная ишемическая атака) — проходящее нарушение мозгового кровообращения с полным исчезновением неврологической симптоматики в течение от 1 суток до 3 недель;
-
средней тяжести;
-
тяжелый, обширный инсульт мозга — поражение большого участка с ярко выраженной неврологической симптоматикой и тяжелым состоянием, иногда с впадением в глубокую кому.

2. По расположению — левого или правого полушария. Каждая сторона отвечает за разные функции, поэтому и симптомы будут разными. Например, если поражается левая половина, страдают движения правой стороны тела, нарушается речь, память. Человек теряет способность к чтению и письму.
При поражении правого полушария нарушено движение левой стороны тела, восприятие себя, своего тела, окружающего пространства, развиваются психические расстройства.
3. По количеству — первичный инсульт (первый) и повторные инсульты (второй, третий, четвертый). Повторные инсульты протекают тяжелее, т.к. очаг поражения с каждым разом увеличивается.
4. По возрасту — у детей, начиная с внутриутробного периода, молодых, пожилых. Выраженность клинических проявлений и прогноз зависят от возраста пациента, причины сопутствующей патологии, своевременности диагностики. Наиболее сложный прогноз при запоздалом обнаружении инсульта, большом размере очага, ослабленном организме вследствии сопутствующих заболеваний, вредных привычках, авитаминозе.
5. По локализации:
-
в вертебро-базилярном бассейне с поражением затылочной доли головного мозга, мозжечка и ствола — развиваются зрительные нарушения, меняется походка;
-
лобных долей — страдает речь, глотание;
-
височных долей — ухудшается память, письмо, речь;
-
теменной доли — страдает речь и понимание речи.
Развитие и группы риска
К развитию инсульта приводит резкое повышение давления, физические нагрузки, эмоциональное перенапряжение. В таких ситуациях происходит разрыв сосуда с последующим кровоизлиянием или спазм с ишемией. Предрасполагающими факторами являются сахарный диабет, высокий уровень холестерина, заболевания сердца, сосудов и крови, избыточный вес. Сосуды при этих заболеваниях теряют эластичность, их стенка растягивается. Особенно осторожными следует быть людям, у которых или их близких родственников был инсульт или инфаркт.
Особенно осторожными следует быть людям, у которых или их близких родственников был инсульт или инфаркт.
Существуют шкалы, по которым определяют степень риска развития инсульта: Фрамингамская шкала оценки индивидуального риска развития инсульта, вопросник Лондонской школы гигиены о сердечно-сосудистых заболеваниях Дж. Роуза.
Пройдя такое тестирование, можно выявить степень риска, пройти обследование и своевременно пройти курс лечения, пока ваше здоровье не пострадало.
Выделяют группы риска:
-
по возрасту и полу — вероятность инсульта повышается после 30 лет. Ишемический инсульт встречается чаще у мужчин в возрасте 50-69 лет. Заболеваемость геморрагическим инсультом до 60 лет у мужчин и женщина одинакова, затем выше у женщин;
-
по образу жизни — неблагоприятным фактором являются малоподвижность, вредные привычки, стрессы, тяжелый физический труд.
 Эти факторы ухудшают здоровье, провоцируют хронические заболевания сердца и сосудов.
Эти факторы ухудшают здоровье, провоцируют хронические заболевания сердца и сосудов.
Первые признаки и симптомы
Перед инсультом появляются сонливость, головная боль, онемение конечностей, усталость, мушки перед глазами, тошнота, головокружение, колебания температуры, скачет артериальное давление. Это предвестники или первые признаки инсульта, которые появляются за несколько часов или суток до катастрофы. Чаще всего эти симптомы игнорируются, или их списывают на усталость и переутомление.
Симптомы непосредственно инсульта делятся на общемозговые и очаговые Они могут быть разной степени выраженности в зависимости от распространенности патологического процесса.
-
Общемозговые симптомы: головная боль, нарушение сознания вплоть до потери сознания, оглушенность, возбуждение или слабость, нарушение ориентации в пространстве и времени, потливость, чувство жара, судороги. Клонит ко сну, иногда знобит.

-
Очаговые нарушения при инсульте зависят от того, какая область мозга пострадала. Они могут быть односторонними или двусторонними. К этой группе относятся нарушение речи, зрения (зрительные галлюцинации), походки, движений вплоть до паралича, чувствительности.
Симптомы ишемического инсульта головного мозга развиваются постепенно, при этом преобладают очаговые симптомы.
При геморрагическом инсульте начало стремительное, с преобладанием общемозговых симптомов.
В развитии инсульта выделяют несколько этапов: острый период (с момента удара до 3 недель в среднем), восстановительный период — начиная со 2 недели до 24 мес.
Что делать при инсульте
Существуют приемы, которые позволяют выявить признаки инсульта самостоятельно . Например, их можно применить, если кому-то на улице стало плохо и вы заподозрили инсульт. Нужно попросить человека улыбнуться, заговорить, поднять обе руки. Если пострадавший не может выполнить вашу просьбу или есть асимметрия, следует немедленно вызвать помощь и перечислить все симптомы.
Если пострадавший не может выполнить вашу просьбу или есть асимметрия, следует немедленно вызвать помощь и перечислить все симптомы.
В то же время нужно оказать первую помощь: уложить пострадавшего, подложив под голову небольшую опору, освободить от одежды, которая мешает дышать. Ему нельзя есть и пить, совершать резкие движения. При рвоте следует повернуть голову вбок.
Дальнейшее лечение осуществляется в стационаре. Сначала проводят диагностику для уточнения диагноза, назначают компьютерную и магнитно-резонансную томографию, люмбальную пункцию и ЭЭГ (эхоэнцефалографию), ангиографию. Затем назначают консервативное (базовую терапию, лечение неврологических осложнений) или хирургическое лечение.
После завершения острого периода назначают реабилитацию: массаж, лечебную физкультуру и другие мероприятия в зависимости от степени и вида нарушения. Пациента наблюдают невролог, физиотерапевт, логопед, психотерапевт.
Мозг обладает нейропластичностью: при правильном подходе можно восстановиться после инсульта, вернуть функции мозга и предотвратить осложнения инсульта. Ключевой фактор — своевременное начало лечения, грамотная реабилитация и регулярность выполнения упражнений.
Ключевой фактор — своевременное начало лечения, грамотная реабилитация и регулярность выполнения упражнений.
По данным ВОЗ, около 60% пациентов к концу первого года не нуждаются в посторонней помощи, а 30% пациентов работоспособного возраста могут вернуться к трудовой деятельности.
Профилактика
-
Первичная профилактика заключается в правильном питании, занятиях спортом, отказе от вредных привычек и стресса, достаточном сне и отдыхе, регулярных медицинских осмотрах.
-
Вторичная профилактика инсульта включает в себя устранение факторов риска — лечение сопутствующей патологии, регулярное наблюдение у лечащего врача, устранение факторов риска. Такой подход поможет не только предотвратить инсульт, но и укрепить здоровье в целом. По оценкам ВОЗ, создание адекватной системы помощи пациентам с инсультом позволит уже в ближайшие годы снизить летальность в течение 1-го месяца заболевания на 20% и обеспечить независимость в повседневной жизни через 3 мес после его начала не менее чем у 70% пациентов.

Часто задаваемые вопросы
Чем отличается инсульт от инфаркта?
Инфаркт мозга — один из видов инсульта и он носит ишемический характер, т.е. сопровождается прекращением поступления крови в головной мозг. Характерной особенностью являются постепенное развитие клинической картины и преобладание очаговых симптомов: нарушений речи, зрения, походки, движений вплоть до паралича, чувствительности.
Может ли случиться инсульт и инфаркт одновременно?
Если рассматривать только головной мозг, встречается смешанный инсульт, когда в причинах развития инсульта фигурируют и кровоизлияние, и ишемия. Они могут произойти одновременно, когда происходит разрыв сосуда на одном участке и прекращение кровотока в другом. Также ишемия может развиться на месте субарахноидального кровоизлияния через некоторое время.
Если рассматривать инфаркт как заболевание сердца, то эти состояния также могут диагностироваться одновременно. Более того, инсульт может развиться в результате инфаркта: страдает функционирование сердца, кровь поступает в головной мозг в недостаточном количестве. Так мы получаем инсульт.
Более того, инсульт может развиться в результате инфаркта: страдает функционирование сердца, кровь поступает в головной мозг в недостаточном количестве. Так мы получаем инсульт.
Инсульт бывает только головного мозга?
Инсультом (лат. insultus «наскок, нападение, удар») называют острое нарушение кровоснабжения мозга вследствие ишемии (инфаркта) или кровоизлияния. Если ишемия происходит в других органах, его тоже называют инфарктом. Например, инфаркт миокарда, инфаркт кишечника, почек и т.д. Характеризуется сильными болями, нарушением функции пострадавшего органа и другими симптомами.
Бывает ли инсульт при нормальном или низком давлении?
Артериальная гипертензия — одна из главных, но не единственных причин инсульта. Фактором риска является также тромбоз, атеросклероз, сахарный диабет, при которых давление бывает нормальным и даже сниженным. Кроме того, при низком давлении головной мозг недостаточно снабжается кислородом, что является предпосылкой для развития инсульта по ишемическому типу.
Бывает ли инсульт у детей?
Инсульт диагностируется и у детей. Он может развиться даже в перинатальном периоде. Причины: отклонения в свертывающей системе, патологии сердечно-сосудистой системы, в том числе пороки развития сосудов, вредные привычки у матери во время беременности, кислородное голодание во время родов, травма.
В перинатальном периоде и до года заболевание сопровождается беспокойством, частым плачем, нарушением аппетита, нарушением рефлексов периода новорожденности, косоглазием, судорогами. Диагноз ставится на основании осмотра детского невролога, УЗИ головного мозга, результатов томографии. В более старшем возрасте симптомы схожи с признаками инсульта у взрослых.
Детский организм более пластичен и быстрее поддается терапии. Главное — вовремя диагностировать инсульт и начать лечение.
Может ли инсульт пройти сам?
Есть такое состояние — транзиторный инсульт. Он сопровождается кратковременным нарушением кровообращения, при этом необратимых изменений ткани головного мозга не происходит. Внешние проявления такого инсульта такие же, как и у обычного, но менее выраженные: головная боль, головокружение, потемнение в глазах, изменение чувствительности на различных участках тела. И проходят они в течение 24 часов. Тем не менее, состояние требует квалифицированного лечения и реабилитации, устранения факторов риска, т.к. в последующем есть вероятность вторичного инсульта.
Внешние проявления такого инсульта такие же, как и у обычного, но менее выраженные: головная боль, головокружение, потемнение в глазах, изменение чувствительности на различных участках тела. И проходят они в течение 24 часов. Тем не менее, состояние требует квалифицированного лечения и реабилитации, устранения факторов риска, т.к. в последующем есть вероятность вторичного инсульта.
При каком давлении может быть инсульт?
Инсульт может развиться при любом давлении. Артериальная гипертензия является причиной геморрагического инсульта, гипотензия — ишемического.
Помогают ли сосновые шишки в профилактике инсульта?
Сосновые шишки снижают артериальное давление, поэтому их нельзя употреблять при гипотензии. Эффект обусловлен танинами, которые содержатся в шишках. В составе есть также витамин С и Р — они укрепляют стенки сосудов и улучшают кровообращение.
Целесообразность применения средств на основе растительного сырья принимает лечащий врач после детального обследования. В целом сосновые шишки от инсульта могут использоваться только как дополнительный метод.
В целом сосновые шишки от инсульта могут использоваться только как дополнительный метод.
Помогает ли одуванчик в профилактике инсульта?
Одуванчик после инсульта нормализует уровень холестерина. Его может назначить только врач после тщательного обследования как дополнительный метод лечения.
Большинство женщин в США не узнали бы об инсульте, если бы увидели или почувствовали его: выстрелы
Разрыв ослабленной части кровеносного сосуда (темно-синее пятно на снимке мозга 68-летней женщины) может вызвать кровотечение и гибель ткани мозга — инсульт.
Саймон Фрейзер / научный источникКогда дело доходит до лечения пострадавшего от инсульта, каждая минута на счету.
Каждый момент, который проходит без лечения, увеличивает вероятность необратимого повреждения или смерти.Итак, первые шаги к получению помощи — это способность заметить инсульт в себе или других и знать, как на него реагировать.
Но исследование, опубликованное в среду в журнале Stroke , показывает, что каждая пятая женщина в США не может идентифицировать ни одного предупреждающего знака — хотя инсульт является четвертой по значимости причиной смерти среди американцев и третьей среди женщин, затрагивая примерно 55000 человек. женщин, чем мужчин каждый год.
Классические симптомы обвисшего лица, затруднения речи, слабости или онемения в одной из рук могут быть признаками инсульта, говорит Хайди Мочари-Гринбергер, эпидемиолог Колумбийского университета и ведущий автор исследования. Это означает, что ваш мозг не получает кислород либо из-за блокирования кровоснабжения, либо из-за разрыва кровеносного сосуда,
Но это не единственные индикаторы. Менее известные и более неоднозначные симптомы могут включать внезапное головокружение, сильную головную боль или потерю зрения.
Когда Американская кардиологическая ассоциация и Американская ассоциация по инсульту в 1997 году впервые начали отслеживать осведомленность женщин об инсульте, только 11 процентов женщин заявили, что они хорошо осведомлены о том, за чем следует следить.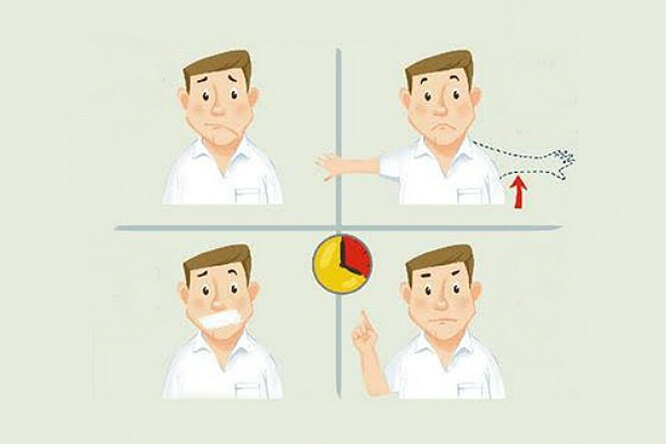 По словам исследователей, сегодня их число увеличилось, но все еще недостаточно. И предыдущие исследования показали, что мужчины так же не уверены в признаках и симптомах, как и женщины, — говорит доктор Ларри Голдштейн, невролог и директор Центра комплексного лечения инсульта Duke.
По словам исследователей, сегодня их число увеличилось, но все еще недостаточно. И предыдущие исследования показали, что мужчины так же не уверены в признаках и симптомах, как и женщины, — говорит доктор Ларри Голдштейн, невролог и директор Центра комплексного лечения инсульта Duke.
В исследовании, опубликованном в среду, 1205 женщин попросили назвать признаки инсульта, а также первое, что они сделали бы, если бы думали, что у них он есть. В то время как 84 процента всех женщин знали, что нужно звонить в службу экстренной помощи, если они думали, что у них инсульт, только 51 процент признали внезапную слабость или онемение лица или конечностей предвестниками такого рода «мозговой атаки».
Менее половины определили потерю речи как признак, и еще меньше — чуть менее четверти женщин — признали внезапные сильные головные боли, необъяснимое головокружение или потерю зрения симптомами инсульта.
Среди опрошенных латиноамериканских женщин знания о симптомах инсульта в целом были ниже, чем среди их белых и чернокожих сверстниц, говорят исследователи. Гольдштейн, который не участвовал в исследовании, говорит, что в некоторых случаях это могло быть связано с языковыми тонкостями. Например, такой симптом, как «гипертония», предполагает фактор риска инсульта на одном языке, но может ассоциироваться с инсультом на другом, говорит он.
Гольдштейн, который не участвовал в исследовании, говорит, что в некоторых случаях это могло быть связано с языковыми тонкостями. Например, такой симптом, как «гипертония», предполагает фактор риска инсульта на одном языке, но может ассоциироваться с инсультом на другом, говорит он.
Мочари-Гринбергер говорит, что признаки инсульта варьируются от человека к человеку, поэтому важно распознавать не один или два предупреждающих знака, а все их.Гольдштейн говорит Шотсу, что лечение в течение примерно 4 1/2 часов после появления первых симптомов является наиболее эффективным.
«Абсолютного порога не существует», — говорит он. «[Но] примерно через 4 1/2 часа после появления симптомов нет статистической пользы от лечения препаратом, препятствующим свертыванию крови».
Чтобы ускорить время отклика, кардиологи продвигают кампанию FAST, мнемонику, чтобы напомнить всем, кто замечает опущенное лицо, слабость рук и проблемы с речью, немедленно звонить
Простота этой кампании делает ее полезной, говорит Гольдштейн, но она не учитывает некоторые другие симптомы, которые могут указывать на инсульт, такие как потеря зрения или внезапная сильная головная боль. «Итак, это инь и янь», — говорит он, создавая кампанию, которую легко понять, но в то же время всесторонне.
«Итак, это инь и янь», — говорит он, создавая кампанию, которую легко понять, но в то же время всесторонне.
По его словам, самое важное, что нужно помнить и наблюдать, — это «если есть резкое неврологическое изменение — любое резкое изменение. Это может быть инсульт, и к этому нужно относиться серьезно».
Как распознать мини-инсульт или инсульт — и что делать — Harvard Health Blog
Если вы внезапно почувствуете странный, но мимолетный симптом — ваша рука или лицо внезапно почувствуете слабость или онемение — у вас может возникнуть соблазн отмахнуться от него, особенно если он кратковременный.
Но если эти странные необъяснимые симптомы длятся более нескольких секунд, они могут сигнализировать о временной ишемической атаке, или ТИА. Обычно называемый мини-инсультом, ТИА вызывается временным недостатком крови в части мозга. В большинстве случаев виноват сгусток крови, и симптомы быстро исчезают, потому что естественное растворение сгустков вашего тела восстанавливает кровоток. Но согласно Американской ассоциации инсультов (ASA), эти события следует называть предупреждающими ударами, а не мини-ударами.
Но согласно Американской ассоциации инсультов (ASA), эти события следует называть предупреждающими ударами, а не мини-ударами.
«ТИА может быть предвестником гораздо более серьезного инсульта», — говорит доктор Кристофер Андерсон, директор службы лечения острого инсульта в Массачусетской больнице общего профиля, расположенной в Гарварде. Если сгусток крови, блокирующий мозговую артерию, не растворяется и остается на месте более нескольких минут, он может разрушить клетки мозга, лишив их кислорода и питательных веществ. На эти инсульты, известные как ишемический инсульт, приходится 87% всех инсультов. У 17% людей с ТИА наступает полномасштабный ишемический инсульт в течение следующих 90 дней с наибольшим риском в первую неделю.
Что нужно понимать о TIA?
Недавнее исследование показало, что у женщин с кратковременными сенсорными или зрительными симптомами реже диагностируется ТИА по сравнению с мужчинами. Одна из причин может заключаться в том, что мигрень чаще встречается у женщин. В результате и женщины, и врачи могут с меньшей вероятностью заподозрить ТИА у женщин с сенсорными изменениями или изменениями зрения, которые могут возникать как с мигренозной головной болью, так и без нее. «Но важно учитывать ТИА у всех людей с этими симптомами, независимо от их пола», — говорит д-р.Андерсон.
В результате и женщины, и врачи могут с меньшей вероятностью заподозрить ТИА у женщин с сенсорными изменениями или изменениями зрения, которые могут возникать как с мигренозной головной болью, так и без нее. «Но важно учитывать ТИА у всех людей с этими симптомами, независимо от их пола», — говорит д-р.Андерсон.
Другие кратковременные симптомы ТИА можно легко игнорировать, — говорит доктор Андерсон. «Иногда люди говорят:« Это забавно, я не чувствую одну сторону своего лица », и на короткое время искажают свои слова», — говорит он. Люди могут неоднократно ронять предметы (например, кухонную утварь), но через несколько минут могут нормально функционировать. Другой классический симптом ТИА — это то, что часто описывается как темная завеса, опускающаяся сверху вниз на один глаз. Этот симптом называется амаврозом fugax (от греческого amaurosis , что означает темный, и латинского fugax , что означает мимолетный).
BE-FAST при распознавании удара или TIA
ASA придумала мнемонику FAST, чтобы помочь людям распознавать симптомы инсульта. Первые три буквы, обозначающие F, ace doping, A rm weakness и S peech затруднения), составляют около 75% симптомов, которые люди испытывают во время инсульта. (T означает T , когда нужно позвонить в службу 911.)
Первые три буквы, обозначающие F, ace doping, A rm weakness и S peech затруднения), составляют около 75% симптомов, которые люди испытывают во время инсульта. (T означает T , когда нужно позвонить в службу 911.)
Но некоторые неврологи предлагают добавить еще две буквы: B для баланса и E для глаз.«Баланс — это непростая задача, потому что проблемы с балансом могут возникать из-за целого ряда проблем, кроме инсульта, особенно у пожилых людей», — говорит доктор Андерсон. При инсульте проблемы с балансом редко возникают изолированно; они обычно возникают вместе с другими симптомами, такими как слабость в ногах или проблемы со зрением, объясняет он. Проблемы со зрением во время ТИА или инсульта могут включать ослабленное, нечеткое или двоение в глазах.
Более простой FAST имеет смысл для кампании общественного здравоохранения. Но если вы подвержены риску, знание BE-FAST может быть наиболее полезным, поскольку оно может помочь вам распознать еще больше потенциальных TIA и инсультов. Высокое кровяное давление — основная причина инсульта. Другие факторы риска, о которых следует знать, включают курение, диабет, физическую активность и ожирение. Люди с сердечными заболеваниями (такими как ишемическая болезнь сердца, фибрилляция предсердий и сердечная недостаточность) сталкиваются с более высоким, чем обычно, риском инсульта. Поговорите со своим врачом о рисках инсульта или ТИА, а также о том, что вы можете предпринять, чтобы уменьшить свои шансы на любой из них.
Высокое кровяное давление — основная причина инсульта. Другие факторы риска, о которых следует знать, включают курение, диабет, физическую активность и ожирение. Люди с сердечными заболеваниями (такими как ишемическая болезнь сердца, фибрилляция предсердий и сердечная недостаточность) сталкиваются с более высоким, чем обычно, риском инсульта. Поговорите со своим врачом о рисках инсульта или ТИА, а также о том, что вы можете предпринять, чтобы уменьшить свои шансы на любой из них.
Врачи скорой помощи обычно пропускают больше инсультов среди женщин, меньшинств и молодых пациентов
Дэвид Э.Ньюман-Токер, доктор медицины, доктор философии
Фотография Кристофера Майерса
Быстрые факты:
- Врачи игнорируют или не принимают во внимание первые признаки инсульта, потенциально способного вывести из строя, у десятков тысяч американцев каждый год.
- Большое количество пропущенных инсультов происходит у посетителей отделения скорой помощи, которые жалуются на головокружение или головные боли, но их отправляют домой.

- У женщин, меньшинств и людей в возрасте до 45 лет значительно выше вероятность ошибочного диагноза.
- Невролог Дэвид Э. Ньюман-Токер, доктор медицины, доктор философии, и его команда изучали данные федерального здравоохранения.
- Отчет об исследовании опубликован в Интернете в журнале Diagnosis .
Анализируя данные федерального здравоохранения, группа исследователей под руководством специалиста Джона Хопкинса пришла к выводу, что врачи не замечают или не принимают во внимание ранние признаки потенциально инвалидизирующего инсульта у десятков тысяч американцев каждый год, многие из которых являются посетителями пунктов неотложной помощи с жалобами головокружение или головные боли.
Результаты обзора медицинских карт, опубликованные в Интернете 3 апреля в журнале Diagnosis , показывают, что женщины, представители меньшинств и люди в возрасте до 45 лет, у которых есть эти симптомы инсульта, значительно чаще получали неправильный диагноз за неделю до перенесший изнурительный инсульт. У молодых людей, участвовавших в исследовании, почти в семь раз больше шансов получить неправильный диагноз и отправить домой без лечения, несмотря на такие симптомы.
У молодых людей, участвовавших в исследовании, почти в семь раз больше шансов получить неправильный диагноз и отправить домой без лечения, несмотря на такие симптомы.
«Совершенно очевидно, что врачи скорой помощи должны быть более разборчивыми и бдительными, чтобы исключить инсульт даже у молодых людей», — говорит руководитель исследования Дэвид Э.Ньюман-Токер, доктор медицинских наук, доцент кафедры неврологии Медицинского факультета Университета Джона Хопкинса. «Хотя инсульт в этой демографической группе встречается реже, мы должны быть более внимательными к возможности, особенно когда жалоба — головокружение или головная боль».
Ньюман-Токер считает, что его исследование, в котором использовались данные Проекта затрат и использования здравоохранения из девяти штатов за период 2008–2009 годов, является первым крупномасштабным исследованием, позволяющим количественно оценить ошибочный диагноз инсульта.Его команда связала записи о выписке из стационара и записи о посещениях отделения неотложной помощи 187 188 пациентов и 1016 больниц. Они обнаружили, что до 12,7 процента людей, позже госпитализированных по поводу инсульта, были потенциально неправильно диагностированы и ошибочно отправлены домой из отделения неотложной помощи в течение 30 дней, предшествовавших госпитализации с инсультом. Те, кому поставили неправильный диагноз, в непропорционально большой степени страдали головокружением или головными болями, и им говорили, что у них доброкачественные заболевания, такие как инфекция внутреннего уха или мигрень, или им не ставили диагноз вообще.Около половины неожиданных повторений инсульта произошли в течение семи дней, и более половины из них — в первые 48 часов.
Они обнаружили, что до 12,7 процента людей, позже госпитализированных по поводу инсульта, были потенциально неправильно диагностированы и ошибочно отправлены домой из отделения неотложной помощи в течение 30 дней, предшествовавших госпитализации с инсультом. Те, кому поставили неправильный диагноз, в непропорционально большой степени страдали головокружением или головными болями, и им говорили, что у них доброкачественные заболевания, такие как инфекция внутреннего уха или мигрень, или им не ставили диагноз вообще.Около половины неожиданных повторений инсульта произошли в течение семи дней, и более половины из них — в первые 48 часов.
Вероятность ошибочного диагноза у женщин на 33 процента выше, а у меньшинств на 20–30 процентов больше шансов получить неправильный диагноз, что указывает на то, что гендерные и расовые различия могут иметь значение.
По всей стране оценочное количество пропущенных инсультов, приводящих к причинению вреда пациентам, согласно новым данным, может составлять от 15 000 до 165 000 в год, хотя Ньюман-Токер считает, что это число вероятно от 50 000 до 100 000 в год.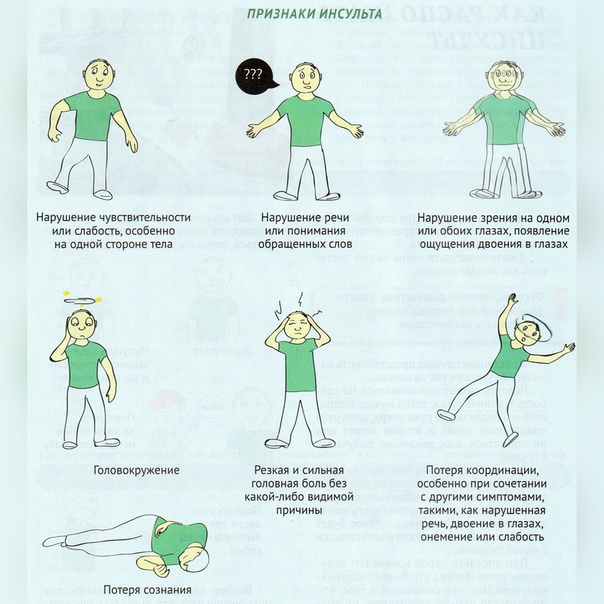 Он отмечает, что более конкретные цифры трудно оценить из-за недостатков в данных о состоянии здоровья, которые обычно сообщаются штатами.
Он отмечает, что более конкретные цифры трудно оценить из-за недостатков в данных о состоянии здоровья, которые обычно сообщаются штатами.
Ньюман-Токер говорит, что ранняя диагностика и быстрое лечение инсульта имеют решающее значение для долгосрочного здоровья пациентов, перенесших транзиторную ишемическую атаку (ТИА) — так называемый «миниинсульт» или «прединсульт» — потому что эти временные, не -действующие состояния часто являются предвестниками катастрофического кровотечения или образования тромба в мозге, которое может привести к смерти или стойкой инвалидности всего через несколько дней без соответствующего лечения.Американцы переносят примерно 800 000 инсультов в год, а еще от 200 000 до 500 000 страдают ТИА. По словам Ньюман-Токер, своевременное и раннее лечение может снизить риск повторного инсульта на 80 процентов.
В более раннем исследовании, проведенном в 2013 году, Ньюман-Токер и его коллеги подсчитали, что ошибочные диагнозы могут быть причиной от 80 000 до 160 000 предотвратимых смертей или постоянной инвалидности каждый год в Соединенных Штатах с пропущенными неврологическими заболеваниями, такими как инсульт, что, возможно, составляет большую долю отключение случаев.
Он добавляет, что наиболее распространенный тип инсульта лучше всего подтверждается с помощью МРТ, а не компьютерной томографии, которая часто не выявляет изменения мозга на ранней стадии и может быть ложно обнадеживающей. И он отмечает, что врачи должны уметь различать головокружение, вызванное инсультом, и головокружение, вызванное проблемой внутреннего уха, используя серию относительно простых прикроватных тестов, отслеживающих движения глаз. Собрав хороший анамнез и спросив пациентов об их опыте с головными болями, можно надежно исключить кровотечение из аневризмы головного мозга.
«Большинство из этих пациентов с ошибочным диагнозом, особенно молодых, вероятно, являются людьми, для которых инсульт не получил должного внимания или диагностической оценки», — говорит он. «И это может иметь ужасные последствия».
исследователей из Агентства исследований и качества в области здравоохранения (AHRQ), Blue Cross и Blue Shield Миннесоты и Truven Health Analytics внесли свой вклад в исследование, которое финансировалось AHRQ.
Симптомов инсульта у женщин и мужчин
Мужчины и женщины, перенесшие инсульт, часто испытывают похожие симптомы, такие как опущение лица, слабость рук и затрудненная речь.К другим распространенным признакам относятся проблемы со зрением одним или обоими глазами, а также проблемы с равновесием или координацией.
Но у некоторых женщин симптомы достаточно незаметны, чтобы их не заметить или не заметить. Это может привести к задержкам в получении срочного и спасающего жизнь лечения.
Как узнать, что у меня инсульт?
Симптомы у мужчин и женщин
- Онемение или слабость в лице, руке или ноге
- Проблемы с речью или пониманием речи
- Проблемы со зрением
- Проблемы при ходьбе или нарушение координации
- Сильная головная боль без установленной причины
Дополнительные симптомы у женщин
- Общая слабость
- Дезориентация и спутанность сознания или проблемы с памятью
- Усталость
- Тошнота или рвота
Почему у женщин риск инсульта выше, чем у мужчин?
Более высокий риск инсульта у женщин может быть связан с:
- Беременность — Риск инсульта у беременных составляет 21 на 100 000, с самым высоким риском инсульта в третьем триместре и в послеродовом периоде.
 Людей с высоким кровяным давлением следует лечить с помощью лекарств и внимательно следить за ними.
Людей с высоким кровяным давлением следует лечить с помощью лекарств и внимательно следить за ними. - Преэклампсия — это повышенное артериальное давление, развивающееся во время беременности. Преэклампсия удваивает риск инсульта в более позднем возрасте. Если у вас в анамнезе была гипертония, поговорите со своим врачом о приеме аспирина в низких дозах, начиная со второго триместра.
- Противозачаточные таблетки — Противозачаточные таблетки со временем стали намного безопаснее, но женщинам, которые уже подвержены риску инсульта, следует принимать дополнительные меры предосторожности.Перед назначением таблеток пройдите обследование на высокое кровяное давление. И никогда не курите, принимая оральные контрацептивы.
- Заместительная гормональная терапия — Этот тип терапии никогда не следует использовать для предотвращения инсульта у женщин в постменопаузе.

- Мигрень с аурой — Мигрень с аурой у молодых женщин ассоциируется с ишемическим инсультом, особенно если они курят или используют оральные контрацептивы. Курильщикам с мигренью, сопровождающейся аурой, следует немедленно бросить курить.
- Фибрилляция предсердий — Это увеличивает риск инсульта у женщин старше 75 лет на 20 процентов.
Подвержены ли темнокожие женщины дополнительному риску?
Согласно исследованию 2019 года, у чернокожих женщин в возрасте 50 лет риск инсульта более чем в три раза выше, чем у белых женщин того же возраста. Исследование также показало, что здоровый образ жизни может помочь в значительной степени снизить этот риск.
Результаты показывают, что инсульты «поражают чернокожих женщин в тот период их жизни, когда они наиболее продуктивны — на пике своей жизни», — сказала Моник К.Хименес, ведущий автор исследования, опубликованного в журнале Американской кардиологической ассоциации, Stroke.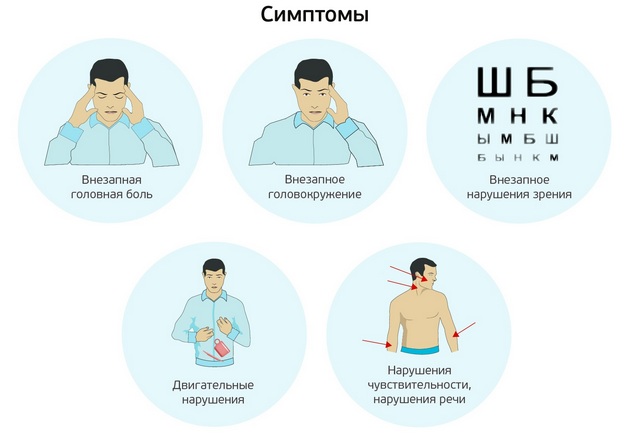
Инсульт — причина смерти № 5 в США и ведущая причина тяжелой длительной инвалидности. Вот почему так важно действовать немедленно. Быстрое лечение инсульта может спасти жизни.
Узнайте больше о том, как определить инсульт F.A.S.T.
Последняя редакция: 15 сен 2020
транзиторных ишемических атак: Часть I.Диагностика и оценка
Преходящая ишемическая атака больше не считается доброкачественным явлением, а, скорее, критическим предвестником надвигающегося инсульта. Неспособность быстро распознать и оценить этот предупреждающий знак может означать упущенную возможность предотвратить стойкую инвалидность или смерть. 90-дневный риск инсульта после транзиторной ишемической атаки оценивается примерно в 10 процентов, причем половина инсультов происходит в течение первых двух дней после приступа. Риск 90-дневного инсульта еще выше, когда транзиторная ишемическая атака возникает в результате стеноза внутренней сонной артерии. Большинство пациентов, сообщающих о симптомах транзиторной ишемической атаки, следует направлять в отделение неотложной помощи. Пациенты, которые прибывают в отделение неотложной помощи в течение 180 минут с момента появления симптомов, должны пройти ускоренный сбор анамнеза и физикальное обследование, а также отдельные лабораторные тесты, чтобы определить, подходят ли они для тромболитической терапии. Первоначальное тестирование должно включать полный анализ крови с количеством тромбоцитов, протромбиновым временем, международным нормализованным соотношением, частичным тромбопластиновым временем, а также уровнями электролитов и глюкозы.Компьютерное томографическое сканирование головы должно быть выполнено немедленно, чтобы убедиться в отсутствии признаков кровоизлияния или образования в мозг. Преходящую ишемическую атаку можно ошибочно принять за мигрень, припадок, периферическую невропатию или тревогу.
Большинство пациентов, сообщающих о симптомах транзиторной ишемической атаки, следует направлять в отделение неотложной помощи. Пациенты, которые прибывают в отделение неотложной помощи в течение 180 минут с момента появления симптомов, должны пройти ускоренный сбор анамнеза и физикальное обследование, а также отдельные лабораторные тесты, чтобы определить, подходят ли они для тромболитической терапии. Первоначальное тестирование должно включать полный анализ крови с количеством тромбоцитов, протромбиновым временем, международным нормализованным соотношением, частичным тромбопластиновым временем, а также уровнями электролитов и глюкозы.Компьютерное томографическое сканирование головы должно быть выполнено немедленно, чтобы убедиться в отсутствии признаков кровоизлияния или образования в мозг. Преходящую ишемическую атаку можно ошибочно принять за мигрень, припадок, периферическую невропатию или тревогу.
Основываясь на более глубоком понимании ишемии головного мозга и введении новых вариантов лечения, рабочая группа предложила пересмотреть определение транзиторной ишемической атаки (ТИА) как «краткий эпизод неврологической дисфункции, вызванной очаговой ишемией головного мозга или сетчатки, с клиническими симптомами, как правило. продолжительностью менее часа и без признаков острого инфаркта.”1 (p1715) Это определение подчеркивает необходимость признания ТИА важным предупреждением о надвигающемся инсульте и облегчения быстрой оценки и лечения ТИА для предотвращения постоянной ишемии головного мозга.
продолжительностью менее часа и без признаков острого инфаркта.”1 (p1715) Это определение подчеркивает необходимость признания ТИА важным предупреждением о надвигающемся инсульте и облегчения быстрой оценки и лечения ТИА для предотвращения постоянной ишемии головного мозга.
Эпидемиология
По оценкам, в Соединенных Штатах ежегодно происходит от 200 000 до 500 000 ТИА2. Одно исследование2 показало, что 25 процентов пациентов, обратившихся в отделение неотложной помощи с ТИА, имели побочные эффекты в течение 90 дней; 10 процентов случаев были инсультами, и подавляющее большинство инсультов закончились смертельным исходом или инвалидностью.3 Более 50 процентов всех нежелательных явлений произошло в течение первых четырех дней после ТИА. Примечательно, что из пациентов с ТИА, которые вернулись в отделение неотложной помощи с инсультом (10,5 процента), примерно у половины был инсульт в течение первых 48 часов после первоначальной ТИА. У 2,6% пациентов с ТИА госпитализация потребовалась из-за сердечных событий, включая застойную сердечную недостаточность, нестабильную стенокардию, остановку сердца и желудочковую аритмию.
Клиническая картина
Наиболее частые клинические проявления ТИА описаны в таблице 1.В общем, ТИА представляет собой скорее синдром, чем какой-либо один признак или симптом.
Отделение доврачебной помощи
Нет надежного способа определить, представляет ли резкое начало неврологического дефицита обратимую ишемию без последующего повреждения головного мозга или же ишемия приведет к необратимому повреждению мозга (например, инсульту). Следовательно, все пациенты с симптомами ТИА должны пройти ускоренное обследование.
Персонал офиса должен быть обучен тому, чтобы немедленно информировать семейного врача, если пациент звонит или проявляет симптомы, которые могут указывать на ТИА.Неврологические симптомы, которые нарастают с возрастающей частотой, продолжительностью или серьезностью, являются особенно опасными признаками надвигающегося инсульта.
Большинство пациентов с возможной ТИА следует немедленно отправлять в ближайшее отделение неотложной помощи. Если у них наблюдаются симптомы менее 180 минут, их следует отправить в отделение неотложной помощи, которое предложит острую тромболитическую терапию. Пациенты не должны сами ехать в больницу. Для ускорения оценки целесообразно активировать систему экстренной медицинской помощи 9-1-1 для транспорта.2,3
Если у них наблюдаются симптомы менее 180 минут, их следует отправить в отделение неотложной помощи, которое предложит острую тромболитическую терапию. Пациенты не должны сами ехать в больницу. Для ускорения оценки целесообразно активировать систему экстренной медицинской помощи 9-1-1 для транспорта.2,3
Просмотр / печать таблицы
ТАБЛИЦА 1Общие клинические проявления ТИА
| Пораженная область | Признаки и симптомы | Последствия |
|---|---|---|
Черепные нервы Зрительные нервы один или оба глаза | Двусторонняя потеря может указывать на более опасное начало ишемии ствола мозга. | |
Двойное зрение | Если двоение в глазах неуловимо, пациент может описать его как «нечеткое» зрение. | |
Вестибулярная дисфункция | Истинное головокружение можно описать скорее как ощущение вращения, чем неспецифическое головокружение. | |
Затруднения при глотании | Проблемы с глотанием могут указывать на поражение ствола мозга; если проблема с глотанием серьезная, может быть повышенный риск аспирации. | |
Двигательная функция | Односторонняя или двусторонняя слабость, поражающая лицо, руку или ногу | Двусторонние признаки могут указывать на более опасное начало ишемии ствола мозга. |
Сенсорная функция | Односторонняя или двусторонняя: либо снижение чувствительности (онемение), либо усиление чувствительности (покалывание, боль) в лице, руке, ноге или туловище | Если сенсорная дисфункция возникает без других признаки или симптомы, прогноз может быть более благоприятным, но рецидивы высоки. |
Речь и язык | Нечеткость слов или ограниченное словесное выражение; трудности с произношением, пониманием или «нахождением» слов | Если речь сильно невнятная или лицевое слюноотделение слишком велико, существует повышенный риск аспирации. |
Запись и чтение также могут быть нарушены. | ||
Координация | Неуклюжие руки, ноги или туловище; потеря равновесия или падение (особенно на одну сторону) при стоянии или ходьбе | Несогласованность движений конечностей, туловища или походки может указывать на ишемию мозжечка или ствола мозга. |
Психиатрическая или когнитивная функция | Апатия или несоответствующее поведение | Эти симптомы могут указывать на поражение лобной доли и часто ошибочно интерпретируются как плохое волевое сотрудничество. |
Чрезмерная сонливость | Этот симптом может указывать на двустороннее поражение полушария или ствола мозга. | |
Возбуждение или психоз | В редких случаях эти симптомы могут указывать на ишемию ствола мозга, особенно если они возникают в связи с дисфункцией черепных нервов или двигателем. | |
Замешательство или изменения памяти | Это редко единичные симптомы; чаще они связаны с языковыми, моторными, сенсорными или визуальными изменениями. | |
Невнимательность к окружающей среде, особенно с одной стороны; в тяжелых случаях пациент может отрицать дефицит или даже собственные части тела. | В зависимости от степени халатности врачу может потребоваться поднять руку пациента, чтобы проверить ее силу, вместо того, чтобы полагаться на пациента при выполнении этой задачи. |
Общие клинические проявления ТИА
| Пораженная область | Признаки и симптомы | Последствия |
|---|---|---|
Потеря одного черепного нерва или | обоих глаз Двусторонняя потеря может указывать на более опасное начало ишемии ствола мозга. | |
Двойное зрение | Если двоение в глазах неуловимо, пациент может описать его как «нечеткое» зрение. | |
Вестибулярная дисфункция | Истинное головокружение можно описать скорее как ощущение вращения, чем неспецифическое головокружение. | |
Затруднения при глотании | Проблемы с глотанием могут указывать на поражение ствола мозга; если проблема с глотанием серьезная, может быть повышенный риск аспирации. | |
Двигательная функция | Односторонняя или двусторонняя слабость, поражающая лицо, руку или ногу | Двусторонние признаки могут указывать на более опасное начало ишемии ствола мозга. |
Сенсорная функция | Односторонняя или двусторонняя: либо снижение чувствительности (онемение), либо усиление чувствительности (покалывание, боль) в лице, руке, ноге или туловище | Если сенсорная дисфункция возникает без других признаки или симптомы, прогноз может быть более благоприятным, но рецидивы высоки. |
Речь и язык | Нечеткость слов или ограниченное словесное выражение; трудности с произношением, пониманием или «нахождением» слов | Если речь сильно невнятная или лицевое слюноотделение слишком велико, существует повышенный риск аспирации. |
Запись и чтение также могут быть нарушены. | ||
Координация | Неуклюжие руки, ноги или туловище; потеря равновесия или падение (особенно на одну сторону) при стоянии или ходьбе | Несогласованность движений конечностей, туловища или походки может указывать на ишемию мозжечка или ствола мозга. |
Психиатрическая или когнитивная функция | Апатия или несоответствующее поведение | Эти симптомы могут указывать на поражение лобной доли и часто ошибочно интерпретируются как плохое волевое сотрудничество. |
Чрезмерная сонливость | Этот симптом может указывать на двустороннее поражение полушария или ствола мозга. | |
Возбуждение или психоз | В редких случаях эти симптомы могут указывать на ишемию ствола мозга, особенно если они возникают в связи с дисфункцией черепных нервов или двигателем. | |
Замешательство или изменения памяти | Это редко единичные симптомы; чаще они связаны с языковыми, моторными, сенсорными или визуальными изменениями. | |
Невнимательность к окружающей среде, особенно с одной стороны; в тяжелых случаях пациент может отрицать дефицит или даже собственные части тела. | В зависимости от степени халатности врачу может потребоваться поднять руку пациента, чтобы проверить ее силу, вместо того, чтобы полагаться на пациента при выполнении этой задачи. |
При представлении в отделение неотложной помощи пациенты, у которых наблюдались симптомы менее 180 минут, могут быть кандидатами на лечение активатором плазминогена тканевого типа (tPA) .4,5 Если пациент не является кандидатом на лечение tPA , антитромбоцитарную терапию следует начинать, как только будет установлено отсутствие противопоказаний. 4–6 [Ссылка 6: SOR A, рейтинг преимуществ]
Стационарная или амбулаторная оценка
Руководства, выпущенные Национальной ассоциацией инсульта7, рекомендуют проводить оценку в пределах часов с момента появления симптомов ТИА, желательно в отделении неотложной помощи. Если в отделении неотложной помощи или в амбулаторных условиях невозможно получить соответствующие визуализационные исследования, пациента следует госпитализировать для наблюдения.7 [SOR C, мнение эксперта] Относительные показания для более продолжительного стационарного обследования на ТИА или инсульт перечислены в таблице 2 .
Если в отделении неотложной помощи или в амбулаторных условиях невозможно получить соответствующие визуализационные исследования, пациента следует госпитализировать для наблюдения.7 [SOR C, мнение эксперта] Относительные показания для более продолжительного стационарного обследования на ТИА или инсульт перечислены в таблице 2 .
Просмотр / печать таблицы
ТАБЛИЦА 2Относительные показания для стационарной оценки возможной ТИА или инсульта *
| Состояние | Последствия | ||
|---|---|---|---|
Инфаркт миокарда с высоким риском (особенно кардиоэмболия с высоким риском) при наличии больших и значительных аномалий подвижности стенок), тромбов стенок, впервые возникшей фибрилляции предсердий | Рассмотрите возможность антикоагуляции. | ||
ТИА, проявляющиеся такими серьезными симптомами, как плотный паралич или тяжелое языковое расстройство | Возможное развитие инсульта большого полушария с повышенным риском отека мозга | ||
Увеличение частоты или степени тяжести ТИА | Возможный развивающийся тромбоэмболический инсульт | ||
Признаки стеноза сонной артерии высокой степени | Оценка сонной артерии для возможного экстренного вмешательства (хирургия, стент или ангиопластика) 92480003 | , снижение внимания, затрудненное глотание | Повышенный риск падения, аспирации и других легочных осложнений |
Сильная головная боль, светобоязнь, ригидность шеи, недавний обморок | Возможное экстренное субарахноидальное кровоизлияние компьютерно-томографическое сканирование головы; если сканирование отрицательное, но клиническое подозрение остается высоким, необходима оценка спинномозговой жидкости или возможная церебральная ангиография. |
Относительные показания для стационарной оценки возможной ТИА или инсульта *
| Состояние | Последствия | ||
|---|---|---|---|
Высокий риск кардиоэмболии и значительный источник инфаркта миокарда: присутствует нарушение движения), тромбы стенокардии, впервые возникшая фибрилляция предсердий | Рассмотрите возможность антикоагуляции. | ||
ТИА, проявляющиеся такими серьезными симптомами, как плотный паралич или тяжелое языковое расстройство | Возможное развитие инсульта большого полушария с повышенным риском отека мозга | ||
Увеличение частоты или степени тяжести ТИА | Возможный развивающийся тромбоэмболический инсульт | ||
Признаки стеноза сонной артерии высокой степени | Оценка сонной артерии для возможного экстренного вмешательства (хирургия, стент или ангиопластика) 92480003 | , снижение внимания, затрудненное глотание | Повышенный риск падения, аспирации и других легочных осложнений |
Сильная головная боль, светобоязнь, ригидность шеи, недавний обморок | Возможное экстренное субарахноидальное кровоизлияние компьютерно-томографическое сканирование головы; если сканирование отрицательное, но клиническое подозрение остается высоким, необходима оценка спинномозговой жидкости или возможная церебральная ангиография. |
Пациенты с симптомами острой ТИА продолжительностью менее 24–48 часов должны пройти диагностическое обследование в отделении неотложной помощи.8 [SOR C, мнение эксперта] Пациенты, у которых симптомы исчезли более 48 часов, должны быть срочно госпитализированы или амбулаторное обследование.
Первоначальное обследование при подозрении на ТИА
Первым шагом в оценке пациента с симптомами ТИА является подтверждение диагноза (рис. 1).
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Наиболее частыми имитаторами ТИА являются нарушение глюкозы, мигрень, судороги, постиктальные состояния и опухоли (особенно при остром кровотечении).
ТИА обычно начинается быстро, а максимальная интенсивность достигается в течение нескольких минут. Мимолетные эпизоды продолжительностью одну или две секунды или неспецифические симптомы, такие как утомляемость, головокружение (при отсутствии других симптомов мозжечка или ствола мозга) и двустороннее ритмическое дрожание конечностей, менее вероятны при острой ишемии головного мозга.
Отличить ТИА от ауры мигрени бывает сложно. Более молодой возраст, мигрень в анамнезе (с аурой или без нее) и связанная с ней головная боль, тошнота или светобоязнь больше указывают на мигрень, чем ТИА.В целом аура мигрени, как правило, носит маршевый характер; например, такие симптомы, как покалывание, могут распространяться от пальцев к предплечью и к лицу. Аура мигрени также с большей вероятностью будет иметь более постепенное начало и разрешение, с более длительной продолжительностью симптомов, чем при типичной ТИА.
Просмотреть / распечатать Рисунок
Начальное обследование при подозрении на ТИА
РИСУНОК 1.
Начальное обследование пациента с возможной транзиторной ишемической атакой (ТИА).(IV = внутривенное введение; tPA = активатор плазминогена тканевого типа; CT = компьютерная томография; ЭКГ = электрокардиография; PT = протромбиновое время; aPTT = активированное частичное тромбопластиновое время; INR = международное нормализованное отношение; MRI = магнитно-резонансная томография; MRA = магнитный резонанс. ангиография)
ангиография)
Начальное обследование при подозрении на ТИА
РИСУНОК 1.
Начальное обследование пациента с возможной транзиторной ишемической атакой (ТИА). (IV = внутривенное введение; tPA = активатор плазминогена тканевого типа; CT = компьютерная томография; ЭКГ = электрокардиография; PT = протромбиновое время; aPTT = активированное частичное тромбопластиновое время; INR = международное нормализованное отношение; MRI = магнитно-резонансная томография; MRA = магнитный резонанс. ангиография)
Если у пациента наблюдается взрывное начало сильной головной боли с или без светобоязни, ригидности шеи или обморока, возможно острое субарахноидальное кровоизлияние.Редко ТИА ошибочно принимают за первое проявление рассеянного склероза у молодых пациентов или за боковой амиотрофический склероз у пожилых пациентов.
ИСТОРИЯ
У всех пациентов с подозрением на ТИА необходимо получить общий медицинский анамнез. Особое внимание следует уделять возможным симптомам ТИА (таблица 1), а также необходимо определить факторы риска инсульта, чтобы определить вероятность того, что симптомы вызваны ТИА. Поддающиеся изменению факторы риска инсульта включают гипертонию, диабет, сердечные заболевания, повышенный уровень липидов в крови, стеноз сонной артерии, курение, серповидно-клеточную анемию, чрезмерное употребление алкоголя, ожирение и отсутствие физической активности.7
Поддающиеся изменению факторы риска инсульта включают гипертонию, диабет, сердечные заболевания, повышенный уровень липидов в крови, стеноз сонной артерии, курение, серповидно-клеточную анемию, чрезмерное употребление алкоголя, ожирение и отсутствие физической активности.7
Остается неясным, является ли гиперхолестеринемия независимым первичным фактором риска инсульта.9 Однако гиперхолестеринемия является значительным фактором риска ишемической болезни сердца (ИБС) и поэтому может считаться важным фактором риска ишемического инсульта. По-видимому, существует более сильная взаимосвязь между уровнями общего холестерина и холестерина липопротеинов низкой плотности, а также защитное влияние уровней холестерина липопротеинов высокой плотности при атеросклерозе шейной сонной артерии.10
Другая важная информация включает семейный анамнез инсульта (включая церебральную аневризму или состояние гиперкоагуляции), использование безрецептурных или запрещенных препаратов, мигрень или «сильные головные боли» в анамнезе, недавнюю травму головы, предшествующие системные сгустки а у женщины детородного возраста — самопроизвольный аборт в анамнезе. Определенные данные могут указывать на необходимость проведения специальных диагностических тестов (Таблица 3).
ФИЗИЧЕСКОЕ ОБСЛЕДОВАНИЕ
Необходимо оценить показатели жизненно важных функций, включая артериальное давление в обеих руках, чтобы исключить стеноз подключичной артерии, который может проявляться как сильно асимметричное давление.Также следует провести аускультацию сердца и шеи. Каротидные ушибы, если они есть, не являются ни высокоспецифичными, ни высокочувствительными к стенозу сонной артерии.
Все пациенты с возможной ТИА должны пройти подробное документированное неврологическое обследование с акцентом на когнитивные и речевые функции, функцию черепных нервов, силу лица и конечностей, сенсорную функцию, симметрию глубокого сухожильного рефлекса и координацию. Это обследование может помочь определить, был ли у пациента ранее нераспознанный инсульт.Он также может служить в качестве базового обследования, если неврологический статус пациента ухудшается или неврологические симптомы повторяются. Иногда неврологическое обследование может выявить неишемическую причину острого неврологического дефицита (например, острый паралич лучевого нерва, изолированный паралич третьего нерва у пациента с сахарным диабетом).
ДИАГНОСТИЧЕСКИЕ ИСПЫТАНИЯ
Визуализация головного мозга
Компьютерная томография (КТ) головы без контрастного вещества должна выполняться для выявления субарахноидального кровоизлияния, внутричерепного кровоизлияния или субдуральной гематомы.Срочная идентификация этих состояний имеет решающее значение, поскольку может потребоваться нейрохирургическое вмешательство или специальное лечение.
При наличии кровотечения следует избегать лечения tPA или антикоагулянтами, которые могут усугубить кровотечение центральной нервной системы. Могут потребоваться специальные меры для контроля артериального давления, если у пациента обнаружена внутричерепная гематома, опосредованная гипертензией, и могут потребоваться дополнительные исследования, если у пациента обнаружено субарахноидальное кровоизлияние (например,, церебральная ангиография для исключения аневризмы).
КТ-сканирование также может идентифицировать состояния, имитирующие ТИА, включая опухоли и другие образования (особенно, если кровоизлияние происходит остро внутри образования), а также состояния, которые связаны с припадками или аурой. КТ головы может выявить признаки раннего повреждения головного мозга или признаки старых инсультов.11,12 Наконец, у пациента с лихорадкой, чтобы исключить инфекционную причину, или у пациента с подозрением на инсульт следует провести КТ головы с контрастным веществом. масса (е.г., метастатическая карцинома, абсцесс).
Из-за увеличения костных артефактов в задней черепной ямке компьютерная томография не чувствительна для оценки заболевания ствола головного мозга или мозжечка. В этих случаях предпочтительным методом исследования является магнитно-резонансная томография (МРТ).
Электрофизиологическое исследование
Всем пациентам должна быть сделана базовая электрокардиограмма (ЭКГ) с полосой ритма 6,12,13. Если ЭКГ отклоняется от нормы или у пациента в анамнезе имеется сердечное заболевание, необходимо выполнить эхокардиографию.Фибрилляция предсердий и гипертрофия левого желудочка (что свидетельствует о нераспознанной хронической гипертензии) являются важными факторами риска инсульта. Недавние данные показывают, что 90-дневный риск сердечного приступа в семь раз выше у пациентов с ТИА и аномальными результатами ЭКГ, чем у пациентов с нормальной ЭКГ (4,2 против 0,6 процента) 13.
Если ЭКГ не выявляет, следует проводить мониторинг сердца. у отдельных пациентов может помочь диагностировать пароксизмальную фибрилляцию предсердий (или другие аритмии у пациентов с обмороком или сердцебиением).У пациентов с нелеченной фибрилляцией предсердий эхокардиография может выявить источник тромбоэмболии или систолическую дисфункцию левого желудочка, которые являются общими предикторами ишемического инсульта14.
Просмотр / печать таблицы
Пациенты, проходящие обследование на предмет возможного ТИА *| История болезни | Значение | Анализы | |||||
|---|---|---|---|---|---|---|---|
Головная боль в послеродовом периоде или при дегидратации | 0002 или венозный тромбоз | венозный тромбоз||||||
Лихорадка | Подострый или острый бактериальный эндокардит | Посев крови, компьютерная томография головы с контрастной средой и без нее; У отдельных пациентов с подтвержденным бактериальным эндокардитом необходимо выполнить церебральную ангиографию, чтобы исключить микотическую аневризму. | |||||
Путаница, головная боль, судороги | Васкулит ЦНС | Церебральная ангиография, СОЭ, люмбальная пункция (особенно для выявления повышения уровня лейкоцитов) | энцефалопатия | Тщательный мониторинг артериального давления в условиях интенсивной терапии; рассмотреть МРТ. | |||
Ревматологическое заболевание, употребление симпатомиметиков | Васкулит ЦНС | Рассмотрите возможность проведения церебральной ангиографии, СОЭ, люмбальной пункции (особенно для выявления повышения количества лейкоцитов). | |||||
Недавно перенесенный инфаркт миокарда | Кардиоэмболический источник | Трансторакальная или эзофагеальная эхокардиография | |||||
Внезапное начало сильной головной боли с светобоязнью или недавний обморок | Субарахноидальное кровоизлияние | Неотложная компьютерная томография головы; если результат сканирования отрицательный, оцените спинномозговую жидкость на предмет повышенного количества эритроцитов или выполните церебральную ангиографию, чтобы исключить аневризму или артериовенозную мальформацию. | |||||
Путаница, ступор, кома, другие симптомы ствола мозга (плохой прогноз) | Вертебробазилярная ишемия | Рассмотрите возможность проведения внутричерепной магнитно-резонансной ангиографии или церебральной ангиографии; если базилярная артерия значительно тромбирована, рассмотрите возможность внутриартериальной тромболитической терапии (если таковая имеется). | |||||
Отек мозга, приближающаяся грыжа | Немедленная компьютерная томография головы; при положительном результате сканирования может потребоваться экстренное нейрохирургическое вмешательство. | ||||||
Нет очевидных факторов риска инсульта | «Криптогенный инсульт», открытое овальное отверстие, аневризма внутрипредсердной перегородки, клапанная болезнь или заболевание дуги аорты | Рассмотреть возможность проведения церебральной эхокардиографии, ангиографии сердца и сердца вверх для состояния гиперкоагуляции. |
Дальнейшее диагностическое обследование на основе истории болезни пациентов, проходящих обследование на предмет возможной ТИА *
| История болезни | Последствия | Анализы | |||||
|---|---|---|---|---|---|---|---|
9252 Венозный тромбоз | МРТ с венографией или церебральной ангиографией | ||||||
Лихорадка | Подострый или острый бактериальный эндокардит | Посев крови, КТ головы с контрастной средой и без нее; У отдельных пациентов с подтвержденным бактериальным эндокардитом необходимо выполнить церебральную ангиографию, чтобы исключить микотическую аневризму. | |||||
Путаница, головная боль, судороги | Васкулит ЦНС | Церебральная ангиография, СОЭ, люмбальная пункция (особенно для выявления повышения уровня лейкоцитов) | энцефалопатия | Тщательный мониторинг артериального давления в условиях интенсивной терапии; рассмотреть МРТ. | |||
Ревматологическое заболевание, употребление симпатомиметиков | Васкулит ЦНС | Рассмотрите возможность проведения церебральной ангиографии, СОЭ, люмбальной пункции (особенно для выявления повышения количества лейкоцитов). | |||||
Недавно перенесенный инфаркт миокарда | Кардиоэмболический источник | Трансторакальная или эзофагеальная эхокардиография | |||||
Внезапное начало сильной головной боли с светобоязнью или недавний обморок | Субарахноидальное кровоизлияние | Неотложная компьютерная томография головы; если результат сканирования отрицательный, оцените спинномозговую жидкость на предмет повышенного количества эритроцитов или выполните церебральную ангиографию, чтобы исключить аневризму или артериовенозную мальформацию. | |||||
Путаница, ступор, кома, другие симптомы ствола мозга (плохой прогноз) | Вертебробазилярная ишемия | Рассмотрите возможность проведения внутричерепной магнитно-резонансной ангиографии или церебральной ангиографии; если базилярная артерия значительно тромбирована, рассмотрите возможность внутриартериальной тромболитической терапии (если таковая имеется). | |||||
Отек мозга, приближающаяся грыжа | Немедленная компьютерная томография головы; при положительном результате сканирования может потребоваться экстренное нейрохирургическое вмешательство. | ||||||
Нет очевидных факторов риска инсульта | «Криптогенный инсульт», открытое овальное отверстие, аневризма внутрипредсердной перегородки, клапанная болезнь или заболевание дуги аорты | Рассмотреть возможность проведения церебральной эхокардиографии, ангиографии сердца и сердца вверх для состояния гиперкоагуляции. |
[ исправлено] Чреспищеводная эхокардиография превосходит трансторакальную эхокардиографию для оценки возможной дисфункции левого предсердия (включая тромб) или открытого овального отверстия (этиология парадоксальной эмболии), дефектов межпредсердной перегородки (включая аневризму) и бляшки аорты.Недавние клинические испытания15,16 показывают, что чреспищеводную эхокардиографию следует рассматривать у пациентов без установленной причины ТИА или известного сердечного заболевания, поскольку она может выявить состояние, требующее терапевтического вмешательства (например, антикоагулянтная терапия тромба). Бляшки аорты, которые были связаны с инсультом, хорошо визуализируются при чреспищеводной эхокардиографии.
Лабораторные анализы
Для исключения полицитемии, тромбоцитопении и тромбоцитоза необходимо провести общий анализ крови с количеством тромбоцитов.Перед назначением антиагрегантной или антикоагулянтной терапии полезно знать протромбиновое время (ПВ), активированное частичное тромбопластиновое время (АЧТВ) и международное нормализованное отношение (МНО); PT, aPTT и INR могут быть повышены при некоторых состояниях гиперкоагуляции.
Уровень глюкозы должен быть определен, чтобы исключить гипогликемию или гипергликемию и помочь диагностировать скрытый диабет. Уровни азота мочевины и креатинина в крови важны, потому что плохой почечный статус может препятствовать использованию контрастных веществ в исследованиях визуализации.Чтобы потенциально исключить васкулит, необходимо определить скорость оседания эритроцитов (СОЭ). Наконец, у отобранных пациентов следует провести обследование на предмет злоупотребления наркотиками, тест на беременность, определение уровня гомоцистина или измерение уровня алкоголя в крови.
Последующая оценка
ПРОФИЛЬ ЛИПИДА
После первоначальной более сокращенной оценки в отделении неотложной помощи факторы риска инсульта могут быть тщательно повторно оценены позже в ходе оценки. Последние данные показывают, что лечение статинами (ингибиторами 3-гидрокси-3-метилглутарил-кофермента А-редуктазы) снижает риск инсульта примерно на 30 процентов у пациентов с ИБС.17,18 Следовательно, необходимо получить липидный профиль натощак, отражающий нормальные пищевые привычки пациента, и при наличии показаний следует начать терапию статинами.
ГИПЕРКОАГУЛЯЦИОННЫЕ СОСТОЯНИЯ
Пациенты с известными факторами риска инсульта и пациенты с мигренью, самопроизвольным абортом, легочной эмболой, тромбозом глубоких вен или семейным анамнезом любого из этих состояний должны быть обследованы на предмет гиперкоагуляции. Первоначальные тесты включают СОЭ, тест на антинуклеарные антитела, экспресс-тест на плазменные реагенты и тесты на антифосфолипидные антитела.Направление к гематологу или неврологу может обеспечить рентабельную оценку нарушений и состояний, связанных с множественными факторами свертывания крови, которые могут вызвать эмболический инсульт.
ТЕСТИРОВАНИЕ НА ПАТЕНЦИЮ АРТЕРИИ И КРОВОТОК
Дуплексное ультразвуковое исследование сонных артерий следует проводить в надежной лаборатории, желательно с подтверждением результатов церебральной ангиографии. В качестве альтернативы сосуды головного мозга и шейки матки можно оценить с помощью магнитно-резонансной ангиографии (МРА) с контрастным веществом или с помощью КТ-ангиографии.Если при обследовании выявляется атеросклеротическое заболевание сонной артерии или других крупных сосудов у пациента с ТИА и нераспознанной ИБС, рекомендуется исследование коронарной артерии.19
МРТ
Явные преимущества МРТ головного мозга перед компьютерной томографией головы включают лучшее визуализация тканей (т.е. более высокая чувствительность к раннему отеку), визуализация в пределах задней ямки (включая ствол мозга и мозжечок), дополнительные плоскости визуализации (сагиттальная, коронарная и косая) и отсутствие радиационного воздействия.
Явным недостатком МРТ головного мозга является то, что она может идентифицировать или не определять кровоизлияние. По этой причине, хотя МРТ может быть полезной, она не должна заменять срочное компьютерное сканирование головы при первоначальном обследовании пациентов с возможной ТИА. При подозрении на цереброваскулярную мальформацию, аневризму, тромбоз церебральных вен или артериит предпочтительнее МРТ или МРА.
Диффузионно-взвешенная визуализация обнаруживает клеточный отек уже через 10-15 минут после появления симптомов. Однако этот метод пока еще не получил широкого распространения.
MRA
Этот метод визуализации является неинвазивным средством оценки внутри- и экстракраниальных сосудов. Современные методы МРА используют внутривенно вводимое контрастное вещество (гадолиний) для визуализации сосудов.
МРА с введением контрастного вещества также эффективна для выявления вертебробазилярного стеноза, хотя недавние данные позволяют предположить, что внутричерепное заболевание позвоночной артерии можно пропустить.20 В зависимости от метода получения МРА процент стеноза внутричерепных сосудов может быть переоценен (чувствительность примерно 85 процентов по сравнению с церебральной ангиографией).21 Следовательно, если точность важна с терапевтической точки зрения, необходима церебральная ангиография.
Если окклюзию сонной артерии невозможно отличить от полной окклюзии при МРА или ультразвуковом допплеровском исследовании сонной артерии, следует рассмотреть возможность проведения церебральной ангиографии. Как правило, хирургическое вмешательство нельзя проводить на полностью закупоренных сосудах.
Особое внимание следует уделять пациентам, у которых в анамнезе есть симптомы, указывающие на расслоение артерии. Это состояние может быть диагностировано с помощью МРТ шеи в определенных последовательностях, которые могут идентифицировать кровоизлияние в стенку сосуда (T 1 -взвешенные изображения с подавлением жира).
Пациенты с расслоением сонной артерии могут иметь острую или подострую одностороннюю боль в шее, голове или челюсти. Эти симптомы могут быть связаны с дефицитом зрения или речи или сенсомоторным дефицитом, особенно в противоположной руке. Чаще у пациентов с расслоением сонной артерии наблюдаются только некоторые из этих признаков, такие как височная головная боль с болью в шее в стороны и, возможно, временное затемнение зрения (amaurosis fugax) из-за тромбоэмболий в глазной артерии.
Расслоение как сонной, так и позвоночной артерии было описано после травмы, хотя спонтанное расслоение также является обычным явлением. Пациентов следует обследовать на предмет заболевания соединительной ткани из-за повышенного риска расслоения.
Если результаты МРТ или МРА неубедительны, следует использовать церебральную ангиографию, чтобы исключить расслоение артерии или точнее определить процент сужения сосудов.
КТ-ангиография
Этот метод является еще одной современной техникой для определения кровотока в головном мозге.КТ-ангиография также становится полезным методом визуализации для выявления расслоения сонной или позвоночной артерии. Поскольку этот метод требует венозной инъекции контрастного красителя, перед проведением теста следует учесть состояние почек пациента.
Обычное КТ-сканирование в сочетании с КТ-ангиографией в настоящее время оценивается как дополнение к инструментам диагностической визуализации для использования у пациентов с ТИА или инсультом. Эта комбинация может предоставить полезную информацию о анатомии сосудов (в виде трехмерных реконструкций), а также о степени и локализации инфаркта.Это может позволить быструю оценку пациентов с ТИА или инсультом в больницах или учреждениях, не имеющих возможности МРТ.
Церебральная ангиография
Этот метод продолжает оставаться золотым стандартом для полной оценки внутричерепных и экстракраниальных сосудов. С помощью церебральной ангиографии можно визуализировать как артериальную, так и венозную фазы церебрального кровотока (динамическое исследование). Однако церебральная ангиография — это инвазивный метод, который может привести к неврологическим осложнениям (общий уровень заболеваемости: 1.От 3 до 4,6 процента), 22,23 включая тяжелый инсульт или смерть у 0,1 до 1,3 процента пациентов, в зависимости от исследования.24,25
Относительные показания для церебральной ангиографии включают подозрение на расслоение сонной артерии, не подтвержденное неинвазивным нейровизуализационным исследованием, субарахноидальное кровотечение (для определения источника кровотечения), внутримозговое кровоизлияние при отсутствии гипертонии и васкулит. Если есть подозрение на одно из этих состояний, направление к неврологу может быть полезным для получения и интерпретации ангиограммы.
Особые соображения
VERTEBROBASILAR ISCHEMIA
Типичные признаки и симптомы ишемических синдромов, затрагивающих переднее и заднее кровообращение, перечислены в таблице 4. Ствол головного мозга и мозжечок ограничены задней черепной ямкой, костной полостью с плохой переносимостью отека мозга или массовые эффекты (например, от кровотечения). Поскольку структуры ствола головного мозга необходимы для сохранения критической респираторной функции и состояния возбуждения, пациенты с вертебробазилярной ишемией должны находиться под тщательным наблюдением.Также крайне важно найти опасное для жизни цереброваскулярное заболевание, такое как стеноз или тромбоз базилярной артерии, или заболевание, поражающее несколько крупных сосудов (например, двусторонний, позвоночный стеноз или стеноз сонной артерии).
ТИА У МОЛОДОГО ПАЦИЕНТА
Когда ТИА возникает у пациента моложе 45 лет, особенно если нет четких факторов риска инсульта, рекомендуется направить пациента к неврологу для рассмотрения специализированного тестирования. Например, может потребоваться определение полезности церебральной ангиографии для исключения васкулита, расслоения сонной артерии и других форм неатэросклеротической васкулопатии или поясничная пункция позвоночника с оценкой спинномозговой жидкости для исключения хронической инфекции или воспаления. .
Просмотр / печать таблицы
ТАБЛИЦА 4Типичные характеристики ишемических синдромов, затрагивающих переднее и заднее кровообращение
| Ишемический синдром: вовлечено кровообращение | Признаки | Симптомы | 9232 9 | Перерезка поля зрения | Неспособность хорошо видеть (например, трудности с чтением или вождением |
|---|---|---|---|---|---|
Языковая дисфункция (чаще всего поражается левое полушарие): афазия | Проблемы с поиском или пониманием слов, неспособность читать, искаженную или невнятную речь | ||||
Двигательная дисфункция: контралатеральная слабость лица, рук или ног | Падение предметов; в зависимости от степени тяжести неспособность поднимать или перемещать часть тела или предметы | ||||
Сенсорный дисфункция: усиление или снижение ощущения боли, тепла или холода на противоположной стороне | Покалывание (парестезии), онемение или боль | ||||
Поведенческая дисфункция (правое полушарие): невнимание к окружающей среде, особенно к одному сторона; в тяжелом состоянии пациент может отрицать дефицит или даже собственные части тела | Пациент обычно не сообщает о симптомах, но члены семьи или другие лица сообщают, что у пациента проблемы с одеванием, игнорирует половину еды на тарелке или плохо внимание к одной стороне комнаты или к тому, кто разговаривает с пациентом с одной стороны, а не с другой (чаще всего игнорируется левая сторона). | ||||
Заднее кровообращение † | Нистагм | Головокружение (ощущение вращения) | |||
Расстройство угла зрения3 | Одноместный разрез поля зрения | Неспособность хорошо видеть, особенно в одну сторону | |||
Контралатеральная слабость | Падение предметов, неспособность полностью поднять или сдвинуть конечность | Расстройство координации туловища или конечностей (атаксия) | Неуклюжесть, падение, неспособность координировать действия (например,g., пить из чашки, не проливая содержимое) | ||
Двигательная или сенсорная дисфункция на противоположной стороне дефицита черепных нервов (перекрещенные знаки указывают на поражение ствола мозга) | Например, пациент может сообщать о двоении в глазах , опущение левой стороны лица и волочение правой ноги (из-за слабости). | ||||
Двусторонние признаки | Резкая слабость обеих ног, падение | ||||
Снижение менталитета; ступор или кома | Члены семьи или другие лица сообщают, что у пациента плохая реакция или что они не могут разбудить пациента. |
Типичные характеристики ишемических синдромов, затрагивающих переднее и заднее кровообращение
| Ишемический синдром: задействовано кровообращение | Признаки | Симптомы | |||
|---|---|---|---|---|---|
Неспособность хорошо видеть (например, трудности с чтением или вождением) | |||||
Языковая дисфункция (чаще всего поражается левое полушарие): афазия | Проблемы с поиском или пониманием слов, неспособность читать, искаженные или невнятная речь | ||||
Двигательная дисфункция: контралатеральная слабость лица, рук или ног | Падение предметов; в зависимости от степени тяжести, неспособность поднять или переместить часть тела или предметы | ||||
| 9025 Сенсорная дисфункция: контралат повышенное или пониженное ощущение боли, тепла или холода | Покалывание (парестезии), онемение или боль | ||||
Поведенческая дисфункция (правое полушарие): невнимание к окружающей среде, особенно к одной стороне; в тяжелом состоянии пациент может отрицать дефицит или даже собственные части тела | Пациент обычно не сообщает о симптомах, но члены семьи или другие лица сообщают, что у пациента проблемы с одеванием, игнорирует половину еды на тарелке или плохо внимание к одной стороне комнаты или к тому, кто разговаривает с пациентом с одной стороны, а не с другой (чаще всего игнорируется левая сторона). | ||||
Заднее кровообращение † | Нистагм | Головокружение (ощущение вращения) | |||
Расстройка зрения3 | 9025 9248Одноместный разрез поля зрения | Неспособность хорошо видеть, особенно в одну сторону | |||
Контралатеральная слабость | Падение предметов, неспособность полностью поднять или сдвинуть конечность | Расстройство координации туловища или конечностей (атаксия) | Неуклюжесть, падение, неспособность координировать действия (например,g., пить из чашки, не проливая содержимое) | ||
Двигательная или сенсорная дисфункция на противоположной стороне дефицита черепных нервов (перекрещенные знаки указывают на поражение ствола мозга) | Например, пациент может сообщать о двоении в глазах , опущение левой стороны лица и волочение правой ноги (из-за слабости). | ||||
Двусторонние признаки | Резкая слабость обеих ног, падение | ||||
Снижение менталитета; ступор или кома | Члены семьи или другие лица сообщают, что у пациента плохая реакция или что они не могут разбудить пациента. |
Поскольку сердечные аномалии являются одной из наиболее частых причин ТИА у молодых пациентов, необходимо получить исходную ЭКГ с полосой ритма и рассмотреть возможность трансторакальной и чреспищеводной эхокардиографии. Обычно проводится токсикологический скрининг на предмет злоупотребления наркотиками (особенно симпатомиметическими соединениями).
Было обнаружено, что несколько недавно выявленных генетически обусловленных метаболических и гематологических синдромов связаны с инсультом. При некоторых из этих синдромов первые симптомы возникают в более молодом возрасте (в позднем детстве, подростковом или раннем взрослом возрасте).Для диагностики этих синдромов могут потребоваться специализированные тесты. Такое тестирование может быть важным для лучшего определения вариантов лечения и прогноза, а также для выявления членов семьи, которые могут подвергаться риску ТИА или инсульта.
Глаза и инсульт: визуальные аспекты цереброваскулярного заболевания
Врач может использовать знание этих анатомических ориентиров и их соответствующего кровоснабжения для клинической локализации инсульта, связанного со зрением, распознавая влияние их дисфункции на клиническое обследование.8
Монокулярная потеря зрения из-за прехиазмальной ишемии
Прехиазмальная потеря зрения может быть вызвана ишемией сетчатки, вторичной по отношению к окклюзии кровоснабжения глазной артерии. связанное с этим снижение остроты зрения3. Lavallée et al. провели проспективное когортное исследование и пришли к выводу, что ишемия была причинным фактором у 93,3% пациентов клиники с транзиторной ишемической атакой (ТИА) с TMVL.10
Ишемия сетчатки может развиваться либо временно, как фугакс амавроза (AF), либо постоянно из-за окклюзии ветви артерии сетчатки (BRAO), окклюзии центральной артерии сетчатки (CRAO), 9 или, в редких случаях, окклюзии офтальмологической артерии. Любой из них может привести к необратимой потере зрения со снижением остроты зрения или дефицитом поля зрения.11 CRAO можно распознать по визуализации патогномоничного «вишнево-красного пятна» в макуле (рис. 2).
Рисунок 2Фотография глазного дна при окклюзии центральной артерии сетчатки (CRAO).CRAO приводит к генерализованному отеку сетчатки, сохраняя зрительный нерв, который поддерживается отдельным кровоснабжением. Осмотр показывает «вишнево-красное пятно» (стрелка). Вишнево-красное пятно — оптическая иллюзия. Макула не более красная; отек окружающих его нервных волокон окрашивает его в бледный цвет, в результате чего макула, которая имеет относительно меньше нервных волокон и, следовательно, меньше набухающей ткани, становится относительно красной.
Ишемия сетчатки включена в определение ТИА в соответствии с рекомендациями Американской кардиологической ассоциации / Американской ассоциации инсульта.12 13 5-летняя частота ретинальной эмболии составляет 0,9%, а распространенность — 1,3%, согласно исследованию Beaver Dam Eye Study (BDES), крупному популяционному когортному исследованию с участием 4926 пациентов.14 BDES обнаружил, что бессимптомные пациенты с эмболой сетчатки имели повышенный риск смерти, связанной с инсультом (отношение рисков (HR) = 2,61, 95% доверительный интервал (ДИ) от 1,12 до 6,08) по сравнению с лицами без эмболии сетчатки.14 Lauda et al провели ретроспективное исследование и пришли к выводу, что острый инфаркт головного мозга произошел у 23% из 213 пациентов с CRAO или BRAO, что является значительным открытием, учитывая, что потеря зрения была единственным симптомом у 90% этих пациентов.9
Преходящая бинокулярная потеря зрения (TBVL) возникает не из-за прехиазмального окклюзионного процесса, а скорее из-за позвоночно-базилярной ишемии.11 TBVL вызывает одноименные дефекты поля зрения и является таким же предупреждающим признаком инсульта, как и фибриллатин предсердий (AF) 11.
Битемпоральная гемианопсия, вызванная хиазмальной ишемией
Хиазмальные инсульты редки из-за обильного притока коллатерального кровообращения, обеспечиваемого Виллисовым кругом к перекрезу зрительных нервов. 3).Также могут возникать атипичные проявления, такие как Shelton и др. , сообщающие о случае потери правого височного зрения с полной потерей контралатерального монокулярного зрения, так называемой соединительной скотомы.15 Последующая визуализация выявила передний хиазмальный инфаркт.15 Fabian et al Приведем случай пациента, у которого была соединительная скотома в результате инфаркта правого хиазмального нерва и зрительного нерва после замены аортального клапана.
Рисунок 3Поле зрения Хамфри, показывающее битемпоральную гемианопсию.Поля зрения представлены левым глазом слева и правым глазом справа, что противоположно тому, как просматривается КТ или МРТ. Следовательно, временные поля представлены латерально. Битемпоральная гемианопсия обычно соответствует вертикальному меридиану и подразумевает хиазм как место поражения.
Гомонимная гемианопсия, вызванная постхиазмальной ишемией
Постхиазмальные инсульты возникают вторично по отношению к ишемии в LGB, оптическом излучении или затылочной доле и могут проявляться в виде секторанопии, квадрантанопии или гемианопсии, конгруэнтных или несовместимых.
Несовместимая потеря поля зрения из-за инфаркта зрительного тракта и бокового коленчатого тела
Несовместимые дефекты поля зрения могут возникать в результате зрительного тракта и ишемии LGB.4 6 Неполное повреждение зрительного тракта и пространственное распространение зрительных волокон в зрительном тракте могут приводит к несоответствующей контралатеральной гомонимной гемианопсии (HH) .6 Также может наблюдаться более характерная картина секторальной атрофии зрительного нерва с результирующей бледностью ипсилатерального височного диска и контралатеральной клиновидной бледности.6 17
LGN состоит из шести слоев.4 Ипсилатеральная информация сетчатки обрабатывается на уровнях 2, 3 и 5.4. Контралатеральная информация сетчатки обрабатывается на уровнях 1, 4 и 6.4. Парвоцеллюлярные слои (3, 4, 5 и 6) опосредуют восприятие цвета. 6 Расположение латерального коленчатого тела в зоне водораздела увеличивает ишемическую уязвимость в периоды гипоперфузии. 18 Обширное повреждение LGN проявляется как полный HH. 6 Медиальный инфаркт LGB проявляется в виде клиновидного HH. 5 Форма полу-песочных часов по горизонтальной средней линии. поля зрения является следствием горизонтальной клиновидной одноименной секторанопии.6 Tsuda и др. сообщили о случае 81-летнего пациента с диабетом, у которого возник левый несоответствующий клиновидный HH, вторичный по отношению к правому инфаркту LGB. 5 de Vries и др. сообщают о случае 89-летней женщины. Симптомы правого поля зрения в виде шариков золотистого цвета с зелеными границами, с последующим развитием сеткообразного рисунка, состоящего из черных точек, расположенных симметрично, как по горизонтали, так и по вертикали. Последующая МРТ показала подострый LGN и вентролатеральный лакунарный инфаркт таламуса.4
Нарушение зрения, вызванное двусторонним инфарктом LGB, встречается редко.10 Silva et al приводят случай 10-летней девочки, у которой наблюдалась потеря поля зрения из-за тяжелой гипоперфузии, вызванной диареей. 18 МРТ продемонстрировала двусторонние геморрагические поражения LBG. 18 Lefèbvre и соавт. также описывают случай двустороннего инфаркта LGB, вторичного по отношению к гипоперфузии, у 31-летней женщины, которая испытала анафилактический шок, вызванный амоксициллином.7 Она обратилась с несоответствующим битемпоральным и биназальным дефицитом поля зрения с острой двусторонней потерей зрения и дисхроматопсия.7
Несоответствующая ГГ или квадрантанопия из-за инфаркта оптического излучения
Поражения переднего оптического излучения могут вызвать несоответствие контралатерального гомонимного гемианоптического или квадрантанопического поля зрения с наклонными границами и связанным с ним гемипарезом.6 Полный ГГ возникает при окклюзии как LPChA, так и AChA.4
Квадрантанопия — потеря зрения, возникающая в одном и том же квадранте поля зрения при бинокулярном просмотре. Комбинированная верхняя или нижняя квадрантанопия с сохранением горизонтального меридиана возникает в результате проксимальных окклюзий AChA.4 Исключительная верхняя или нижняя квадрантанопия возникает в результате окклюзии ветвей AChA. 4 Контралатеральная гомонимная верхняя квадрантанопия, так называемые дефекты « пирога в небе », 6 возникает при инфаркте височной доли с вовлечением петли Мейера19 с возможными сопутствующими симптомами судорог, дефицитом памяти и рецептивная афазия.6 Контралатеральная гомонимная нижняя квадрантанопия (пирог на полу) возникает при инфаркте теменной доли, вовлекающем теменные оптические излучения19 и связанный с ним геминеглект.6
Конгруэнтная гомонимная гемианопсия вследствие инфаркта затылочной доли
У 8–25% пациентов, перенесших инсульт, может развиться потеря поля зрения.1 Инсульт является наиболее частым причинным фактором для Hh29 и, соответственно, HH является наиболее частой формой потери поля зрения после инсульта.20 Rowe et al провели проспективное многоцентровое когортное исследование, в котором участвовали 915 пациентов, перенесших инсульт, и пришли к выводу, что полное HH (54%) представляет собой наиболее частый тип потери поля зрения, за которым следуют частичная HH (19,5%), верхняя или нижняя квадрантанопия (15,2%), сужение поля зрения (9,2%), скотомы (5,1%) и двусторонняя гемианопсия / корковая слепота (1.7%) .1 Другой крупный ретроспективный обзор случаев имел аналогичные результаты, при этом HH представляла наибольший процент случаев (69,7%) .19 Третье ретроспективное исследование оценивало 220 пациентов с черепно-мозговой травмой (ЧМТ) или церебрально-сосудистым поражением, а также пришло к выводу, HH (47,5%) имел наибольшую частоту возникновения дефектов поля зрения, с рассеянными и неоднородными дефектами, каждый из которых составлял 20% дефектов поля зрения.21
Конгруэнтный HH преимущественно вызван поражением затылочной доли (54%), за которым следуют оптическое излучение (33%), зрительный тракт (6%), LGN (1%).1 Один большой ретроспективный обзор, соответственно, показал, что затылочные доли и оптическое излучение также определяют наиболее часто поражаемые области — 45,0% и 32,2% соответственно.
Ишемия PCA может привести к конгруэнтным поражениям затылочной доли (рис. 4) .19 Повышенная конгруэнтность возникает при поражениях, происходящих в более заднем направлении зрительного пути из-за конвергенции в затылочной доле.6 Поражения затылочной доли могут вызывать дефекты поля, сохраняющие макулярный покров, где центр поля зрения остается неизменным.Двойное кровоснабжение от ЗПМ и верхней височно-затылочной сильвиевой артерии является одной из причин сохранения желтого пятна.
Рисунок 4Поля зрения и диффузионно-взвешенная МРТ, показывающая инфаркт затылочной области. Поля зрения Хамфри (вверху) показывают частично совпадающий дефект нижнего правого поля. МРТ с диффузионным взвешиванием (внизу) показывает острый инфаркт левого затылочного полюса. Поля зрения коррелируют с точки зрения локализации радиологического дефекта.
Корковая слепота вследствие двустороннего инфаркта затылочной доли
Корковая слепота свидетельствует о двусторонней ишемии затылочной доли.19 Ассоциированная агнозия корковой слепоты известна как синдром Антона.19 Неповрежденный зрачковый световой рефлекс и нормальный внешний вид глазного дна являются ключевыми диагностическими элементами корковой слепоты, которые определяют локализацию поражения в заднем зрительном пути.
Эфферентная дисфункция зрения из-за поражений вне афферентных зрительных путей
Другие формы нарушения зрения из-за поражений за пределами зрительного пути включают птоз, диплопию, межъядерную офтальмоплегию (INO), полуторный синдром, параличи взгляда , саккадические вторжения, нарушение плавного преследования и нистагм.
Птоз
Чистый инфаркт среднего мозга представляет собой небольшое количество инсультов (0,6–2,3%). 22 Парамедианный инфаркт среднего мозга может проявляться как ипсилатеральный птоз.22 Инфаркт глазодвигательного пучка также может вызывать изолированный односторонний птоз без офтальмоплегии или ограничения сужения зрачка. Sugawara и др. сообщают о случае изолированного левостороннего птоза без офтальмоплегии и головокружения у 59-летнего мужчины с гипертонией, сахарным диабетом, дислипидемией и глаукомой.22 МРТ показала острый парамедианный инфаркт среднего мозга слева.
Острое начало двустороннего птоза вовлекает оба поднимающих пальпебры верхнее, что подразумевает повреждение непарного центрального каудального ядра по средней линии.8 22 Центральное каудальное ядро, подъядро глазодвигательного ядра в среднем мозге, опосредует двустороннюю поднимающую верхнюю пальпебру мышцы 22 Khandker et al. al описывают случай острой горизонтальной диплопии и двустороннего птоза у 69-летнего мужчины с гипертонией, неконтролируемым сахарным диабетом, дислипидемией и дегенерацией желтого пятна.8 Обследование показало двусторонний птоз и левую INO. 8 МРТ показала результаты, соответствующие подостром ишемическому инсульту с вовлечением ядра глазодвигательного нерва и медиального продольного пучка (MLF) .8
Нарушение моторики глаз
У большого числа пациентов, перенесших инсульт, развиваются нарушения моторики глаз или нарушения выравнивания, 23 проявляющиеся как диплопия, INO, полуторный синдром, как параличи / парез, включая взгляд, саккадическое преследование или плавное преследование. 24–26 Одно ретроспективное исследование проанализировало 220 записей пациентов с инсультом или черепно-мозговой травмой (ЧМТ), чтобы определить частоту глазодвигательных нарушений, и пришло к выводу, что косоглазие и паралич III черепного нерва имеют самую высокую частоту встречаемости.27
Повреждение глазодвигательного нерва характеризуется птозом, параличом взгляда и мидриазом из-за денервации верхнего пальпебры, поднимающего верхнюю мышцу, цилиарного тела, сужающих зрачков, верхней прямой мышцы, нижней прямой мышцы, медиальной прямой мышцы и нижних косых экстраокулярных мышц. глазодвигательный паралич часто имеет другие неврологические симптомы, такие как гемипарез или дисфункция мозжечка. Изолированный паралич глазодвигательного нерва часто подразумевает другой механизм, например компрессию или диабетическое микрососудистое повреждение.Когда паралич глазодвигательного нерва вызван повреждением кортикоспинального тракта перед перекрестом волокон в продолговатом мозге, результирующая комбинация паралича ипсилатерального третьего нерва и контралатерального гемипареза известна как синдром Вебера, локализующийся в инфаркте среднего мозга. Другой механизм глазодвигательного паралича, сосудистый, но сдавливающий, — это аневризма задней коммуникативной артерии (PComm). Расширяющаяся аневризма в PComm вызывает сжатие глазодвигательного нерва.Поскольку волокна зрачка являются внешними по отношению к моторным волокнам глаза, компрессия приводит к анизокории с расширенным зрачком до или одновременно с диплопией и офтальмопарезом. Это так называемое «правило ученика». Напротив, микрососудистый паралич третьего нерва, который поражает самые внутренние двигательные волокна преимущественно до волокон зрачка, не должен вызывать «раздутый зрачок» или приводить к значительной анизокории, непропорциональной двигательной недостаточности.
Диплопия одинаково встречается при правостороннем и левостороннем ударах.23 Диплопия может быть следствием горизонтального или вертикального смещения глаз, 26 либо параличом третьего, четвертого или шестого черепного нерва (рис. 5), либо перекосом отклонения. обнаружили, что у 16,5% пациентов с постинсультным смещением глаза наблюдалась диплопия.
Рисунок 5Паралич шестого нерва. На этом изображении пациента просят посмотреть вправо. Его правый глаз не отводит, а левый — нормально.Это типично для паралича отводящего нерва (шестого нерва).
Нарушение горизонтального сопряженного взгляда
Парез горизонтального взора свидетельствует о повреждении ядра шестого нерва моста с вовлечением горизонтального центра взора, парапонтинной ретикулярной формации (PPRF) .26 Двусторонний горизонтальный паралич взгляда встречается редко и характерен для инфарктов мостовидного отдела позвоночника .29
INO является преимущественно односторонним и характеризуется нарушением горизонтального сопряженного взгляда с нарушением ипсилатеральной аддукции и сопутствующим контралатеральным горизонтальным отводящим взглядом нистагма.Конвергенция сохраняется при INO и является ключевым диагностическим элементом в отличии INO от паралича третьего нерва.8 У пациентов в возрасте шестого десятилетия и старше инсульт в MLF является наиболее частой причиной INO8.
Синдром полутора, впервые описанный Фишером в 1967 г. 29, характеризуется ипсилатеральным параличом горизонтального взгляда и ограничением контралатерального приведения. 29–31 Синдром восьми с половиной, впервые описанный в 1998 г. Эггенбергером. , характеризуется полуторным синдромом и ипсилатеральным параличом лицевого нерва.29 Синдром восьми с половиной вызван поражением дорсальной покрышки каудального моста с участием PPRF, MLF (полуторный синдром), а также ядра и пучка лицевого нерва (ипсилатеральный паралич лицевого нерва) .32 Bocos -Portillo и др. описывают случай 81-летнего мужчины с гипертонией, сахарным диабетом и дислипидемией, который поступил с левым INO, горизонтальным параличом левого взора и левым параличом лица.32 Диффузионно-взвешенная визуализация (DWI) соответствовала ишемический инсульт тыльной части моста моста.32 Felicio и др. сообщают о случае 73-летнего мужчины с диабетом, у которого был обнаружен двусторонний горизонтальный паралич взгляда и связанная с ним правосторонняя периферическая гемиплегия лица.29 МРТ выявила ограничение диффузии в средней линии надкрылий моста. al описывают случай 43-летней женщины с двусторонним горизонтальным параличом взгляда и двусторонней лицевой гемиплегией.33 Последующая МРТ показала парамедианное повреждение надкрылий средней части моста.
Дефекты зрения
Нарушение удержания взгляда может проявляться в результате повреждения интерстициального ядра Кахаля, предположительного гипоглоссального ядра или медиальных вестибулярных ядер.26 Полный паралич взгляда может быть результатом дорсального каудального моста или двустороннего парамедиального инфаркта среднего мозга – таламуса.26 Полные вертикальные параличи, параличи взгляда вверх и вниз являются данными, свидетельствующими о двусторонних ростральных интерстициальных поражениях MLF (riMLF ).31 Изолированный паралич при взгляде вниз может возникать при двусторонних медиокаудальных поражениях riMLF. , в то время как изолированный паралич взгляда вверх может возникнуть в результате односторонних поражений мезенфальной ретикулярной формации.
Вертикальный взгляд обеспечивается третьим и четвертым черепными нервами и нарушается при инфарктах среднего мозга и таламуса.26 Синдром Парино может возникать в результате инсульта дорсального среднего мозга и характеризуется нарушением восходящих саккад и преследования, диссоциацией вблизи света и нистагмом конвергенции-ретракции26. 30 Втягивание век, известное здесь как признак Коллиера, также связано с синдромом Парино.30
Саккады
Произвольные горизонтальные саккады — это произвольные быстрые движения глаз, обычно опосредуемые лобными долями. И кортикальный инфаркт, и инфаркт ствола головного мозга могут привести к дефектам саккад. Левая лобная доля способствует горизонтальной саккаде вправо с активацией правой латеральной прямой мышцы и левой медиальной прямой мышцы живота.30 Поражение левой лобной доли приводит к временному параличу правого взгляда и предпочтению левого взгляда, который проходит, когда PPRF берет на себя контроль за саккадами.30 Гиперметрические саккады в сторону пораженной стороны и сопутствующие гипометрические саккады в сторону контралатеральной стороны могут возникать при инфаркте ствол мозга и мозжечок.31
Нарушение плавного преследования
Погоня — это визуальное отслеживание более медленно движущихся целей.30 Нарушение плавного преследования может быть вызвано ипсилатеральным поражением затылочно-теменного отдела.30 Правая затылочно-теменная область опосредует правое горизонтальное движение преследования с активацией правой латеральной прямой мышцы и левой медиальной прямой мышцы живота.30 Одновременный саккадический паралич и нарушение плавного преследования могут быть вызваны ипсилатеральным поражением PPRF.30 Инфаркт мозжечка с вовлечением червя, особенно в небный язычок (долька). IX) и пирамида червя (долька VIII), также могут мешать плавному преследованию.34 35 Pierrot-Deseilligny и др. сообщают о случае 80-летней женщины, у которой было нарушено плавное преследование.36 МРТ выявила инфаркт червя мозжечка, дольки с VI по X) .36
Нистагм
Двунаправленный горизонтальный нистагм может возникать при задне-нижнем мозжечковом инсульте с большей амплитудой по направлению к ипсилатеральной стороне поражения.31 Восходящий нистагм может возникать при мозжечковом инсульте с вовлечением верхнего червя 31
Оценка дефектов зрения при инсульте
О проблемах со зрением у пациентов, перенесших инсульт, часто не сообщают. Когда они распознаются, прогнозируемый результат зависит от симптомов, о которых сообщают пациенты, а также от результатов дополнительных тестов.24 Крайне важно исследовать симптомы, о которых сообщают пациенты, потому что инсульт может вызывать визуальные симптомы без объективных количественных признаков нарушения зрения.24 Соответственно, у пациентов, перенесших инсульт без визуальных симптомов, иногда обнаруживалось объективное нарушение зрения.24 Rowe et al выполнили многоцентровое проспективное исследование 799 специалистов по оценке зрения от мультидисциплинарных инсультных бригад и пришли к выводу, что 92% пациентов, перенесших инсульт, имели нарушение зрения, несмотря на то, что только 42% мультидисциплинарных инсультных бригад сообщили об объективных данных о нарушении зрения.37 В случае отсутствия глазных нарушений направление к специалистам основывалось на подозрении на нарушение зрения, такое как пренебрежение, закрытие одного глаза и компенсация головы37.
Скрининг нарушений зрения при инсульте
Скрининг включает стандартизированную оценку зрения и моторики глаз. Существующие методы скрининга постинсультных нарушений зрения не обеспечивают всесторонней оценки нарушений зрения и, кроме того, недостаточной чувствительности из-за того, что они полагаются на симптомы инсульта, сообщаемые самими пациентами.38 Шкала инсульта Национального института здоровья (NIHSS), Шкала быстрой оценки окклюзии артерий и Техасское вмешательство при инсульте Инструменты скрининга по шкале тяжести инсульта до госпитализации включают потерю поля зрения как компонент.39 Тем не менее, Лос-Анджелесская моторная шкала, гемипарез, трехпозиционная шкала инсульта и догоспитальная шкала тяжести инсульта в Цинциннати не учитывают потерю поля зрения в своей оценке39. , названный Vision, Aphasia and Neglect (VAN), и включает тестирование поля зрения как фактор в процессе скрининга.39 Авторы пришли к выводу, что VAN была 100% чувствительной и 90% специфичной в их одноцентровом исследовании, состоящем из 62 активаций штрих-кода.39
Ханна и др. выполнили систематический обзор для определения эффективности инструментов скрининга постинсультных нарушений зрения, включая NIHSS, батарею функциональных нарушений, скрининговый тест на восприятие трудотерапии, оценку пренебрежения Саннибрук, деление пополам и чтение текста. пришли к выводу, что существующие инструменты обеспечивают неполную оценку нарушения зрения после инсульта, и рекомендовали далее исследования и разработку единого стандартизированного комплексного инструмента для лечения нарушений зрения после инсульта.38
Ишемия сетчатки как показание для скрининга нейровизуализации инсульта
Руководящие принципы Американской кардиологической ассоциации / Американской ассоциации инсультов (AHA / ASA) рекомендуют немедленную нейровизуализацию пациентов с ишемией сетчатки 40, учитывая, что это может быть одним из предикторов инсульта. 12 Нейровизуализация проводится для выявления сопутствующей церебральной ишемии. Следует изучить основные факторы риска инсульта, включая сахарный диабет, гипертонию, гиперлипидемию, ишемическую болезнь сердца и употребление табака.28 DWI рекомендован Lee и соавт. для пациентов с ишемией сетчатки.41 Lavallée и соавт. пришли к выводу, что 20% их пациентов с транзиторными ишемическими визуальными симптомами имели основные факторы риска рецидива инсульта. У трети их пациентов с возможным или окончательным ТИА или инсультом и сопутствующим латеральным ГГ также были факторы риска источника эмболии.10 Было обнаружено, что у 23% пациентов с латеральным ГГ была выявлена фибрилляция предсердий, 2.В 5 раз больше, чем у пациентов без преходящих визуальных симптомов, и более чем в шесть раз больше, чем у пациентов с другими преходящими визуальными симптомами.10 Lauda и др. обнаружили, что 18,2% пациентов с ишемией сетчатки испытали рецидивную ишемию сосудов через 1 месяц наблюдения. наверх.9 Helenius и др. обнаружили, что 71% пациентов с TMVL имели одновременный тихий инфаркт головного мозга.40 BDES выступает за дальнейшее обследование для контроля гипертонии и возможного предотвращения смерти, связанной с инсультом, бессимптомных гипертензивных пациентов с эмболами сетчатки.14
Стеноз сонной артерии является основным фактором риска инсульта и встречается у 4,1% населения в целом.42 Исследование Европейской группы оценки лизиса глаза (EAGLE), рандомизированное контролируемое проспективное многоцентровое исследование с участием 84 пациентов, обнаружено что у 40% их пациентов с CRAO был ипсилатеральный стеноз сонной артерии 70% или больше.42 Таким образом, авторы рекомендуют визуализацию сонной артерии для пациентов с CRAO.42
Оценка диагноза острого изолированного паралича глазной моторики
Не существует окончательных рекомендаций по диагностической оценке острого изолированного паралича моторики глаза.В то время как острый изолированный глазно-моторный паралич может наблюдаться после инсульта, другие этиологии, такие как гигантоклеточный артериит, новообразования, воспаление и апоплексия гипофиза, также могут вызывать ту же симптоматику.28 Некоторые проспективные исследования рекомендуют раннее проведение МРТ у пожилых пациентов с острыми изолированными окулярными мононевропатиями. в то время как другие исследования поддерживают только 3–6-месячный период наблюдения из-за низкой доходности, стоимости и неопределенного неблагоприятного исхода28. В отсутствие спонтанного разрешения после периода наблюдения, МРТ более определенно оправдана.28
МРТ-тесты с отслеживанием движения выявляют новые предвестники инсульта у пациентов с фибрилляцией предсердий
28 апреля 2015 г. — Исследователи из Джона Хопкинса, выполняющие сложные исследования движения при сканировании с помощью магнитно-резонансной томографии (МРТ) сердца, обнаружили, что определенные измененные функции в левое предсердие может сигнализировать о риске инсульта у пациентов с фибрилляцией предсердий и без нее.
Инсульт — частое и опасное осложнение фибрилляции предсердий (фибрилляции предсердий). Но прогнозирование того, кто из примерно шести миллионов американцев с афибриллятором имеет самый высокий риск, давно ставит перед врачей задачу сопоставить риск инсульта с серьезными побочными эффектами, вызванными пожизненной терапией варфарином и другими антикоагулянтами.
Новый метод визуализации сочетает в себе стандартные МРТ-сканирование с программным обеспечением для отслеживания движения, которое анализирует движение сердечной мышцы.
Сообщается от 27 апреля в журнале Американской кардиологической ассоциации , исследователи заявили, что специализированные тесты могут проложить путь к более точным моделям оценки риска и более точной терапии с наиболее высокой вероятностью инсульта. По словам исследователей, в нынешних рекомендациях по оценке риска этот риск недооценивается примерно у 12 процентов людей с фибрилляцией кишечника, которым было бы полезно профилактическое лечение антикоагулянтами.В то же время, добавили исследователи, предотвращение чрезмерного лечения пациентов с низким уровнем риска предотвратит редкие, но часто разрушительные кровотечения в мозг, которые возникают как побочный эффект разжижителей крови.
Результаты исследования, как заявили исследовательские группы, также ставят под сомнение текущую клиническую догму о том, что хаотичное биение верхних камер сердца во время фибрилляции Am12 способствует образованию тромба, который вызывает инсульт. Эта точка зрения, по словам исследователей, не может объяснить, почему у многих людей с фибрилляцией предсердий никогда не бывает инсульта и почему у многих с фибрилляцией предсердий в анамнезе нет свидетельств аномальных ритмов в течение месяца до инсульта.
«Наше исследование предполагает, что некоторые особенности верхней левой камеры сердца, которые легко увидеть на МРТ сердца, могут быть тем« дымящимся пистолетом », который нам нужен, чтобы отличить пациентов с низким риском от пациентов с высоким риском», — сказал ведущий исследователь и специалист по сердечному ритму Хироши Асикага. , Доктор медицинских наук, доцент кафедры медицины и биомедицинской инженерии Медицинского факультета Университета Джона Хопкинса.
Исследователи сказали, что именно подавленная функция и измененная анатомия левого предсердия вызывают инсульт, остается неясным, но заявили, что у них есть основания полагать, что эти особенности отражают более вялый кровоток, который приводит к образованию сгустков и провоцирует инсульт.
«Наши наблюдения показывают, что изменение функции левого предсердия сердца может привести к инсульту независимо от самого нарушения сердечного ритма», — сказал соисследователь Жоао Лима, доктор медицины, профессор медицины и радиологии в Медицинской школе Университета Джона Хопкинса. и директор отдела визуализации сердечно-сосудистой системы в больнице Джона Хопкинса. «Это означает, что люди с нарушенной функцией левой верхней части сердца могут подвергаться риску инсульта, с фибрилляцией предсердий или без нее.”
«Может быть, когда дело доходит до риска инсульта и инфаркта миокарда, мы все время преследовали не того парня», — сказал Асикага. «Может быть, фибрилляция предсердий сама по себе не настоящая виновница, а дисфункция левого предсердия — настоящий злодей. Это возможность, которую мы должны рассмотреть и рассмотрим в предстоящем исследовании «.
Новые результаты основаны на анализе записей 169 пациентов Джона Хопкинса в возрасте от 49 до 69 с фибрилляцией предсердий, которым делали МРТ сердца перед минимально инвазивной процедурой выжигания или абляции небольших участков сердечной ткани, которые вызывают аберрантный ритм.Восемнадцать пациентов перенесли незначительный или большой инсульт до абляции.
Используя улучшенную визуализацию движений, исследователи сравнили изображения сердец пациентов, перенесших инсульт, с изображениями тех, кто не перенес инсульт, отметив несколько заметных различий.
Во-первых, левое предсердие пациентов, перенесших инсульт, заметно снизило способность выводить кровь в нижнюю часть сердца, в среднем на 35 процентов в минуту у пациентов с инсультом, по сравнению с 46 процентами среди пациентов без инсульта.Кроме того, левое предсердие было больше и расширено у пациентов, перенесших инсульт, средний объем составлял 52 миллилитра на квадратный метр у пациентов, перенесших инсульт, по сравнению с 44 у пациентов без инсульта. Наконец, левое предсердие пациентов, перенесших инсульт, в целом имело худшую способность растягиваться и отскакивать с каждым ударом сердца, что означает, что сердечная мышца в этой области сердца не была такой эластичной и не способной выдерживать напряжение. В совокупности, по словам исследователей, эти особенности указывают на то, что у пациентов, перенесших инсульт, подавлялась функция и замедлялся обмен крови в этой части сердечной мышцы.
Исследовательская группа планирует проверить прогностическую ценность этого метода визуализации у пациентов с фибрилляцией предсердий и без них, внимательно следить за ними и отслеживать риск инсульта с течением времени.
Для получения дополнительной информации: www.hopkinsmedicine.org
.
 Во время приступа мужчина или женщина будет говорить медленно, запинаясь. Это похоже на речь пьяного человека.
Во время приступа мужчина или женщина будет говорить медленно, запинаясь. Это похоже на речь пьяного человека.
 При повышенном артериальном давлении риск инсульта возрастает в 5 раз.
При повышенном артериальном давлении риск инсульта возрастает в 5 раз.

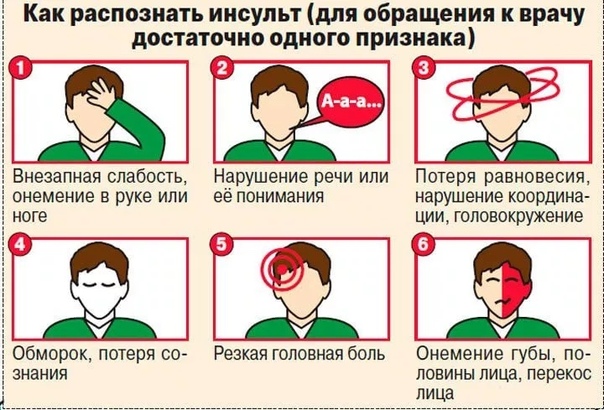


 Чаще развивается в возрасте 50-69 лет. Частота встречаемости 64-75% среди всех видов инсульта.
Чаще развивается в возрасте 50-69 лет. Частота встречаемости 64-75% среди всех видов инсульта.
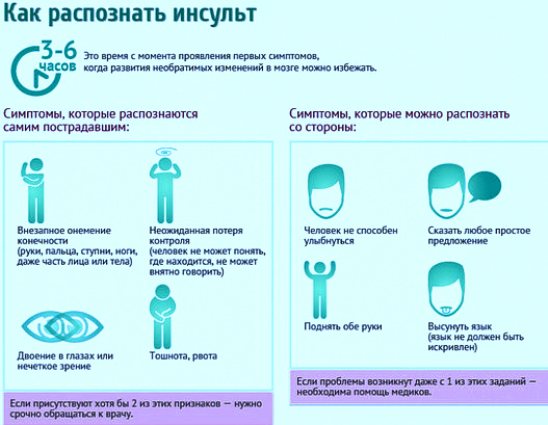
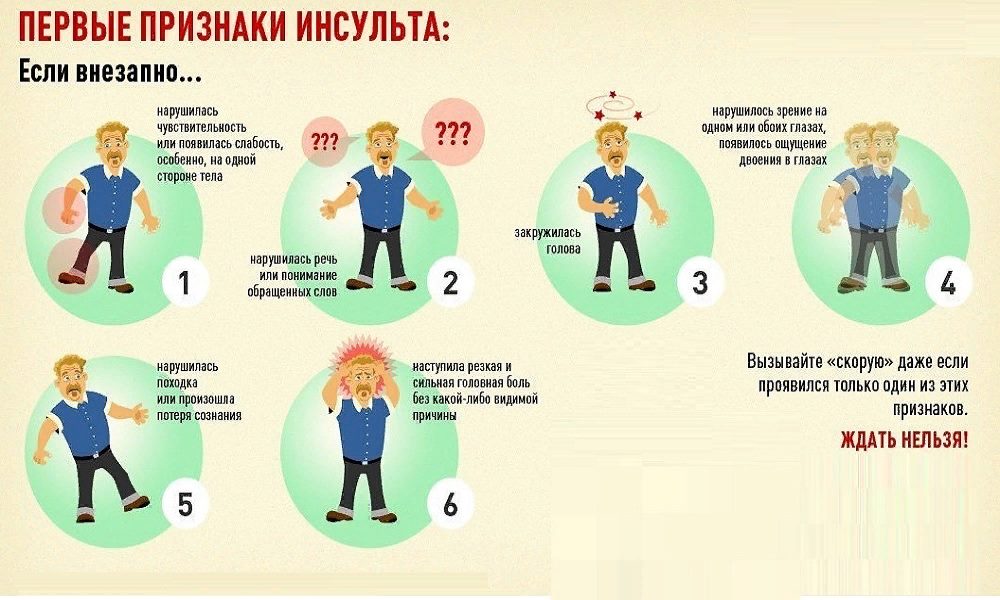 Эти факторы ухудшают здоровье, провоцируют хронические заболевания сердца и сосудов.
Эти факторы ухудшают здоровье, провоцируют хронические заболевания сердца и сосудов.

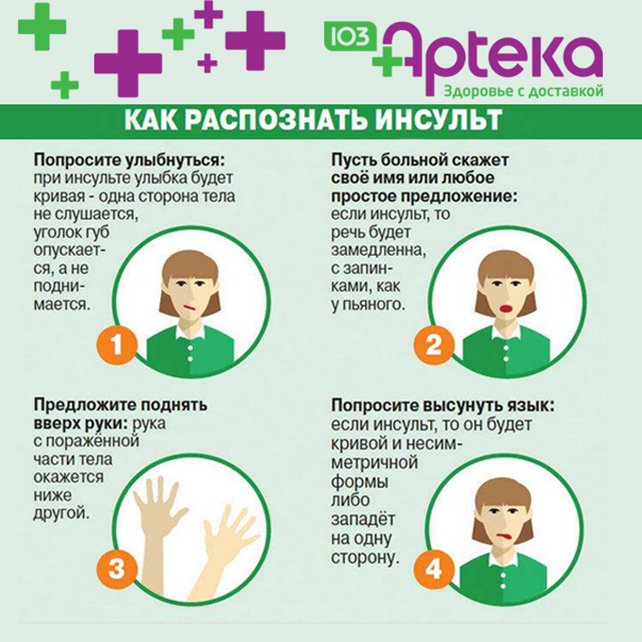
 Людей с высоким кровяным давлением следует лечить с помощью лекарств и внимательно следить за ними.
Людей с высоким кровяным давлением следует лечить с помощью лекарств и внимательно следить за ними.