14 частых вопросов про анестезию и наркоз
Общая анестезия — при этой форме анестезии они спят глубоко, крепко и безопасно. Ее реакция на боль так же подавлена, как и ее сознание. Анестетики постоянно поступают через кровь или воздух для дыхания. Следовательно, эта анестезия хорошо контролируется. Может использоваться в любой хирургии. (Маскирующая анестезия, ларингеальная маска, наркоз и интубационная анестезия)
Регионарная анестезия — распространяется на определенную часть тела, в зависимости от растения. Они остаются в сознании во время процедуры или дополнительно выбирают сумеречный сон, который включает в себя анестезию спинного мозга (анестезию лодыжки и спины) и блокировку верхних и нижних конечностей. (Анестезия сплетения, блокада коленного сустава и т. д.)
Местная анестезия только небольшая часть вашего тела становится нечувствительной к боли. Эту процедуру анестезии выполняет сам хирург.
Что необходимо сделать перед наркозом?
Пожалуйста, сообщите своему анестезиологу обо всех лекарствах, которые вы принимаете, включая те, которые вы купили в аптеке!
В день наркоза воздержитесь от курения!
Удалите макияж и лак для ногтей!
Ювелирные изделия — в том числе пирсинг — должны быть сняты! Кроме того, очки, контактные линзы и слуховые аппараты, а также съемные части зубов, а также другие протезы.Исключения возможны только после консультации с анестезиологом.
Почему нельзя есть и пить перед операцией?
Анестезия устраняет защитные рефлексы (такие как автоматическое глотание). В результате существует риск попадания содержимого желудка в глотку, а затем в дыхательные пути. Это может привести к тяжелой пневмонии. Риск глотания (аспирации) тем больше, чем короче последний прием пищи. Поэтому в ваших же интересах сообщить анестезиологу, когда именно вы в последний раз ели и пили.
Почему я не могу курить в день операции?
Курение может увеличить секрецию желудочной кислоты и, следовательно, такой же риск, как и прием пищи до операции. Желудочный сок может стечь обратно в пищевод и в легкие (аспирация), вызывая там пневмонию.
Каковы риски и осложнения общей анестезии?
Наиболее распространенные осложнения:
Тошнота после операции (обычно вызванная наркотиками). Это происходит только у пациентов с определенной предрасположенностью и может очень хорошо лечиться с помощью лекарств.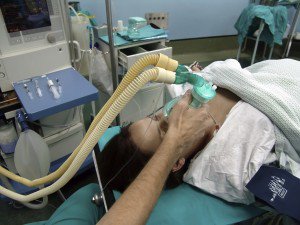
Хрипота (после интубации) обычно проходит в течение 24 часов.
Аспирация (что означает попадание инородных тел в трахею или в легкие при проглатывании). Если пациент придерживается предписанных предоперационных поведенческих правил («трезвый»!), Аспирация практически невозможна. Эта опасность наиболее распространена при острых процедурах (незапланированные операции).
Сердечно-сосудистые нарушения (опасные при ранее существовавших заболеваниях сердечно-сосудистой системы) могут быть вызваны хирургическим стрессом.
Охлаждение (сегодня очень редко: во время операции пациент соответственно разогревается) проявляется послеоперационным тремором.
Повреждение зубов может произойти во время интубации — но очень редко.
Злокачественная гипертермия (крайне редко, 1: 250000, но опасная для жизни), вызвана генетической предрасположенностью пациента. Это осложнение начинается со значительного повышения температуры тела и может привести к почечной недостаточности.
Как быстро работает анестезия?
Независимо от того, начинается ли анестезия через кровоток или дыхательный воздух, вы заснете через несколько секунд.
Возможно ли проснуться во время операции или что-то слышать?
После того, как вы заснули, ваш анестезиолог постоянно проверяет глубину анестезии в дополнение к жизненно важным функциям органа. С лекарственными средствами, доступными сегодня, особенно с газообразными анестезирующими препаратами, вы можете почти полностью исключить возможность пробуждения или прослушивания во время операции. Кроме того, современные приборы дают возможность измерить глубину наркоза.
Будет ли что-то болеть после операции?
Около 25% пациентов жалуются на тошноту после операции. Причинами являются личная предрасположенность (например, склонность к укачиванию), тип операции и, в конечном итоге, выбранная процедура анестезии.
Когда можно снова есть и пить?
В зависимости от типа операции этот интервал времени может сильно отличаться. Лучше всего подождать не менее 3 часов, чтобы пить, и кормить твердой пищей не менее 6 часов.
Будет ли боль при пробуждении после наркоза?
Нет. Хотя боли нельзя полностью избежать после операции, вам, конечно, будет назначена соответствующая болеутоляющая терапия как на этапе выздоровления, так и впоследствии. Потребность в обезболивающих средствах в основном зависит от выполняемой операции.
Когда можно пойти домой после общей анестезии во время амбулаторной процедуры?
Выписка всегда должна проводиться хирургом и анестезиологом не ранее, чем через 2 часа после операции. Пациента вновь предупреждают о необходимости управлять транспортным средством в течение первых 24 послеоперационных часов, заключать какие-либо контракты или принимать алкоголь или седативные средства (за исключением рекомендованных ему лекарств).
Что такое регионарная анестезия?
Региональная анестезия — это временная потеря ощущения боли в определенной области тела из-за прерывания передачи боли в мозг. Обычно пациент остается в сознании во время этой формы анестезии.
Какие виды регионарной анестезии существуют?
Прерывание обезболивания возможно в нескольких местах:
В области спинного мозга («вышивка крестом»)В области нервного сплетения (сплетения), то есть там, где нервные волокна сливаются с нервами после выхода из спинного мозга (сплетение анестезии)В области отдельных нервов (так называемая периферическая регионарная анестезия или блоки периферических нервов)
Спинальная и эпидуральная анестезия.
Оба относятся к регионарным процедурам анестезии спинного мозга. Разница между этими двумя методами заключается в глубине проникновения. В отличие от спинальной анестезии, при эпидуральной анестезии высота места прокола и количество местной анестезии определяют местоположение и размер области анестезии.
«Региональная анестезия» происходит потому, что анестезируется только определенная часть тела, «спинной мозг», потому что нервы, выходящие из спинного мозга, анестезируются. В отличие от общей анестезии, пациент находится в сознании во время операции.
Спинальная анестезия может использоваться для всех операций ниже пупка, то есть для операций на ногах, в малом тазу, в области промежности и в нижней части живота. При эпидуральной анестезии операции могут выполняться на верхней части живота, в области малого таза и половых органов и на ногах.Спинальная анестезия является безопасной процедурой с использованием современного современного оборудования. Как и с любым методом, иногда возможны осложнения, но обычно они временные. Постоянные повреждения крайне редки.
Вы не спите во время операции под местной анестезией?
В зависимости от пожеланий пациента, это может бодрствовать. Но если он предпочитает спать, он может получить легкий транквилизатор.
Должен ли пациент быть трезвым перед местной анестезией?
Как и в случае с общей анестезией, к регионарным анестетикам применяются те же правила поведения.
Виды анестезии при операции кесарево сечение
Главная страница / Дополнительная информация
Просмотров: 101572КЕСАРЕВО СЕЧЕНИЕ: Ваш выбор анестезии
Один из пяти новорожденных появляется на свет при помощи операции кесарева сечения и в двух случаях из трех это вмешательство не планируется заранее. Возможно, Вы захотите просмотреть данный буклет, даже если сами не готовитесь к такой операции.
Рождение ребенка является незабываемым впечатлением
Роды путем кесарева сечения могут быть столь же удовлетворяющими и приносящими положительные эмоции, как и роды, протекающие естественным путем. Если произойдет так, что Вам будет необходимо кесарево сечение, ни в коем случае не следует воспринимать этот факт как неудачу в каком бы то ни было смысле. Помните, что самая важная вещь—это безопасность для Вас и Вашего ребенка.
Когда операция кесарева сечения запланирована заранее – это плановое кесарево сечение. Его рекомендуют, если имеется повышенная вероятность развития осложнений при проведении родов естественным путем. Одним из примеров является ситуация, когда плод занимает неправильное положение в матке на поздних сроках беременности.
В других случаях кесарево сечение выполняется по срочным показаниям, обычно уже в процессе родов. Это так называемое экстренное кесарево сечение. Данная операция может потребоваться из-за слабости родовой деятельности, по причине внезапного ухудшения состояния плода или вследствие сочетания этих осложнений.
Врач акушер-гинеколог обсудит с Вами причины, по которым требуется кесарево сечение, и Ваше согласие на вмешательство.
Виды анестезии:
Существует два основных вида анестезии: регионарная и общая. Большинство кесаревых сечений выполняются под так называемой
В свою очередь, существует три типа регионарной анестезии:
Спинальная анестезия — наиболее часто используемый метод.Ее можно вы полнить как при плановом, так и при экстренном кесаревом сечении. Нервы, отходящие от спинного мозга, окутаны особым футляром из оболочек, в котором содержится жидкость и все это располагается внутри позвоночника.
 Местный анестетик вводится в этот самый футляр с жидкостью с помощью очень тонкой иглы. Спинальная анестезия наступает быстро и требует относительно небольшой дозы анестетика.
Местный анестетик вводится в этот самый футляр с жидкостью с помощью очень тонкой иглы. Спинальная анестезия наступает быстро и требует относительно небольшой дозы анестетика.Эпидуральная анестезия.В этом случае тонкая пластиковая трубочка(катетер)вводится кнаружи от упомянутого футляра с жидкостью, туда, где проходят нервы, проводящие болевые импульсы от матки. Эпидуральная анестезия часто применяется еще и для обезболивания родов, при этом используют раствор местного анестетика слабой концентрации. Если Вам требуется кесарево сечение, такая анестезия может быть усилена введением того же раствора, но в более высокой концентрации. По сравнению со спинальной анестезией, для эпидуральной требуется более высокая доза аналогичного препарата, а его действие развивается медленнее. Эпидуральная анестезия может быть углублена введением дополнительной дозы анестетика, если возникнет такая необходимость.
Комбинированная спинально-эпидуральная анестезия является сочетаниемдвух перечисленных видов обезболивания.
 Спинальную анестезию используют собственно для обезболивания операции кесарева сечения, эпидуральную — для того, чтобы при необходимости ввести дополнительную дозу препарата и для устранения боли в послеоперационном периоде.
Спинальную анестезию используют собственно для обезболивания операции кесарева сечения, эпидуральную — для того, чтобы при необходимости ввести дополнительную дозу препарата и для устранения боли в послеоперационном периоде.
Общая анестезия (наркоз)
При проведении общей анестезии Вы будете спать во время операции.
В наши дни наркоз при кесаревом сечении применяют реже, чем это делалось ранее. Общая анестезия может потребоваться в некоторых экстренных случаях, в ситуациях, когда регионарная анестезия по тем или иным причинам нежелательна, или же пациентка предпочитает находиться в состояния сна во время вмешательства.
Доводы «за» и «против» каждого из видов анестезии описываются далее в этой памятке. Вначале Вам будет полезно узнать, как производится подготовка к кесареву сечению и что для этого необходимо.
Предоперационное обследование
Если Вам планируется операция кесарева сечения, необходимо заранее госпитализироваться в стационар.
Осмотр анестезиолога
Перед операцией кесарева сечения Вас обязательно осмотрит врач-анестезиолог. Он ознакомится с Вашей медицинской картой и соберет информацию о состоянии вашего здоровья, течении предшествующих анестезий, если таковые были. В некоторых случаях может потребоваться дополнительное обследование. Кроме того, анестезиолог обсудит с Вами выбор метода анестезии и ответит на вопросы.
В день операции
Акушерка поможет Вам надеть специальные чулки для предотвращения образования тромбов (сгустков крови ) в венах ног.
В операционной к Вам прикрепят специальные датчики, чтобы измерять артериальное давление, пульс и насыщение крови кислородом; все это совершенно безболезненно.
Медсестра-анестезистка установит внутривенный катетер для вливания инфузионных растворов и постановки внутривенных инъекций. Для сокращения риска развития инфекции в послеоперационной ране Вам введут антибиотик.
Что будет происходить, если Вам необходимо выполнить регионарную анестезию?
Вас попросят либо сесть, либо лечь на бок и согнуть спину. Анестезиолог обработает кожу спины специальным дезинфицирующим раствором, при этом Вы ощутите холод.
Анестезиолог обработает кожу спины специальным дезинфицирующим раствором, при этом Вы ощутите холод.
При проведении спинальной анестезии, очень тонкая игла будет введена Вам в спину, обычно безболезненно. В некоторых случаях, по мере продвижения иглы, Вы можете почувствовать легкое покалывание в одной из ног или испытать что-то наподобие слабого удара электрическим током. Вам следует сообщить врачу об этом, но важно сохранять неподвижность во время выполнения процедуры. Как только игла будет установлена в правильное положение, вводят местный анестетик, после чего иглу удалят. Обычно вся процедура занимает несколько минут, но иногда бывает непросто сразу установить иглу в правильную позицию; в этом случае манипуляция займет несколько больше времени.
В случае эпидуральной анестезии применяется более толстая игла для того, чтобы через нее установить катетер (тонкую трубочку) в эпидуральное пространство. Так же как и при спинальной анестезии, возможны лишь ощущения покалывания или легкого удара током, отдающие в ногу. Здесь Вам опять-таки важно сохранять неподвижность пока анестезиолог проводит манипуляцию. Как только катетер будет установлен, врач разрешит Вам изменить позу.
Здесь Вам опять-таки важно сохранять неподвижность пока анестезиолог проводит манипуляцию. Как только катетер будет установлен, врач разрешит Вам изменить позу.
Если же у Вас уже имеется эпидуральный катетер, установленный ранее для обезболивания родов, единственное, что должен сделать анестезиолог – это ввести в этот катетер более высокую дозу лекарства, достаточную для обезболивания операции кесарева сечения. В тех случаях, когда операция должна быть выполнена настолько экстренно, что нет времени ждать наступления эпидуральной анестезии, Вам могут произвести другой вид обезболивания.
Вы будете знать, что спинальная или эпидуральная анестезия начала действовать, поскольку начнете ощущать тяжесть и тепло в ногах. Возможно также чувство легкого покалывания. Онемение постепенно будет распространяться вверх по Вашему телу. Врач-анестезиолог будет проверять насколько широко распространилась зона обезболивания, и готовы ли Вы к операции. Иногда бывает нужно изменить положение тела для обеспечения хорошей анестезии. Вам будут часто измерять артериальное давление.
Вам будут часто измерять артериальное давление.
В процессе наступления эффекта анестезии, акушерка установит Вам катетер в мочевой пузырь, чтобы опорожнять его по ходу операции. Вы не почувствуете при этом дискомфорта. Эта трубка в мочевом пузыре может быть оставлена до следующего утра, и не надо будет беспокоиться о мочеиспускании.
Для проведения операции Вам потребуется лечь на спину. Если возникнет чувство тошноты, Вам следует обязательно сказать об этом анестезиологу. Часто причиной тошноты является снижение артериального давления. Врач проведет соответствующее лечение.
Пока ребенок не родился, Вам может потребоваться вдыхание кислорода через специальную лицевую маску, чтобы обеспечить поступление кислорода в организм ребенка в достаточном количестве.
Преимущества регионарной анестезии по сравнению с наркозом:
- На операции Вы будете в сознании, можете ее «контролировать»
- Вы сможете увидеть и услышать ребенка.
- Не будете чувствовать сонливость после операции.

- Раннее начало общения с ребенком и грудного вскармливания.
- Эффективное послеоперационное обезболивание.
- Ребенок рождается в ясном сознании.
Недостатки регионарной анестезии по сравнению с наркозом:
- Требуется больше времени, чтобы выполнить регионарную анестезию, чем ввести пациента в наркоз.
- В отдельных случаях после регионарной анестезии некоторое время может отмечаться шаткость походки.
- В редких ситуациях регионарная анестезия может не оказать должного эффекта и придется перейти к наркозу.
Регионарная анестезия может, кроме того, вызывать:
- Чувство покалывания или онемения в ноге (чаще после спинальной анестезии). Это бывает примерно у одной из десяти тысяч пациенток и может длиться несколько недель или месяцев.
- Кожный зуд во время операции, но он поддается лечению.
- Головную боль (реже, чем у одной из ста пациенток). Она также поддается лечению.

- Местную болезненность в области спины в течение нескольких дней. В этом нет ничего необычного.
Ни спинальная, ни эпидуральная анестезия не вызывают хроническую боль в спине! К сожалению, боли в спине часто беспокоят женщин после родов, особенно в тех случаях, когда эти симптомы имели место до или во время беременности. Однако, спинальная или эпидуральная анестезия не усугубляет эти боли.
Что будет происходить, если Вам будут давать наркоз?
Вначале Вам предложат выпить лекарство, снижающее кислотность желудочного сока и еще до начала общей анестезии установят катетер в мочевой пузырь. Затем анестезиолог даст Вам подышать кислородом через маску в течение нескольких минут. Как только операционная бригада будет готова к работе, анестезиолог введет Вам в вену лекарство, вызывающее сон. Перед самым засыпанием медсестра слегка надавит Вам на шею спереди. Этот прием нужен для предотвращения попадания желудочного содержимого в легкие. Сон наступит очень быстро.
Сон наступит очень быстро.
Когда Вы уже будете спать, специальную трубку введут Вам через рот в трахею (дыхательное горло) чтобы предупредить затекание содержимого желудка в легкие и для того, чтобы наркозный аппарат смог поддерживать Ваше дыхание. Анестезиолог будет продолжать вводить лекарства, обеспечивающие продолжение сна и позволяющие оперирующему врачу безопасно извлечь ребенка. Однако Вы не будете чувствовать происходящего.
Когда по окончанию операции Вы проснетесь, Вы можете почувствовать дискомфорт в горле из-за нахождения в нем упомянутой трубки (которую затем удалят) и ощутить некоторую болезненность в зоне операции. Кроме этого, Вы можете испытывать
сонливость или тошноту в течение некоторого времени. Тем не менее, Вы быстро вернетесь к своему обычному состоянию. Вас перевезут в палату пробуждения.
Некоторые причины, по которым наркоз может быть предпочтительнее для Вас:
- Состояния, при которых нарушена свертываемость крови.
 В этих случаях регионарную анестезию лучше избежать.
В этих случаях регионарную анестезию лучше избежать.
- Если операция чрезвычайно экстренная и нет времени провести ни спинальную, ни эпидуральную анестезию.
- Деформации или заболевания в области спины, делающие регионарную анестезию трудновыполнимой или невозможной.
- Те случаи, когда спинальная или эпидуральная анестезия не оказали должного эффекта.
Операция
Во время операции обычно устанавливается специальная занавеска, отграничивающая лицо пациента от зоны вмешательства. При этом врач-анестезиолог будет находиться рядом с Вами все время. Вы можете слышать, как проходят приготовления к операции, поскольку врачи акушеры-гинекологи работают в единой команде с акушерками и анестезиологической бригадой.
Кожный разрез обычно производится несколько ниже линии бикини. Когда Вам будут делать операцию, Вы можете почувствовать надавливание или натяжение, но не будете чувствовать боли. Анестезиолог будет непрерывно оценивать Ваше состояние во время операции и может провести дополнительное обезболивание при необходимости.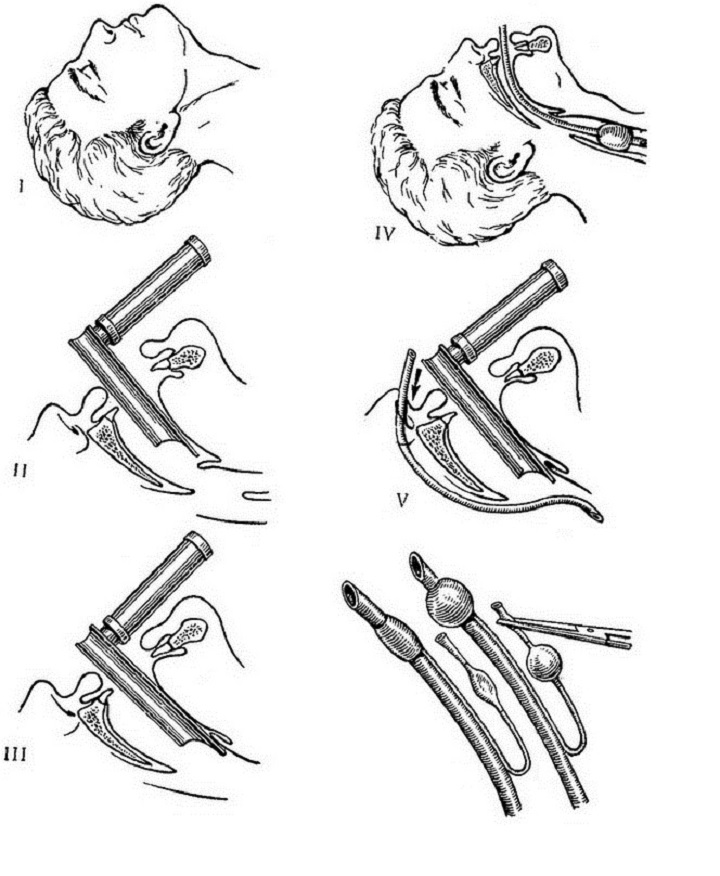 В редких случаях может возникнуть необходимость перейти к общей анестезии (наркозу). Время от начала операции до извлечения младенца занимает обычно менее пяти минут. Сразу же после рождения, акушерка и педиатр осматривают новорожденного. После рождения препараты для сокращения матки вводятся в вену. Операционной бригаде потребуется примерно полчаса, чтобы закончить операцию.
В редких случаях может возникнуть необходимость перейти к общей анестезии (наркозу). Время от начала операции до извлечения младенца занимает обычно менее пяти минут. Сразу же после рождения, акушерка и педиатр осматривают новорожденного. После рождения препараты для сокращения матки вводятся в вену. Операционной бригаде потребуется примерно полчаса, чтобы закончить операцию.
Когда операция завершена
После окончания операции Вас переведут в палату пробуждения для наблюдения в течение ближайшего времени. Вам разрешат взять с собой телефон, воду без газа, средства личной гигиены, все остальные вещи передаются акушерке. Ребенок это время будет находиться в детском отделении, о его состоянии Вас проинформирует врач неонатолог. Несколько раз в сутки Вам принесут ребенка для кормления. В палате пробуждения препараты, введенные во время анестезии, постепенно прекратят свое действие, и могут появиться ощущения покалывания в ногах. Через несколько часов Вы снова сможете двигать ногами. Через шесть часов после операции сможете вставать и ходить по палате самостоятельно или при необходимости, с поддержкой медицинского персонала. Дайте знать медсестре, когда потребуется дополнительное обезболивание.
Через шесть часов после операции сможете вставать и ходить по палате самостоятельно или при необходимости, с поддержкой медицинского персонала. Дайте знать медсестре, когда потребуется дополнительное обезболивание.
Обезболивание после операции
Существует ряд способов устранения боли после операции кесарева сечения:
- После операции Вам будет назначена плановая обезболивающая терапия: в виде внутримышечного и внутривенного введения обезболивающих препаратов.
- Если у Вас установлен эпидуральный катетер, его оставляют на определенное время для послеоперационного обезболивания.
Рождение ребенка путем кесарева сечения безопасно и может быть источником положительных эмоций. Многие женщины предпочитают находиться в сознании во время этого вмешательства. Другим же требуется наркоз по причинам, рассмотренным выше. Мы надеемся, что эта памятка поможет Вам сделать свой сознательный выбор анестезии при операции кесарева сечения.
Семь мифов о наркозе. Стоит ли бояться наркоза? :: АЦМД
Лечащий врач сообщил, что вам поможет только операция?
Для многих пациентов это звучит как приговор. Из практики многие анестезиологи с уверенностью скажут, что большинство пациентов не столько бояться самой операции, сколько предстоящего наркоза.
И пугает людей, прежде всего, невозможность контролировать происходящее во время наркоза и неизвестность: как проходит анестезия, есть ли неприятные ощущения во время анестезии, как пациент будет просыпаться, какие последствия…
Попытаемся развенчать наиболее распространенные страхи пациентов перед наркозом:
МИФ №1 «Я проснусь во время операции».
Корни этого заблуждения уходят далеко в прошлое. Дело в том, что в больше ста лет назад активно практиковалась методика «ручного» (масочного) эфирного наркоза. Пациенту во время операции на лицо прикладывали подобие современной маски с салфеткой и капали жидкий эфир. Пациент дышал сам, пары эфира вдыхались больным и, в результате этого, наступал сон. Даже самому далекому от медицины человеку понятно, что дозировку анестетика нужную для сна, и не вызывающую опасных побочных эффектов, при таком способе подобрать очень трудно. Поэтому, чтобы не получить токсических эффектов наркоза, анестезия проводилась на поверхностном уровне и пациент периодически мог «просыпаться»… Современный подход к общей анестезии в корне поменялся. Дозировки препаратов четко подбираются под каждого пациента (с учетом возраста, пола, веса, сопутствующих болезней, вида операции), используются системы автоматического дозирования (в аппаратах искусственной вентиляции, аппараты внутривенного автоматического дозирования). Поэтому и возможности проснуться во время операции у пациента просто не существует…
Даже самому далекому от медицины человеку понятно, что дозировку анестетика нужную для сна, и не вызывающую опасных побочных эффектов, при таком способе подобрать очень трудно. Поэтому, чтобы не получить токсических эффектов наркоза, анестезия проводилась на поверхностном уровне и пациент периодически мог «просыпаться»… Современный подход к общей анестезии в корне поменялся. Дозировки препаратов четко подбираются под каждого пациента (с учетом возраста, пола, веса, сопутствующих болезней, вида операции), используются системы автоматического дозирования (в аппаратах искусственной вентиляции, аппараты внутривенного автоматического дозирования). Поэтому и возможности проснуться во время операции у пациента просто не существует…
Миф поддерживается благодаря тому, что в завершении операции (когда не выполняется болезненных манипуляций, накладываются повязки и т.п.) анестезиолог начинает «выпускать» пациента из сна, поэтому некоторые больные, слыша разговоры вокруг себя, думают что просыпались во время операции…
МИФ №2 «Будут галлюцинации».

Зачастую, люди, которым проводились наркозы в 70-80х годах прошлого века, вспоминают о них с ужасом. А связано это с тем, что во время и после наркоза у многих из них были кошмарные видения, галлюцинации, нарушался сон. Это объективно было! Все описанные симптомы являлись побочным действием одного из анестетиков – препарат очень хорош по своим качествам с позиций обезболивания, безопасности для пациента, однако имеет вот такие особенности. Сгладить отрицательные эффекты этого препарата возможно применением комплексной анестезии (сочетание нескольких анестетиков).
На сегодняшний день повсеместно применяются качественно иные препараты для анестезии, которые дают мягкое засыпание, ровный сон и спокойное пробуждение. Очень часто в течение первого получаса после анестезии пациент заявляет, что «как будто, ничего и не было…»
МИФ №3 «Может появиться наркозависимость».
Минимальная вероятность такой зависимости существует, но только при обезболивании пациентов с массивными травмами, после нескольких наркозов, в течение короткого промежутка времени, а также длительном (несколько недель) обезболивании наркотическими анальгетиками в послеоперационном периоде. В практике эти случаи единичны, и скорее являются исключением из правила.
В практике эти случаи единичны, и скорее являются исключением из правила.
МИФ №4 «Ухудшается память, болит голова».
Безусловно, во время анестезии используются препараты, напрямую влияющие на нервную систему и высшую нервную деятельность. Степень влияния зависит от количества (дозы), длительности действия (операция 15 минут и операция в течение 9 часов несколько отличаются), частоты наркозов (1-2 наркоза за всю жизнь и десяток наркозов за год). Кратковременная забывчивость естественно может иметь место, если человек перенес несколько тяжелых операций, длительных анестезий за небольшой промежуток времени. Однако в этой ситуации трудно сказать связаны ли эти явления с наркозом, либо с общей тяжестью заболеваний организма. В этом вопросе можно провести аналогию с употреблением алкоголя – Вы же каждый раз, принимая алкоголь, не задумываетесь о снижении памяти?
Крайне редко после анестезий возникает и головная боль. Как правило, упорные головные боли могут быть после спинальной анестезии.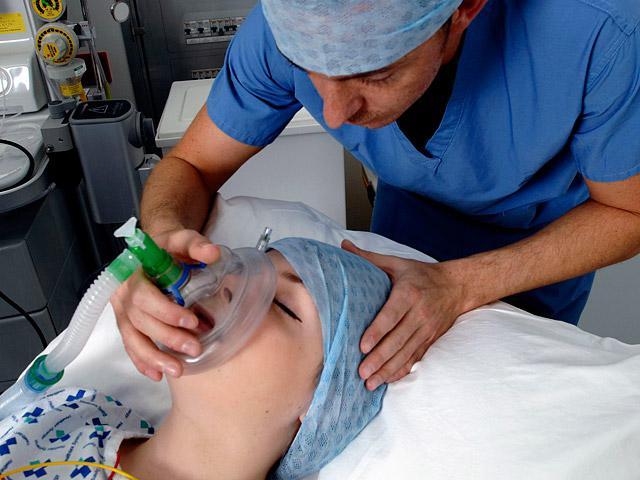 Однако к этим головным болям есть предпосылки – исходное астеническое состояние пациента, вегето-сосудистая дистония, склонность к мигреням, пониженное артериальное давление. И даже у таких больных строгое соблюдение постельного режима в течение суток после спинальной анестезии, соблюдение питьевого режима позволяет в 90% случаев избежать появления головных болей.
Однако к этим головным болям есть предпосылки – исходное астеническое состояние пациента, вегето-сосудистая дистония, склонность к мигреням, пониженное артериальное давление. И даже у таких больных строгое соблюдение постельного режима в течение суток после спинальной анестезии, соблюдение питьевого режима позволяет в 90% случаев избежать появления головных болей.
МИФ №5 «На пьяного наркоз не действует».
Наркоз действует на любого живого человека! Вопрос лишь в подборе правильного сочетания препаратов и их дозировок. Прием алкоголя влияет на проведение анестезии двояко. Хронический прием алкоголя на первых этапах приводит к постоянной «боеготовности» печени, поэтому активность ее ферментов, разрушающих молекулы как алкоголя, так и многих анестетиков повышается и необходимы большие дозы препаратов для наркоза для достижения нужной глубины анестезии. При длительном алкоголизме у больных развивается цирроз печени и детоксикационная способность печени резко падает – в результате этого нужны уже гораздо меньшие дозы анестетиков.
При остром опьянении действие многих анестетиков усиливается, а некоторых и видоизменяется. Поэтому употреблять алкоголь перед наркозом наверное все же не стоит…
МИФ №6 «Я умру от наркоза».
Наркоз в первую очередь направлен на защиту пациента от хирургической агрессии, обеспечение комфорта, безопасности и мониторинга жизненно-важных процессов в организме пациента.
Безусловно, существуют случаи смерти пациента на операционном столе – они связаны с тяжестью заболевания, травмы, кровотечения, сопутствующих болезней, но никак не с наркозом.
Перед операцией анестезиолог тщательно осматривает пациента, выясняет информацию обо всех хронических заболеваниях, особенностях организма – благодаря этому врач может подобрать максимально безопасную комбинацию анестетиков. Прием всех лекарств накануне наркоза необходимо согласовать с анестезиологом – это позволит исключить негативное влияние лекарств и анестетиков друг на друга. Немаловажна и подготовка к анестезии – категорически запрещено принимать пищу, либо жидкость минимум за 6 часов до операции. Нарушение этого принципа может привести к рвоте во время наркоза и аспирации (попадания содержимого желудка в дыхательные пути). И вот тогда, могут возникнуть проблемы…
Нарушение этого принципа может привести к рвоте во время наркоза и аспирации (попадания содержимого желудка в дыхательные пути). И вот тогда, могут возникнуть проблемы…
Миф №7 «Общий наркоз можно заменить местной анестезией».
Многие пациенты, да и зачастую оперирующие врачи, считают, что анестезия маловажный этап лечения. Это большое заблуждение. Боль, возникающая во время хирургической агрессии, является мощным деструктивным фактором, запускающим в организме процессы «экстренной защиты» — меняется регуляция работы сердца, дыхания, печени, почек, эндокринной системы, происходит выброс гормонов стресса, возникает мощный спазм периферических сосудов. Сильная боль во время операции может привести впоследствии к достаточно грозным, а, иногда и опасным, для жизни человека осложнениям – почечная недостаточность, печеночная недостаточность, нарушение сердечного ритма и прочее. Если добавить сюда еще и наличие исходных хронических болезней и эмоциональную стрессовую составляющую бодрствующего во время операции пациента, на которые местная анестезия никак не влияет, становится понятным, что альтернатива наркозу существует далеко не всегда.
Местная анестезия как самостоятельный вид обезболивания возможна, однако может применяться при поверхностных операциях, у эмоционально стабильных людей с неотягощенной сопутствующей патологией, либо когда риск проведения наркоза значительно превышает риски от самой операции.
Сегодня считается нормой мировой практики, что у больных, особенно у детей, любая операция должна выполняться под общей анестезией (как и многие неприятные диагностические исследования – гастроскопия, колоноскопия и др). Человеку не нужно помнить, ни того, что предшествовало операции, ни того, что было в ее процессе. Пациент должен проснуться после завершения операции без каких-либо негативных эмоций и воспоминаний.
В завершении хочется отметить: вид предстоящей анестезии должен выбирать врач (естественно учитывая пожелания пациента), а Вам нужно выбирать врача и клинику. Оснащенность клиники, частота проведения подобной операции в клинике, опыт и отношение врача к пациенту позволят провести любую анестезию безопасно и максимально комфортно для Вас!
Все о наркозе – NEO-Сlinic Тюмень
Один из самых популярных страхов перед операцией – боязнь наркоза. Потеря памяти, укорочение жизни, внезапное пробуждение во время операции – такие же мифы, как и поедание капусты для увеличения груди. И, тем не менее, боязнь наркоза обоснована. Но только потому, что это самая неизвестная часть операции для пациента. Если результат работы хирурга мы можем увидеть и даже потрогать после операции, то об эффективности усилий анестезиолога мы судим лишь по пробуждению. А что было в процессе медикаментозного сна – остается неизвестным, хотя прямое доказательство его работы – когда вы приходите в сознание после операции. Всю правду об анестезии, ее видах и отличиях, а также о том, как лучше подготовиться к наркозу и о мифических «потерянных пяти годах жизни» рассказали врачи-анестезиологи NEO-Clinic.
Потеря памяти, укорочение жизни, внезапное пробуждение во время операции – такие же мифы, как и поедание капусты для увеличения груди. И, тем не менее, боязнь наркоза обоснована. Но только потому, что это самая неизвестная часть операции для пациента. Если результат работы хирурга мы можем увидеть и даже потрогать после операции, то об эффективности усилий анестезиолога мы судим лишь по пробуждению. А что было в процессе медикаментозного сна – остается неизвестным, хотя прямое доказательство его работы – когда вы приходите в сознание после операции. Всю правду об анестезии, ее видах и отличиях, а также о том, как лучше подготовиться к наркозу и о мифических «потерянных пяти годах жизни» рассказали врачи-анестезиологи NEO-Clinic.– Какие виды анестезии применяются в пластической хирургии? Чем они отличаются?
– Самая главная задача анестезиолога – избавить пациента от ощущения боли. В пластической хирургии применяются местная, регионарная и общая анестезия. Общая анестезия (или наркоз) применяется также и для того, чтобы пациент лежал неподвижно, давая возмозможность работать пластическому хирургу.
Общая анестезия (или наркоз) применяется также и для того, чтобы пациент лежал неподвижно, давая возмозможность работать пластическому хирургу.
Наркоз может быть внутривенным – все препараты сразу попадают в кровь, при этом быстро наступает «медикаментозный» сон. Как только препарат прекращает поступать в вену, пациент сразу просыпается.
Ингаляционный наркоз – введение препаратов через дыхательные пути, как, например, известный всем – масочный.
Комбинированный наркоз – сочетанное применение внутривенных и ингаляционных препаратов.
При регионарной анестезии блокируется болевая чувствительность на ограниченном участке тела путем введения местных анестетиков, как говорят пациенты, «в спину». При этом анестетик вводится в разные пространства спинно-мозгового канала в области, где нет опасности повреждения спинного мозга. Многие боятся этого вида анестезии, и совершенно напрасно. Технологии не стоят на месте, и сейчас иглы настолько тонкие, что по ощущению укол сравним с укусом комара.
Преимущество такого вида анестезии в том, что пациент спит, дышит самостоятельно, дополнительных трубок и масок не ставится. Достигается прекрасная мышечная релаксация, что создает все удобства для работы хирурга.
К регионарной анестезии еще относится проводниковая анестезия – введение анестетика вокруг крупных нервных стволов.
И, конечно, местная анестезия – это обезболивание непосредственно зоны операцию самим хирургом, что позволяет проводить операции без причинения неприятных ощущений пациенту, который полностью остается в сознании. В разговоре пациентов часто слышна формулировка такой анестезии, как «шили наживую». В NEO-Clinic врачи используют самый современный препарат – наропин, который является одним из самых сильных местных анестетиков. Очень часто местный наркоз совмещают с седацией, чтобы не только избавить пациента от боли, но и успокоить его, уменьшить его «участие» в операции.
Пластические хирурги чаще всего используют общую анестезию. Пациент во время операции полностью обезболен, спит и не создает препятствий своими непроизвольными движениями работающему персоналу, а когда пробуждается, все необходимые коррекции внешности уже сделаны. Без применения общего наркоза человек может нервничать, даже не испытывая боли, а в результате повышается кровяное давление, учащается сердцебиение, что может проявляться усиленной кровоточивостью и мешать хирургу оперировать бескровно.
Без применения общего наркоза человек может нервничать, даже не испытывая боли, а в результате повышается кровяное давление, учащается сердцебиение, что может проявляться усиленной кровоточивостью и мешать хирургу оперировать бескровно.
Современное анестезиологическое пособие во время операции в NEO-Clinic никогда нельзя однозначно отнести к какому-то одному виду анестезии, практически это всегда многокомпонентная анестезия с разными видами применения нескольких самых совершенных препаратов с минимальным токсическим действием. Во время проведения анестезии анестезиологу запрещено покидать операционную под любым предлогом, а для правильного и своевременного наблюдения за течением наркоза в помощь предоставлена современная зарубежная аппаратура слежения за состоянием организма.
– Как подбирается анестезия для пациента?
– Здесь все индивидуально, и пожелания пациента всегда учитываются. Анестезиолог подбирает тот или иной вид наркоза исходя из состояния здоровья пациента и его возраста, нюансов планируемой операции, наличия сопутствующих проблем с его здоровьем. Ведь даже для одной и той же операции у разных больных может применяться разный наркоз.
Ведь даже для одной и той же операции у разных больных может применяться разный наркоз.
Для этого перед операцией пациент проходит диагностику на необходимый клинический минимум: анализы крови, мочи, ЭКГ и осмотр терапевта.
– Влияет ли длительность наркоза на состояние пациента после операции?
– Не бывает маленьких наркозов, бывают маленькие операции, – так говорят врачи-анестезиологи. Современные анестетики нетоксичны и безопасны по сравнению с обычными, традиционно используемыми, они защищают пациента от агрессии, то есть хирургического вмешательства и боли, которая сопровождает любое оперативное вмешательство в организм, будь это операция на 15 минут или на 4 часа – без анестезии не обойтись. Здесь все зависит от мастерства анестезиолога и слаженной работы всей команды в операционной, качества оборудования и препаратов. В своей работе мы используем только препараты импортного производства: севофлюран, диприван, дексфлюран, эсмерон.
– Кому противопоказан наркоз?
– Наркоз не может быть противопоказан, это – необходимость. Согласились бы вы удалить зуб без обезболивания? Нет! Тем более при серьезном хирургическом вмешательстве, таком, например, как абдоминопластика? Но для него могут быть ограничения. Если у пациента есть общие противопоказания, например, аллергия, то просто грамотно подбираются другие препараты для анестезии. Если есть обострение хронического заболевания – сначала он вместе с врачом-специалистом должен достигнуть ремиссии. Проведение плановой операции и анестезии возможно лишь только на фоне стабильного состояния – недолеченные заболевания будут являться противопоказанием. Наиболее важная роль при проведении наркоза возлагается на сердце и легкие, поэтому работоспособность этих органов должна быть максимально приближена к удовлетворительной.
Согласились бы вы удалить зуб без обезболивания? Нет! Тем более при серьезном хирургическом вмешательстве, таком, например, как абдоминопластика? Но для него могут быть ограничения. Если у пациента есть общие противопоказания, например, аллергия, то просто грамотно подбираются другие препараты для анестезии. Если есть обострение хронического заболевания – сначала он вместе с врачом-специалистом должен достигнуть ремиссии. Проведение плановой операции и анестезии возможно лишь только на фоне стабильного состояния – недолеченные заболевания будут являться противопоказанием. Наиболее важная роль при проведении наркоза возлагается на сердце и легкие, поэтому работоспособность этих органов должна быть максимально приближена к удовлетворительной.
– Какие вопросы обязательно задаст врач-анестезиолог пациенту перед операцией?
– Те, на которые не ответят результаты анализов. Пациент должен сам рассказать анестезиологу, как раньше он переносил наркоз, какие препараты принимает, чем болеет, какие аллергии, даже пищевые, у него имеются – словом, никаких секретов. На время операции анестезиолог будет «дышать» за пациента, контролировать давление, биение сердца – в общем, не только оберегать от боли ваш организм, а буквально жить за вас, поэтому он должен знать о своем пациенте все и немного больше!
На время операции анестезиолог будет «дышать» за пациента, контролировать давление, биение сердца – в общем, не только оберегать от боли ваш организм, а буквально жить за вас, поэтому он должен знать о своем пациенте все и немного больше!
– Как можно подготовиться к предстоящей операции, зная, что будет применяться наркоз?
– Конечно, необходимо пройти комплексное обследование организма, включающее консультацию врача-терапевта, выполнение ряда стандартных анализов.
Необходимо исключить употребление алкоголя за 48 часов перед наркозом. Голодать перед наркозом не стоит. Конечно, на время операции желудок должен быть пустым, но достаточно легкого ужина накануне, если манипуляция назначена на утро. Если же операция предстоит во второй половине дня, то следует ограничиться легким завтраком: кашей или бутербродом. За 3-4 часа можно выпить некрепкий сладкий чай или воду. Нельзя допускать, чтобы на фоне переживаний по поводу предстоящей операции вкупе с голодом у пациента упал уровень сахара в крови или разболелась голова. Если все же волнение пациента слишком велико, то можно принять растительное седативное средство. Как показывает практика, наркоза боится каждый пациент, просто все по-разному справляются с этим волнением.
Если все же волнение пациента слишком велико, то можно принять растительное седативное средство. Как показывает практика, наркоза боится каждый пациент, просто все по-разному справляются с этим волнением.
– Через какое время пациент возвращается к нормальному образу жизни?
– Хирургическое вмешательство – серьезное испытание для организма. Человек на некоторое время оказывается «выключенным» из жизни. Даже если состояние формально уже в норме, и тело, и психика продолжают находиться в стрессе, поэтому ожидать, что наркоз можно стряхнуть как сон и быстро вернуться к обычной жизни не стоит. Любые средства, которые применяются для анестезии, действуют на мозг и изменяют его активность, но это временно и обратимо. Многие говорят, что наркоз отбирает 5 лет жизни. А еще, что убивает 10 тысяч нейронов в мозге. Кто подсчитал, что именно такое количество нейронов гибнет, да и вообще возможно ли это подсчитать – неизвестно. Скорее всего, людей просто пугает, что какая-то часть их жизни просто исчезает из памяти – а ведь это несколько часов. Когда человек чего-то не знает, он будет додумывать.
Когда человек чего-то не знает, он будет додумывать.
Можем с уверенностью сказать, благодаря современным импортным препаратам и оборудованию для наркоза врач-анестезиолог может пробудить пациента с последним швом хирурга. Наркоз сейчас очень управляем, и пробуждение проходит без тяжелых последствий для пациента. Расстройство памяти и снижение концентрации внимания могут сохраняться в течение нескольких часов или дней, но они настолько минимальны, что заметны только специалисту. Помните, что в первые сутки после наркоза не рекомендуется принимать важные решения и управлять автомобилем.
NEO-life, №3-4, 2014
Что надо знать об анестезии
Что такое анестезия?
Анестезия — это уменьшение чувствительности тела. Обычно её используют, чтобы человек не чувствовал боли при операциях или при каких-то медицинских процедурах.
Боль — это реакция нашего мозга на импульсы, которые поступают от специальных рецепторов. Если эти импульсы не смогут добежать до мозга, то боли мы не почувствуем. Именно этого и добивается анестезия.
Именно этого и добивается анестезия.
Местная анестезия «перекрывает дорогу» сигналам боли на уровне нервов. А общая работает прямо с мозгом: не даёт ему воспринимать внешние раздражители.
Какой бывает анестезия?
Анестезию и обезболивание можно делить и группировать по множеству разных параметров, но пациенту достаточно знать о трёх видах анестезии:
- Местная. При ней отключают небольшой участок тела, и то не полностью. Например, блокируют нервы рядом с больным зубом или поверхностной раной. Нервный импульс от заблокированного участка не доходит до мозга, и мы не чувствуем боли.
- Регионарная. Это анестезия, при которой чувствительности лишают часть тела полностью. Например, спинальная и эпидуральная анестезия, при которых человек не чувствует, что происходит ниже пояса, — как раз такой тип. При этом пациента часто погружают в сон, чтобы ему не было психологически трудно находиться на своей же операции.
- Общая. При ней человека «выключают» полностью.
 Только такая анестезия называется наркозом.
Только такая анестезия называется наркозом.
А что такое седация?
Седация — это использование медикаментов для успокоения и расслабления пациента . Её можно использовать вместе с анестезией. Например, вместе с местной при лечении зубов (если кто-то очень боится стоматологов) или вместе с эпидуральной или спинальной (это тот самый сон, который устраняет психологический дискомфорт). При этом в зависимости от ситуации пациент может оставаться в сознании.
Какая анестезия лучше?
Та, которую вам подберёт врач . Анестезиологи учитывают и характер операции, и состояние пациента, и его сопутствующие заболевания. Опираясь на это, выбирают, какой именно препарат и как будут вводить для наркоза. Нельзя сказать, что один способ или препарат однозначно лучше другого.
Это опасно?
Анестезия — сложный и длительный процесс, который часто начинается задолго до операции (если она не экстренная, конечно). К нему тщательно готовятся, а состояние пациента контролируют с помощью приборов. Влияние наркоза на когнитивные функции и на мышление ещё изучают и стараются свести его к минимуму .
Влияние наркоза на когнитивные функции и на мышление ещё изучают и стараются свести его к минимуму .
Сейчас серьёзные последствия возникают редко, и чаще они связаны с типом операции, а не с обезболиванием . Чтобы снизить риски, нужно обязательно следовать рекомендациям врача.
Какие осложнения бывают от анестезии?
Любое серьёзное вмешательство в организм может вызвать побочный эффект, анестезия не исключение. Самые распространённые неприятные последствия от наркоза такие:
- Тошнота и рвота. Появляются в первые несколько дней после операции, о них нужно сообщить врачу.
- Боль в горле. Последствие введения ингаляционной трубки. Это проходит само собой, а тёплое питьё помогает справиться с неприятными ощущениями.
- Спутанное сознание. Следствие действия лекарств, проходит за несколько часов. В редких случаях такое состояние длится несколько дней, а у пациентов с болезнью Альцгеймера или Паркинсона могут снизиться когнитивные функции.

- Боль в мышцах. Перед операцией пациентам дают лекарства, которые расслабляют мышцы. Это необходимо, чтобы применять вентиляцию лёгких, но после операции действие медикаментов напоминает о себе болью.
- Зуд. Появляется после некоторых типов наркотических обезболивающих.
- Озноб. Возможно, это связано с тем, что в операционной обычно холодно.
После эпидуральной или спинальной анестезии может болеть голова или спина в месте инъекции, могут появиться трудности с мочеиспусканием.
При местной анестезии побочные эффекты появляются редко, но возможны аллергические реакции на препараты.
О чём надо рассказать доктору до операции?
Задача номер один — честно и полно ответить на вопросы врача-анестезиолога. Ответы пациента влияют на выбор анестезии, поэтому доктору надо рассказать про:
- Лекарства, которые вы принимаете. Что пьёте постоянно, а что принимали недавно. Вспомнить нужно даже про витамины и пищевые добавки.

- Аллергию, даже если это реакции на пыльцу, еду или латекс, а не на лекарства.
- Проблемы со здоровьем. Например, повышенное или пониженное давление, сердечно-сосудистые заболевания, сахарный диабет, язва, астма или заболевания почек. В общем, рассказать надо обо всём.
- Беременность. Даже если вам кажется, что живот всем заметен. И тем более, если он не заметен или вы только подозреваете беременность.
- Историю операций. Если вам уже когда-то делали анестезию, расскажите, как вы её перенесли, особенно если были проблемы.
Что нужно делать перед операцией?
Соблюдать рекомендации доктора. Если запрещают есть за 8 часов до операции, значит, есть нельзя ничего, даже грызть семечки. Если запрещают пить, то даже стакан воды надо согласовать с анестезиологом.
Попросите кого-то из родственников, друзей или хотя бы соседей по палате побыть с вами и проследить, чтобы вы правильно поняли и записали все рекомендации: перед операцией из-за волнения вы можете что-то упустить.
На время бросьте курить. Если не брать в руки сигарету в течение 12 часов до операции, риск осложнений после наркоза заметно снизится.
Что делать после операции?
Поскольку после анестезии медикаменты могут ещё какое-то время влиять на состояние пациента, то лучшее, что можно сделать, — позволить организму восстановиться. Это значит соблюдать рекомендации — те самые, что заранее записаны.
Даже если вмешательство было незначительным, анестезия — местной, а седация — лёгкой, не садитесь за руль в течение суток и не принимайте важных решений, не подписывайте финансовых бумаг и так далее.
Можно ли проснуться на операционном столе?
Иногда пациент возвращается в сознание и может слышать, что происходит в операционной. Это случается очень редко даже во время операций с регионарной анестезией. Кроме того, боль не ощущается.
У меня больное сердце. Мне можно наркоз?
Операции проводят и на больном сердце. Действительно, риски каких-либо осложнений после анестезии выше , если у пациента есть заболевания сердечно-сосудистой системы, но для этого и нужен врач-анестезиолог, который выберет обезболивание, соответствующее состоянию больного.
Читайте также:
Последствия наркоза после операции | vnarkoze.ru
Последствия наркоза после операции могут быть разные, и далеко не всегда безобидные, давайте разберем подробнее, чего можно ожидать от обезболивания. Это и естественно, ведь общее обезболивание – это сильнейший стресс, при котором происходит отключение сознания, идет удар по печени, почкам. Все это иногда приводит к серьезным осложнениям.
Последствия наркоза на организм после операции у взрослых
Многое зависит от возраста, чем старше пациент, тем хуже могут быть последствия. Также важны сопутствующие заболевания, которые тоже могут дать осложнения. Обезболивание – это всегда риск.
К основным осложнениям относят:
- Головную боль. Наблюдается Она почти 80% пациентов. Вот только у одних она проходит за три дня, а у других продолжается около года.
- Кратковременная потеря памяти, нарушение концентрации внимания. Такие осложнения в медицине даже получили особое название – послеоперационная когнитивная дисфункция.
 Такое может продолжаться довольно долго после операции, порой даже нужно обращаться к невропатологу за помощью. О том, как восстановить память после наркоза, можно прочитать тут.
Такое может продолжаться довольно долго после операции, порой даже нужно обращаться к невропатологу за помощью. О том, как восстановить память после наркоза, можно прочитать тут. - Тошнота, рвота. Обычно такие симптомы держатся не более суток. Обезболивание – это сильнейшие препараты, которые могут негативно сказаться на состоянии печени. Пациентам с печеночными проблемами назначают специальные послеоперационные диеты. Они помогают облегчить стресс для организма, ускоряют обмен веществ и выведение токсинов.
- Проблемы с почками. Происходят у тех, у кого почки – больное место. Ведь в выведении токсинов они тоже принимают непосредственное участие. Как правило, врачи перед операцией изучают анамнез больного и, если наблюдаются отклонения в работе почек, то подбирают самые щадящие препараты для обезболивания.
- Повышение давления, проблемы с сердечно-сосудистой системой. Это одна из причин, по которой гипертоникам стараются не давать общий наркоз.
- Бывают и более страшные осложнения.
 Чем опасен наркоз при операции? Возможны проблемы с дыханием, вплоть до асфиксии, особенно если у человека астма.
Чем опасен наркоз при операции? Возможны проблемы с дыханием, вплоть до асфиксии, особенно если у человека астма.
Конечно, не все осложнения могут случиться у одного пациента, да и врач пытается минимизировать риски больного. Очень многое зависит от состояния самого больного, какие препараты выберет доктор, сколько времени продлится сама операция. Вопрос в том, как избавиться от последствий наркоза после операции.
Как предотвратить и устранить последствия
Чтобы избежать проблем от операции с общей анестезией, стоит исключить все вредные привычки, особенно курение и алкоголь. Желательно за пару недель начать придерживаться специальной диеты, гулять на свежем воздухе. Это укрепит организм перед серьезным испытанием, но не дает гарантии, что последствий не будет.
Некоторые осложнения некритичны и проходят сами по себе за короткое время. Если через месяц этого не произошло, то нужна консультация врача. Ведь каждое отдельное осложнение нужно лечить по-разному. Если речь идет о послеоперационной когнитивной дисфункции, то порой необходимы специальные препараты нейропротекторы, ноотропы, антиоксиданты, а также интеллектуальные тренировки для мозга. Когда речь идет о гипертониках, то им обязательно назначается укрепляющая сердечно-сосудистая терапия. Практически каждому пациенту прописывается диета, способствующая быстрому восстановлению организма. То есть, в каждом отдельном случае врачом будет назначено свое лечение.
Последствия общего наркоза после операции у детей
С детьми все намного сложнее. У них организм еще не созрел, он только растет, в нем закладываются основы. Оперативные вмешательства с общим наркозом очень опасные для маленьких детей. У большинства таких пациентов наблюдается отставание в развитии на несколько лет. Ребенок становится нервным, заторможенным, у него плохая память, медленная обучаемость. Конечно, в 90% случаев ребенок в последствии нагоняет за сверстниками, но отставание все равно крайне неприятно и для малыша, и для родителей. Именно поэтому детям стараются не делать общего обезболивания, только в самых экстренных и тяжелых случаях.
Ребенок становится нервным, заторможенным, у него плохая память, медленная обучаемость. Конечно, в 90% случаев ребенок в последствии нагоняет за сверстниками, но отставание все равно крайне неприятно и для малыша, и для родителей. Именно поэтому детям стараются не делать общего обезболивания, только в самых экстренных и тяжелых случаях.
Заключение
Нужно быть готовым к тому, что действие наркоза на организм человека – это испытание для всех органов. Конкретней об этом можно прочитать в отдельной статье.
Последствия могут быть, как минимальными, так и крайне опасными. Предугадать заранее, как все обернется не сможет ни один доктор. Поэтому для минимизации рисков проводят полное обследование, на основе его уже анестезиолог подбирает эффективную анестезию. И все равно возможны осложнения. Чаще всего бывает головная боль, тошнота, повышенное давление, рассеянное внимание, потеря памяти. Большинство из последствий проходит через несколько дней, но некоторые могут длиться до полугода.
Последствия наркоза. Консультация анестезиолога-реаниматолога | Телеканал «Санкт-Петербург»
Гость: Алексей Щёголев, главный анестезиолог-реаниматолог Министерства обороны РФ, главный внештатный специалист по анестезиологии-реаниматологии Комитета по Здравоохранению г. Санкт-Петербурга, заслуженный врач России, д.м.н.
Среди населения значительно уменьшился страх перед наркозом. И это неспроста. Действительно современные методы анестезии достаточно безопасны. Более того, они позволяют делать операции даже пожилым людям с рядом сопутствующих заболеваний, что раньше являлось противопоказанием к хирургическому вмешательству. А в ближайшем будущем, признав, что все мы разные, анестезия вообще будет подбираться индивидуально.
Также Алексей Щёголев ответил на вопросы телезрителей:
— Вызывает ли наркоз привыкание и зависимость?
— Сколько наркозов подряд можно делать человеку, если нужно несколько операций?
— Бывают ли случаи, что при анестезии пациент не уснул и всё чувствовал?
— Если человек с трудом и дискомфортом вышел из анестезии, значит, она была неправильно подобрана?
— Кто и на основании чего подбирает пациенту перед операцией наркоз?
— Почему анестезиолог находится в операционной всё время, пока идёт операция?
— Бывают ли после наркоза последствия или осложнения, например, ухудшение памяти?
— Как вы относитесь к анестезии в помощь родовспоможению?
— После операции у меня произошло нарушение памяти. О таких последствиях меня не предупреждали, и это стало в моей жизни настоящей катастрофой. Почему весь период восстановления лёг исключительно на мои плечи?
О таких последствиях меня не предупреждали, и это стало в моей жизни настоящей катастрофой. Почему весь период восстановления лёг исключительно на мои плечи?
Оставляйте комментарии на страницах:
Вконтакте http://vk.com/topspb_tv
FB https://www.facebook.com/topspb.tv
Пишите с хэштегом #topspb_tv и #полезнаяконсультация
Присоединяйтесь к беседе с нашими ведущими с понедельника по пятницу на телеканале «Санкт-Петербург».
Часто задаваемые вопросы об анестезии: опасности, побочные эффекты, факты
Что такое анестезия?
Анестезия — это лекарство, которое не дает пациентам почувствовать боль или резко снижает боль во время операции или родов.
Являются ли врачи анестезиологами?
Да. Анестезиологи — это высококвалифицированные врачи, специализирующиеся в этой конкретной области. Они получают такое же образование, как и другие врачи. Их обучение включает четыре года резидентуры по анестезиологии, а также дополнительную стажировку по определенным специальностям.
Какие бывают виды анестезии?
Есть четыре типа:
- Общая анестезия , применяемая при крупных операциях, вызывает потерю сознания или усыпляет и лишает возможности двигаться.
- Седация , часто применяемая при малоинвазивной хирургии, блокирует боль и вызывает сонливость, но не усыпляет.
- Регионарная анестезия, , например, эпидуральная анестезия или блокада нерва, вызывает онемение большей части тела, пока вы не спите.Врачи часто используют регионарную анестезию с седацией или общую анестезию.
- Местная анестезия обезболивает лишь небольшую часть тела при незначительных процедурах, таких как наложение швов или удаление родинки.
Как врачи проводят анестезию?
Анестезирующие препараты можно вводить путем инъекций, ингаляций, лосьона для местного применения, спрея, глазных капель или пластырей.
Как проводится общая анестезия?
Взрослым и детям старшего возраста общая анестезия вводится внутривенно.
Маленькие дети могут вдыхать анестезию через маску или трубку, получая в / в после потери сознания.
Сколько времени нужно, чтобы подействовала анестезия?
Общая анестезия обычно усыпляет менее чем за 30 секунд.
Могу ли я решить, какой наркоз мне нужен?
Это зависит от типа операции, но это обсуждение между вами, хирургом и анестезиологом. Чтобы принять наилучшее решение, ваши врачи захотят узнать ваш номер:
- История болезни, включая любые реакции на предыдущую анестезию
- Текущие лекарства или лекарства, отпускаемые без рецепта
- Известные аллергии
Насколько опасна общая анестезия?
Улучшенная технология мониторинга и улучшенные анестезирующие препараты делают общую анестезию безопасной для здоровых пациентов.
У вас будет повышенный риск хирургического вмешательства и анестезии, если у вас есть серьезные проблемы со здоровьем, например проблемы с сердцем или почками. Перед операцией ваш хирург и анестезиолог тщательно изучат историю болезни и проведут физический осмотр, чтобы оценить ваш риск.
Перед операцией ваш хирург и анестезиолог тщательно изучат историю болезни и проведут физический осмотр, чтобы оценить ваш риск.
Почему я не должен есть перед операцией?
Если вы съедите перед операцией, содержимое желудка может попасть в легкие, пока вы находитесь под наркозом. Это называется аспирацией — когда ваше тело дышит рвотой.Эта ситуация может быть опасной для жизни.
Каковы побочные эффекты анестезии?
После анестезии вы можете испытать:
- Тошнота или рвота
- Боль в горле
- Вялость
Как общая анестезия влияет на мой мозг и тело?
Общая анестезия не дает вашему телу двигаться, пока вы без сознания. Тем не менее, ваше тело может немного двигаться. Поскольку даже небольшие движения могут быть опасны для некоторых операций, в этих случаях вам также понадобится расслабляющий мышцы.
Могу ли я получить аллергическую реакцию на анестезию?
Иногда у людей бывает аллергическая реакция на обезболивающие. Симптомы аналогичны любой другой аллергической реакции. Если вы испытывали реакцию раньше, сообщите об этом анестезиологу.
Симптомы аналогичны любой другой аллергической реакции. Если вы испытывали реакцию раньше, сообщите об этом анестезиологу.
Вы перестаете дышать во время наркоза?
Нет. После того, как вы потеряете сознание, анестезиолог поместит дыхательную трубку вам в рот и нос, чтобы убедиться, что вы дышите правильно во время процедуры.
Анестезиолог остается со мной все время, пока я без сознания?
Да. Ваш анестезиолог руководит анестезиологической бригадой, состоящей из врачей-анестезиологов и медсестер. Член анестезиологической бригады будет оставаться рядом с вами, чтобы следить за вашими жизненными показателями и дыханием на протяжении всей операции. Это также гарантирует, что вы постоянно получаете правильную дозу анестезии. Анестезиолог будет часто проверять вас во время вашего лечения.
Как долго длится анестезия?
Сроки варьируются:
- Внутривенное введение обезболивающего на срок до 8 часов
- Блокада нерва может помочь справиться с болью в течение 12-24 часов
- Спинальная блокада может облегчить боль на 24-48 часов
- Эпидуральная анестезия — самая продолжительная, облегчающая боль до 4-5 дней
Сколько времени нужно, чтобы оправиться от анестезии?
Это зависит от типа перенесенной операции и вашей индивидуальной ситуации.
Что делать, если я чувствую боль после прекращения действия анестезии?
Ваш анестезиолог может помочь справиться с болью после того, как пройдет первоначальная анестезия.
Побочные эффекты и осложнения общей анестезии
Существует множество потенциальных побочных эффектов, связанных с использованием анестезии при операциях и процедурах. Эти проблемы широко варьируются от незначительных до серьезных и опасных для жизни.
Caiaimage / Сэм Эдвардс / Getty ImagesК счастью, серьезные проблемы после анестезии случаются редко, и средний пациент не будет испытывать никаких проблем или будет испытывать лишь незначительные проблемы в часы и дни после процедуры.
Тип побочных эффектов, которые человек может испытать из-за анестезии, будет резко отличаться в зависимости от типа анестезии, которую они получают, продолжительности пребывания под наркозом и характера проблемы, которая потребовала анестезии.
Например, у ребенка, которому необходимо удалить аппендикс, но у него нет других проблем со здоровьем и который находится под наркозом в течение часа, вероятно, будет меньше осложнений, чем у 85-летнего курильщика, страдающего диабетом, который проходит несколько часов под наркозом во время открытого наркоза. операция на сердце.
операция на сердце.
Общая анестезия объяснена
Этот тип анестезии используется во время операций и в больницах или хирургических центрах. Лекарства вводятся как в виде вдыхаемого газа, так и внутривенно во время операции. Во время этого типа седации пациент совершенно не осознает свое окружение и не испытывает боли, поскольку находится в состоянии, намного более глубоком, чем сон.
Общая анестезия требует, чтобы пациенту поместили дыхательную трубку, чтобы он мог находиться на аппарате ИВЛ во время операции.Это связано с тем, что препараты для общей анестезии не только заставляют пациента терять сознание и не чувствовать боль после операции, они также парализуют мышцы тела, включая мышцы, которые заставляют работать легкие.
Хотя препараты для общей анестезии вызывают паралич, который не дает пациенту двигаться — что особенно важно во время деликатных операций, — это также может привести к осложнениям, вызванным длительным бездвижением.
Анестезия, как и большинство операций, часто представляет собой тщательный анализ потенциальных рисков по сравнению с потенциальными выгодами — и чрезвычайно обоснованное предположение провайдера анестезии о том, что с большей вероятностью произойдет, хорошее или плохое. Также принимаются меры, чтобы минимизировать вероятность возникновения проблем и повысить вероятность хороших результатов.
Также принимаются меры, чтобы минимизировать вероятность возникновения проблем и повысить вероятность хороших результатов.
Важно помнить, что риски общей анестезии — не единственные риски, о которых пациент должен знать перед процедурой, необходимо учитывать риски самой операции. Каждая процедура имеет свои уникальные потенциальные факторы риска, не связанные с анестезией.
Например, у пациента, перенесшего операцию по удалению аппендикса, будут присутствовать факторы риска, связанные с инфекцией, которая присутствует в аппендиксе, которая потенциально может распространиться в брюшную полость во время операции, а также возможность инфекции в разрезе, которая не связана с риски общей анестезии.
Общие проблемы
Эти проблемы наиболее часто наблюдаются после общей анестезии.
Тошнота и рвота
Наиболее частые осложнения после общей анестезии — тошнота и рвота. Послеоперационную тошноту и рвоту (ПОТР) легче предотвратить, чем лечить, и для пациентов, которые испытывают эту проблему, доступны несколько лекарств.
Лучшим показателем того, испытает ли пациент послеоперационную тошноту и рвоту, является наличие в анамнезе тошноты и рвоты после предыдущей операции.Те, кто имел это в прошлом, с гораздо большей вероятностью испытают это снова и, как правило, получают предварительные лекарства, чтобы это не повторилось.
Боль в горле или охриплость
После установки дыхательной трубки можно ожидать боли в горле или хриплого голоса, особенно если операция была длительной. Хотя обычно это невозможно предотвратить, спреи от боли в горле, леденцы и другие лекарства, используемые для уменьшения боли в горле, подходят в первые дни после операции.Взаимодействие с другими людьми
Охриплость голоса, которая не проходит более чем через 5-7 дней после операции, должна быть адресована врачу.
Сухость во рту
Сухость во рту обычно проходит, когда пациент может есть и пить после операции. Рот частично открыт во время операции из-за дыхательной трубки и часто становится сухим, когда пациент просыпается.
Дрожь или озноб
Дрожь или озноб — обычная реакция на лекарство, принимаемое во время операции, и обычно проходит, когда действие лекарства прекращается.Это также может быть вызвано небольшим падением температуры тела во время операции — проблема, которую легко решить, накрывшись несколькими дополнительными одеялами, пока не пройдет озноб.
Присутствие лихорадки также может вызвать озноб и дрожь, но это менее распространенная причина сразу после операции, если инфекция не присутствовала до процедуры.
Сонливость
Лекарства, используемые для общей анестезии, могут вызывать сонливость, и многие люди дремлют в течение нескольких часов после операции.Обычно после хорошего ночного сна пациенты указывают, что чувствуют себя более похожими на себя.
Мышечные боли
Известно, что одно из лекарств, обычно используемых под общей анестезией, вызывает мышечные боли. Полное лежание в одном положении во время операции также может вызвать мышечные боли.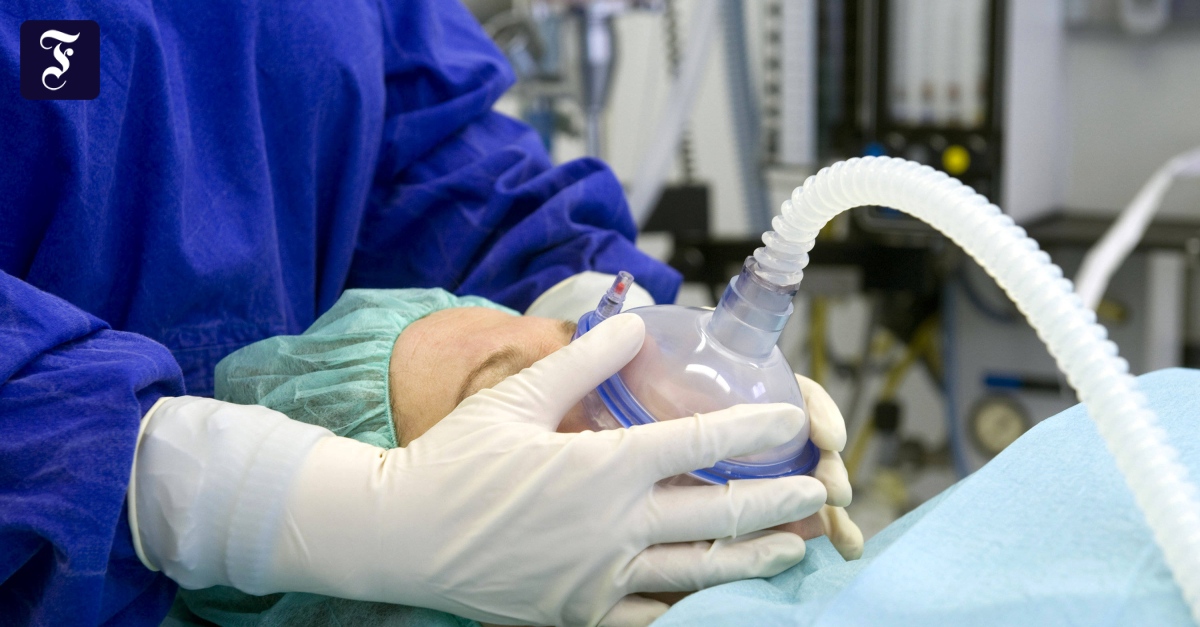 Пациенты часто жалуются на боль в теле после процедуры, обычно на боль в спине, вызванную невозможностью менять положение во время операции.
Пациенты часто жалуются на боль в теле после процедуры, обычно на боль в спине, вызванную невозможностью менять положение во время операции.
Зуд
Лекарства, которые назначают во время и после операции, могут и часто вызывают зуд.Обезболивающие, отпускаемые по рецепту, обычно вызывают зуд, а не обезболивающие.
Серьезные проблемы
Есть несколько проблем серьезного характера, которые могут возникнуть после общей анестезии. Некоторым требуется немедленная медицинская помощь.
Путаница
Изменения психического статуса, особенно у тех, кого легко сбить с толку до операции, иногда наблюдаются после операции. Это особенно часто встречается у пожилых людей, страдающих деменцией, болезнью Альцгеймера или другими состояниями, при которых вероятна путаница.Взаимодействие с другими людьми
Комбинация лекарств и склонность к путанице обычно часто приводит к усилению симптомов, пока организм полностью не избавится от анестезии. Смена домашней среды на незнакомую (больница, хирургический центр) может усугубить замешательство.
Смена домашней среды на незнакомую (больница, хирургический центр) может усугубить замешательство.
Если помощь оказывается в отделении интенсивной терапии, это известный фактор риска как делирия, так и ухудшения дезориентации, поскольку пациента постоянно стимулируют светом в любое время дня и ночи, звуками писков и сигналов тревоги и постоянными звуками. (необходимое) медицинское вмешательство персонала.
Затруднения при мочеиспускании
Общая анестезия парализует мышцы тела, а мочевой пузырь — это мышца. Мало того, что лекарство может повлиять на мочевой пузырь, но многие операции требуют установки мочевого катетера.
Удаление мочевого катетера, обычно известного как катетер Фолея, может помешать мочеиспусканию в последующие дни. Раздражение является обычным после того, как наложили фолиант, что может привести к жжению при мочеиспускании, что не обязательно означает наличие инфекции мочевыводящих путей (ИМП).
Хотя инфекция мочевыводящих путей более вероятна после хирургического вмешательства, у большинства пациентов не наблюдается каких-либо побочных эффектов от катетера. В редких случаях пациент не может мочиться после операции, и это требует немедленной медицинской помощи.
В редких случаях пациент не может мочиться после операции, и это требует немедленной медицинской помощи.
Илеус
Точно так же, как мочевой пузырь может быть парализован лекарствами, кишечник может быть парализован, и когда кишечник не просыпается в течение разумного периода времени, это называется кишечной непроходимостью. Эта проблема обычно разрешается в первые дни после операции.Взаимодействие с другими людьми
Во время операции в тот же день пациента часто оставляют в палате для выздоровления, пока у него не начнут выходить газы, что является признаком того, что у него нет кишечной непроходимости и он может безопасно вернуться домой.
Затруднения при выходе из аппарата ИВЛ
У большинства пациентов дыхательная трубка удаляется сразу после завершения операции, и они могут дышать самостоятельно в течение нескольких минут после завершения процедуры. Другим пациентам, часто пожилым или более больным, требуется больше времени для успешного отключения от аппарата ИВЛ.
Пациенты, которых нельзя безопасно отключить от аппарата ИВЛ сразу после операции, часто могут сделать это через несколько часов, чтобы больше просыпаться от лекарств. В редких случаях пациенту потребуется длительное пребывание в отделении интенсивной терапии, пока медицинская бригада работает над тем, чтобы пациент дышал самостоятельно.
Аспирационная и аспирационная пневмония
Это потенциально серьезная проблема, которая возникает, когда пища или жидкость случайно попадают в легкие во время операции.Поскольку пациент находится в бессознательном состоянии, а дыхательная трубка установлена, в легкие легче вдыхать посторонние предметы.
В обычной повседневной жизни мы называем это «спуститься не по той трубе» и кашлять, что бы ни случилось. Во время операции невозможно кашлять или даже осознавать, что что-то идет не по той трубе, что приводит к попаданию слюны или даже рвоты в легкие.
Это может привести к пневмонии после операции, которая считается серьезным осложнением, требующим антибактериальной терапии и в некоторых случаях может привести к повторной госпитализации.
Сгустки крови
Нахождение в одном и том же положении в течение нескольких часов во время операции может увеличить риск образования сгустка крови, известного как тромбоз глубоких вен, после операции. Эти сгустки чаще всего возникают в конечностях, особенно в ногах.
Если вы когда-либо перенесли операцию и задавались вопросом, почему персонал хотел, чтобы вы встали и ходили так скоро после завершения операции, то это было для предотвращения образования тромбов.
Злокачественная гипертермия
Это чрезвычайно серьезное заболевание, которое является наследственной генетической реакцией на некоторые лекарства, используемые во время анестезии.Это может быть опасно для жизни. Состояние вызывает сильный жар и мышечные сокращения, которые могут привести к органной недостаточности, если не диагностировать и быстро не лечить.
Пациент, у которого есть родственник с историей злокачественной гипертермии, может пройти обследование до приема анестетиков.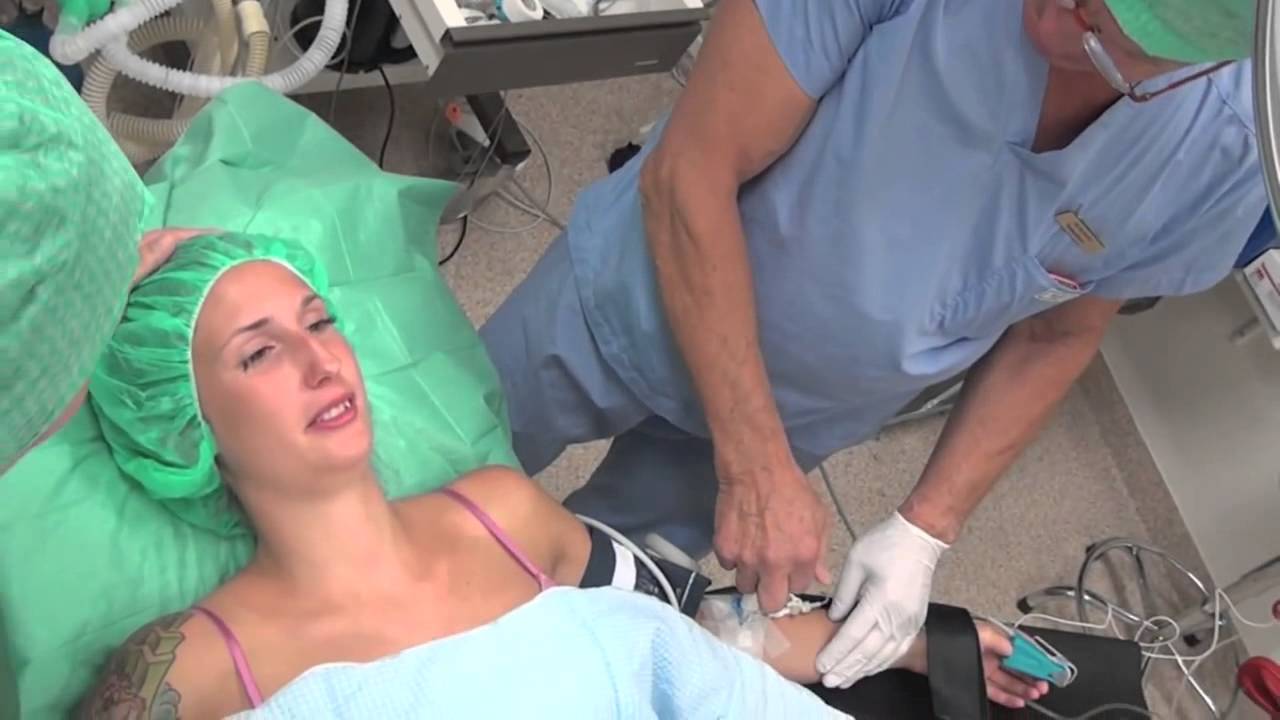
Осведомленность об анестезии
Это редкое состояние, которое возникает из-за того, что анестезия не в полной мере вызывает потерю сознания. Пациенты сообщают о своем опыте, начиная от запоминания частей разговоров, которые велись в операционной во время процедуры, до способности видеть, слышать и чувствовать все, что происходит во время операции.
К счастью, когда во время процедуры проводится соответствующая анестезия, понимание анестезии встречается редко.
Слово от Verywell
Серьезные осложнения после операции никогда не исчезнут, если вы дойдете до лечения. Если вы считаете, что у вас серьезное или потенциально опасное для жизни осложнение, ожидание утра до обращения в отделение неотложной помощи не поможет, но может резко ухудшить ситуацию.
Незначительные проблемы, такие как зуд или тошнота, не требуют ночного похода в отделение неотложной помощи, но неспособность мочиться, затрудненное дыхание или другие проблемы должны быть решены без промедления.
Общие побочные эффекты после анестезии
Общие побочные эффекты и незначительные риски, связанные с анестезией
Большинство побочных эффектов общей анестезии незначительны у людей, которые в остальном здоровы, и с ними легко справиться вашей командой анестезиологов. Некоторые из наиболее распространенных из них обсуждаются ниже.
1. Тошнота и рвота после операции (также называемые послеоперационной тошнотой и рвотой)
Насколько это часто?
Послеоперационная тошнота и рвота (сокращенно PONV) — одни из наиболее частых побочных эффектов, которые возникают в первые 24 часа после операции.Поражает 20-30% пациентов. Однако почти половина всех пациентов, у которых нет ПОТР в больнице, испытывают тошноту и / или рвоту в первые несколько дней после выписки.
Кто подвергается риску?
У взрослых существует множество факторов, повышающих риск ПОТ. Во-первых, быть женщиной, не курить (единственная польза от курения, но определенно не стоит!) И иметь в анамнезе укачивание или PONV после предыдущей операции.
Затем некоторые обезболивающие и обезболивающие — чаще всего те газы, которые заставляют вас спать, обезболивающие, похожие на морфин (в медицине они называются опиоидами , ) и веселящий газ (в медицинских терминах — закись азота , ).Обезболивающие, похожие на морфин, применяемые для снятия боли после операции (обычно применяемые в службах неотложной боли), хорошо снимают боль, но являются частой причиной тошноты в первый и второй день после операции.
Наконец, известно, что некоторые хирургические операции сопряжены с высоким риском развития ПОТ. К ним относятся операции на ухе или кишечнике и лапароскопические операции (хирургия замочной скважины) при операциях на женских органах.
Если к вам относится больше этих факторов, тем выше ваш риск развития ПОТР.Смотри ниже.
Можно ли это предотвратить и / или вылечить?
Важно сообщить анестезиологу, что у вас была эта проблема в прошлом. Ваш анестезиолог может выбрать другой способ введения анестетика. По возможности, региональная анестезия (где «газы» и «морфиноподобные» обезболивающие не нужны) значительно снижает риск возникновения ПОТР в первые несколько часов после операции.
Лекарства, используемые для профилактики или лечения ПОТ, известны как противорвотные.Если вы относитесь к группе низкого риска — никаких препаратов для предотвращения ПОТ не требуется. Если вы относитесь к группе умеренного риска, следует назначить хотя бы одно лекарство для предотвращения ПОТ. Если у вас много факторов риска (см. Параграф выше), для профилактики следует использовать смесь «противорвотных средств». Если наши усилия по предотвращению вашего PONV не увенчаются успехом, в палате выздоровления также будут предложены противорвотные средства.
Морфиноподобные обезболивающие, применяемые для снятия боли после операции (обычно используются службами острой боли), хорошо справляются с обезболиванием, но являются частой причиной тошноты в первый и второй день после операции.
Код ключа:
MCCRACKEN G, HOUSTON P, LEFEBVRE G.
Руководство по лечению послеоперационной тошноты и рвоты.
J Obstet Gynaecol Can 2008; 30: 600-616
2. Боль в горле
Насколько часто?
Боль в горле и охриплость голоса в первые часы или дни после анестезии возникают почти у 40% пациентов (13).
Кто подвергается риску?
Следующее увеличивает ваш риск :.Быть женщиной; моложе 50 лет и под общей анестезией продолжительностью более 3 часов.
Можно ли это предотвратить и / или вылечить?
Проведение регионарной анестезии (выделите жирным шрифтом название регионарной анестезии) полностью предотвратит эту проблему. Однако, если вам нужен общий анестетик, ваш анестезиолог может выбрать меньший размер для устройства, которое поможет вам дышать во время операции. Доказана эффективность некоторых лекарств, например, замораживающих или противовоспалительных препаратов.Кроме того, использование некоторых безрецептурных веществ, таких как тантум или стрепсилс, может помочь облегчить острую боль при ангине.
Код ключа:
BIRO P, SEIFERT B, PASCH T.
Жалобы на боль в горле после интубации трахеи: проспективная оценка.
Eur J Anaesthesiol 2005; 22: 307-311.
3. Повреждение зубов
Насколько это распространено?
Повреждение зубов — редкое, но очень неприятное осложнение общей анестезии, примерно в 1: 2000 случаев.Чаще всего травмируются передние верхние (верхние резцы) (25; 26).
Кто подвергается риску?
Пациенты, наиболее подверженные риску стоматологической травмы, — это пациенты с плохим стоматологическим здоровьем и у которых анестезиологу было трудно «опустить дыхательную трубку» (это называется «трудной интубацией»).
Можно ли это предотвратить?
Хотя анестезиологи всегда очень осторожны, предотвратить повреждение зубов не всегда возможно. Было использовано несколько устройств, таких как капы и прикусные блоки, но они не предоставляют никаких гарантий.Более того, эти устройства могут затруднить размещение дыхательной трубки.
Ключевая ссылка:
NEWLAND MC, ELLIS SJ, PETERS KR et al.
Травма зубов, связанная с анестезией: отчет о 161 687 анестетиках, примененных за 14 лет.
Дж. Клин Анест 2007; 19: 339-345.
4. Дрожь / озноб
Насколько это распространено?
Дрожь после наркоза возникает на ранней стадии восстановления после наркоза примерно у 25-50% пациентов.
Кто подвергается риску?
Наиболее частой причиной является охлаждение. Другие причины, включая боль, жар и стресс после операции. Кажется, что это чаще встречается у мужчин и после более длительных операций, но довольно редко у пожилых пациентов.
Можно ли это предотвратить и / или вылечить?
Пока мы пытаемся уменьшить падение температуры тела, полностью предотвратить его невозможно. Есть также несколько препаратов, которые можно использовать для предотвращения и / или лечения послеоперационной дрожи.
Автор:
Д-р Синциана Аврамеску, доктор медицины (врач-ординатор)
Автор отзыва:
Д-р Мартин ван дер Вайвер, МБЧБ, FRCPC (специалист-анестезиолог)
Дата создания:
22 октября 2010 г.
Ключевой номер:
ALFONSI P.
Постанестетическая дрожь. Эпидемиология, патофизиология и подходы к профилактике и лечению.
Минерва анестезиол 2003; 69: 438-442.
Даже после завершения операции риск седации может сохраняться.
Анестезия — это не та область медицины, которую, по мнению большинства людей, понимают. Как сказал один анестезиолог: «Непрофессионалы думают, что мы бьем людей по голове, и они засыпают, а затем мы снова стучим их по голове, и они просыпаются».
Но сегодня даже врачи осознают, как мало они знают о эффектах сильной седации.
С момента зарождения современной медицины врачи, применяющие анестезию, в основном ограничивали свои беспокойства периодом, который начинается, когда пациенты принимают седативные препараты, и заканчивается, когда они полностью просыпаются.Итак, два поразительных исследования показывают, что эффекты анестезии сохраняются на год или дольше, увеличивая риск смерти еще долго после того, как операция закончилась и очевидные раны зажили.
«Мы не знаем, действительно ли то, что мы делаем, имеет эффект, который длится очень длительный период времени, но есть достаточно доказательств, чтобы предположить, что это может быть», — говорит доктор Дэвид Габа, профессор анестезиологии Медицинский факультет Стэнфордского университета. «Даже если это незаметное и довольно необычное явление, оно может затронуть очень много людей.”
Около 20 миллионов американцев ежегодно подвергаются хирургическим операциям под общей анестезией.
Беспокойство по поводу долгосрочного эффекта анестезии — и необходимость дополнительных исследований — начали возникать недавно, когда две исследовательские группы опубликовали статьи, связывающие глубокую седацию и повышенный риск смерти через год или два после операции.
Одно исследование, представленное прошлой осенью на ежегодном собрании Американского общества анестезиологов шведскими исследователями, показало, что продолжительность пребывания под глубокой анестезией является значительным фактором риска для прогнозирования смерти в течение двух лет после операции.Хотя пациенты в исследовании подвергались внесердечным хирургическим вмешательствам, большинство смертей произошло в результате сердечных приступов или рака.
Другое исследование, опубликованное в журнале Anesthesia & Analgesia в январе исследователями из Университета Дьюка, показало, что более длительное время, проведенное под глубокой седацией, увеличивает риск смерти в год после операции. Пациенты в исследовании Duke подверглись серьезным несердечным хирургическим вмешательствам под общей анестезией, и опять же, смерть в первый год после операции была в основном связана с сердечными приступами или раком.
«Идея о том, что то, что мы делаем в операционной, может повлиять на результаты у наших пациентов через несколько недель, месяцев или лет, является захватывающей, — говорит д-р Штеффен Э. Мейлер, вице-председатель по исследованиям в отделении анестезиологии и периоперационной медицины. в Медицинском колледже Джорджии.
Эксперты по хирургии и анестезиологи встретились прошлой осенью в Вашингтоне, округ Колумбия, а с тех пор на небольших региональных встречах, чтобы обсудить результаты и спланировать исследования, которые могут ответить на их вопросы.Пока врачи, похоже, согласны с тем, что долгосрочные последствия операции и анестезии могут привести к летальному исходу. Но они не пришли к единому мнению о точной причине.
Некоторые эксперты предполагают, что анестезия и хирургическое вмешательство могут вызвать каскад воспаления в организме, который может усугубить сердечные, респираторные, раковые заболевания или деменцию.
Согласно ведущей теории — пока это только гипотеза — операция и анестезия вызывают выброс гормонов стресса, таких как норадреналин, которые, в свою очередь, активируют воспалительные реакции в организме и подрывают работу иммунной системы.Известно, что воспаление усугубляет многие заболевания, включая болезни сердца, рак и даже слабоумие.
С тех пор как были опубликованы первые исследования, новые исследования показали, что внесердечные хирургические вмешательства с анестезией также могут вызывать снижение когнитивных функций у некоторых пожилых людей в течение двух лет после операции, говорит доктор Терри Г. Монк, профессор анестезиологии в Герцог, руководивший исследованием. Эти данные были представлены прошлой осенью на ежегодном собрании Американского общества анестезиологов.
«Ни операция, ни анестезия не являются естественным явлением», — говорит Габа.«Некоторые люди подозревают — но все еще мало доказательств — это могут быть люди, у которых воспалительные процессы не приходят в норму после операции, но остаются активными в течение очень долгого времени».
Хирургия сама по себе вызывает боль, стресс и беспокойство, отмечает Мейлер. Затем есть анестезия, возможно, переливание крови и, как правило, переохлаждение (низкая температура тела) во время операции — все это может серьезно подорвать иммунную систему.
Больные, пожилые люди и люди с ожирением могут подвергаться большему риску смерти в течение длительного времени после операции.
«Сейчас мы начинаем понимать, что, возможно, есть зона, которую мы всегда считали хорошей, и которая может иметь некоторые тонкие эффекты, о которых мы не знали раньше», — говорит Габа.
Хотя врачи должны уметь притуплять боль, удерживать пациента от движения и блокировать сознание и память во время операции, они также должны иметь возможность разбудить пациента вскоре после операции. Если новые результаты подтвердятся, у них будет еще больше причин давать пациентам как можно меньше анестезии и принимать дополнительные меры для защиты пациентов.
Новые мониторы, которые точно измеряют уровень седативного воздействия у пациента, могут помочь повысить безопасность, говорит доктор Майкл Лью, председатель анестезиологии Национального медицинского центра City of Hope в Дуарте. Рассказы о пациентах, просыпавшихся во время операции, стимулировали разработку сложных мониторов, но даже с мониторами врачи сталкиваются с необходимостью балансирования.
«Возникло ощущение, что, возможно, иногда анестезия недостаточно глубокая и что нам нужны более качественные мониторы, чтобы оценить глубину анестезии», — говорит Лью.«С другой стороны, исследование Монка говорит, что если вы заглянете слишком глубоко, вы увеличите смертность».
Врачи также говорят, что введение пациентам определенных лекарств перед операцией может снизить риск смерти в будущем. Например, бета-адреноблокаторы, препараты, контролирующие гипертензию, рекомендуются многим пациентам перед внесердечным хирургическим вмешательством, чтобы снизить риск послеоперационной смерти. Бета-адреноблокаторы могут снизить нагрузку на сердце во время операции. Однако исследование 2004 года показало, что только около 40% подходящих кандидатов на профилактическую меру получили ее.
Два недавних исследования, говорит Мейлер, показывают, что статины, назначаемые пациентам, перенесшим серьезную сосудистую операцию, могут защитить от смерти после операции, улучшая уровень холестерина у пациента и стабилизируя бляшки на стенках артерий, чтобы избежать разрыва.
Предоперационные визиты между пациентом и анестезиологом все чаще включают обсуждения о минимизации долгосрочных рисков хирургического вмешательства. Некоторым пациентам может быть безопаснее, например, определенный тип анестезии.
Благодаря постоянным исследованиям, по словам Мейлера, «предоперационный визит выйдет на новый уровень сложности».
Общие сведения об анестезии и общих побочных эффектах
Современная анестезия — с использованием комбинации лекарств, чтобы пациенты не чувствовали боли, не двигались или не осознавали во время операции — существует с 1840-х годов. Сегодня это очень тонкая область медицины, которая ежедневно практикуется различными способами на тысячах пациентов в США.
Анестезия очень безопасна, но у нее есть некоторые общие, обычно легкие побочные эффекты.Анестезиолог UNC Health Дженни Эскилдсен, доктор медицины, объясняет, какие побочные эффекты могут возникнуть при анестезии. Но сначала полезно разобраться в типах анестезии.
Типы анестезииОбщая анестезия
В общей анестезии используются лекарства, уменьшающие боль, осознанность и движение. Он доставляется с помощью внутривенных лекарств и вдыхаемых паров. Под общей анестезией пациент находится без сознания и не реагирует на стимул операции.Он используется для более длительных или более инвазивных процедур.
Сознательная седация
Сознательная седация состоит из лекарств для облегчения боли и уменьшения беспокойства, которые обычно вводятся через капельницу. Есть уровни седации, от легкой до глубокой, которые влияют на сознание пациента. Он используется для процедур, не требующих бессознательного состояния пациента, таких как эндоскопия.
Регионарная анестезия
Региональная анестезия воздействует на нервы в определенном месте тела, чтобы заблокировать боль только в одной области, например, в руке или ноге.Процедуры, направленные на блокировку функции нерва таким образом, обычно называются блокадой нерва и выполняются посредством инъекции. Эпидуральная анестезия — это разновидность нервной блокады, которая часто используется для уменьшения боли во время родов, не снижая осведомленности матери во время родов.
Местная анестезия
Местная анестезия — это обезболивающее лекарство, вводимое в определенную область, воздействующее на небольшую область тела без ухудшения восприятия. Он обычно используется при стоматологических процедурах, для небольших порезов, требующих наложения швов, и для биопсии.Местная анестезия также может быть кремом для местного применения.
Хотя для регионарной и местной анестезии обычно не требуется, чтобы пациент находился без сознания, их также можно использовать под общим наркозом. Например, во время операции по замене коленного сустава может быть введена местная анестезия вокруг коленного сустава, региональная анестезия может использоваться для блокирования боли в ноге, а общая анестезия может быть использована для того, чтобы пациент потерял сознание.
Общие побочные эффекты анестезии
Тошнота
Многие пациенты, которые проходят анестезию, сообщают о тошноте или рвоте.Чаще всего это происходит в течение первых нескольких часов или дней после операции. Лекарства, используемые во время анестезии, могут вызвать это ощущение, которое может ухудшаться в зависимости от типа процедуры, например, операции на брюшной полости. Поскольку тошнота — это хорошо известный побочный эффект анестезии, пациентам обычно назначают лекарства от тошноты, чтобы предотвратить ее появление.
Сухость во рту
Сухость во рту на самом деле является потенциальным побочным эффектом лекарства от тошноты.
«Мы знаем, что тошнота может быть очень неудобной для пациентов, поэтому мы стараемся избежать этого побочного эффекта с помощью профилактических лекарств», -Эскилдсен говорит. «Мы взвешиваем риски и преимущества каждого дополнительного лекарства для каждого человека».
Анестезиологи заранее беседуют с пациентами и объясняют, что «хотя мы можем использовать определенное лекарство, чтобы избежать тошноты, возможно, мы создаем ощущение сухости во рту», - говорит доктор Эскильдсен. Обычно пациенты предпочитают тошноту сухость во рту.
Боль в горле
«При общей анестезии мы иногда помещаем дыхательное устройство в заднюю часть рта или горла, чтобы помочь пациенту поддерживать нормальное дыхание во время операции», -Эскилдсен говорит. «Хотя пациент не знает, что дыхательное устройство помещается или снимается под общей анестезией, эти устройства могут вызывать боль в горле».
Шероховатость
«Чувство слабости или усталости в течение некоторого периода времени после операции является обычным явлением, но это зависит от лекарств и хирургических вмешательств», — говорит доктор Эскильдсен. «Если у вас есть лекарство, которое выводится из вашего тела медленнее, и / или у вас более длительная операция, вы можете дольше чувствовать себя слабым».
Затруднение при мочеиспускании или запор
Иногда лекарства, используемые для анестезии, могут затруднить мочеиспускание или опорожнение кишечника после операции.Это может произойти, когда нижняя половина тела немеет перед операцией, и этот побочный эффект обычно уменьшается, когда ощущение онемения проходит. Задержка мочи и замедление работы кишечника также являются известными побочными эффектами обезболивающих опиоидных препаратов.
Процесс пациента
Доктор Эскильдсен говорит, что в каждой ситуации ее команда разрабатывает анестетик в зависимости от потребностей пациента, задач хирурга и целей операции. Во время анестезии также используются дополнительные лекарства, помогающие справиться с тревогой или контролировать артериальное давление или частоту сердечных сокращений.Этот индивидуальный план анестезии объясняется пациентам перед операцией вместе с возможными побочными эффектами, которые могут возникнуть.
«Для нас, как для анестезиологической бригады пациента, крайне важно быть уверенным, что пациент действительно проинформирован о том, что дает нам свое разрешение на продвижение нашего конкретного плана анестезии», — говорит д-р Эскилдсен.
Пациенты проводят время в комнате для восстановления после операции с медсестрами, которые могут устранить любые побочные эффекты, которые могут произойти, и убедиться, что они выздоравливают, как ожидалось.Команда врачей всегда под рукой, чтобы решить любые медицинские проблемы, которые могут возникнуть после операции.
Поговорите со своим врачом, если у вас есть предстоящая процедура, требующая анестезии, и у вас есть вопросы по этому поводу. Нужен врач? Найдите ближайшего к вам.
общая анестезия — седация — UCLA Anesthesiology & Perioperative Medicine
Существует четыре основных категории анестезии, применяемой во время хирургических операций и других процедур: общая анестезия, региональная анестезия, седация (иногда называемая «контролируемая анестезия») и местная анестезия.Иногда пациенты могут выбирать, какой тип анестезии будет использоваться.
Ваш врач-анестезиолог обсудит типы анестезии, которые будут безопасными и подходящими для необходимой вам операции или процедуры, и четко объяснит ваши варианты. Ниже вы найдете более подробную информацию и ссылки на короткие видеоролики, которые предоставят вам дополнительную информацию.
Общая анестезия — это то, о чем люди чаще всего думают, когда слышат слово «анестезия». Во время общей анестезии вы находитесь без сознания и не ощущаете никаких ощущений.Во время общей анестезии можно использовать множество различных лекарств. Некоторые из них представляют собой анестезирующие газы или пары, которые вводятся через дыхательную трубку или маску. Некоторые лекарства вводятся внутривенно, чтобы вызвать сон, расслабить мышцы и облегчить боль.
Врачи-анестезиологи UCLA работают с каждым пациентом индивидуально, чтобы определить, какая комбинация лекарств лучше всего, в зависимости от вашего состояния здоровья, других ваших заболеваний, лекарств, которые вы принимаете, любых аллергий и типа операции, которую вы делаете.
Наиболее частым побочным эффектом общей анестезии является сонливость. Обычно это проходит в течение первых часов или двух после окончания операции. Некоторые пациенты могут испытывать боль в горле или тошноту. Если у вас в анамнезе укачивание или тошнота после предыдущих операций, обязательно сообщите об этом своим врачам и медсестрам, так как вам могут потребоваться лекарства до операции, чтобы предотвратить тошноту после нее.
Серьезные реакции на общую анестезию очень редки. Ваша анестезиологическая бригада имеет немедленный доступ к лекарствам для оказания неотложной помощи для лечения любой реакции и будет постоянно контролировать ваши жизненно важные показатели на протяжении операции и восстановления.
Регионарная анестезия вызывает онемение определенной области тела, чтобы пациент не чувствовал боли. Он может полностью блокировать чувствительность той области тела, которая требует хирургического вмешательства. Анестезиолог вводит местную анестезию (обезболивающее) рядом с нервным пучком, который обеспечивает чувствительность этой области.
Два очень распространенных типа регионарной анестезии — это спинальная и эпидуральная анестезия. Любой из них может использоваться при родах или для ортопедических процедур, таких как полная замена коленного сустава и полная замена бедра.Иногда эпидуральный катетер оставляют на месте, чтобы обеспечить непрерывное обезболивание в течение одного или нескольких дней после операции. Это обычное явление после операции на груди или животе, даже если во время операции используется общая анестезия.
Блокады нервов — это еще один тип регионарной анестезии, который может облегчить боль в меньшей области, например в руке или ноге. Примеры включают блокаду бедренного нерва для онемения бедра и колена или блокаду плечевого сплетения для онемения плеча и руки.
Проведение регионарной анестезии перед операцией не означает, что вы должны полностью бодрствовать. Многие пациенты предпочитают седативный эффект, чтобы расслабиться и уснуть во время процедуры. Иногда регионарная анестезия используется в сочетании с общей анестезией при обширных операциях на груди или брюшной полости. Преимущество этого метода в том, что пациентам после операции не требуется много опиоидных обезболивающих.
Седация , также известная как «контролируемая анестезия», — это то, что люди в прошлом часто называли «сумерками».Лекарства вводятся, обычно через капельницу, чтобы пациент почувствовал сонливость и расслабился. В зависимости от типа процедуры и предпочтений пациента возможны различные уровни седации.
Пациент находится в бодрствующем состоянии под легким седативным действием, которое часто используется в хирургии глаза, и может отвечать на вопросы или инструкции. При умеренной седации пациент может задремать, но легко просыпается. Глубокая седация почти такая же, как и общая анестезия, что означает, что пациент глубоко спит, хотя может дышать без посторонней помощи.Глубокая седация лекарством под названием пропофол часто используется для таких процедур, как верхняя эндоскопия или колоноскопия.
Местная анестезия — это термин, используемый для обозначения лекарств, таких как лидокаин, которые вводятся через иглу или наносятся в виде крема для обезболивания небольшого участка. Сама по себе местная анестезия может обеспечить достаточное обезболивание для ограниченных процедур, таких как зашивание глубокого разреза или пломбирование полостей. Его часто используют вместе с седативными средствами во время небольших амбулаторных операций.В конце многих операций хирург может ввести местную анестезию для дополнительного облегчения боли во время выздоровления.
Побочные эффекты при анестезии
Спасибо, что доверили нам свою заботу!
Чего ожидать?
Есть три этапа:
Предварительная операция: В этой области вы подготовитесь к процедуре.
ИЛИ: Здесь будет проходить ваша процедура.
Post Op: Здесь вы будете выздоравливать и находиться под наблюдением после процедуры
Сколько времени длится процедура?
Большинство процедур обычно занимают от 30 до 60 минут, хотя вы должны запланировать два-три часа на ожидание, подготовку и восстановление.
ПОБОЧНЫЕ ЭФФЕКТЫ АНЕСТЕЗИИ:
После процедуры с применением седативных средств у вас могут возникнуть или не проявиться общие побочные эффекты анестезии. (В зависимости от типа используемой анестезии) Все по-разному реагируют на лекарства, которые мы им даем, время восстановления зависит от человека.
1. Вялость, сонливость или головокружение в течение нескольких часов, продолжительность может варьироваться.
2. Тошнота и рвота
3. Отсроченное время реакции.
4. Сухость во рту, першение в горле, насморк.
5. Дрожь и чувство холода
ВАШ АНЕСТЕЗИОЛОГ ОБСУДИТ ВАШ ПЛАН АНЕСТЕЗИИ ПЕРЕД ВАШЕЙ ПРОЦЕДУРОЙ.
Если у вас возникнут какие-либо вопросы в любое время во время вашего пребывания, ПОЖАЛУЙСТА, НЕ СТЕСНЯЙТЕСЬ!
Вы останетесь в палате восстановления, пока не почувствуете себя достаточно стабильно, чтобы вас выписали домой.Продолжительность побочных эффектов анестезии может варьироваться.
Обычно рекомендуется, чтобы пациенты воздерживались от управления автомобилем в течение 24 часов после процедуры, при которой вводится седативный эффект.
Медсестра из палаты выздоровления даст вам устные и письменные инструкции, которым вы должны следовать, чтобы выздороветь в домашних условиях.
Если у вас возникнут дополнительные вопросы об анестезии после процедуры, обратитесь к медсестре или анестезиологу при выписке или позвоните в центр по телефону 305-662-3100.
Общие сведения об анестезии
.
 Исключения возможны только после консультации с анестезиологом.
Исключения возможны только после консультации с анестезиологом. Местный анестетик вводится в этот самый футляр с жидкостью с помощью очень тонкой иглы. Спинальная анестезия наступает быстро и требует относительно небольшой дозы анестетика.
Местный анестетик вводится в этот самый футляр с жидкостью с помощью очень тонкой иглы. Спинальная анестезия наступает быстро и требует относительно небольшой дозы анестетика. Спинальную анестезию используют собственно для обезболивания операции кесарева сечения, эпидуральную — для того, чтобы при необходимости ввести дополнительную дозу препарата и для устранения боли в послеоперационном периоде.
Спинальную анестезию используют собственно для обезболивания операции кесарева сечения, эпидуральную — для того, чтобы при необходимости ввести дополнительную дозу препарата и для устранения боли в послеоперационном периоде.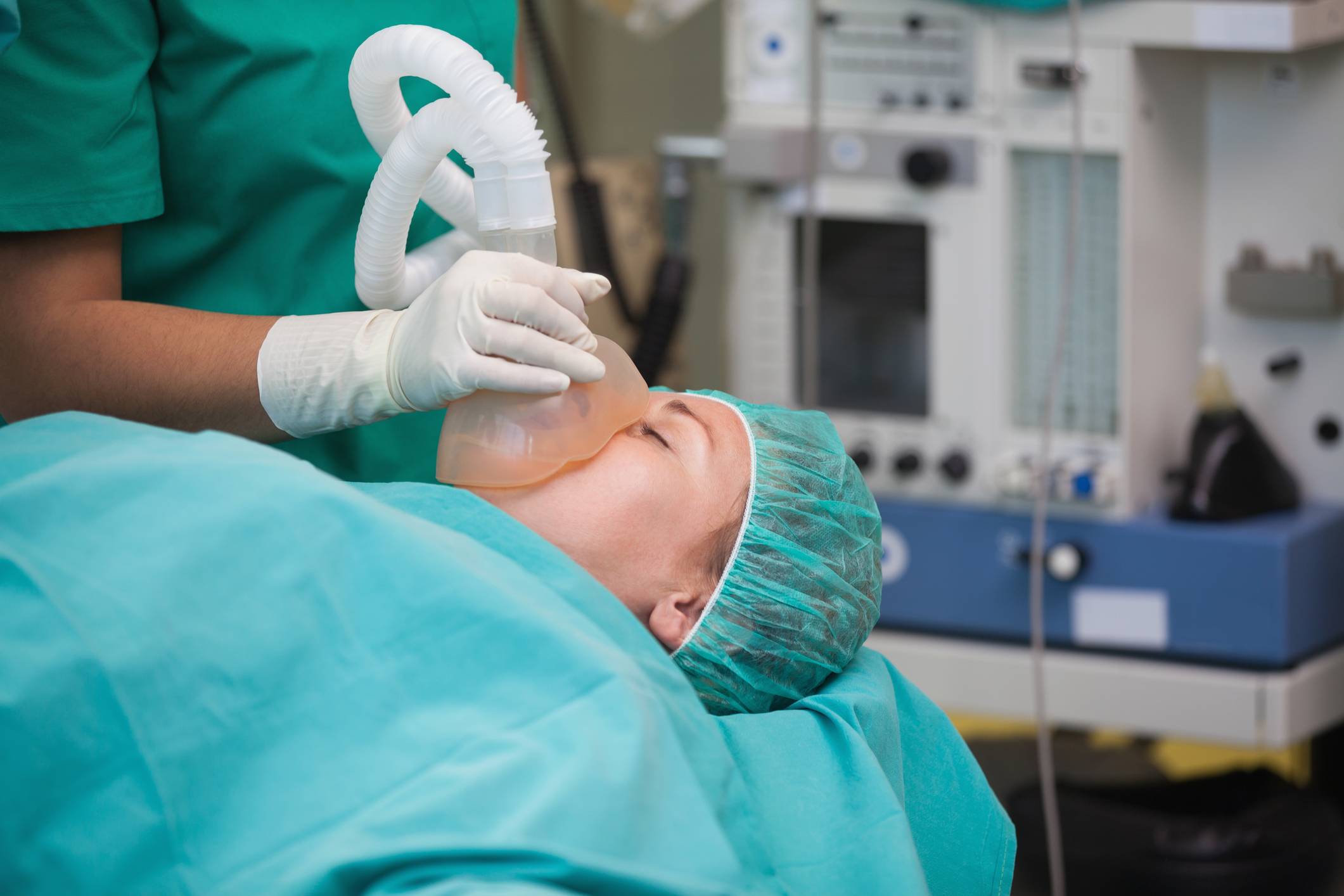

 В этих случаях регионарную анестезию лучше избежать.
В этих случаях регионарную анестезию лучше избежать. 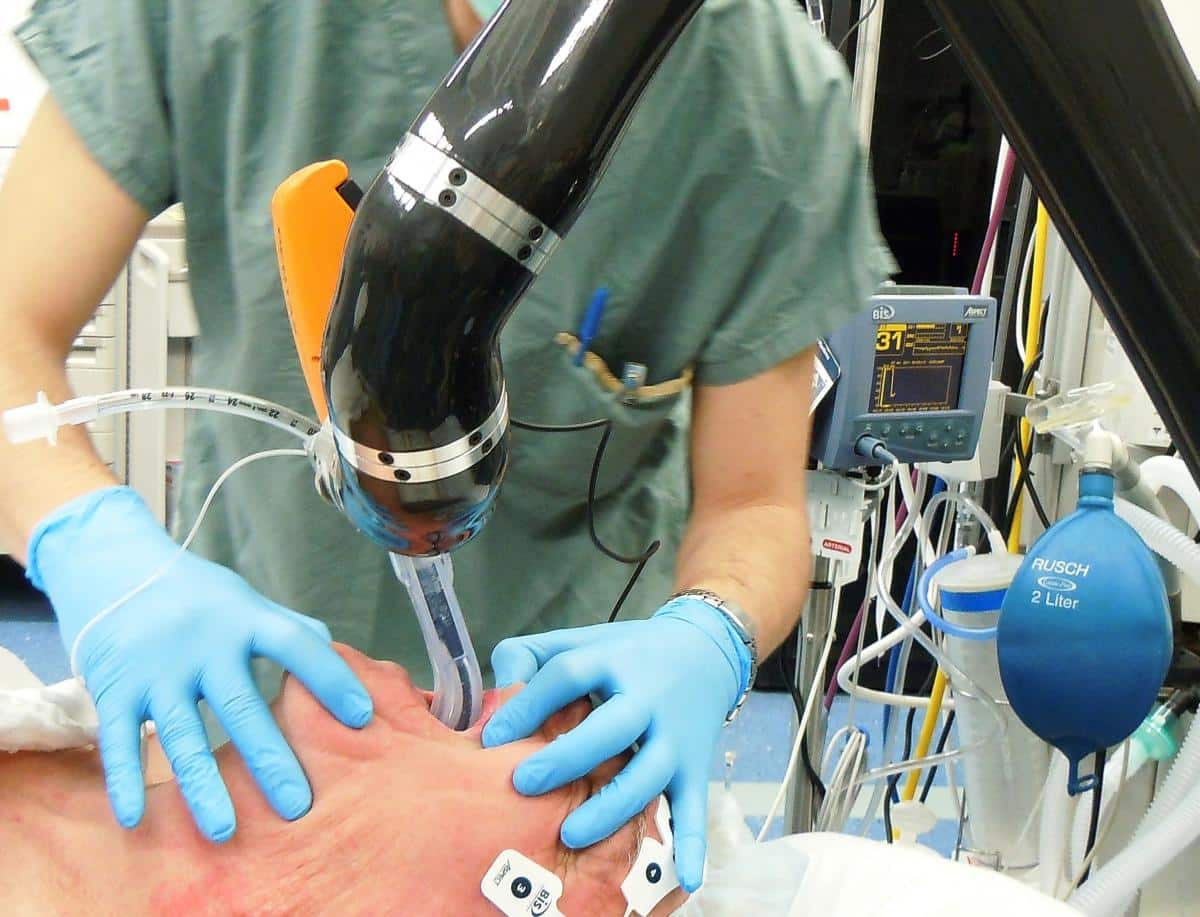 Только такая анестезия называется наркозом.
Только такая анестезия называется наркозом.

 Такое может продолжаться довольно долго после операции, порой даже нужно обращаться к невропатологу за помощью. О том, как восстановить память после наркоза, можно прочитать тут.
Такое может продолжаться довольно долго после операции, порой даже нужно обращаться к невропатологу за помощью. О том, как восстановить память после наркоза, можно прочитать тут. Чем опасен наркоз при операции? Возможны проблемы с дыханием, вплоть до асфиксии, особенно если у человека астма.
Чем опасен наркоз при операции? Возможны проблемы с дыханием, вплоть до асфиксии, особенно если у человека астма.