Признаки, симптомы и лечение болезни поджелудочной железы. Панкреатит.
В этой статье речь пойдет о чрезвычайно полезном органе, участвующем в пищеварении — о поджелудочной железе. Этот орган отвечает за образование очень важных для пищеварения ферментов и инсулина — гормона, который контролирует уровень сахара в крови. Рассмотрим признаки, симптомы и лечение болезни поджелудочной железы у мужчин и женщин. Лечение хронического панкреатита также лучше доверить профессионалам врачам из клиники Медлафн-Сервис.
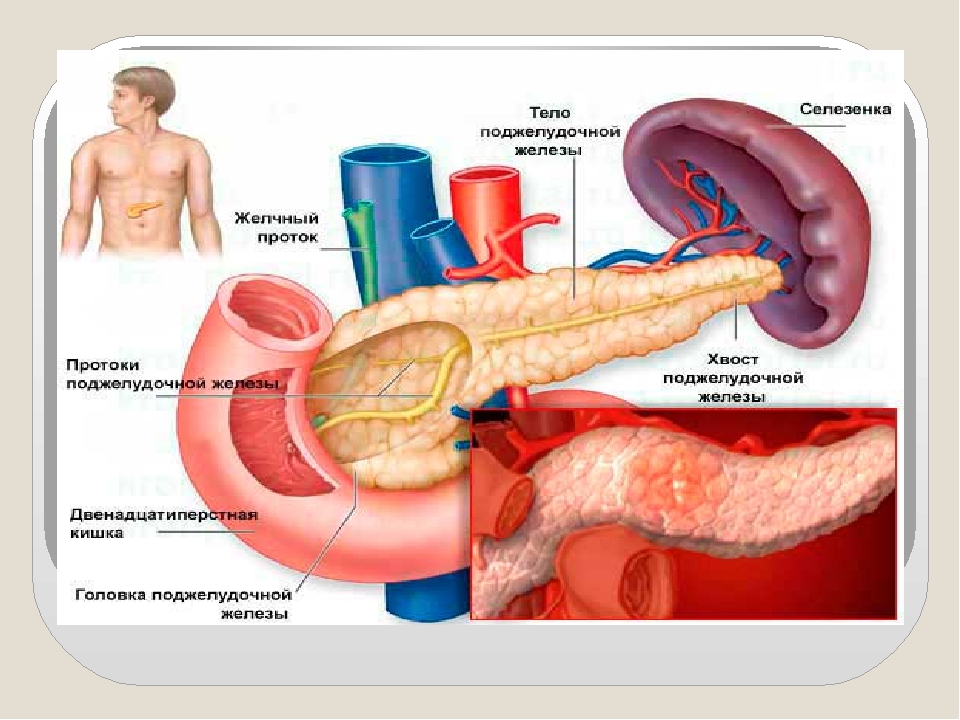
Она находится непосредственно за желудком и располагается поперек живота. Его средняя длина составляет 15 сантиметров. Поджелудочная железа работает следующим образом. Ее клетки богаты панкреатическим соком, который состоит из пищеварительных ферментов. Этот сок, смешиваясь с желчью, попадает в 12-перстную кишку, где ферменты начинают свою работу по расщеплению белков, углеводов и жиров. Одними из главных причин дисфункции поджелудочной железы являются злоупотребление алкоголем или желчнокаменная болезнь (когда желчные протоки, по которым панкреатический сок попадает в 12-перстную кишку, закупориваются).
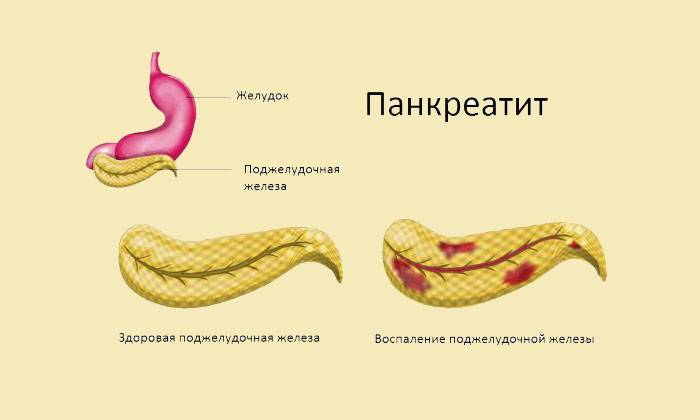
Как следствие этого процесса обычно возникает острый панкреатит, то есть воспаление поджелудочной железы. Это воспаление заставляет человека испытывать сильнейшие боли в животе и подвергает его риску летального исхода. В случае острого панкреатита больного следует немедленно госпитализировать.
Хронический панкреатит характеризуется медленным и постепенным воспалением поджелудочной железы, вследствие чего ткани железы зарубцовываются. Это приводит к дисфункции пищеварительного процесса из-за нехватки вырабатываемых ферментов, а также к дефициту инсулина. Возникает риск заболевания сахарным диабетом. Типичные симптомы хронического панкреатита: понос, метеоризмы, тошнота и отрыжка. В случае обнаружения этих симптомов следует немедленно обратиться к врачу-гастроэнтерологу. Если сахарный диабет уже развился, то лечением будет заниматься врач-эндокринолог.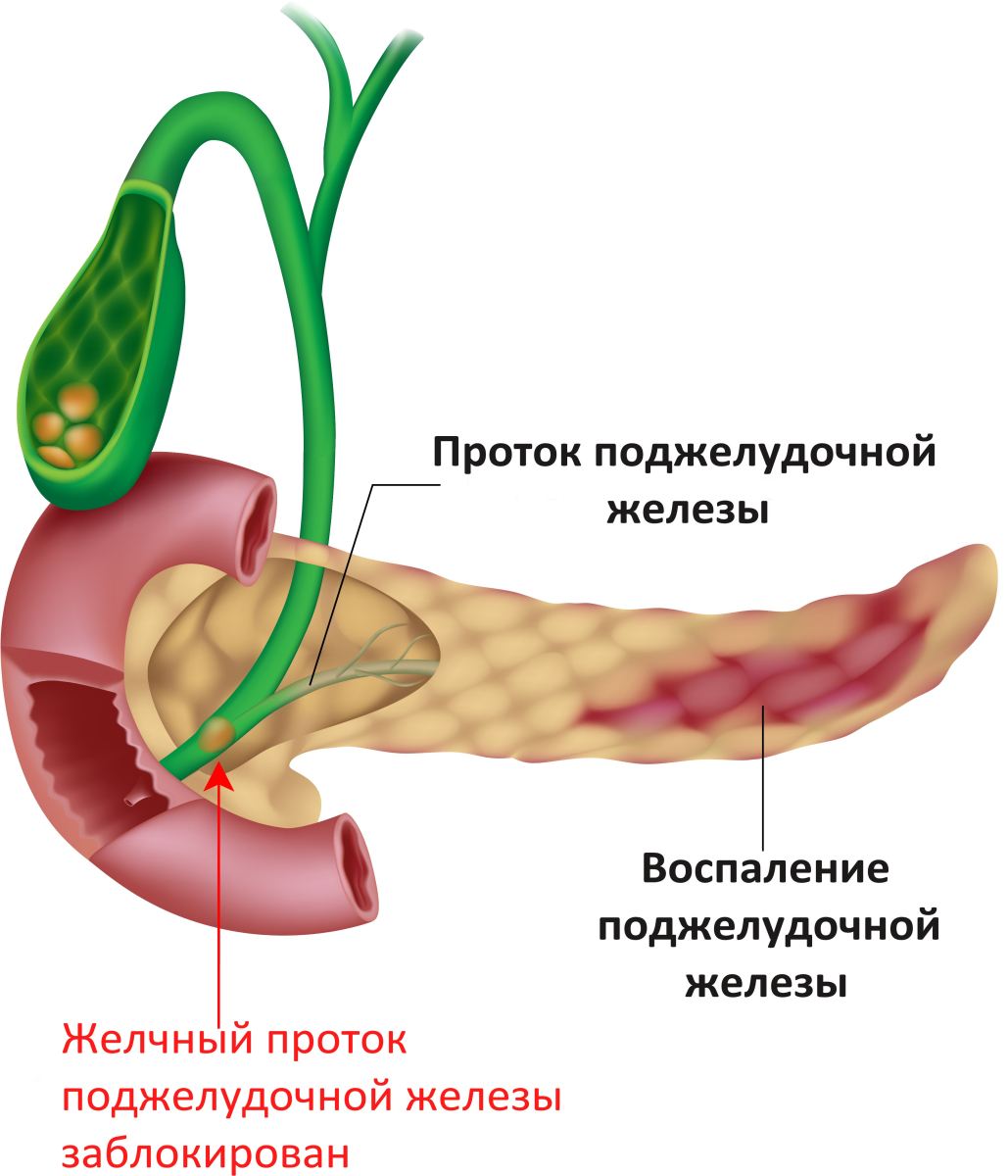
Самое опасное онкологическое заболевание — рак поджелудочной железы. Эта болезнь протекает незаметно для больного и обнаруживает себя лишь тогда, когда опухоль распространяется и на другие органы, и возникают метастазы. Довольно часто эта болезнь оказывается смертельной.
Поджелудочная железа, симптомы — Клиника Здоровье 365 г. Екатеринбург
Поджелудочная железа. Симптомы заболеваний поджелудочной железы схожи и, как правило, варьируют в зависимости от степени выраженности процесса и локализации в хвосте, теле, головке поджелудочной железы.
При заболеваниях поджелудочной железы основные симптомы могут включать в себя:
- боль в верхней части живота;
- боль в животе, которая иррадиирует (отдает) в спину, или опоясывает;
- боль в животе, которая усиливается после приема пищи;
- боль в животе, которая несколько стихает в согнутом положении;
- тошнота;
- рвота;
- болезненность при прикосновении к животу;
- нарушение переваривания пищи;
- потеря веса;
- зловонный стул с примесью жира (стеаторея).

Среди заболеваний поджелудочной железы выделяют:
- функциональные расстройства поджелудочной железы;
- аномалии поджелудочной железы;
- острый и хронический панкреатит;
- туберкулез поджелудочной железы;
- сифилис поджелудочной железы;
- сосудистые поражения поджелудочной железы;
- кисты поджелудочной железы;
- камни и кальцификаты поджелудочной железы;
- амилоидоз поджелудочной железы;
- опухоли поджелудочной железы.
Поджелудочная железа является эндокринным органом и располагается в проекции желудка в верхней части живота. Поджелудочная железа вырабатывает ферменты, которые участвуют в процессе пищеварения и гормоны (инсулин и глюкагон), которые участвуют в регулировании уровня сахара (глюкозы) крови.
Когда обращаться к врачу.
Посетите врача, если вас беспокоят стойкие боли в животе. Немедленно обратитесь за медицинской помощью, если боль в животе настолько серьезна, что вы не можете найти положение тела, в котором боль не беспокоит.
Заболевания поджелудочной железы — причины, симптомы, виды, диагностика, лечение
29 Февраля 2012 г.
Заболевания поджелудочной железы: особенности болезней органа брюшной полости
Поджелудочная железа – непарный секреторный орган, расположенный в брюшной полости слева от желудка. Функция поджелудочной железы – выработка в просвет двенадцатиперстной кишки активного панкреатического сока, содержащего слизистые вещества и ферменты, помогающие расщеплению белков, жиров, углеводов. Любые функциональные нарушения работы поджелудочной железы чреваты развитием тяжелых заболеваний.
Заболевания поджелудочной железы начинаются с воспалительного процесса – острого или хронического.
Симптомы заболеваний поджелудочной железы
Общие симптомы заболеваний поджелудочной железы следующие:
- Сильная или умеренная боль, чаще всего носящая опоясывающий характер (в некоторых случаях локализуется в верхней левой или правой части брюшной полости с отдачей в спину).

- Тошнота, рвота.
- Сильная слабость.
Воспаление поджелудочной железы занимает 3-е место среди заболеваний органов брюшной полости и, согласно данным медицинской статистики, встречается у каждого десятого жителя планеты.
В индустриально развитых странах в последние десятилетия наблюдается рост онкологических заболеваний поджелудочной железы. Среди причин смерти в онкологии рак поджелудочной железы занимает 5-е место после рака легких, толстой кишки, молочной железы и простаты.
Острый панкреатит
Наиболее распространенным заболеванием поджелудочной железы является панкреатит. Панкреатит может иметь как острое, так и хроническое течение.Причины возникновения острого панкреатита
- Злоупотребление алкоголем.
- Употребление острой, жирной и сладкой пищи.
- Рефлюкс (обратный, отличающийся от нормального ток жидкости) желчи в панкреатические протоки при желчнокаменной болезни.

- Повреждение протоков поджелудочной железы.
- Нарушение микроциркуляции поджелудочной железы.
- Синдром диссеминированного внутрисосудистого свертывания крови.
- Стресс.
Симптомы острого панкреатита
- Интенсивная боль в левом подреберье с отдачей в бок, спину, плечо, может иметь опоясывающий характер, редко – в область сердца.
- Тошнота и рвота.
- Бледность кожных покровов.
- Учащение сердцебиения (тахикардия).
- Сухость во рту.
Диагностика острого панкреатита
- Биохимический анализ крови.
- Биохимический анализ мочи.
- УЗИ поджелудочной железы.
- КТ или МРТ поджелудочной железы.
- Лапароскопия.
- Ангиография.
- Эндоскопия верхних отделов желудочно-кишечного тракта.
Лечение острого панкреатита
- Дезинтоксикация.
- Коррекция режима питания.

- Медикаментозное лечение (холинолитические препараты, нутрицевтики и др.).
Хронический панкреатит
Причины возникновения хронического панкреатита
- ЖКБ (желчнокаменная болезнь).
- Злоупотребление алкоголем и жирной пищей.
- Вирусные инфекции.
- Воспалительные процессы поджелудочной железы.
- Интоксикация.
- Стресс.
Симптомы хронического панкреатита
- Боль в эпигастральной области и левом предреберье.
- Понос, диспепсические явления.
- Светлый цвет и жирный вид кала.
- Потеря аппетита, потеря веса.
- Дискомфорт при употреблении острой, жирной пищи.
Диагностика хронического панкреатита
- Биохимическое исследование крови и мочи.
- Рентгенография поджелудочной железы.
- УЗИ поджелудочной железы, печени и желчных путей.
- Фиброгастродуоденоскопия.

Лечение хронического панкреатита
- Коррекция пищевого режима, дробное питание.
- Купирование болевого синдрома.
- Профилактика рецидивов.
- Дезинтоксикация.
Рак поджелудочной железы
Частота возникновения РПЖ (рака поджелудочной железы) составляет приблизительно 10-15 случаев на 100 000 населения в год. Рак поджелудочной железы поражает преимущественно мужчин в возрасте 55-60 лет, живущих в развитых странах.
Причины возникновения рака поджелудочной железы
- Табакокурение (у курильщиков заболевание встречается в 3 раза чаще, чем у некурящих).
- Ожирение.
- Заболевания желчевыводящих путей.
- Употребление жирной, острой пищи, большого количества мясных продуктов.
- Сахарный диабет.
- Хронический панкреатит с частыми рецидивами.
- Алкоголизм.
- Возраст старше 50 лет.
- Наследственная предрасположенность.

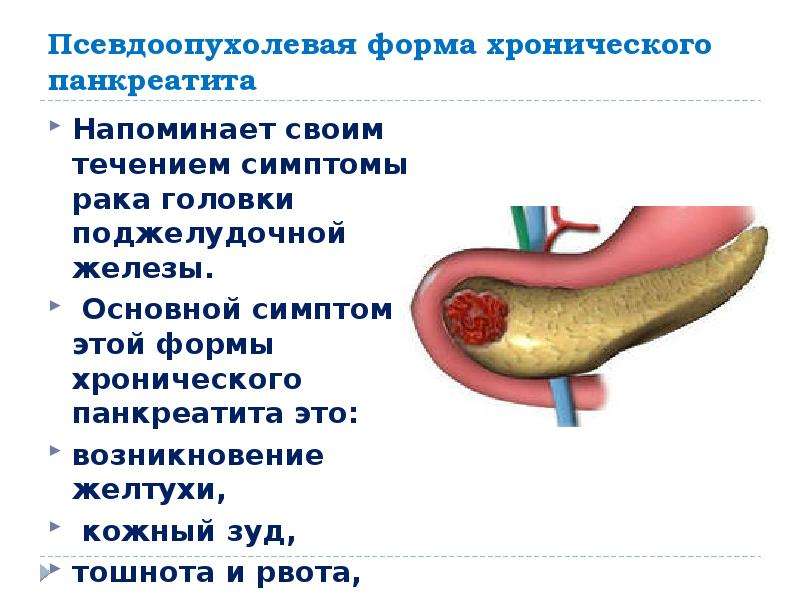
Симптомы рака поджелудочной железы
- Желтуха.
- Боль по средней линии живота.
- Снижение аппетита.
- Кожный зуд.
- Повышенная утомляемость.
- Нарушение пищеварения (тошнота, рвота, метеоризм, запоры, поносы и др.).
- Увеличение желчного пузыря и печени.
- Сахарный диабет.
Диагностика рака поджелудочной железы
- КТ или МРТ поджелудочной железы.
- УЗИ поджелудочной железы, печени, желчных путей.
- Холангиопанкреатография.
- Анализ крови на онкомаркер рака поджелудочной железы СА 19-9.
Лечение рака поджелудочной железы
- Медикаментозное лечение.
- Оперативное удаление части поджелудочной железы с протоками и двенадцатиперстной кишкой, восстановление путей прохождения желчи и кишечного содержимого.
Гастроэнтерологи ГУТА КЛИНИК предупреждают о серьезности заболеваний поджелудочной железы – на ранних стадиях здоровье возможно сохранить, не прибегая к оперативным вмешательствам. Главное – не медлить с обращением к врачу.
Главное – не медлить с обращением к врачу.
Лечение заболеваний поджелудочной железы – комплексное. Наши специалисты уделяют большое значение коррекции режима питания пациента, режима труда и отдыха, отказу от вредных привычек, нормализации состояния нервной системы.
По показаниям применяется медикаментозная терапия (ферментные препараты, анальгетики и спазмолитики при выраженном болевом синдроме, антибиотикотерапия с целью профилактики гнойных осложнений и др.).
Автор
Руханова Лариса Викторовна
, Гастроэнтеролог, гепатолог
Рубрика здоровье: лечение панкреатита — Официальный сайт Администрации Санкт‑Петербурга
Диагноз «панкреатит» — сегодня не редкость. Это заболевание представляет собой воспаление поджелудочной железы. Часто имеющиеся проблемы с пищеварением нами осознаются лишь, как простые погрешности в еде, которые сами по себе должны пройти. К сожалению, на практике все происходит иначе. О панкреатите и о том, как его предупредить эта публикация.
Часто имеющиеся проблемы с пищеварением нами осознаются лишь, как простые погрешности в еде, которые сами по себе должны пройти. К сожалению, на практике все происходит иначе. О панкреатите и о том, как его предупредить эта публикация.
Отчего возникает воспаление при панкреатите?
Функционирование поджелудочной железы может нарушить чрезмерно острая, жирная и жареная пища, переедание, острое или хроническое отравление алкоголем, а также нервно-психическое перевозбуждение, что резко повышает выделение панкреатического сока. Приступ вызывается тем, что поврежденные протоки поджелудочной железы не в состоянии отвести сок, и он вместо кишечника попадает в ткани поджелудочной железы, вызывая ее воспаление. В зону риска этой болезни попадают мужчины, склонные к перееданию и злоупотреблению алкоголем, и женщины во время беременности и на раннем послеродовом периоде. Кроме того, приступ острого панкреатита может спровоцировать язвенная болезнь, длительный прием гормональных препаратов.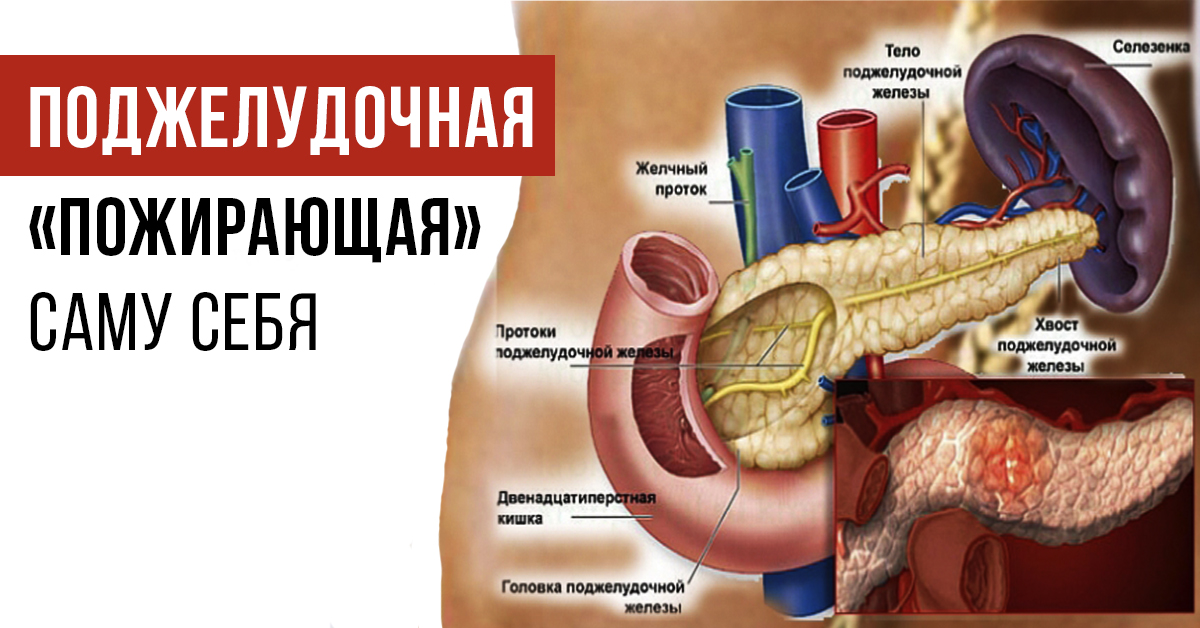 Часто острый панкреатит, возникает и при заболеваниях желчного пузыря, желчных протоков, желчнокаменной болезни, циррозе печени. Среди возможных причин приступа панкреатита – физическая травма живота (например, удар при падении). При остром панкреатите пациент госпитализируется и пребывает в стационаре в течение 3-7 дней.
Часто острый панкреатит, возникает и при заболеваниях желчного пузыря, желчных протоков, желчнокаменной болезни, циррозе печени. Среди возможных причин приступа панкреатита – физическая травма живота (например, удар при падении). При остром панкреатите пациент госпитализируется и пребывает в стационаре в течение 3-7 дней.
Какими симптомами сопровождается панкреатит?
Симптомы острого панкреатита – сильная боль в области живота. При этой болезни локализация боли возможна в различных местах живота: если воспаляется головка поджелудочной железы, то болит в правом подреберье, если тело железы, то – в подложечной области, если хвост, то – в левом подреберье. Но иногда боли носят опоясывающий характер (когда воспалена вся поджелудочная железа). Иногда боль отдает в спину и редко – за грудину и левую лопатку.
Симптомы хронического панкреатита таковы: плохой аппетит, рвота, тошнота, вздутие живота, отрыжка, повышенное слюноотделение, различные нарушения работы пищеварительного тракта, боли в верхнем отделе живота и спине (локализация боли аналогична острой форме заболевания). От жирной и острой пищи или алкоголя у больного хроническим панкреатитом возможны обострения течения болезни в форме жгучей, часто даже сверлящей боли.
От жирной и острой пищи или алкоголя у больного хроническим панкреатитом возможны обострения течения болезни в форме жгучей, часто даже сверлящей боли.
Как подтвердить диагноз панкреатита?
Обнаружить панкреатит бывает довольно сложно: поджелудочная железа – орган, расположенный очень глубоко в теле человека, поэтому ее заболевания диагностировать очень сложно. Установить наличие хронического панкреатита у пациента можно с помощью современных методов: например, УЗИ, ангиография сосудов железы, исследование активности ферментов крови и мочи. Важно помнить, что поджелудочная железа вырабатывает кроме панкреатического сока еще и инсулин – поэтому хронический панкреатит может стать причиной сахарного диабета.
Как лечат панкреатит?
Острый панкреатит лечится только в хирургическом стационаре: пациента держат на жесткой диете, внутривенно капельно вводятся медикаменты. Критический период (с сильными болями) длится 2-7 дней.
При хроническом панкреатите для снятия боли можно применять но-шпу. Для подавления повышенной секреции поджелудочной железы рекомендуется фосфолюгель, альмагель. Иногда назначаются ферментные препараты, которые восполняют нехватку панкреатического сока: мезим форте, панзинорм и другие. Назначить конкретное лечение при хроническом панкреатите может только лечащий врач, знакомый с особенностями течения болезни.
Для подавления повышенной секреции поджелудочной железы рекомендуется фосфолюгель, альмагель. Иногда назначаются ферментные препараты, которые восполняют нехватку панкреатического сока: мезим форте, панзинорм и другие. Назначить конкретное лечение при хроническом панкреатите может только лечащий врач, знакомый с особенностями течения болезни.
Очевидно, что необходимо соблюдать диету при хроническом панкреатите?
При хроническом панкреатите это особенно важно. Необходимо увеличить потребление белка и уменьшить употребление жиров и углеводов, в частности сахара. Следует отказаться от грубой клетчатки, исключить жареные блюда. Следует стремиться потреблять больше витаминов. Желательно установить режим питания – 5–6 раз в день.
Примерное меню на день выглядит следующим образом:
-Первый завтрак: на первое можно сварить мясо, на второе – овсянку с молоком, чай.
-Второй завтрак: омлет из яичного белка на пару и отвар шиповника.
-Обед: суп вегетарианский из нашинкованных овощей, любое блюдо из отварного мяса, в качестве гарнира вареный картофель, компот из сухофруктов.
-Полдник: творог кальцинированный, чай с молоком.
-Ужин: приготовить рыбу, морковное пюре, чай с молоком.
-На ночь: выпить стакан кефира.
При этом в рационе должны присутствовать только нежирные сорта мяса и рыбы в отварном, желательно измельченном виде, никаких жареных блюд. Допускаются молочные продукты, но с минимальным процентом жирности. Пить рекомендуется только натуральные соки, не содержащие сахар, а также чай и отвары сухих фруктов. При панкреатите не допускается употребление острой пищи, различных консерваций, копченых и маринованных продуктов, газированных и алкогольных напитков, сладкого. В общем, рацион больного панкреатитом должен быть построен из быстро переваривающихся продуктов. Такая диета в комплексе с соответствующим лечением ускорит улучшение состояния больного.
Можно ли использовать сборы лекарственных трав?
Чтобы не было повторных приступов заболевания используются следующие сборы.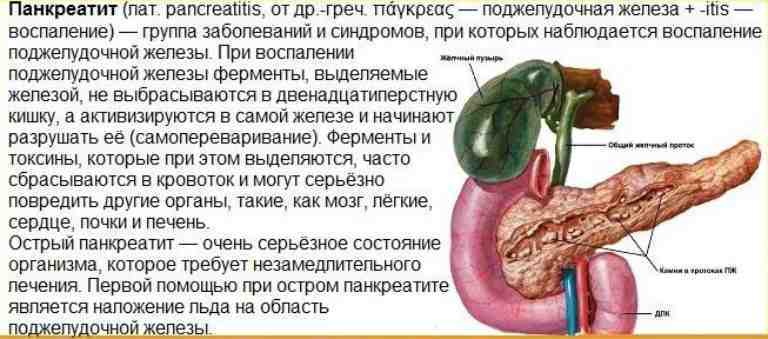 При хроническом панкреатите фитотерапия необходима практически постоянно, при разовых обострениях в качестве профилактики необходимо прибегать к помощи сборов раза два в год курсами по 1-2 месяца:
При хроническом панкреатите фитотерапия необходима практически постоянно, при разовых обострениях в качестве профилактики необходимо прибегать к помощи сборов раза два в год курсами по 1-2 месяца:
-При обострившемся панкреатите можно сделать такой сбор: взять в равных частях зверобой, пустырник и цветки бессмертника. Две столовые ложки сбора залить 0,5 л кипятка, настаивать час, процедить и принимать по 50 г перед едой.
-Эффективен такой сбор: 3 столовые ложки травы череды, травы девясила, листьев мать-и-мачехи в пропорции 2:1:1 залить 0,5 л воды, кипятить 4 минуты, настоять в закрытой посуде 2 часа. Принимать маленькими глотками в теплом виде за 30 минут до еды 20 дней.
Что еще можно порекомендовать пациентам?
Для профилактики панкреатита медики рекомендуют освоить приемы мягкого массажа поджелудочной железы с помощью особых движений мышц живота и диафрагмы. Они улучшат кровообращение в этой области и отток пищеварительных соков из поджелудочной железы и печени, уменьшат воспаление, отек и застойные явления, сопутствующие хроническому панкреатиту.
Выполняйте упражнения несколько раз в день в любом положении — сидя, лежа или стоя. Начните с 3—4 повторов, затем постепенно увеличивайте нагрузку до 9 раз. Следите за своим самочувствием: во время гимнастики вы не должны испытывать усталость и болевые ощущения.
— Вдохнуть, выдохнуть и задержать дыхание. Во время дыхательной паузы плавно, но довольно сильно втянуть живот, сосчитать до 3, а затем расслабить мышцы брюшного пресса.
— Вдохнуть, выдохнуть и задержать дыхание. Во время дыхательной паузы как можно сильнее надуть живот, сосчитать до 3, а затем расслабить мышцы брюшного пресса.
— Одновременно с выдохом сильно втянуть живот. Задержав дыхание на несколько секунд, расслабить мышцы брюшного пресса. Активно надуть живот на вдохе и снова втянуть его на выдохе.
⛨ Панкреатит симптомы и лечение в Поликлинике № 1 РАН ⛨
Содержание:
Чем опасен панкреатит
Хронический панкреатит – это прогрессирующее воспалительное заболевание поджелудочной железы, которое может быть обусловлено различными этиологическими факторами, однако в финальной стадии всегда приводящее к развитию экзокринной и эндокринной недостаточности железы.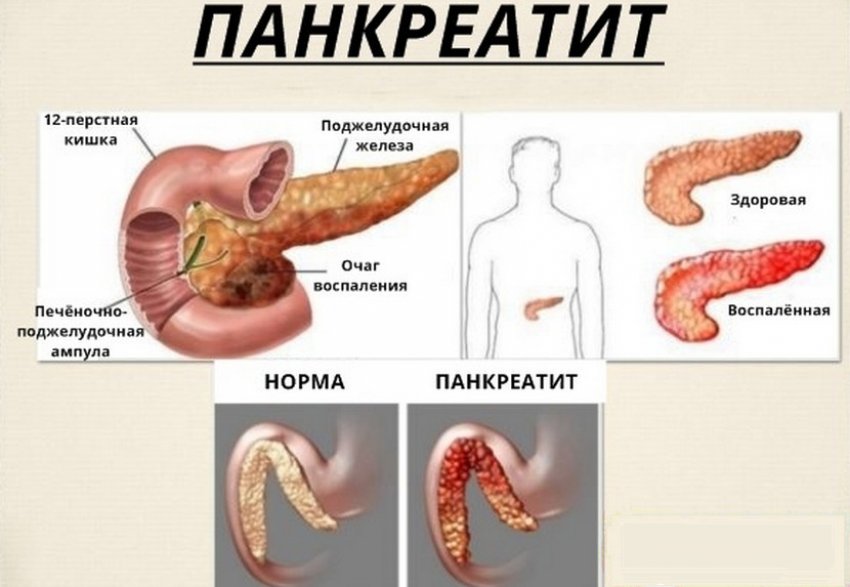 К ранним осложнениям панкреатита относятся синдром подпеченочной желтухи, абсцессы, кисты и псевдокисты, плеврит и пневмония, а также желудочно-кишечные кровотечения, а к поздним – собственно последствия недостаточной секреции поджелудочной ферментов и гормонов.
К ранним осложнениям панкреатита относятся синдром подпеченочной желтухи, абсцессы, кисты и псевдокисты, плеврит и пневмония, а также желудочно-кишечные кровотечения, а к поздним – собственно последствия недостаточной секреции поджелудочной ферментов и гормонов.
Причины возникновения
Поджелудочная железа – это железа внутренней и внешней секреции, она вырабатывает пищеварительные ферменты, биологически активные молекулы – регуляторы процесса пищеварения, а также гормоны инсулин и глюкагон, которые регулируют уровень глюкозы в крови. Среди наиболее распространенных причин воспаления поджелудочной железы выделяют алкогольную интоксикацию, различные заболевания желчных путей и зоны большого сосочка двенадцатиперстной кишки (туда впадают протоки поджелудочной и желчных путей). Выделяют два основных варианта хронического воспаления железы – обструктивный и кальцифицирующий. Первый вариант обусловлен тем, что на пути оттока секрета поджелудочной железы формируется то или иное препятствие (обструкция) – при желчнокаменной болезни, травмах, аномалиях развития или поражении места впадения протока в двенадцатиперстную кишку (БДС).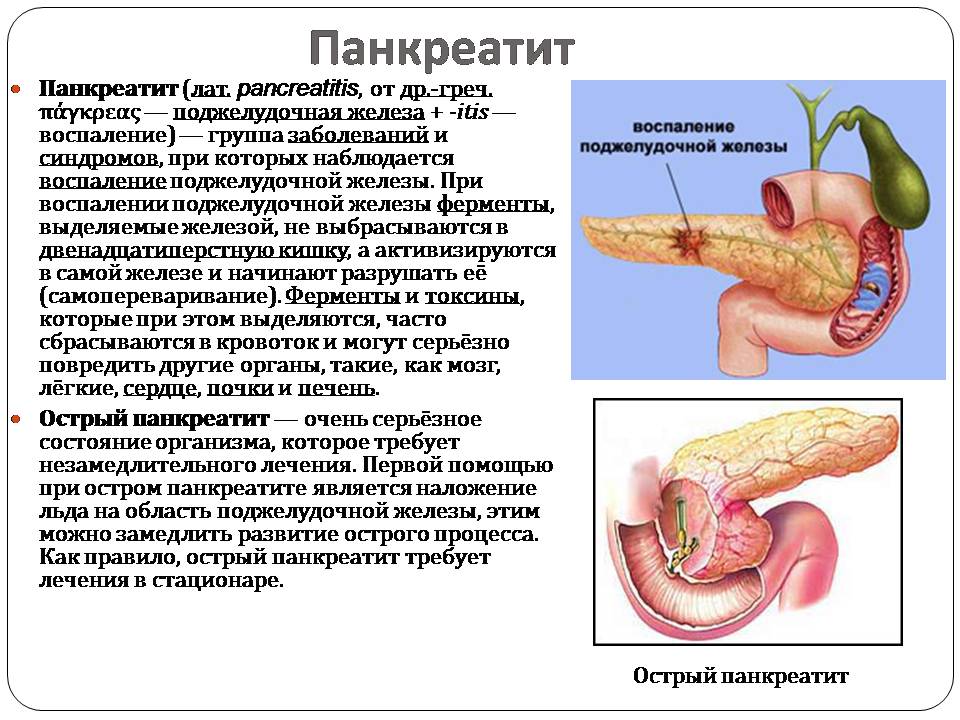 Кальцифицирующий панкреатит развивается при злоупотреблении алкоголем, наследственных патологиях или при гиперпаратиреозе, когда в результате отложения кальция нарушается поступление панкреатического сока в протоки. В связи с тем, что поджелудочная железа вырабатывает ферменты, способные переваривать белки и жиры, то в результате нарушения поступления панкреатического сока в двенадцатиперстную кишку его компоненты от высокого давления в протоках начинают поступать и активироваться в тканях самой железы, происходит «самопереваривание» (некроз), химическое поражение поджелудочной.
Кальцифицирующий панкреатит развивается при злоупотреблении алкоголем, наследственных патологиях или при гиперпаратиреозе, когда в результате отложения кальция нарушается поступление панкреатического сока в протоки. В связи с тем, что поджелудочная железа вырабатывает ферменты, способные переваривать белки и жиры, то в результате нарушения поступления панкреатического сока в двенадцатиперстную кишку его компоненты от высокого давления в протоках начинают поступать и активироваться в тканях самой железы, происходит «самопереваривание» (некроз), химическое поражение поджелудочной.
Проявление
Клиническая картина обострения хронического панкреатита включает три основных симптомокомлекса:
- воспалительно-деструктивный синдром, который обусловлен собственно некрозом части железы – боли в левом подреберье опоясывающего характера, признаки интоксикации (повышение температуры, боли в суставах, слабость, потеря аппетита), желтушность кожи и слизистых;
- синдром нарушенной внешней секреции: стеато- и креаторея – частый жидкий стул с большим содержанием непереваренных жиров и эластических волокон, боли и вздутие в животе, тошнота, быстрое насыщение, гиповитаминоз, ухудшение состояния кожи и ногтей, снижение массы тела;
- синдром нарушения внутренней секреции: снижение уровня инсулина с развитием нарушения толерантности к углеводам или сахарного диабета.

Диагностика панкреатита
Диагностикой и лечением хронического панкреатита занимаются врачи-терапевты, гастроэнтерологи, при наличии показаний к операции – хирурги.
На первом этапе диагностики проводят сбор жалоб и анамнеза. Характер болевого синдрома и его локализация может указывать на очаг поражения: при поражении хвоста поджелудочной боль возникает в левом подреберье, при поражении тела – в эпигастрии, над пупком, при поражении головки – в правом подреберье. Опоясывающие боли, которые распространяются от подреберий к спине говорят о тотальном поражении. Боли могут быть приступообразные, постоянные или комбинированные. При обострении хронического рецидивирующего панкреатита боли острые, режущие, как при остром приступе, но разрешаются самостоятельно, а при хроническом болевом варианте – постоянные ноющие. Диарея при обострении панкреатита обычно переходит в запоры при стихании воспаления. При физикальном осмотре можно выявить на коже груди и живота сыпь, боль при пальпации области поджелудочной железы, положительные симптомы раздражения. Решающий этап в диагностике панкреатита – лабораторно-инструментальное обследование. В общеклиническом анализе крови отмечаются признаки воспаления, однако особо значение имеет повышение ферментов поджелудочной в биохимическом анализе крои и мочи (амилазы, липазы). При исследовании кала обнаруживают большое содержание непереваренных мышечных волокон и жиров (стеато и креаторея), большое диагностическое значение имеет снижение эластазы-1. При проведении дуоденального зондирования используют стимуляцию внешней секреции – секретинпанкреозиминовы тест (при нарушении внешнесекреторной функции объем секреции и количество ферментов снижается). Внутрисекреторная функция оценивается с помощью глюкозотолерантного теста, уровня инсулина или с-пептида. Из инструментальных методов используют УЗИ, КТ или МРТ, а также ретроградную холангиопанкреатографию.
Решающий этап в диагностике панкреатита – лабораторно-инструментальное обследование. В общеклиническом анализе крови отмечаются признаки воспаления, однако особо значение имеет повышение ферментов поджелудочной в биохимическом анализе крои и мочи (амилазы, липазы). При исследовании кала обнаруживают большое содержание непереваренных мышечных волокон и жиров (стеато и креаторея), большое диагностическое значение имеет снижение эластазы-1. При проведении дуоденального зондирования используют стимуляцию внешней секреции – секретинпанкреозиминовы тест (при нарушении внешнесекреторной функции объем секреции и количество ферментов снижается). Внутрисекреторная функция оценивается с помощью глюкозотолерантного теста, уровня инсулина или с-пептида. Из инструментальных методов используют УЗИ, КТ или МРТ, а также ретроградную холангиопанкреатографию.
Лечение обострений панкреатита
Лечение обострений направлено на подавление секреции поджелудочной железы, снижение продукции кислоты желудком, прямое подавление секреции, прекращение аутоактивации ферментов и коррекцию интоксикации.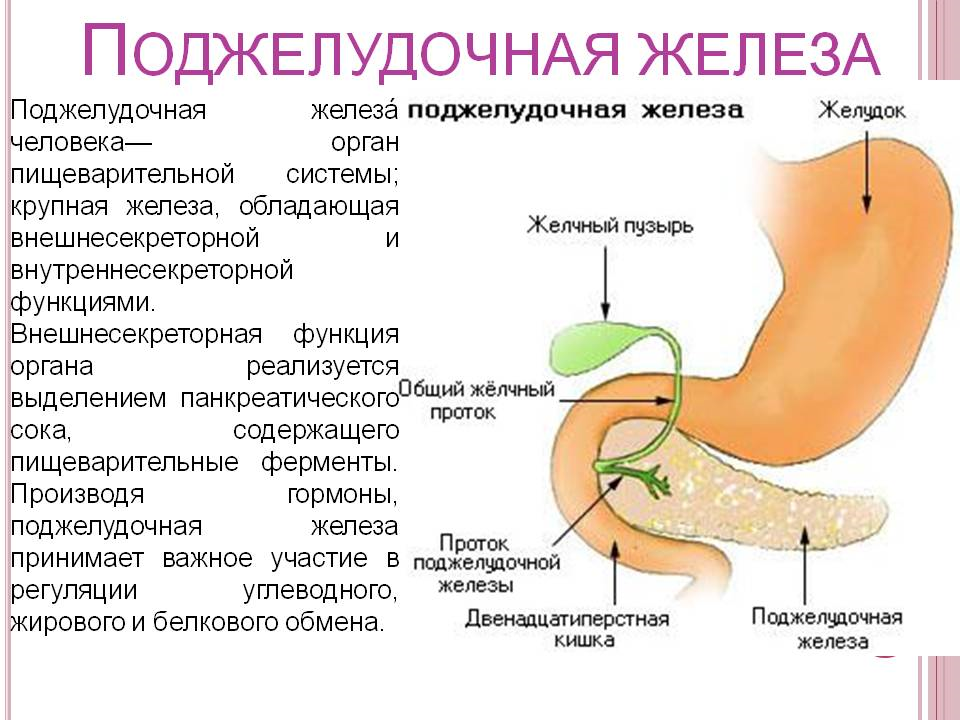 Пациентам рекомендуется голод, проводят эвакуацию содержимого желудка, назначают лекарственные препараты (ингибиторы протонной помпы, блокаторы гистаминовых рецепторов, антациды, соматостатин, октреотид, ингибиторы ферментов и другие). Тяжелое обострение служит показанием к госпитализации. В фазе ремиссии рекомендовано соблюдение режима питания, исключение алкоголя, могут быть использованы ферментативные препараты и обезболивающие средства.
Пациентам рекомендуется голод, проводят эвакуацию содержимого желудка, назначают лекарственные препараты (ингибиторы протонной помпы, блокаторы гистаминовых рецепторов, антациды, соматостатин, октреотид, ингибиторы ферментов и другие). Тяжелое обострение служит показанием к госпитализации. В фазе ремиссии рекомендовано соблюдение режима питания, исключение алкоголя, могут быть использованы ферментативные препараты и обезболивающие средства.
Доброкачественные новообразования поджелудочной железы
Доброкачественные новообразования поджелудочной железы — это группа опухолевых заболеваний, в основе которых лежит патологический процесс бесконтрольного деления клеток тканей поджелудочной железы и ее протоков, характеризующийся доброкачественным течением.
Основными заболеваниями данной группы являются инсуломы (опухоли, происходящие из железистой ткани, продуцирующей гормон инсулин), фибромы (из соединительной ткани), гемангиомы (доброкачественные новообразования, прорастающие из кровеносных сосудов), кистозные образования.
Доброкачественные опухоли поджелудочной железы встречаются достаточно редко. В целом в общей статистике всех видов новообразований поджелудочной железы доброкачественные опухоли составляют примерно от 0,01 до 0,1%. Мужчины и женщины болеют данным заболеванием с одинаковой частотой.
Причины
Причины развития заболеваний данной группы весьма разнообразны. Среди основных можно выделить следующие:
- Курение.
- Злоупотребление алкоголем.
- Заболевания обмена веществ (ожирение, диабет 2 типа).
- Неправильное питание (потребление фастфуда, жирной и жареной пищи, недостаток в рационе растительных волокон).
- Хронические воспалительные заболевания поджелудочной железы (панкреатиты) в анамнезе.
- Проживание в неблагоприятной экологической обстановке, в условиях повышенного содержания в атмосфере асбеста, кадмия, бензола, нефтепродуктов, сажи, фенольных смол; вредные условия труда (сильная запыленность, повышенная температура).

Симптомы и признаки
Доброкачественные опухоли поджелудочной железы не проявляют себя до тех пор, пока не достигают больших размеров. Диагноз зачастую устанавливается случайно, во время планового УЗИ органов брюшной полости.
Исключением является инсулома: даже при небольших ее размерах она вызывает нарушения в секреции инсулина, и у больных значительно снижается уровень сахара в крови, что сопровождается:
- повышенным аппетитом и стремительным набором веса;
- слабостью;
- беспричинным чувством страха;
- повышенным потоотделением;
- учащенным сердцебиением;
- эпизодами головокружения, двоения в глазах, иногда – потерей сознания.
В процессе роста опухоли и в результате воздействия на прилежащие структуры могут наблюдаться следующие симптомы:
- Боли с локализацией в правом или левом подреберье, эпигастрии (область под грудиной), возле пупка. Часто имеют опоясывающий характер, могут отдавать в спину.
 Возникают вне зависимости от приема пищи.
Возникают вне зависимости от приема пищи. - Желтуха. Опухоль нарушает проходимость желчных путей, нарушается отток желчи, что сопровождается пожелтением кожных покровов и склер глаз, кожным зудом, обесцвечиванием кала, моча приобретает цвет «крепко заваренного чая».
- Кишечная непроходимость. В результате воздействия на двенадцатиперстную кишку развивается ее непроходимость. Состояние может сопровождаться тошнотой, рвотой, ощущением тяжести после приема пищи.
Диагностика
- С помощью методов визуализации: УЗИ (ультразвуковая диагностика), МРТ (магнитно-резонансная томография), ПЭТ-КТ — устанавливают размер опухолевого образования, его локализацию.
- Чрескожная биопсия опухоли поджелудочной железы под контролем УЗИ является важным методом определения характера опухолевого процесса. Через кожу в область патологического образования вводится тонкая игла, и производится забор фрагмента ткани патологического образования. В дальнейшем пробный образец отправляется на гистологическое исследование с целью обнаружения/исключения раковых клеток и определения типа опухоли.

- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Метод диагностики состояния слизистой желудка, двенадцатиперстной кишки, поджелудочной железы путем введения в полость пищевода тонкого эндоскопа, снабженного ультразвуковым датчиком. Метод позволяет также оценить состояние желчных протоков (билиарной системы). В просвет общего желчного и главного панкреатического протока (которые открываются в полость двенадцатиперстной кишки) вводится рентгеноконтрастное вещество. По изображению, транслируемому на монитор, можно определить общую проходимость и состояние желчных путей, участки сужений, непроходимости, наличие опухолевых разрастаний.
- Диагностическая лапароскопия. Эндоскоп, снабженный оптическим прибором, вводится непосредственно в брюшную полость. Данный метод визуализации также позволяет зафиксировать опухолевые образования органов брюшной полости, определить их размеры, локализацию, распространенность процесса (метастатическое поражение соседних органов) и произвести забор биопсии.

Лечение доброкачественных новообразований поджелудочной железы
- В некоторых случаях выбирается тактика наблюдения. Если опухоль характеризуется очень медленным ростом, является доброкачественной по своей структуре, не приводит к сдавливанию сосудов и не воздействует на соседние органы, терапевтические мероприятия не проводятся, но пациент находится под постоянным наблюдения со стороны специалистов.
- Хирургическое удаление опухоли. Объем предстоящей операции зависит от размера и локализации опухоли, предусматривает как частичную, так и расширенную (иногда с иссечением прилежащих структур) резекцию поджелудочной железы.
- Кибер-Нож — современный метод лучевой терапии, в некоторых случаях являющийся альтернативой хирургическому лечению. Основным преимуществом данной методики является максимально точная подача высоких доз радиации непосредственно в опухолевый очаг. Метод уникален тем, что имеет минимальный набор побочных эффектов (по сравнению с традиционной лучевой терапией или хирургическим лечением).
 Курс лечения на аппарате Кибер-Нож составляет всего 1-5 сеансов, каждый из которых длится не более часа.
Курс лечения на аппарате Кибер-Нож составляет всего 1-5 сеансов, каждый из которых длится не более часа.
— по телефону горячей линии
— с помощью формы обратной связи на сайте.
позвоните прямо сейчас!
Наши консультанты ответят на все Ваши вопросы, а опытные онкологи определят
необходимость в лечении Кибер-Ножом.
Рак поджелудочной железы — Лечение рака поджелудочной
Рак поджелудочной железы
Рак поджелудочной железы, лечение
Рак поджелудочной железы
Поджелудочная железа расположена в верхних отделах брюшной полости, слева и немного кзади от желудка. Этот орган вырабатывает пищеварительные ферменты и гормоны, такие как инсулин, который участвует в регуляции множества различных функций организма.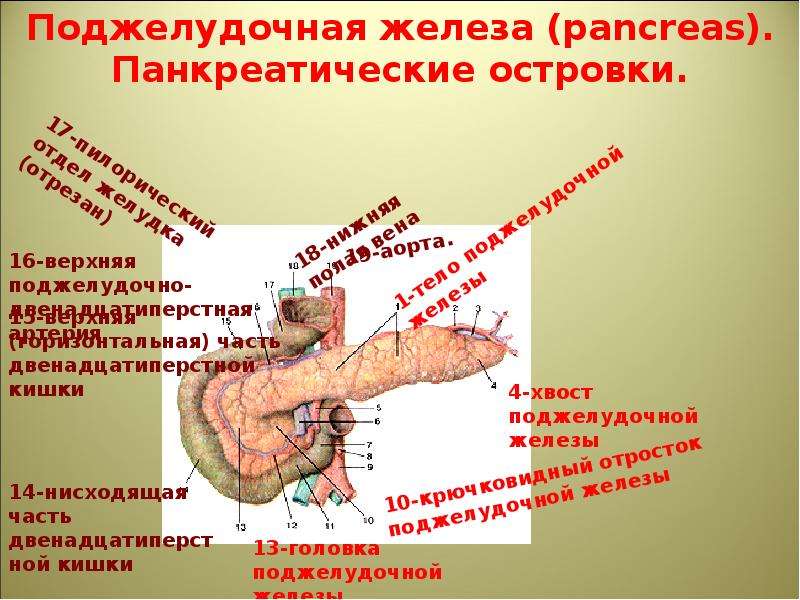 Наиболее часто злокачественная опухоль поражает головку поджелудочной железы (более 70%). Т.е. гораздо реже рак поражает хвост, тело и шейку поджелудочной железы. Рак — это неконтролируемый рост злокачественных клеток в данном органе.
Наиболее часто злокачественная опухоль поражает головку поджелудочной железы (более 70%). Т.е. гораздо реже рак поражает хвост, тело и шейку поджелудочной железы. Рак — это неконтролируемый рост злокачественных клеток в данном органе.
Поджелудочная железа состоит из самых разных клеток, следовательно, существует много форм злокачественного ее поражения. Самой распространенной злокачественной опухолью является аденокарцинома, которая труднее всего подвергается лечению и чаще всего вызывает гибель пациентов. В целом, при опухолях другого происхождения выживаемость обычно лучше.
Лечение осложняется тем, что опухоль поджелудочной железы нередко не вызывает каких-либо симптомов, пока не достигнет больших размеров или не распространится на другие ткани и органы (стадия с метастазами). То есть рак поджелудочной железы часто обнаруживается уже на 3 и 4 стадии. Кроме этого, данный тип рака в целом плохо отвечает на противоопухолевое лечение.
Рак головки поджелудочной железы, лечение
В 75% случаев заболевания это оказывается рак именно головки поджелудочной железы.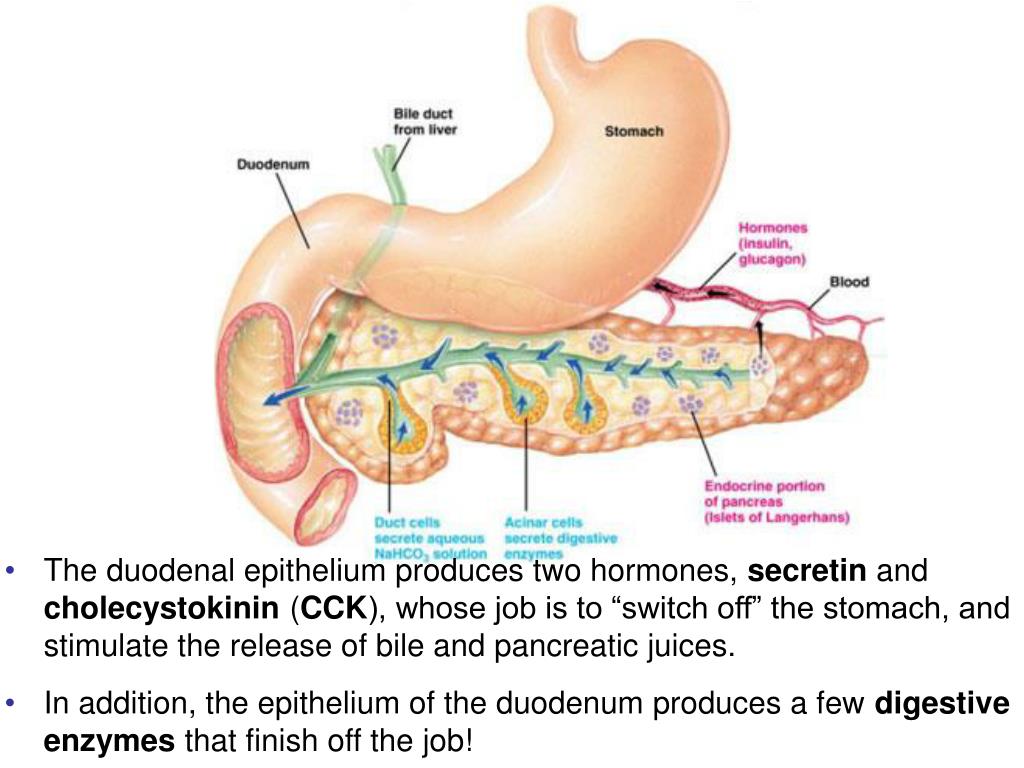 Лечение подразумевает резекцию злокачественной опухоли, которая может быть проведена различными методами. Именно операция является наилучшим методом лечения данной карциномы, однако, в большинстве случаев рак головки поджелудочной железы оказывается неоперабельным. Т.е. лечение оперативным способом либо не имеет смысла из-за распространенности (3 стадия) рака головки ПЖ или из-за метастазирования (4 стадия) в отдаленные органы и ткани.
Лечение подразумевает резекцию злокачественной опухоли, которая может быть проведена различными методами. Именно операция является наилучшим методом лечения данной карциномы, однако, в большинстве случаев рак головки поджелудочной железы оказывается неоперабельным. Т.е. лечение оперативным способом либо не имеет смысла из-за распространенности (3 стадия) рака головки ПЖ или из-за метастазирования (4 стадия) в отдаленные органы и ткани.
Довольно часто развивается периампулярный рак — злокачественная опухоль образуется в головке поджелудочной железы. Обнаружено что у мужчин данное заболевание встречается в 2 раза чаще.
Симптомы при онкологии поджелудочной железы: из-за значительного давления желчи, ощутимо увеличивается желчный пузырь — прощупывается при пальпации. Поскольку данные симптомы могут служить признаками не только рака поджелудочной железы, а целого ряда других состояний — пациенты часто их упускают из вида или игнорируют, особенно на ранних стадиях.
Симптомы рака поджелудочной железы
Ранние признаки рака поджелудочной железы обычно выражены столь незначительными симптомами, что не привлекают к себе внимания. Типичными ранними симптомами являются:
- снижение аппетита, слабость,
- умеренное снижение веса и
- легкий дискомфорт в верхних отделах живота и, редко, в спине.
По мере роста и прогрессирования рака поджелудочной железы симптомы могут утяжелиться признаками:
- желтуха и нарушения пищеварения,
- вздутие живота на фоне нарушения проходимости желудка.
На более поздних стадиях (3 и 4) рак поджелудочной железы (с метастазами, прорастанием в соседние органы) может проявляться тяжелыми признаками:
- отрыжка с тухлым привкусом, рвота недавно съеденной пищей,
- чувство постоянно переполненного желудка,
- общее истощение организма,
- анемия,
- увеличение размеров селезенки,
- асцит (брюшная водянка) и др.
 симптомы
симптомы
Диагностика, тесты, ведение и лечение
Обзор
Что такое панкреатит?
Панкреатит — это воспаление (опухоль) поджелудочной железы. Когда поджелудочная железа воспаляется, вырабатываемые ею мощные пищеварительные ферменты могут повредить ее ткань. Воспаленная поджелудочная железа может вызвать выброс воспалительных клеток и токсинов, которые могут нанести вред вашим легким, почкам и сердцу.
Есть две формы панкреатита:
- Острый панкреатит — это внезапный и короткий приступ воспаления.
- Хронический панкреатит продолжается воспаление.
Где находится поджелудочная железа?
Поджелудочная железа — это орган в верхней части брюшной полости (брюшной полости). Он соединяется с началом тонкой кишки (двенадцатиперстной кишки). Он содержит проток поджелудочной железы (трубку), который выводит пищеварительные ферменты (химические вещества) в тонкий кишечник (двенадцатиперстную кишку).
Он содержит проток поджелудочной железы (трубку), который выводит пищеварительные ферменты (химические вещества) в тонкий кишечник (двенадцатиперстную кишку).
Какова функция поджелудочной железы?
Поджелудочная железа выполняет две основные функции. Во-первых, он вырабатывает пищеварительные ферменты (химические вещества) и выделяет их в тонкий кишечник. Эти ферменты расщепляют углеводы, белки и жиры из пищи.
Ваша поджелудочная железа также вырабатывает несколько гормонов и выделяет их в кровь. Среди этих гормонов есть инсулин, который регулирует количество сахара в крови (глюкозы). Инсулин также помогает обеспечить энергию сейчас и сохраняет ее на потом.
Кто болеет панкреатитом?
У вас больше шансов заболеть панкреатитом, если вы:
- Мужские.
- Афроамериканцы.
- Есть ли в вашей семье другие люди, у которых был панкреатит.
- Есть камни в желчном пузыре или у членов семьи есть камни в желчном пузыре.

- Страдаете ожирением, высоким уровнем триглицеридов (жир в крови) или диабетом.
- Курильщик.
- Пьет (три и более порции в день).
Симптомы и причины
Что вызывает панкреатит?
Камни в желчном пузыре или злоупотребление алкоголем обычно являются причиной панкреатита.В редких случаях панкреатитом также можно заразиться от:
- Лекарства (многие могут раздражать поджелудочную железу).
- Высокий уровень триглицеридов (жир в крови).
- Инфекции.
- Травма живота.
- Нарушения обмена веществ, например диабет.
- Генетические заболевания, такие как муковисцидоз.
Каковы симптомы панкреатита?
Симптомы панкреатита различаются в зависимости от типа состояния:
Симптомы острого панкреатита
Если у вас острый панкреатит, вы можете испытать:
- Боль в верхней части живота от умеренной до сильной, которая может распространяться на спину.

- Боль, которая возникает внезапно или усиливается в течение нескольких дней.
- Боль, усиливающаяся во время еды.
- Опухший, болезненный живот.
- Тошнота и рвота.
- Лихорадка.
- ЧСС быстрее обычного.
Симптомы хронического панкреатита
Хронический панкреатит может вызывать некоторые из тех же симптомов, что и острый панкреатит. Вы также можете разработать:
- Постоянная, иногда выводящая из строя боль, которая распространяется на спину.
- Необъяснимая потеря веса.
- Пенистый понос с видимыми каплями масла (стеаторея).
- Диабет (повышенный уровень сахара в крови), если повреждены вырабатывающие инсулин клетки поджелудочной железы.
Диагностика и тесты
Как диагностируется панкреатит?
Ваш врач может заподозрить панкреатит на основании ваших симптомов или факторов риска, таких как злоупотребление алкоголем или желчнокаменная болезнь. Для подтверждения диагноза можно пройти дополнительные анализы.
Для подтверждения диагноза можно пройти дополнительные анализы.
Диагностика острого панкреатита
При остром панкреатите врач может назначить анализ крови, который измеряет уровни двух пищеварительных ферментов (амилазы и липазы), вырабатываемых поджелудочной железой. Высокий уровень этих ферментов указывает на острый панкреатит. Ультразвук или компьютерная томография (компьютерная томография) позволяет получить изображения поджелудочной железы, желчного пузыря и желчных протоков, которые могут показать отклонения.
Диагностика хронического панкреатита
Диагностика хронического панкреатита более сложна.Вам также может понадобиться:
- Secretin Функциональный тест поджелудочной железы: Этот тест проверяет реакцию вашей поджелудочной железы на гормон (секретин), выделяемый тонкой кишкой. Секретин обычно заставляет поджелудочную железу выделять пищеварительный сок. Медицинский работник вводит трубку из вашего горла через желудок в верхнюю часть тонкой кишки, чтобы ввести секретин и измерить реакцию.

- Пероральный тест на толерантность к глюкозе: Этот тест может потребоваться, если ваш врач подозревает, что панкреатит повредил ваши инсулин-продуцирующие клетки поджелудочной железы.Он измеряет, как ваше тело обрабатывает сахар, с помощью анализа крови до и после того, как вы выпьете сладкую жидкость.
- Анализ стула: Ваш поставщик медицинских услуг может заказать анализ стула, используя образец стула, чтобы определить, есть ли у вашего тела проблемы с расщеплением жира.
- Эндоскопическое УЗИ (эндосонография): Внутреннее (эндоскопическое) УЗИ позволяет получить более четкие изображения поджелудочной железы и соединительных протоков (трубок). Медицинский работник вставляет тонкую трубку с крошечной ультразвуковой насадкой в ваше горло, через желудок и в тонкий кишечник.Эндоскопическое ультразвуковое исследование позволяет получить подробные снимки внутренних органов, включая поджелудочную железу, часть печени, желчный пузырь и желчный проток.

- ERCP (эндоскопическая ретроградная холангиопанкреатография): Трубка с крошечной камерой вводится из горла в желудок и в тонкую кишку до области, называемой ампулой, где открывается поджелудочная железа и желчный проток. Краситель вводится в проток поджелудочной железы и / или желчный проток. Тест позволяет вашему врачу увидеть поджелудочную железу и желчный проток изнутри.Все, что блокирует поджелудочную железу или желчный проток, например, камень в желчном пузыре или поджелудочной железе, можно удалить.
Ведение и лечение
Как лечится панкреатит?
Если у вас панкреатит, ваш лечащий врач, вероятно, направит вас к специалисту. За вашим лечением должен следить врач, специализирующийся на пищеварительной системе (гастроэнтеролог).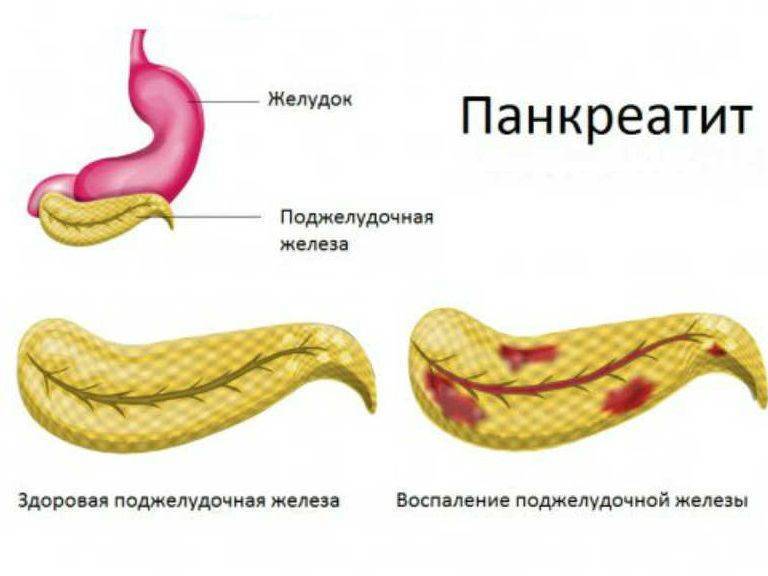
Врачи используют один или несколько из этих методов для лечения острого панкреатита:
- Госпитализация с поддерживающей терапией и наблюдением.
- Обезболивающее для комфорта.
- Эндоскопическая процедура или операция по удалению желчного камня, другой закупорки или поврежденной части поджелудочной железы.
- Дополнительные ферменты поджелудочной железы и инсулин, если ваша поджелудочная железа плохо функционирует.
Процедуры лечения панкреатита
Большинство осложнений панкреатита, таких как псевдокиста поджелудочной железы (тип воспалительной кисты) или инфицированная ткань поджелудочной железы, лечатся с помощью эндоскопической процедуры (введение трубки в горло до тех пор, пока она не достигнет тонкой кишки, которая находится рядом с поджелудочной железой).Камни в желчном пузыре и поджелудочной железе удаляются эндоскопически.
Если рекомендуется операция, хирурги часто могут выполнить лапароскопическую процедуру. Этот хирургический метод предполагает меньшие порезы, на заживление которых требуется меньше времени.
Этот хирургический метод предполагает меньшие порезы, на заживление которых требуется меньше времени.
Во время лапароскопической операции ваш хирург вставляет лапароскоп (инструмент с крошечной камерой и светом) в надрезы размером с замочную скважину в брюшной полости. Лапароскоп отправляет изображения ваших органов на монитор, чтобы помочь хирургу во время процедуры.
Профилактика
Можно ли предотвратить панкреатит?
Лучший способ предотвратить панкреатит — это вести здоровый образ жизни. Цель:
- Поддерживайте здоровый вес.
- Регулярно выполняйте физические упражнения.
- Бросьте курить.
- Избегайте алкоголя.
Этот выбор здорового образа жизни также поможет вам избежать камней в желчном пузыре, которые являются причиной 40% случаев острого панкреатита. Ваш врач может порекомендовать удалить желчный пузырь, если у вас неоднократно появлялись болезненные камни в желчном пузыре.
Ваш врач может порекомендовать удалить желчный пузырь, если у вас неоднократно появлялись болезненные камни в желчном пузыре.
Перспективы / Прогноз
Как долго длится панкреатит?
Обычно острый панкреатит длится всего несколько дней.Но если у вас более серьезный случай, на выздоровление может уйти от нескольких недель до месяцев. Хронический панкреатит требует пожизненного лечения.
Пройдет ли панкреатит?
При лечении большинство людей с острым панкреатитом полностью выздоравливают.
Хронический панкреатит — хроническое заболевание. Когда ваша поджелудочная железа серьезно повреждена, она перестает функционировать должным образом. Вам нужна постоянная поддержка, чтобы переваривать пищу и контролировать уровень сахара в крови.
Может ли панкреатит вернуться?
При хроническом панкреатите болезненные эпизоды могут приходить и уходить или сохраняться (продолжаться долгое время).
У вас также может быть новый приступ острого панкреатита, особенно если вы не решили основную проблему. Например, если у вас есть другой камень в желчном пузыре, который блокирует вход в поджелудочную железу, вы можете снова заболеть острым панкреатитом.
Смертельно ли панкреатит?
Большинство людей с легкой формой острого панкреатита полностью выздоравливают. Однако у людей с тяжелым панкреатитом чаще возникают опасные для жизни осложнения, такие как:
- Инфекция поджелудочной железы.
- Кровотечение в псевдокисте или поврежденной поджелудочной железе.
- Сердечная, легочная или почечная недостаточность в результате распространения инфекции или утечки токсинов из поджелудочной железы в кровь.
Жить с
Как мне позаботиться о себе после панкреатита?
Вы можете предпринять несколько шагов, чтобы предотвратить новый приступ панкреатита:
- Придерживайтесь диеты с низким содержанием жиров.

- Прекратить употребление спиртных напитков.
- Бросить курить.
- Следуйте диетическим рекомендациям врача и диетолога.
- Принимайте лекарства согласно предписаниям.
О чем я должен спросить своего врача?
Если у вас панкреатит, вы можете спросить своего врача:
- Есть ли у меня камни в желчном пузыре?
- Моя поджелудочная железа повреждена?
- Есть ли осложнения?
- Я все еще производю инсулин?
- Какие продукты мне есть?
- Какие добавки мне следует принимать?
Записка из клиники Кливленда
Панкреатит — это болезненный процесс, но в большинстве случаев лечение в сочетании с изменением образа жизни может помочь вам полностью выздороветь и предотвратить дальнейшие эпизоды острого панкреатита.Хотя хронический панкреатит не проходит, вы можете управлять симптомами и избегать осложнений с помощью врача.
Ресурсы
Где я могу найти дополнительную информацию о панкреатите?
Для получения дополнительной информации о панкреатите:
Предупреждающие признаки панкреатита
Поджелудочная железа — это длинный орган железы, который находится за желудком в верхней части живота и выделяет пищеварительные ферменты и гормоны — , а именно инсулин — в организм. Таким образом, он играет важную роль в пищеварении и регуляции сахара в крови. Панкреатит возникает, когда поджелудочная железа воспаляется.
Таким образом, он играет важную роль в пищеварении и регуляции сахара в крови. Панкреатит возникает, когда поджелудочная железа воспаляется.
Панкреатит вызывается преждевременно активировавшимися пищеварительными ферментами, находящимися в поджелудочной железе, что раздражает клетки поджелудочной железы и приводит к воспалению. Воспаление поджелудочной железы часто вызывается желчными камнями или чрезмерным употреблением алкоголя, реже — лекарствами, токсинами окружающей среды, наследственными заболеваниями, хирургическими процедурами и другими способствующими факторами.Легкие случаи панкреатита могут пройти без лечения, но тяжелые случаи могут быть опасными для жизни.
Немедленно обратитесь к гастроэнтерологу , если вы испытываете хроническую или сильную боль в животе, поскольку это может указывать на панкреатит или другое заболевание.
Панкреатит может вызвать образование рубцовой ткани, которая может нанести вред здоровью пищеварения и даже вызвать диабет.
К состояниям, обычно связанным с панкреатитом, относятся:
- Использование сильного алкоголя
- Камни в желчном пузыре
- Травма живота (травма, операция)
- Некоторые лекарственные препараты
- Семейный анамнез панкреатита
- Курение
- Муковисцидоз
- Высокий уровень кальция в крови (гиперкальциемия; это может быть связано с гиперактивностью паращитовидной железы)
- Высокий уровень триглицеридов в крови (гипертриглицеридемия)
- Инфекция
- Рак поджелудочной железы
Существует два типа панкреатита: острый панкреатит, то есть воспаление возникает внезапно и, вероятно, со временем пройдет при лечении; и хронический панкреатит, при котором воспаление не проходит, а со временем ухудшается.Признаки и симптомы острого панкреатита отличаются от симптомов хронического панкреатита.
Симптомы острого панкреатита включают:
- Боль в верхней части живота, отдающая в спину
- Боль в животе усиливается после еды, особенно продуктов с высоким содержанием жира
- Живот нежный на ощупь
- Лихорадка
- Учащение пульса
- Тошнота / рвота
Если возникают повторные случаи острого панкреатита, связанное с этим повреждение может привести к хроническому панкреатиту.
Симптомы хронического панкреатита:
- Боль в верхней части живота
- Жирный стул с неприятным запахом
- Непреднамеренная потеря веса
Есть несколько методов лечения панкреатита. Гастроэнтеролог посоветует одно из следующего в зависимости от типа и тяжести вашего индивидуального случая:
- Обезболивающие и антибиотики
- Нежирная диета
- При госпитализации — голодание до исчезновения воспаления
- Операция по удалению желчного пузыря (холестистэктомия)
Сообщаемая ежегодная заболеваемость острым панкреатитом в США колеблется от 5 до 35 на 100 000 человек.Эти случаи увеличиваются во всем мире из-за роста ожирения и желчных камней. Хронический панкреатит встречается примерно у 50 человек из 100 000, чаще всего у пациентов в возрасте от 30 до 40 лет.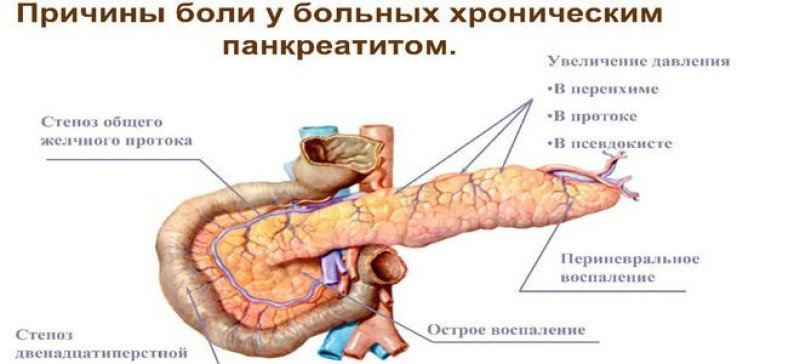 Панкреатит чаще встречается у мужчин, чем у женщин.
Панкреатит чаще встречается у мужчин, чем у женщин.
Если вы подозреваете, что у вас не диагностированный панкреатит, свяжитесь с нами сегодня. Gastroenterology Associates специализируется на восстановлении оптимального здоровья пищеварительной системы для вас и вашей семьи. Мы удобно расположены рядом с Центром здоровья пищеварительной системы на Лонг-Айленде (LICDH), амбулаторным учреждением, лицензированным штатом Нью-Йорк, которое предоставляет высококачественные эндоскопические и колоноскопические услуги в комфортной и гостеприимной обстановке.
Острый панкреатит | Симптомы, причины и лечение | Пациент
Симптомы острого панкреатита
- Боль в животе (животе) чуть ниже ребер является обычным основным симптомом. Обычно он нарастает быстро (за несколько часов) и может длиться несколько дней. Боль может стать сильной и обычно распространяется на спину. Боль может быть внезапной и интенсивной или может начаться как легкая боль, которая усиливается от еды и постепенно усиливается.
 Однако иногда можно получить острый панкреатит без боли.Это чаще встречается, если у вас диабет или проблемы с почками.
Однако иногда можно получить острый панкреатит без боли.Это чаще встречается, если у вас диабет или проблемы с почками. - Болезнь (рвота), высокая температура (лихорадка) и общее плохое самочувствие — обычное явление.
- Ваш живот может опухнуть.
- Если панкреатит становится тяжелым и поражаются другие органы (например, сердце, легкие или почки), могут развиться различные другие симптомы. Вам может не хватать жидкости в организме (обезвоживание) и пониженное кровяное давление.
Острый панкреатит может привести к очень плохому самочувствию и даже быть опасным для жизни.
Что делать при подозрении на острый панкреатит?
Вам необходимо будет госпитализировать, если ваш врач подозревает, что у вас острый панкреатит. Существует множество причин боли в животе (брюшной полости) и тошноты (рвоты), поэтому проводятся анализы, чтобы исключить другие проблемы и подтвердить диагноз. Анализы крови позволяют проверить уровень амилазы и / или липазы (это ферменты, вырабатываемые поджелудочной железой). Хотя это не на 100% надежно, высокий уровень этих ферментов в крови убедительно свидетельствует о том, что причиной ваших симптомов является панкреатит.
Хотя это не на 100% надежно, высокий уровень этих ферментов в крови убедительно свидетельствует о том, что причиной ваших симптомов является панкреатит.
Ультразвуковое сканирование может быть выполнено для поиска желчного камня, если это предполагаемая основная причина. Если ультразвуковое исследование не дает однозначного ответа, могут потребоваться другие виды сканирования.
Когда мне следует вызывать врача?
Если у вас сильная боль в животе, которой у вас не было раньше, вам всегда следует как можно скорее обратиться к врачу. Если у вас также рвота и жар или вы чувствуете себя плохо, немедленно обратитесь к своему терапевту или, если вы находитесь в Великобритании, позвоните по номеру 111 в нерабочие часы хирургии.
Что такое поджелудочная железа?
Поджелудочная железа находится в верхней части живота (брюшная полость), позади желудка и кишечника (кишечника). Он производит жидкость, содержащую химические вещества (ферменты), необходимые для переваривания пищи. Ферменты производятся в клетках поджелудочной железы и попадают в крошечные трубочки (протоки). Эти протоки соединяются вместе, как ветви дерева, и образуют главный проток поджелудочной железы. Это отводит богатую ферментами жидкость в часть кишечника сразу после желудка (называемую двенадцатиперстной кишкой).Ферменты в поджелудочной железе находятся в неактивной форме (в противном случае они переварили бы поджелудочную железу). Они «активируются» в двенадцатиперстной кишке для переваривания пищи.
Ферменты производятся в клетках поджелудочной железы и попадают в крошечные трубочки (протоки). Эти протоки соединяются вместе, как ветви дерева, и образуют главный проток поджелудочной железы. Это отводит богатую ферментами жидкость в часть кишечника сразу после желудка (называемую двенадцатиперстной кишкой).Ферменты в поджелудочной железе находятся в неактивной форме (в противном случае они переварили бы поджелудочную железу). Они «активируются» в двенадцатиперстной кишке для переваривания пищи.
Летний хрустящий салат
Хрустящий летний салат из зеленой фасоли, сочных помидоров, нарезанных грибов, свежей зелени и пармезана …
Группы особых клеток, называемых «островками Лангерганса», разбросаны по всей поджелудочной железе. Эти клетки производят гормоны инсулин и глюкагон. Гормоны передаются (секретируются) непосредственно в кровоток, чтобы контролировать уровень сахара в крови.
Желчный проток переносит желчь из печени и желчного пузыря. Он присоединяется к протоку поджелудочной железы непосредственно перед тем, как он открывается в двенадцатиперстную кишку. Желчь также попадает в двенадцатиперстную кишку и помогает переваривать пищу.
Желчь также попадает в двенадцатиперстную кишку и помогает переваривать пищу.
Подробная диаграмма вокруг поджелудочной железы
Что такое панкреатит?
Панкреатит означает воспаление поджелудочной железы. Есть два типа:
- Острый панкреатит — воспаление развивается быстро, в течение нескольких дней или около того. Часто он полностью уходит и не оставляет необратимых повреждений.Иногда это серьезно.
- Хронический панкреатит — воспаление стойкое. Воспаление, как правило, менее интенсивно, чем острый панкреатит, но, поскольку оно продолжается, оно может вызвать рубцы и повреждения. Хронический панкреатит в этой брошюре не рассматривается. См. Дополнительную информацию в отдельной брошюре «Хронический панкреатит».
Ежегодно в Великобритании от 13 до 45 из 100 000 человек страдают острым панкреатитом. Острый панкреатит в последние годы стал более распространенным явлением.Одна из причин этого в том, что увеличилось число случаев ожирения. Кроме того, увеличение доступности и использования лабораторных тестов облегчило диагностику состояния.
Кроме того, увеличение доступности и использования лабораторных тестов облегчило диагностику состояния.
Причины острого панкреатита
Желчные камни или алкоголь вызывают более 8 из 10 случаев. Другие причины встречаются редко.
- Камни в желчном пузыре — самая частая причина в Великобритании. Камень в желчном пузыре может пройти через желчный проток в часть кишечника сразу после желудка (двенадцатиперстную кишку).Обычно это не вызывает проблем. Однако у некоторых людей желчный камень застревает в желчном протоке или в месте выхода желчного протока и протока поджелудочной железы в двенадцатиперстную кишку. Это может повлиять на химические вещества (ферменты) в протоке поджелудочной железы (или даже полностью заблокировать их) и вызвать панкреатит.
- Алкоголь — около трети случаев острого панкреатита связаны с алкоголем, хотя взаимосвязь не ясна. У некоторых людей, злоупотребляющих алкоголем, развивается алкогольный панкреатит.
 Однако кажется, что, хотя сам по себе алкоголь не повреждает клетки поджелудочной железы, он делает их более чувствительными к повреждениям от других причин, таких как курение, высокое содержание жира в крови или инфекции. Многие пациенты с хроническим алкогольным панкреатитом имеют в анамнезе рецидивирующий острый панкреатит, спровоцированный злоупотреблением алкоголем.
Однако кажется, что, хотя сам по себе алкоголь не повреждает клетки поджелудочной железы, он делает их более чувствительными к повреждениям от других причин, таких как курение, высокое содержание жира в крови или инфекции. Многие пациенты с хроническим алкогольным панкреатитом имеют в анамнезе рецидивирующий острый панкреатит, спровоцированный злоупотреблением алкоголем. - Повышенный уровень жира в крови — гипертриглицеридемия. Сообщается, что это является причиной 1-4% всех случаев острого панкреатита и до 56% случаев панкреатита во время беременности.
- Необычные причины — включают следующие:
- Вирусные инфекции (например, вирус паротита, ВИЧ).
- Редкое побочное действие некоторых лекарств.
- Травма или операция вокруг поджелудочной железы.
- Инфекции, вызванные паразитами (паразиты — это живые существа (организмы), которые живут внутри (или на) другом организме).
- Высокий уровень кальция в крови.

- Аномальное строение поджелудочной железы.
- Существует также редкая форма панкреатита, которая может передаваться по наследству от родителей (по наследству).
- Аутоиммунный — ваша собственная иммунная система атакует поджелудочную железу. Это может быть связано с другими аутоиммунными заболеваниями — например, синдромом Шегрена и первичным билиарным циррозом.
- Неизвестно — причина не обнаруживается примерно в 1 из 10 случаев. Однако некоторые из этих случаев, вероятно, связаны с крошечными камнями в желчном пузыре или «осадком желчных камней», который проходит через желчный проток, но слишком мал, чтобы его можно было увидеть при сканировании или других исследованиях.
Что происходит при остром панкреатите?
Пищеварительные химические вещества (ферменты), которые вырабатываются в поджелудочной железе, активируются и начинают «переваривать» части поджелудочной железы.Обычно они активируются только после того, как достигают части кишечника сразу после желудка (двенадцатиперстной кишки). Это приводит к ряду химических реакций, вызывающих воспаление поджелудочной железы. Как указанные выше причины фактически запускают эту последовательность событий, не ясно.
Это приводит к ряду химических реакций, вызывающих воспаление поджелудочной железы. Как указанные выше причины фактически запускают эту последовательность событий, не ясно.
- В большинстве случаев (примерно в 4 из 5) воспаление легкое и проходит в течение недели или около того. Симптомы могут быть плохими в течение нескольких дней, но затем проходят, и поджелудочная железа полностью восстанавливается.
- В некоторых случаях (примерно в 1 из 5) воспаление быстро становится серьезным.Части поджелудочной железы и окружающие ткани могут погибнуть (некроз). Ферменты и химические вещества поджелудочной железы могут попасть в кровоток и вызвать воспаление и повреждение других органов тела. Это может привести к шоку, дыхательной недостаточности, почечной недостаточности и другим осложнениям. Это очень серьезная ситуация, которая может быть фатальной.
Лечение острого панкреатита
Примечание редактора
Д-р Сара Джарвис, январь 2020 г.
Люди с диабетом, которые вводят инсулин
Национальный институт здравоохранения и повышения квалификации (NICE) обновил свое руководство по панкреатиту.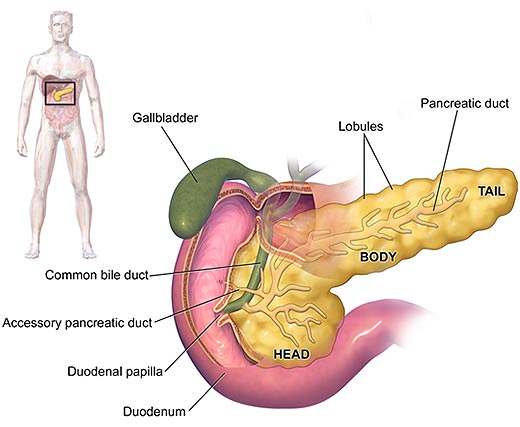 Единственное существенное изменение коснулось людей с диабетом, принимающих инсулин.
Единственное существенное изменение коснулось людей с диабетом, принимающих инсулин.
В руководстве отмечается, что инъекции инсулина могут привести к накоплению под кожей белка, называемого амилоидом. Это может помешать всасыванию инсулина и повлиять на контроль уровня глюкозы в крови. По этой причине важно чередовать места, где вы вводите инсулин.
Лечение зависит от степени тяжести приступа острого панкреатита. Специального лечения, которое снимет воспаление, не существует.Однако в большинстве случаев панкреатит проходит в течение нескольких дней, хотя симптомы могут ухудшиться до того, как исчезнут.
- Сильные обезболивающие в виде инъекций обычно необходимы для облегчения боли.
- Иногда через нос в желудок может быть введен зонд (назогастральный зонд) для откачивания жидкости из желудка. Это может быть полезно, если вас сильно тошнит (рвота).
- Для кормления в желудок также может быть введен назогастральный зонд, поскольку вы не сможете нормально есть.

- «Капельница» необходима для подачи жидкости в организм до исчезновения симптомов.
- Катетер — тонкая трубка, вводимая в мочевой пузырь для отвода мочи — скорее всего, будет вставлен, чтобы врачи могли точно контролировать количество выделяемой вами мочи.
Реже возникают осложнения, и ситуация может стать очень серьезной. Другие виды лечения, которые могут тогда понадобиться, включают следующее:
- Интенсивная терапия. Если у вас тяжелый приступ панкреатита, вы будете находиться под очень тщательным наблюдением в отделении интенсивной терапии.
- Процедура по удалению закупоренного камня в желчном пузыре, если это является причиной.
- Лекарства, называемые антибиотиками, если инфицированы поджелудочная железа или окружающие ткани.
- Иногда требуется операция для удаления инфицированной или поврежденной ткани.
Каковы перспективы (прогноз) острого панкреатита?
Как уже упоминалось, острый панкреатит классифицируется как легкий, если не развиваются осложнения (примерно в 4 из 5 случаев). В этом случае прогноз очень хороший и обычно полное выздоровление.
В этом случае прогноз очень хороший и обычно полное выздоровление.
Тяжелый острый панкреатит (примерно в 1 случае из 5) означает развитие одного или нескольких осложнений. Несмотря на лечение в интенсивной терапии, до четверти людей с тяжелым острым панкреатитом умирают.
Это повторится снова?
Приступ острого панкреатита может быть разовым. Однако, если есть основная причина, это может повториться (повториться), если причина не будет устранена. В зависимости от причины, для предотвращения рецидива может иметь значение одно из следующих действий:
- Операция по удалению желчного пузыря обычно рекомендуется, если причиной был камень в желчном пузыре.
- Проблемы, связанные с алкоголем:
- Вы не должны употреблять алкоголь в течение как минимум нескольких месяцев после приступа острого панкреатита, даже если алкоголь не был причиной панкреатита.
- Если алкоголь является причиной панкреатита, следует вообще отказаться от употребления алкоголя.

- Иногда панкреатит является первым признаком алкогольной зависимости. В этом случае вам могут быть предложены дальнейшая помощь, совет и консультирование. Бросить пить без дополнительной поддержки может быть очень трудно.
- Иногда причиной является высокий уровень жира в крови (гиперлипидемия). Это может потребовать лечения с помощью лекарств.
- Побочное действие некоторых лекарств — редкая причина острого панкреатита. Если это ваша причина панкреатита, может потребоваться смена лекарства.
Панкреатит — симптомы, причины, лечение
Панкреатит — это воспаление поджелудочной железы. Поджелудочная железа — это железа, расположенная за желудком, которая играет ключевую роль в процессе пищеварения.Железа выделяет пищеварительные соки в тонкий кишечник, которые расщепляют пищу. Поджелудочная железа также выделяет инсулин и глюкагон — два гормона, которые помогают организму регулировать уровень глюкозы.
Поджелудочная железа может воспалиться, если пищеварительные соки, называемые ферментами, атакуют саму железу, вызывая повреждение тканей поджелудочной железы. Панкреатит может быть острым или хроническим. Общие причины панкреатита включают камни в желчном пузыре, которые образуются в близлежащем желчном пузыре и попадают в поджелудочную железу через общий желчный проток; длительное употребление алкоголя в больших количествах; и некоторые состояния, такие как муковисцидоз.
Панкреатит может быть острым или хроническим. Общие причины панкреатита включают камни в желчном пузыре, которые образуются в близлежащем желчном пузыре и попадают в поджелудочную железу через общий желчный проток; длительное употребление алкоголя в больших количествах; и некоторые состояния, такие как муковисцидоз.
Острый панкреатит начинается с сильной боли в верхней части живота, которая может распространяться на спину. При правильном лечении острый панкреатит можно вылечить и вылечить, хотя в некоторых случаях это состояние и его осложнения могут быть опасными для жизни. Около 200000 человек в США ежегодно госпитализируются из-за острого панкреатита (Источник: НИДДК).
Хронический панкреатит — это хроническое заболевание, которое может привести к необратимым повреждениям.В этом состоянии поджелудочная железа медленно разрушается до тех пор, пока не перестанет вырабатывать важные пищеварительные ферменты. Лечение может включать назначение синтетических ферментов поджелудочной железы.
Острый панкреатит может начаться с небольшой боли в животе, распространяющейся на спину. Боль может усиливаться и усиливаться. Немедленно обратитесь за медицинской помощью (позвоните 911) при серьезных симптомах, таких как опухший и болезненный живот, лихорадка, тошнота, учащенный пульс и рвота.
Немедленно обратитесь за медицинской помощью. Если вы лечитесь от хронического панкреатита, но у вас есть легкие симптомы, которые не проходят, повторяются или вызывают у вас беспокойство.
Каковы симптомы и признаки рака поджелудочной железы?
Симптомы рака поджелудочной железы могут различаться в зависимости от размера опухоли и типа пораженной клетки. Симптомы также могут не развиваться до тех пор, пока опухоль не разрастется, рак не достигнет запущенной стадии или не распространился на другие части тела.
Ранние признаки рака поджелудочной железы
Когда впервые появляются симптомы опухоли поджелудочной железы, они чаще всего включают желтуху или пожелтение кожи и белков глаз, которое вызвано избытком билирубина — темного желто-коричневого вещества, вырабатываемого печенью. Внезапная потеря веса также является частым ранним признаком рака поджелудочной железы. Другие симптомы рака поджелудочной железы включают:
Внезапная потеря веса также является частым ранним признаком рака поджелудочной железы. Другие симптомы рака поджелудочной железы включают:
- Моча темного цвета
- Зуд кожи
- Проблемы с пищеварением, включая ненормальный стул, тошноту или рвоту
- Боль в верхней части живота, которая может распространяться на спину
- Тошнота
- Потеря аппетита
- Набухший желчный пузырь (обычно обнаруживается врачом во время медицинского осмотра)
- Сгустки крови
- Диабет
Признаки запущенного рака поджелудочной железы
У большинства пациентов с раком поджелудочной железы диагностируется запущенное заболевание, то есть рак, который распространяется от поджелудочной железы на другие части тела, включая кишечник, печень, легкие, селезенку или желудок.Помимо общих симптомов рака поджелудочной железы, симптомы рака поджелудочной железы на поздней стадии могут включать:
- Ухудшение боли в верхней части живота или спины, особенно после еды или в положении лежа
- Экстремальная усталость
- Вздутие
- Пролежни
- Недавно диагностированный диабет
- Депрессия
Получите совет и помощь специалиста
Чтобы понять, когда симптомы являются признаком чего-то серьезного, либо для диагностики заболевания, либо для подтверждения предыдущего диагноза требуется опыт специалистов, прошедших подготовку и имеющих опыт лечения рака поджелудочной железы. В Центрах лечения рака Америки ® (CTCA) наши специалисты по раку поджелудочной железы лечат все стадии заболевания.
В Центрах лечения рака Америки ® (CTCA) наши специалисты по раку поджелудочной железы лечат все стадии заболевания.
Обзор рака поджелудочной железы
Скачать инфографику о раке поджелудочной железы »
Следующая тема: Какие типы рака поджелудочной железы?
Нейроэндокринная опухоль поджелудочной железы: симптомы и признаки
НА ЭТОЙ СТРАНИЦЕ: Вы узнаете больше об изменениях тела и других вещах, которые могут сигнализировать о проблеме, которая может потребовать медицинской помощи.Используйте меню для просмотра других страниц.
НЕТ поджелудочной железы на ранних стадиях часто не вызывает никаких симптомов. Люди с НЕТ поджелудочной железы могут испытывать следующие симптомы или признаки. Иногда у людей с НЭО поджелудочной железы эти изменения отсутствуют. Или причиной симптома может быть другое заболевание, не являющееся опухолью.
Симптомы гастриномы
Симптомы инсулиномы
Гипогликемия, вызывающая утомляемость, нервозность и дрожь, головокружение или головокружение, судороги и эпизоды обморока
Путаница
Симптомы глюкагономы
Гипергликемия, вызывающая учащенное мочеиспускание, повышенную жажду и голод
Сыпь, распространяющаяся на лицо, живот или нижние конечности
Симптомы VIPoma
Водянистая диарея
Слишком мало калия в крови, которое может вызвать нерегулярное сердцебиение, мышечные спазмы и слабость, а также снижение рефлексов
Слишком мало кислоты в желудке, что может вызвать проблемы с пищеварением и плохое усвоение витаминов и питательных веществ
Покраснение или покраснение лица, шеи или груди
Усталость
Тошнота
Симптомы соматостатиномы
Другие симптомы
Боль в животе
Желтуха — пожелтение кожи и белков глаз
Рвота кровью
потеет
Учащенный пульс
Беспокойство
Головная боль
Судороги
Потеря сознания
Помутнение зрения
Необъяснимое увеличение или потеря веса
Воспаление рта и языка
Образование или шишка в брюшной полости
Если вас беспокоят какие-либо изменения, которые вы испытываете, проконсультируйтесь с врачом. Ваш врач спросит, как долго и как часто вы испытываете симптомы, помимо других вопросов. Это поможет выяснить причину проблемы, которая называется диагнозом.
Ваш врач спросит, как долго и как часто вы испытываете симптомы, помимо других вопросов. Это поможет выяснить причину проблемы, которая называется диагнозом.
Если диагностирована опухоль, облегчение симптомов остается важной частью вашего ухода и лечения. Это может называться паллиативной или поддерживающей терапией. Часто его начинают сразу после постановки диагноза и продолжают на протяжении всего лечения. Обязательно поговорите со своим лечащим врачом о симптомах, которые вы испытываете, включая любые новые симптомы или изменение симптомов.
Узнайте больше об управлении распространенными симптомами рака и побочными эффектами лечения.
Следующий раздел в этом руководстве — Диагностика . В нем объясняется, какие тесты могут потребоваться, чтобы узнать больше о причине симптомов. Используйте меню, чтобы выбрать другой раздел для чтения в этом руководстве.
Панкреатит: обзор и многое другое
Панкреатит — это воспаление поджелудочной железы.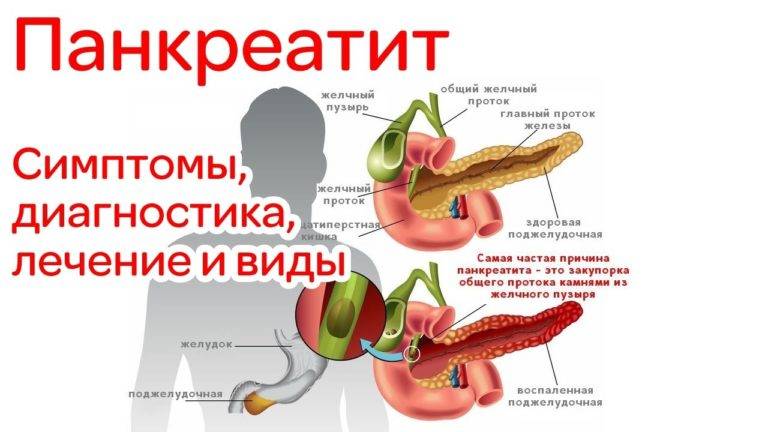 Состояние может быть острым, возникшим внезапно и разрешиться примерно через неделю, или может быть хроническим, ухудшаться со временем и требовать длительного лечения.При панкреатите могут возникнуть серьезные осложнения, которые могут стать опасными для жизни. Таким образом, решающее значение имеют своевременная диагностика и лечение, возможно, хирургическое.
Состояние может быть острым, возникшим внезапно и разрешиться примерно через неделю, или может быть хроническим, ухудшаться со временем и требовать длительного лечения.При панкреатите могут возникнуть серьезные осложнения, которые могут стать опасными для жизни. Таким образом, решающее значение имеют своевременная диагностика и лечение, возможно, хирургическое.
Панкреатит — самая частая причина госпитализации по поводу желудочно-кишечного тракта в Соединенных Штатах. Взаимодействие с другими людьми
Роль поджелудочной железы
Поджелудочная железа — это большая железа за желудком, расположенная рядом с двенадцатиперстной кишкой, первым отделом тонкой кишки. Поджелудочная железа выделяет мощные пищеварительные ферменты, которые попадают в тонкий кишечник через проток, который затем попадает в двенадцатиперстную кишку.Эти ферменты помогают переваривать жиры, белки и углеводы.
Поджелудочная железа также выделяет в кровоток гормоны инсулин и глюкагон. Эти гормоны играют важную роль в метаболизме сахара.
Эти гормоны играют важную роль в метаболизме сахара.
Панкреатит возникает, когда пищеварительные ферменты активируются, еще находясь в поджелудочной железе, и начинают атаковать орган, что приводит к воспалению и, в конечном итоге, к повреждению, если оно сохраняется.
Острый панкреатитЗагорается внезапно
Обычно разрешается в течение одной-двух недель
Может вызвать множество серьезных осложнений, но большинство людей полностью выздоравливает после лечения
Может развиться после острого панкреатита
Развивается постепенно и со временем ухудшается
Не лечит и не улучшает
Приводит к необратимому повреждению органов, которое может вызвать проблемы с пищеварением и метаболизмом
Острый панкреатит
По оценкам, ежегодно в США происходит от 40 до 50 случаев острого панкреатита на 100 000 человек. Это заболевание возникает, когда поджелудочная железа внезапно воспаляется, а затем становится лучше.
Это заболевание возникает, когда поджелудочная железа внезапно воспаляется, а затем становится лучше.
У некоторых людей может быть более одного приступа, но после каждого приступа они полностью восстанавливаются.
Причины
Острый панкреатит обычно вызывается следующими причинами:
Камни в желчном пузыре являются наиболее частой причиной острого панкреатита в США, и риск панкреатита, связанного с желчными камнями, увеличивается с возрастом; он также выше у женщин, чем у мужчин. Взаимодействие с другими людьми
Другие причины острого панкреатита включают:
- Лекарства, отпускаемые по рецепту
- Травма брюшной полости
- Абдоминальная хирургия
- Гипертриглицеридемия (высокий уровень триглицеридов, жир в крови)
- Вирусные инфекции, такие как эпидемический паротит
- Бактериальные инфекции, такие как Salmonella
- Сосудистые аномалии, такие как васкулит (воспаление кровеносных сосудов)
- Гиперкальциемия (высокий уровень кальция в крови)
- Унаследованные аномалии поджелудочной железы или кишечника
- Опухоли или рак поджелудочной железы
- Высокое воздействие сельскохозяйственных химикатов, таких как инсектицид органофосфат
- Аутоиммунные заболевания, такие как воспалительное заболевание кишечника или целиакия
Примерно в 15% случаев причина неизвестна. Фактором риска развития острого панкреатита является курение, ожирение и неконтролируемый диабет. Диабет 2 типа также увеличивает риск тяжелого случая панкреатита.
Фактором риска развития острого панкреатита является курение, ожирение и неконтролируемый диабет. Диабет 2 типа также увеличивает риск тяжелого случая панкреатита.
Симптомы
Острый панкреатит обычно начинается с боли в верхней части живота, которая может длиться несколько дней. Боль часто бывает сильной, но может быть и легкой. Это может быть постоянная боль только в животе, а может достигать спины и других областей.
Боль может быть внезапной и интенсивной или может начаться как тупая боль, которая усиливается от еды и постепенно усиливается.Другие симптомы включают:
- Вздутие живота
- Нежный живот
- Тошнота
- Рвота
- Диарея
- Икота
- Несварение желудка
- Лихорадка
- Учащение пульса
- Очень плохое самочувствие или внешний вид
- Желтуха, пожелтение кожи и белков глаза
- Табуреты цвета глины
Примерно у 15% пациентов с острым панкреатитом развивается тяжелое заболевание.
В тяжелых случаях может наблюдаться кровотечение в железе, серьезное повреждение тканей, инфекция и кисты.Ферменты и токсины могут попасть в кровоток и серьезно повредить такие органы, как сердце, легкие и почки.
Пациент может обезвоживаться и иметь низкое кровяное давление. В самых тяжелых случаях может произойти кровотечение в поджелудочной железе, ведущее к шоку, а иногда и к смерти.
Диагностика
Во время острых приступов в анализах крови обнаруживается высокий уровень амилазы и липазы, пищеварительных ферментов, образующихся в поджелудочной железе. Липаза более специфична для воспаления поджелудочной железы, чем амилаза.Также могут наблюдаться изменения уровня в крови кальция, магния, натрия, калия и бикарбоната.
У пациентов также может быть большое количество сахара и липидов (жиров) в крови. Эти изменения помогают врачу диагностировать панкреатит. После восстановления поджелудочной железы уровень этих веществ в крови обычно возвращается к норме.
Лечение
Лечение, которое получит пациент, зависит от степени тяжести приступа. Если не возникают осложнения, острый панкреатит обычно проходит сам по себе, поэтому в большинстве случаев лечение является поддерживающим.Обычно пациента госпитализируют.
Врач прописывает внутривенное введение жидкости для восстановления объема крови. Для предотвращения отказа можно лечить почки и легкие. Другие проблемы, такие как кисты поджелудочной железы, также могут потребовать лечения.
Иногда пациент не может контролировать рвоту, и ему необходимо провести трубку через нос к желудку для удаления жидкости и воздуха. В легких случаях пациент может не есть в течение трех или четырех дней, но ему вводят жидкости и обезболивающие внутривенно.В тяжелых случаях пациент может получать питание через вены в течение трех-шести недель, пока поджелудочная железа медленно заживает.
Острый приступ обычно длится всего несколько дней, если протоки не заблокированы желчными камнями.
При возникновении таких осложнений, как инфекция, кисты или кровотечение, может потребоваться операция. При появлении признаков инфекции могут быть назначены антибиотики.
При приступах, вызванных желчными камнями, может потребоваться удаление желчного пузыря или хирургическое вмешательство на желчных протоках, которые представляют собой трубки, соединяющие печень с тонкой кишкой.Желчные протоки транспортируют камни в желчном пузыре и могут возникнуть закупорки.
Когда имеется серьезная травма с отмиранием ткани, может быть сделана операция по удалению указанной ткани.
От 16% до 25% пациентов с острым панкреатитом разовьются в течение нескольких лет. Предотвращение этого рецидива — основная цель лечения.
После того, как все признаки острого панкреатита исчезнут, врач определит причину и постарается предотвратить будущие приступы. У некоторых пациентов причина приступа ясна; в других случаях необходимо провести дополнительные тесты. Взаимодействие с другими людьми
Взаимодействие с другими людьми
План профилактики будет зависеть от причины, но может включать некоторые диетические изменения, такие как ограничение жареной пищи и обильных приемов пищи, а также отказ от алкоголя.
При наличии камней в желчном пузыре
Ультразвук используется для обнаружения камней в желчном пузыре и может дать представление о степени тяжести панкреатита. При обнаружении камней в желчном пузыре обычно требуется операция. Обычно это включает холецистэктомию (удаление всего желчного пузыря).
Если желчный камень блокирует один из протоков поджелудочной железы, его также необходимо удалить.Если заболевание протекает в легкой форме, операцию следует провести в течение семи дней после острого панкреатита. Если это серьезное заболевание, вам могут посоветовать подождать, пока не стихнет активное воспаление, чтобы попытаться предотвратить будущие эпизоды панкреатита.
Компьютерная аксиальная томография (CAT) также может использоваться для определения того, что происходит в поджелудочной железе и вокруг нее, а также для определения серьезности проблемы. Это важная информация, которую врач будет использовать, чтобы определить, когда следует удалять камни в желчном пузыре.
Это важная информация, которую врач будет использовать, чтобы определить, когда следует удалять камни в желчном пузыре.
После удаления камней в желчном пузыре и исчезновения воспаления поджелудочная железа обычно приходит в норму.Взаимодействие с другими людьми
Хронический панкреатит
Хронический панкреатит может развиться только после одного острого приступа, особенно если повреждены протоки или если повреждение поджелудочной железы продолжается. В конце концов это состояние ухудшает способность человека переваривать пищу и вырабатывать гормоны поджелудочной железы.
Иллюстрация Джошуа Сонга. © Verywell, 2018.По оценкам, ежегодно происходит от 5 до 12 случаев острого панкреатита на 100 000 человек. Взаимодействие с другими людьми
Причины
Причины хронического панкреатита включают:
- Продолжающееся употребление алкоголя
- Блокировка поджелудочной железы или желчных протоков
- Генетические мутации, вызванные муковисцидозом
- Аутоиммунные расстройства
- Наследственная форма панкреатита, которая может быть вызвана аномалиями ферментов
Повреждение поджелудочной железы в результате употребления алкоголя может протекать бессимптомно в течение многих лет, а затем у человека внезапно возникает приступ панкреатита. Взаимодействие с другими людьми
Взаимодействие с другими людьми
Хронический панкреатит имеет множество причин, но от 70% до 80% случаев связаны с хроническим злоупотреблением алкоголем.
Повреждение поджелудочной железы в результате употребления алкоголя может протекать бессимптомно в течение многих лет, а затем у человека внезапно возникает приступ панкреатита. Он чаще встречается у мужчин, чем у женщин, и часто развивается в возрасте от 30 до 40 лет.
Унаследованные формы хронического панкреатита, по-видимому, связаны с аномалиями ферментов поджелудочной железы, которые заставляют их самостоятельно переваривать орган.Взаимодействие с другими людьми
Симптомы
На ранних стадиях врач не всегда может сказать, есть ли у пациента острое или хроническое заболевание. Симптомы могут быть такими же.
У людей с хроническим панкреатитом могут быть следующие симптомы:
- Боль в верхней части живота
- Тошнота
- Рвота
- Диарея
- Потеря веса
- Жирный или жирный стул
- Глиняный или бледный стул
У некоторых пациентов нет боли, но у большинства она есть. Боль может быть постоянной в спине и животе; у некоторых болевые приступы выводят из строя.
Боль может быть постоянной в спине и животе; у некоторых болевые приступы выводят из строя.
В некоторых случаях боль в животе проходит по мере прогрессирования состояния. Врачи считают, что это происходит потому, что поджелудочная железа больше не производит ферменты поджелудочной железы.
Пациенты с этим заболеванием часто худеют, даже если их аппетит и пищевые привычки в норме. Это происходит из-за того, что организм не выделяет достаточно ферментов поджелудочной железы для расщепления пищи, поэтому питательные вещества не усваиваются нормально.Плохое пищеварение приводит к потере жира, белка и сахара с калом.
На этой стадии также может развиться диабет, если инсулин-продуцирующие клетки поджелудочной железы (островковые клетки) были повреждены.
Диагностика
Диагностика может быть сложной, но ей помогает ряд новых методов. Функциональные тесты поджелудочной железы помогают врачу решить, может ли поджелудочная железа вырабатывать достаточно пищеварительных ферментов.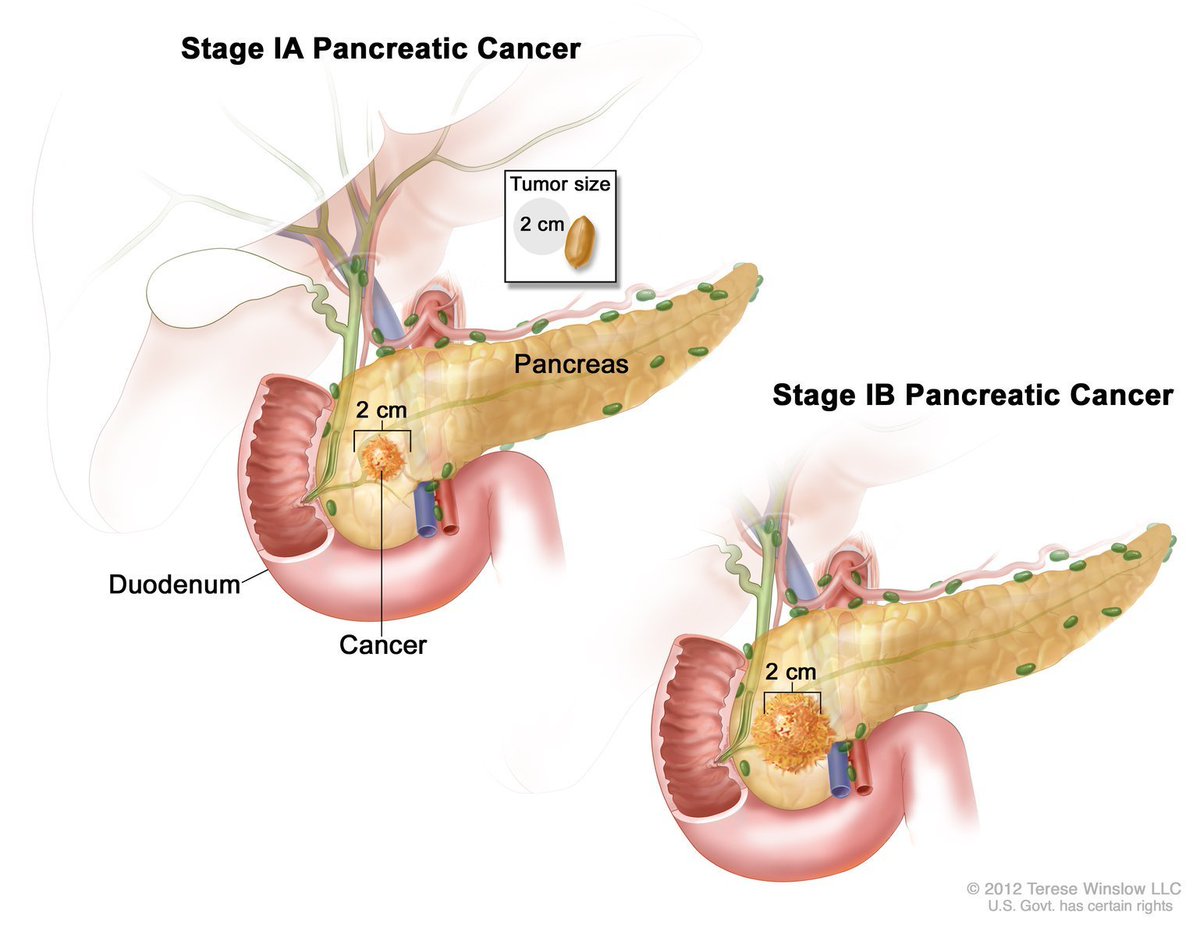 Врач может увидеть аномалии поджелудочной железы с помощью нескольких методов визуализации:
Врач может увидеть аномалии поджелудочной железы с помощью нескольких методов визуализации:
На более поздних стадиях заболевания, когда возникают диабет и мальабсорбция (проблема из-за нехватки ферментов), врач может использовать ряд анализов крови, мочи и кала, чтобы помочь в диагностике хронического панкреатита и контролировать его прогрессирование. состояния.Взаимодействие с другими людьми
Лечение
Лечение хронического панкреатита обычно включает облегчение боли и решение проблем с питанием и обменом веществ. Пациент может уменьшить количество жира и белка, теряемого со стулом, уменьшив потребление жиров и принимая таблетки, содержащие ферменты поджелудочной железы. Это приведет к лучшему питанию и увеличению веса.
Иногда для контроля уровня сахара в крови пациента необходимо вводить инсулин или другие препараты.
В некоторых случаях требуется операция для снятия боли путем дренирования расширенного протока поджелудочной железы.





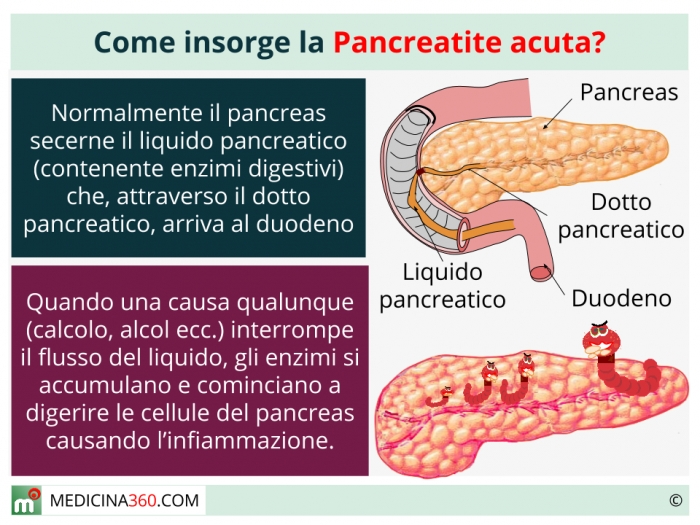
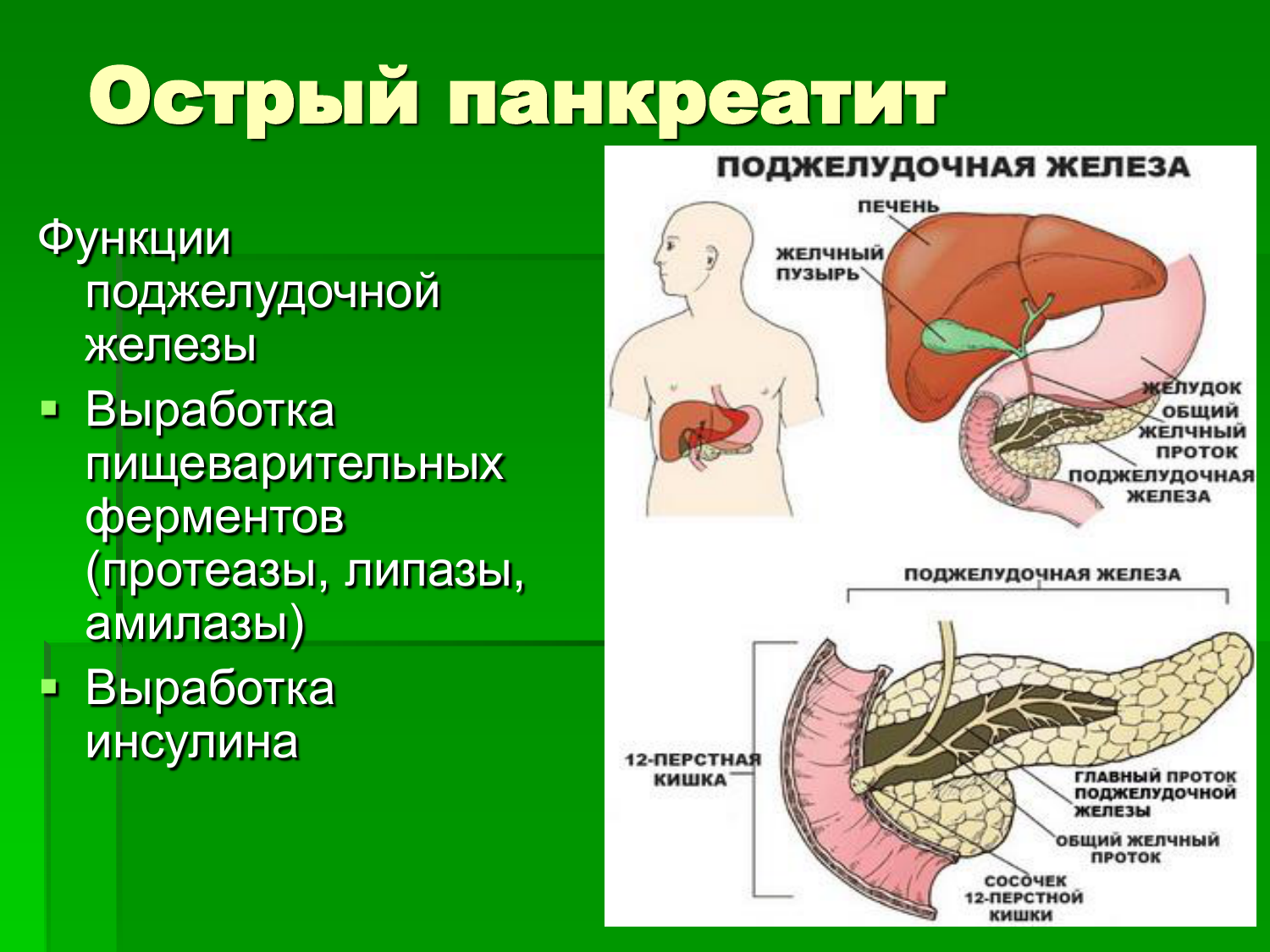


 Возникают вне зависимости от приема пищи.
Возникают вне зависимости от приема пищи.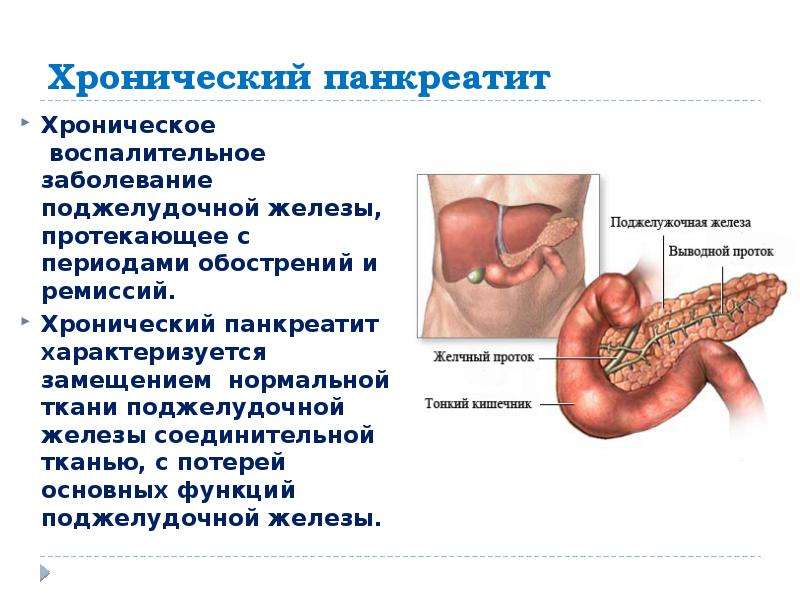

 Курс лечения на аппарате Кибер-Нож составляет всего 1-5 сеансов, каждый из которых длится не более часа.
Курс лечения на аппарате Кибер-Нож составляет всего 1-5 сеансов, каждый из которых длится не более часа. симптомы
симптомы



 Однако иногда можно получить острый панкреатит без боли.Это чаще встречается, если у вас диабет или проблемы с почками.
Однако иногда можно получить острый панкреатит без боли.Это чаще встречается, если у вас диабет или проблемы с почками. Однако кажется, что, хотя сам по себе алкоголь не повреждает клетки поджелудочной железы, он делает их более чувствительными к повреждениям от других причин, таких как курение, высокое содержание жира в крови или инфекции. Многие пациенты с хроническим алкогольным панкреатитом имеют в анамнезе рецидивирующий острый панкреатит, спровоцированный злоупотреблением алкоголем.
Однако кажется, что, хотя сам по себе алкоголь не повреждает клетки поджелудочной железы, он делает их более чувствительными к повреждениям от других причин, таких как курение, высокое содержание жира в крови или инфекции. Многие пациенты с хроническим алкогольным панкреатитом имеют в анамнезе рецидивирующий острый панкреатит, спровоцированный злоупотреблением алкоголем.