Тошнота и рвота после наркоза: причины и способы лечения
Пациентов тошнит после наркоза вследствие побочного действия анестетиков на все системы организма. Больше всего медикаменты влияют на головной мозг.
Выясним, почему после наркоза рвет, от чего зависит частота приступов, как предупредить тошноту и рвоту после операции.
Виды обезболивания
Анестезия — обезболивание, уменьшение болевой чувствительности тела с помощью лекарственных средств. В зависимости от способа введения и продолжительности действия медикаментов различается несколько видов анестезии:
- Общий наркоз – обратимая искусственная потеря сознания с целью обезболивания при хирургической операции. Состояние ограничено по времени, достигается применением анестетиков. Лекарства вводятся внутривенно, ингаляционным способом или используются оба вида введения. Наркоз влияет на организм в зависимости от применяемого препарата, продолжительности операции.
- Местное обезболивание используется для небольших хирургических манипуляций, например, когда требуется забрать образец тканей для биопсии с помощью иглы.
- регионарная, или спинальная, анестезия — разновидность местной; применяется для обезболивания нижней части тела. Лекарство вводится иглой под твердую мозговую оболочку через прокол в области поясницы. При этом достигается обезболивание соответствующего сегмента. С помощью эпидуральной анестезии обезболивают роды;
- стоматологи применяют еще несколько видов местной анестезии – аппликационную с помощью спрея, инфильтрационную в виде инъекций, проводниковую, когда анестетик вводится рядом с нервом. Еще один вид обезболивания – стволовая анестезия — делается в основании мозга.
Почему после операции появляется тошнота?
Последствия действия наркоза на организм проявляются неодинаково у разных людей. Многие отмечают нарушение сна, речи и слуха, головные боли. Влияние на мозг проявляется ухудшением памяти, снижением способности обучения преимущественно у людей после операции на сердце. Эти признаки исчезают спустя несколько часов.
Рвота после наркоза встречается у трети оперированных пациентов. Состояние возникает в течение суток, сохраняется несколько часов или дней. Большему риску тошноты после наркоза подвержены:
- дети, подростки;
- женщины;
- пациенты с избыточным весом;
- люди, испытывающие страх перед операцией;
- больные, которые рано начали рано двигаться или принимать пищу.
Рвота после общего наркоза
Такой симптом после обезболивания носит централизованный характер. Он возникает вследствие прямого действия наркотических препаратов на головной мозг. Возбуждающее влияние на рвотный центр связано с различными факторами:
- длительность наркоза увеличивает суммарную дозу анестетиков, которые наносят вред нервной системе своими токсическими свойствами. Существует прямая связь между продолжительностью операции и частотой возникновения рвоты;
- некоторые виды анестетиков чаще вызывают тошноту – Этомидат, Кетамин, барбитураты;
- рвота возникает при использовании масочного наркоза с применением закиси азота.
Выраженность признаков у взрослых зависит от медикаментов, а также от индивидуальных особенностей организма. Кроме того, по-разному переносятся различные виды операций. Чаще других вызывают приступы тошноты и рвоты после наркоза:
- эндоскопическая манипуляция на яичниках;
- вмешательство на среднем ухе;
- операции мочевого пузыря и уретры;
- удаление аденоидов;
- операции на мышцах глаза;
- резекция желудка;
- холецистэктомия.
Причина рвотных позывов в этих случаях – импульсы, восходящие из операционной зоны прямо в центр головного мозга.
Иногда после общего наркоза болит спина. При сложном оперативном вмешательстве человек длительное время находится в вынужденном положении на жестком столе. Это приводит к «уставанию» спины и поясницы.
 Если после общего наркоза болит горло, причина – раздражение оболочки задней стенки глотки интубационной трубкой. Это ощущение проходит само по себе, а теплое питье помогает справиться с неприятными ощущениями.
Если после общего наркоза болит горло, причина – раздражение оболочки задней стенки глотки интубационной трубкой. Это ощущение проходит само по себе, а теплое питье помогает справиться с неприятными ощущениями.
В стоматологии общий наркоз для детей показан при зубных проблемах – пульпите, периодонтите. Операция проводится под наркозом ребенку, чтобы не было больно. Дети более чувствительны к лекарствам. Позывы на тошноту и рвоту иногда появляются в первый день после наркоза.
После спинальной анестезии
Эта результативная техника обезболивает без общего наркоза на длительное время. Она применяется при беременности для обезболивания родовых схваток. Анестезия используется во время кесарева сечения, причем женщина находится в сознании.
Появление тошноты после наркоза – следствие воздействия анестетиков на рвотный центр. Препарат вводится иглой в пространство между оболочками спинного мозга. Это, конечно, напрямую раздражает их. Вдобавок жидкость в составе лекарства изменяет внутричерепное давление. От его перепадов пациент чувствует тошноту. Обычно эти явления уменьшаются к концу первых суток, но иногда сохраняются несколько дней.
Рвота от боли
Причиной послеоперационной рвоты часто бывает интенсивная головная боль. Устранение цефалгии избавляет от приступов тошноты. Для этого применяются препараты:
- Темпалгин;
- Кетанов;
- Вольтарен;
- Нимесулид;
- Индометацин и др.
Появление головной боли после общего наркоза связано с обезвоживанием, снижением кровяного давления, влиянием лекарственных препаратов, стрессом перед ожидаемой операцией. Обычно цефалгия возникает через 12-24 часа. Частота осложнения увеличивается с возрастом.
После наркоза болят мышцы, потому что перед операцией вводятся лекарства, расслабляющие мускулатуру. Это нужно для осуществления вентиляции легких. В послеоперационном периоде медикаменты напоминают о себе болью.
Причиной того, что болит все тело после наркоза, служит нахождение на твердом операционном столе в течение нескольких часов. Такое же ощущение вызывает применение в экстренной хирургии миорелаксанта Дитилина. Его вводят, когда желудок человека не очищен от пищи. Боли ощущаются в симметричных областях плечевого пояса, шеи, верхней части живота.
Рвет через несколько дней после анестезии
Препараты-анестетики оказывают негативное влияние на организм. После продолжительной операции накопившиеся вещества выводятся не сразу, а на протяжении нескольких дней. Все это время человек медленно “отходит” после обезболивания. Остатки циркулирующего в крови анестетика продолжают воздействовать на рвотный центр. Периодически накатываются приступы тошноты.
Лечение рвоты и тошноты после наркоза
Тошнота после анестезии встречается в 30% случаев. Наблюдается она чаще после общей, чем регионарной анестезии. Снять симптомы помогут рекомендации общего характера. Что делать после наркоза, если тошнит:
 На протяжении первых часов после хирургического вмешательства не садитесь и не вставайте на ноги с постели.
На протяжении первых часов после хирургического вмешательства не садитесь и не вставайте на ноги с постели.- Избегайте употребления пищи и воды сразу после операции.
- Обезболивающее средство Спазмалгон уменьшит тошноту.
- Церукал снимает рвоту.
- Помогает снять чувство тошноты правильное дыхание. Дышите медленно и глубоко.
Если человек находится в больнице, лечение проводит палатный врач.
Назначаются средства, обладающие побочными эффектами. Выбор препарата зависит от причины рвоты.
Восстановление после операции
Для восстановления после наркоза хирурги рекомендуют пациенту покой и отдых. В первые сутки не следует вставать с кровати, даже если ничего не болит. Нельзя быстро двигаться, делать силовые резкие движения, поднимать тяжелые вещи. Противопоказанием являются физические нагрузки.
После наркоза организм лишается необходимого количества жидкости. Необходимо пить любые напитки. Подойдет бутилированная или минеральная вода после освобождения её от газа. Восстановить организм после операции помогут легкие упражнения, короткие прогулки.
Назначение препаратов для устранения рвоты и тошноты предоставляется оперировавшим хирургам. Для пациента после выписки домой главное — вовремя обратиться к врачу в случае возникновения осложнений.
otravilsya.com
Тошнота и рвота в клинической практике (этиология, патогенез, профилактика и лечение) | Буров Н.Е.
Тошнота и рвота – неприятные субъективные ощущения, которые знакомы практически каждому человеку. Они вызываются разнообразными причинами и включают сложные физиологические и биологические механизмы. Тошнота и рвота могут быть ранним признаком заболевания, отравления или осложнения, связанного с хирургическим вмешательством и наркозом. Вместе с тем рвота может быть защитным рефлекторным актом при попадании в желудок токсина с пищевыми массами. С проблемой тошноты и рвоты встречаются врачи всех клинических специальностей, у взрослых и детей, как в условиях стационара, так и в поликлинике, в стационаре одного дня, стоматологическом или косметологическом кабинетах.
Однако более частыми является тошнота и рвота как осложнение после хирургических операций и наркоза. В эпоху мононаркоза эфиром или хлороформом частота послеоперационной рвоты достигала 75–80% [4]. Часто она была неоднократной, что вызывало опасения развития фатальных осложнений в виде аспирации рвотных масс, расхождения швов анастамоза, швов передней брюшной стенки, эвентерации, кровотечения, повышения внутричерепного давления, отека мозга, осложнений после операций на глазном яблоке.
В последние годы в анестезиологической практике стали шире применяться новые ингаляционные и неингаляционные анестетики, новые методики общей и местной проводниковой анестезии, и частота послеоперационной тошноты и рвоты (ПОТР) значительно снизилась и составляет 20–30% [1,2,3]. Однако проблема профилактики послеоперационной тошноты и рвоты еще далека от полного разрешения.
На данном этапе развития медицинской науки врач должен знать основные патофизиологические механизмы тошноты и рвоты, предпринимать меры профилактики и лечения этого осложнения, создавать пациентам комфортные условия для выздоровления.
Физиология рвоты
Рвота – это рефлекторный акт форсированного извержения содержимого желудка через рот, возникающий на фоне спазма привратника, расслабления дна желудка и кардиального жома пищевода при одновременном мощном толчкообразном сокращении брюшных мышц, опущении диафрагмы и повышении внутрибрюшного давления. Обычно рвоте предшествует фаза предизвержения, которая состоит из симптомов вегетативного и соматического компонентов: тошноты, появления комка в горле, тягостного ощущения в эпигастрии, рефлюкса из двенадцатиперстной кишки в желудок, слюнотечения, появления бледного «носогубного треугольника», тахикардии, расширения зрачков, потливости.
Рвотные позывы характеризуются ритмичными синхронными движениями диафрагмы, брюшных и наружных межреберных мышц, в то время когда рот и голосовая щель остаются закрытыми. В фазу постизвержения сохраняются признаки вегетативных и висцеральных реакций, которые постепенно утихают и возвращают пациента в состояние покоя с остаточной тошнотой или без нее. В ряде случаев после рвоты тошнота прекращается.
Таким образом, в сложный акт рвоты вовлечена координированная работа группы дыхательных, желудочно–кишечных и брюшных мышц. Такая координация контролируется центром рвоты.
Центр рвоты расположен в латеральной части ретикулярной формации вблизи tractus solitarius. Сюда направляются все афферентные потоки из глотки, желудочно–кишечного тракта, средостения, из зрительного бугра, вестибулярного аппарата VIII пары ЧМН и триггерной (пусковой) зоны хеморецепторов, которая располагается в area postrema ствола мозга (рис. 1). Эта зона охвачена богатой сетью капилляров с обширными периваскулярными пространствами, не имеющих эффективного гематоэнцефалического барьера, и триггерная зона хеморецепторов может быть активизирована химическими стимулами как через кровь, так и через ликвор. Рвотный центр возбуждается также при непосредственном давлении на него опухолью головного мозга или через кровь, например, при подкожном введении апоморфина, а также при накоплении в крови различных продуктов метаболизма, при экзо– и эндотоксикозе и аутоинтоксикации (гиперазотемия, кетоацидоз, гипоксия, нарушения метаболизма, гипотония и др.). Таким образом, раздражения из различных областей ЦНС могут воздействовать на рвотный центр.
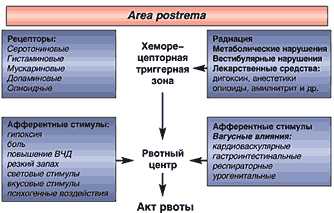
Рис. 1. Причины и нейрорефлекторные пути возникновения рвоты
Рвотный центр возбуждается также от афферентных импульсов, исходящих из слизистой оболочки желудка через чувствительные нервные окончания блуждающего нерва или от рецепторного аппарата глотки через языкоглоточный нерв. Кроме того, афферентные импульсы могут возникать из вестибулярного аппарата через нервные окончания слухового нерва, особенно при индивидуальной слабости этого аппарата в случаях укачивания в транспорте.Известно, что область area postrema ствола мозга богата допаминовыми, опиоидными, серотониновыми (5–НТ3) рецепторами. Область ядра nucleus tractus solitarius богата энкефалинами, гистаминовыми и мускариновыми рецепторами, которые играют важную роль в трансмиссии импульсов в рвотный центр. Стимулы могут возникать в различных областях центральной нервной системы. Однако пусковыми факторами развития тошноты и рвоты является непосредственное раздражение хеморецепторов триггерной зоны area postrema, которые через эфферентные механизмы передачи реализуют акт рвоты.Таким образом, легко предположить, что избирательная блокада этих рецепторов является функцией многих известных и применяемых ныне противорвотных средств.
Факторы, способствующие возникновению тошноты и рвоты
К факторам, оказывающим влияние на развитие тошноты и рвоты, относят некоторые особенности самого пациента, основную или сопутствующую патологию, характер оперативного вмешательства или диагностической манипуляции и их локализацию, фармакологическую характеристику медикаментозных средств, вид и характер анестезии.
Из факторов, относящихся к самому пациенту, необходимо учитывать возраст и пол. Рвота чаще возникает у детей, особенно в подростковой возрастной группе (10–14 лет), и с увеличением возраста частота рвоты снижается. Отмечено, что частота рвоты после операции у мужчин ниже, чем у женщин. Вместе с тем отмечено, что частота тошноты и рвоты повышается у женщин в период менструального цикла.
Необходимо также обращать внимание на анамнестические данные у пациентов, страдающих синдромом «укачивания». У них, по–видимому, снижен порог чувствительности рецепторов вестибулярного аппарата и сохранилась «привычная» рефлекторная дуга рвотного рефлекса.
Каждому врачу необходимо учитывать также тип нервной системы больного и степень выраженности его вегетативных реакций. Хорошо известно, что у возбудимых, лабильных и беспокойных пациентов частота тошноты и рвоты выше, чем у спокойных и уравновешенных. Замечено также, что у беспокойных пациентов, имеющих более высокий уровень катехоламинов и серотонина, развивается аэрофагия, что вызывает увеличение воздушного пузыря в желудке и приводит к раздражению рецепторного аппарата.
Имеется также положительная связь между частотой тошноты, рвоты и ожирением. Это объясняется целым рядом факторов. Одним из них является повышение внутрибрюшного давления, компрессия желудка, развитие рефлюкса, эзофагиита и несостоятельности пищеводного жома. Другими факторами могут быть условия операции и наркоза, наличие сопутствующих заболеваний желчного пузыря, высокое стояние диафрагмы, расстройства дыхания в ближайшем послеоперационном периоде.
Необходимо также учитывать исходную гипотонию желудка, что можно наблюдать у беременных женщин, начиная с 23 недели беременности, в связи с гормональной перестройкой (снижение гастрина и продукция прогестерона).
Кроме того, необходимо выяснять у пациентов наличие расстройств функции ЖКТ, изжоги, срыгиваний, спастических болей, парезов и атонии кишечника. Последние могут быть следствием исходной нейропатии (сахарный диабет, гиперазотемия, раковая кахексия).
Факторы, связанные с хирургическим вмешательством
Известно, что частота тошноты и рвоты во многом зависит от характера и локализации оперативного вмешательства. Наивысшая частота рвоты отмечается при эндоскопических операциях на яичниках при переносе яйцеклетки (54%), а также после лапароскопии (35%), при операциях на среднем ухе и отопластике, после операций на мышцах глазного яблока при косоглазии [5]. Частые случаи рвоты отмечены в урологии (литотрипсия, эндоурологические вмешательства на мочевом пузыре и уретре), в абдоминальной хирургии (холецистэктомия, резекция желудка, операции на поджелудочной железе). Причиной тошноты и рвоты в этих случаях служит афферентная импульсация из зоны хирургического вмешательства в триггерную зону хеморецепторного аппарата area postrema с последующим возбуждением рвотного центра.
Факторы, связанные с проведением наркоза
Отмечена прямая связь между частотой рвоты и продолжительностью операции и наркоза. Большинство лекарственных и анестезиологических средств обладает потенциальным рвотным действием, а при увеличении продолжительности анестезии обычно увеличивается общая доза седативных и наркотических средств, возрастает возможность их токсического действия на весьма чувствительный рецепторный аппарат триггерной зоны.
Хорошо известна прямая зависимость частоты тошноты, рвоты, кожного зуда, задержки мочеиспускания с назначением морфина.
Рвота часто возникает при использовании масочной анестезии закисью азота. Нередко рвота возникает после лапароскопических операций в брюшной полости, проводимых с применением комбинированной анестезии закисью азота [1,2,3]. Причины этого лежат в токсическом действии закиси азота на рецепторный аппарат вестибулярной зоны, изменении давления в области среднего уха, растяжении рецепторного аппарата желудка и кишечника в связи с диффузией газа в «третье пространство».
Комбинация закиси азота и галотана (фторотана) также не снижает частоту рвоты у взрослых и детей.
Высокая частота рвоты была отмечена от применения «старых» ингаляционных средств (эфир, хлороформ, циклопропан, хлорэтил). Однако частота рвоты не снизилась с применением новых ингаляционных галогеносодержащих средств (изофлуран, энфлуран, десфлуран и севофлуран). Все, что создано искусственно является в той или иной степени токсичным для нейронов рвотного центра. Не являются исключением и внутривенные анестетики. Известно, что применение внутривенных анестетиков не снизило частоту рвоты. Рвота может наступить и после применения этомидата, кетамина, барбитуратов и отмечается в 10–15% случаев [4,5].
Более благоприятная картина отмечена при использовании пропофола, который у взрослых и у детей проявляет признаки противорвотного действия. Частота рвоты не увеличивается и при комбинации пропофола с закисью азота. В этом отношении пропофол является препаратом выбора в амбулаторной анестезиологии, поскольку он обеспечивает быстрый выход из наркоза и пациент испытывает комфортные условия пробуждения.
Аналогичный эффект вызывает новый газовый анестетик – ксенон. Выход из ксенонового наркоза – гладкий, спокойный, без признаков тошноты и рвоты. Ксенон химически индиферентен в организме и не вступает ни в какие процессы метаболизма. Даже продолжительные 6–часовые эндоскопические операции под ксеноновым наркозом не сопровождались каким–либо дискомфортом пациента.
Положительно зарекомендовали себя в амбулаторной практике сильнодействующие нестероидные противовоспалительные средства (НПВП). Одним из них является кеторалак, который обеспечивает профилактику послеоперационной боли после амбулаторных вмешательств и составляет явно лучшую альтернативу наркотическим аналгетикам. При этом оптимальным является сочетание НПВП с центральными миорелаксантами (Мидокалм).
Многие манипуляции в настоящее время проводятся с использованием местных анестетиков с применением внутривенных седативных препаратов, частота тошноты и рвоты при которых значительно ниже. Однако частота тошноты и рвоты при этом может зависеть от характера хирургической операции, манипуляции.
Известно, что причиной послеоперационной рвоты часто является висцеральная боль. Облегчение боли ведет часто и к устранению тошноты. Вместе с тем после операции возможна артериальная гипотензия и гиповолемия, которые вызывают головокружение, пошатывание, дискоординацию, особенно при перемещении тела, при перекладывании пациента с операционного стола или с каталки на кровать, что вызывает тошноту и рвоту, которые часто опосредуются через блуждающий нерв. В этих случаях тошнота и рвота исчезают от коррекции гиповолемии и гипотензии, а также с применением вазопрессоров, атропина.
Лечение тошноты и рвоты
Каждый случай тошноты и рвоты требует индивидуального подхода. У части больных послеоперационная рвота прекращается после 2–3 рвотных приступов, с последующим облегчением. Необходимо помнить, что неоднократная рвота является одним из симптомов осложненного течения операции, о возможности возникновения которого всегда должен задумываться хирург. Устранение рвоты медикаментозными средствами в данном случае приведет к замаскированному течению заболевания и затруднит диагностику.
Вместе с тем, профилактика и лечение рвоты должны проводиться у лиц с высоким эметическим риском, в анамнезе которых имеются сведения о наличии морской или воздушной болезни, о непереносимости препаратов анестезиологической номенклатуры и лекарственных средств домашней аптечки; у женщин, которым предстоят лапароскопические операции, урологические манипуляции в виде ударной литотрипсии, орхипексии, операции на среднем ухе, глазные операции по поводу косоглазия, тонзилоэктомия, операции на мозжечке. К особой категории относятся пациенты, получавшие лучевую терапию или химиотерапию.
При определении алгоритма профилактики и лечения рвоты следует помнить, что сигналы в рвотный центр поступают от различных типов рецепторов. Среди них важную роль играют четыре: допаминовые (Д2), М–холинергические, гистаминовые (Н1), серотониновые (5–НТ3), однако степень их специфичности различна. В этой связи логично предположить, что выбор фармакологического препарата для лечения упорной рвоты или профилактическое назначение препарата должно исходить из точки приложения и фармакодинамики назначенного препарата, с учетом возможности развития побочных эффектов. В таблице 1 представлен перечень препаратов, обладающих противорвотным действием. Из таблицы видно, что направленность действия и степень выраженности противорвотного действия у различных препаратов неодинаковы. Возникает вопрос о возможности комбинированного подхода к лечению упорной рвоты, что может дать выраженный противорвотный эффект. Однако при этом возможны и неблагоприятные побочные эффекты препаратов (снижение АД, заторможенность, экстрапирамидные эффекты, депрессия дыхания и др.). Различна степень селективности терапевтического эффекта при воздействии на определенный вид рецепторов, что определяет различную степень выраженности побочных эффектов.
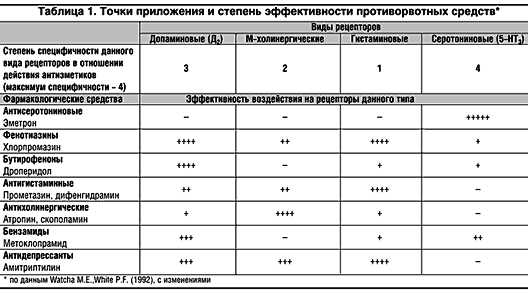
Противорвотное действие большой группы фенотиазинов (хлорпромазин, флуфеназин, трифтазин, этаперазин, фторфеназин) достаточно хорошо известно. Это свойство объясняется их способностью блокировать допаминовые рецепторы в триггерной зоне. Однако фенотиазины могут вызвать значительный седативный эффект (вялость, сонливость, заторможенность, ортостатическую гипотензию), что ограничивает их применение в осложненных случаях и в амбулаторных условиях.
Противорвотное действие большой группы фенотиазинов (хлорпромазин, флуфеназин, трифтазин, этаперазин, фторфеназин) достаточно хорошо известно. Это свойство объясняется их способностью блокировать допаминовые рецепторы в триггерной зоне. Однако фенотиазины могут вызвать значительный седативный эффект (вялость, сонливость, заторможенность, ортостатическую гипотензию), что ограничивает их применение в осложненных случаях и в амбулаторных условиях.Из названых препаратов наибольшего внимания заслуживает тиэтилперазин. Он не обладает выраженной седативной активностью и лишь слабо потенцирует действие снотворных и анальгетических средств, практически не вызывает экстрапирамидных нарушений. Вместе с тем тиэтилперазин оказывает сильное избирательное противорвотное действие и по этому свойству превосходит хлорпромазин. Препарат эффективен при рвоте различного происхождения, поскольку его действие складывается из успокаивающего влияния на рвотный центр и одновременно на хеморецепторную триггерную зону продолговатого мозга, т.е. в его действии прослеживается более универсальный механизм.
Для предупреждения послеоперационной тошноты и рвоты (ПОТР) препарат вводят в/м 1 мл (6,5 мг) за 30 мин до окончания операции. На фоне применения препарата может наступить сонливость, постуральная гипотензия.
Бутирофеноны
К этой группе относятся такие достаточно хорошо известные нейроплегики – дроперидол, галоперидол, домперидон. Их противорвотный эффект обусловлен блокадой допаминовых рецепторов и часто используется в практике анестезиологов для профилактики и лечения тошноты и рвоты в послеоперационном периоде. Однако применение их также не рекомендовано в амбулаторных условиях (за исключением отдельных случаев).
Небольшие дозы дроперидола (10–20 мг/кг) применяют для профилактики ПОТР при лапароскопических операциях в абдоминальной хирургии. Действие домперидона основано на повышении моторики верхних отделов ЖКТ и прямом блокирующем влиянии на хеморецепторы триггерной зоны. Он практически не вызывает дистонических побочных эффектов и для профилактики ПОТР применяется в дозе 5–10 мг сразу же после вводного наркоза. Однако его нельзя назначать одновременно с холинолитиками, часто входящими в схему премедикации, из–за антагонистического действия на перистальтику.
Антигистаминные средства
Антигистаминные средства (дифенгидрамин, гидроксицин, прометазин) действуют на рвотный центр и вестибулярный аппарат и нашли применение для профилактики укачивания в транспорте. Вместе с тем, препараты этого класса применяются в ЛОР–практике для профилактики рвоты после операции на среднем ухе. Препараты этой группы уменьшают реакцию организма на гистамин, снижают проницаемость сосудов, оказывают седативное действие, тормозят нервный импульс в вегетативных ганглиях, обладают центральным холинолитическим и противовоспалительным действием. В этой связи они применяются при лечении лучевой болезни, при морской и воздушной болезни, рвоте беременных, при синдроме Меньера, обладают успокаивающим и снотворным действием. При выраженных эметических явлениях их эффективность часто бывает недостаточной.
Холинолитики
Антихолинергические средства (атропин, метацин, скополамин) предотвращают или ослабляют взаимодействие ацетилхолина с холинорецепторами. Поскольку в хеморецепторной триггерной зоне и рвотном центре обнаружены различные виды холинергических (мускариновых) рецепторов, то большинство холинолитиков могут составить основу для профилактики тошноты и рвоты. Применение в премедикации атропина или метацина снижает частоту ПОТР, даже при использовании наркотических анальгетиков. Применение скополамина эффективно купирует укачивание в транспорте и снижает частоту рвоты после амбулаторных лапароскопий. Один из препаратов, содержащих скополамин и гистиамин, известен как аэрон, который широко применяется при укачивании в транспорте, для купирования приступов при болезни Меньера. Метоклопрамид – является специфическим блокатором допаминовых (Д2) и частично серотониновых (5–НТ3) рецепторов, обладая как центральным, так и периферическим противорвотным действием. Препарат хорошо известен анестезиологам и применяется для профилактики рвоты и регургитации у пациентов с высоким риском развития аспирационного синдрома. Метоклопрамид повышает тонус пищеводного сфинктера, повышает моторику желудка и кишечника, эффективен для профилактики рвоты, возникающей при химиотерапии, а также для профилактики ПОТР, особенно у тех пациентов, у которых во время анестезии применялись наркотические анальгетики (морфин, фентанил). Применяется в гастроэнтерологической практике при дисфункции ЖКТ, а также при лечении диспепсии, неоднократной рвоте, икоте у кардиологических больных и при рвоте беременных. На рвоту вестибулярного генеза он не действует. Применяется в дозе 10–20 мг.
Следует помнить, что после приема метоклопрамида, как и практически всех препаратов вышеуказанных групп (нейроплегиков – фенотиназинов и бутирофенонов, близких к ним по структуре антигистаминных средств, холинолитиков) развивается мышечная слабость и нарушается концентрация внимания, что затрудняет возможность выполнения широкого круга ответственных действий – от автовождения до пользования бытовами электроприборами и т.п. При использовании метоклопрамида в больших дозах, необходимых для профилактики рвоты при сеансах химиотерапии, отмечаются случаи дистонии и экстрапирамидные расстройства, особенно у детей.
Антагонисты серотонина
В настоящее время синтезировано четыре антагониста серотониновых рецепторов: трописетрон, ондансетрон (Эметрон), гранисетрон, доласетрон. Препараты этой группы успешно применяются в абдоминальной хирургии и при проведении химиотерапии [1,2,3,5]. Наибольшее применение находят первые два из указанных препаратов.
Эметрон – сильнодействующий высокоселективный антагонист серотониновых 5–НТ3 рецепторов как центральной, так и периферической нервной системы. Применяется для профилактики послеоперационной тошноты и рвоты и назначается в дозе 4 мг в/в на этапе вводного наркоза, либо внутрь по 16 мг (2 таб.) за 1 час до начала общей анестезии. Показаниями являются операции с высоким риском ПОТР, особенно в абдоминальной хирургии при эндоскопических операциях, в экстренной хирургии после операций на органах брюшной полости. Препарат назначается также в период сеанса химиотерапии в дозе 8 мг в/в непосредственно перед началом терапии. Кроме того, было отмечено успешное применение Эметрона для профилактики тошноты и рвоты у женщин в амбулаторной практике.
Трописетрон – селективный конкурентный антагонист 5–НТ3–рецепторов с продолжительным сроком действия (до 24 час). Применяется для профилактики тошноты и рвоты чаще всего при химиотерапии, внутривенно, в суточной дозе 5 мг. У пациентов с артериальной гипертонией может в период назначения препарата повышаться артериальное давление, возникают головные боли, головокружение, повышенная утомляемость и чувство усталости, диспепсические расстройства.
Другие препараты
Отмечен определенный положительный профилактический эффект гидрокортикостероидов (дексаметазон) при лапароскопических операциях, позволяющий дополнять ими антиэметическую терапию [6].
Мы в своей практике для купирования тошноты и рвоты на операционном столе или в послеоперационной палате в ближайшем посленаркозном периоде назначение антиэметиков при необходимости дополняем у отдельных пациентов ингаляцией нашатырного спирта, который вызывает мощный рефлекс дыхательных путей с одновременным расширением мозговых сосудов.
При этом на некоторое время «перекрывается» рвотный рефлекс и улучшается кровообращение в зоне рвотного центра и хеморецепторов триггерной зоны. При возобновлении рвотного рефлекса его устраняют повторным вдыханием нашатырного спирта. В эффективности этого простого средства мы еще раз убедились на примере одной пациентки из США, которая захотела оперироваться в нашей стране. У нее не сложились отношения с американскими специалистами: после 6 безуспешных попыток удаления маточной спирали и после каждой манипуляции и наркоза у нее было мучительное состояние постоянной тошноты и рвоты в течение 5–6 суток. Она приехала оперироваться в нашу страну. При назначении ее на полостную операцию больная предупредила, что она не переносит большинство препаратов анестезиологической номенклатуры и что у нее развивается в течение нескольких дней тошнота и рвота.
Действительно, при выходе из наркоза и экстубации у больной возникли позывы на рвоту, которые сразу же были устранены вдыханием нашатырного спирта. Возникшие через 4–5 минут повторные позывы также были погашены с помощью нашатырного спирта. Во время транспортировки в палату повторные позывы, которые стали возникать все реже и реже, также купировались нашатырным спиртом. Затем наступило длительное затишье. После назначения антигистаминных средств и малых доз дроперидола больная отлично спала всю ночь. А утром удивлялась, почему у нее не было тошноты и рвоты, которые остались кошмаром в ее памяти после прежних манипуляций. Таким образом, рвотный рефлекс можно погасить более сильным рефлексом с верхних дыхательных путей.
Для достижения наилучших результатов крайне важен правильный выбор противорвотной терапии.
Особенно это актуально при высоком риске пролонгированного состояния тошноты и рвоты, что характерно при проведении лучевой или химиотерапии, а также при осложненном течении послеоперационного периода.
Литература:
1. Гельфанд Б.Р., Мартынов А.Н., Гурьянов В.А., Мамонтова О.А.. Профилактика послеоперационной тошноты и рвоты в абдоминальной хирургии. Consilium medicum, 2001, №2, C.11–14.
2. Мизиков В.М Послеоперационная тошнота и рвота: эмидемиология, причины, следствия, профилактика. Альманах МНОАР, 1999, 1,C.53–59.
3. Мохов Е.А., Варюшина Т.В., Мизиков В.М. Эпидемиология и профилактика синдрома послеоперационной тошноты и рвоты. Альманах МНОАР,1999, с.49.
4. Arif A.S., Kaye A.D., Frost E.. Postoperative nausea and vomiting. M.E.J. Anesthesia. 2001,16(2), p.127–154.
5. Watcha M.E., White P.F. Postoperative nausea and vomiting. Its etiology, treatment and prevention. Anesthesiology, 1992.,77.,P.162–184.
6. Овчинников А.М., Молчанов И.В. Профилактический антиэмический эффект дексаметазона при эндоскопической холецистэктомии. Вестник интенсивной терапии. 2001, №3, с.33–35.
www.rmj.ru
Тошнота и рвота после наркоза
В медицинской практике очень часто случаются ситуации, когда пациентов тошнит после наркоза. Подобная реакция организма обусловлена действием анестезии, которая раздражает слизистую оболочку желудочно-кишечного тракта.

Физиология рвоты
Многие люди задаются вопросом, почему у них возникает тошнота, сопровождающаяся рвотой. Рвота – это рефлекторная реакция человека, которая помогает вывести из организма токсичные элементы. Происходит она в желудочно-кишечном тракте, вследствие возникновения в нем спазмов привратника и пищевода.
Тошнота – это предвестник возникновения рвотной реакции, которая сопровождается тянущими болевыми ощущениями в эпигастральной области желудка. Кроме того, в горле образуется ком, затрудняющий дыхание, вызывающий изжогу и повышенное слюноотделение. Подобные симптомы сопровождаются повышением внутричерепного давления, учащенным сердцебиением и обелением кожи носогубного треугольника. Также перед наступлением рвоты у пациента наблюдается процесс сильного потоотделения и головокружение.
В процессе выхода рвотных масс возникает интенсивное сокращение диафрагмы и брюшных мышц, которые происходят синхронно. Это приводит к возникновению болевых ощущений в области ребер, пресса и гортани.
После того как прошла активная стадия опорожнения желудка, наступает стадия постизвержения, в ходе которой у пациентов отмечаются затихающие висцеральные и вегетативные реакции. Подобная стадия может длиться на протяжении 10-15 минут. Окончание рвоты сопровождается и одновременным завершением тошноты.
Анестезиологическая практика
Чаще всего рвота после операции наступает из-за применения общего наркоза. Наблюдается она через 2-3 часа, после прекращения действия анестезии. При этом, она имеет прямую зависимость от общей кровопотери организма. Чем меньше потерял крови пациент, тем сильнее будет у него тошнота, затем рвота. Если же в процессе операции была большая потеря крови, тем вероятность возникновения рвотных рефлексов будет ниже.
Подобная реакция организма хотя и является естественной, но совершенно нежелательная, поскольку может привести к возникновению различных осложнений, среди которых можно отметить следующие:
- расхождение наложенных швов;
- затруднение дыхания;
- возникновение кровотечений;
- отек мозга.
Поэтому все операции должны проводиться только под наблюдением врача-анестезиолога, который сможет на основе изученного анамнеза подобрать необходимый препарат и рассчитать требуемую его дозировку. Это поможет больному гораздо легче перенести состояние наркоза.
В настоящее время разработаны новые медицинские препараты – анестетики. Они не только обладают более эффективными анестезиологическими свойствами, но и помогают легче справиться пациентам с послеоперационными последствиями. Подобные анестетики могут применяться как для местного, так и для общего наркоза.
Другие факторы рвоты
Как уже отмечалось выше, одной из причин возникновения послеоперационных рвотных рефлексов, является малое количество потерянной крови. Но это является не единственной причиной возникновения желудочных спазмов. Среди прочих факторов, влияющих на возникновение тошноты, являются индивидуальные особенности человека и перенесенные им ранее различные заболевания. Более того, на это оказывает влияние еще характер и продолжительность проводимой операции, а также фармакологические свойства применяемой анестезии.
Проведенные медиками исследования показали, что чем продолжительнее время проведения операционного вмешательства, тем чаще происходит извержение рвотных масс у пациентов. Обусловлено это не только их индивидуальными особенностями, но и количеством вводимого препарата. Поскольку эти препараты в большом количестве могут вызвать интоксикацию организма.
При этом появление тошноты провоцируют не только эфир, хлороформ или хлорэтил, но и современные препараты, применяемые в виде ингаляции. Обусловлено это тем, что в их составе находятся галогены, которые плохо переносятся организмом и оказывают на него токсическое воздействие. Это относится и к анестетикам, вводимым внутривенным путем.
К провоцирующим причинам возникновения желудочных спазмов можно отнести боли висцерального характера, происходящие в прооперированном органе. В этом случае, чтобы снять тошноту, надо купировать болевые ощущения. Кроме того, следует устранить у больного головокружение и головные боли, которые могут вызывать сбой в работе его вестибулярного аппарата и потерю ориентации. Такая потеря ориентации тоже вызывает сильную тошноту.
Устранение рвотных позывов
После завершения операции и выхода пациента из состояния наркоза, ему рекомендуется обильное питье. Начинать прием воды следует через 20-25 минут, после появления сознания. На живот, в область желудка, надо положить грелку с теплой водой. При этом больной должен находиться в спокойном состоянии, чтобы его желудочно-кишечный тракт не подвергался напряжению.
Первые 22-24 часа после оперативного вмешательства следует отказаться не только от еды, но и от перорального метода приема лекарств. Вся восстанавливающая медикаментозная терапия должна осуществляться только с помощью внутривенных и внутримышечных инъекций.
Если в ходе восстановительного периода выход желудочного содержимого не прекращается, то необходимо провести его осмотр. Там не должно присутствовать слизи, а при ее наличии надо сделать промывание желудка. Промывание делается водой, в которую должна быть добавлена мята и небольшое количество соды. Подобная процедура позволяет довольно эффективно устранить не только слизь, но и вывести из организма остатки препаратов. Это очень важно, поскольку анестезия оказывает раздражающее действие на слизистую оболочку, растворяясь в ее структуре.
Периодически могут возникать случаи, когда интоксикация наступает через 2-3 дня после завершения операции. Это обусловлено нарушением функции работы кишечника, в ходе которой наблюдается затруднение газоотделения. Кроме того, вырвать человека может вследствие инфекционного заражения свежей раны. В случае возникновения подобной ситуации, следует незамедлительно сообщить об этом лечащему врачу.
Для устранения подобных симптомов, больному вводится хлорид натрия, ставится сифонная клизма и выполняется незамедлительное промывание желудка.
Чтобы устранить возможность возникновения перитонита, назначаются внутримышечные уколы пенициллина.
Такие уколы должны ставиться каждые 3-4 часа. Если при помощи подобных процедур остановить рвотные позывы не удалось, это свидетельствует о развитии гнойного процесса. Чтобы его устранить назначается повторная операция, которая поможет провести санацию поврежденной области тела.
Восстановительный процесс
После действия анестезии восстановление пациентов походит довольно быстро. Исключение составляют те случаи, когда проводились очень сложные операции. После общего наркоза человека переводят или в реанимацию, или в палату интенсивной терапии. Там он находится под наблюдением медицинского персонала, который должен осуществлять контроль за процессами жизнедеятельности. Это очень важный этап, поскольку больной не может полностью контролировать свое состояние. Обусловлено это тем, что его организм ослаблен, тратит все силы только на заживление поврежденных органов.
Очень часто после завершения действия анестетиков, у людей наблюдается спутанность сознания, потеря способности размышлять и дезориентация в пространстве. Продолжительность этого процесса зависит не только от количества введенного препарата, но и от возраста человека. Чем меньше возраст оперируемого, тем быстрее будет происходить его восстановление. Кроме того, назначается внутривенный прием глюкозы и витаминов, это поможет восстановить потерянные силы. Но самым эффективным средством восстановления является сон. Поскольку в процессе сна происходит не только восстановление сил, но и регенерация поврежденных тканей.
1stones.ru
Рвота после операции: почему, как избавиться?
Причину рвоты/тошноты после хирургического вмешательства определить сложно, предполагается, что их вызывает раздражение нервных рецепторов.
Частота же и выраженность симптомов связаны с многими факторами: состоянием и индивидуальными особенностями пациента, видом обезболивания, используемыми препаратами, типом и сложностью операции.
Возникающая послеоперационная естественная рвота – вариант нормы, однако может иметь неприятные последствия:
- затрудненное дыхания, нехватка воздуха;
- усиление кровотечений;
- отек мозга, головные боли;
- расхождение хирургических швов.
Рвать и тошнить может из-за раздражением брюшины или внутренних органов при полостных операциях. В этом случае симптомы наблюдаются продолжительное время.
Почему после операции тянет вырвать?
Рвота после общего наркоза
Рвота и тошнота – распространенное следствие общего наркоза. Эти симптомы возникают в результате воздействия обезболивающих препаратов на нервные центры головного мозга. Так как большинство веществ, применяемых для общей анестезии, токсичны, тошнота становится признаком интоксикации вестибулярной системы. Новейшие средств для наркоза дают меньшие побочные эффекты, поэтому отравление проявляется реже и меньше выражено.
Вместе с тошнотой в послеоперационном периоде часто кружится голова. Головокружение усиливается при поворотах, движениях головы, смене положения тела – состояние может сохраняться до нескольких дней.
При ингаляционном общем наркозе тошнота возникает из-за раздражения гортани и задней части глотки. Такой наркоз может протекать без последующего слабости и головокружения.
После спинальной анестезии
Эпидуральная, или спинальная, анестезия действует на головной мозг, хотя при обезболивании препарат вводится в область спинного. С повышением внутричерепного давления, вызванного введение жидкости воздействующей на нервную систему, появляются неприятные симптомы. Обычно такое состояние проходит в течение дня после анестезии, реже сохраняется на пару суток.
Тошнота от кровопотери
Еще одна причина тошноты после операции – потеря крови. Разовьется ли она в приступ рвоты зависит от индивидуальной реакции, тяжести заболевания, вида проводимой операции, применяемых лекарств. После восстановительной терапии потеря крови быстро компенсируется, состояние человека улучшается.
Причина в боли
В редких случаях рвотный рефлекс может последовать за болевым синдромом. Такое происходит при операциях на среднем ухе, урологических, эндоскопических, лапароскопических вмешательствах. Для устранения боли пациенту в послеоперационный период вкалывают обезболивающие средства.
Рвет через несколько дней после хирургиеского вмещательства
Тошнота и рвота могут возникнуть через несколько дней после операции. Причиной такого состояния становится нарушение нормальной работы органов пищеварения. Хуже, если произошло инфицирование послеоперационной раны. Поэтому при появлении такой рвоты нужно обязательно связаться со специалистом.
Лечение послеоперационной рвоты
Восстановление после операции
Обезболивание и хирургическая операция влияют на состояние и самочувствие пациента. После вмешательства, его сознание может быть спутано, он плохо контролирует свои реакции. Чтобы уменьшить частоту рвотных позывов, нужно придерживаться следующих правил:
- После операции больного укладывают на здоровый бок. Это предотвращает попадание рвотных масс в дыхательную систему.
- Медикаментозные средства раздражают слизистую желудка и кишечника. Поэтому в первые сутки после операции больному показана голодная диета на воде. Потреблять жидкость нужно небольшими порциями.
- Приходя в сознание пациент ощущает сильную жажду. Однако обильное питье после наркоза вызывает сильную рвоту. Жидкость разрешается пить только через 2-3 часа после оперативного вмешательства. Лучше всего использовать чай с небольшим количеством лимонного сока или простую чистую воду. Дают ее по 50-60 мл. раз в час. Постепенно можно увеличивать объем.
- От пищи, в первый день после хирургической операции, лучше отказаться. Но при сильном голоде, с разрешения врача, можно дать больному немного жидкой рисовой каши, несладкий натуральный йогурт или кисель. Переход к нормальному питанию прописывается специалистом, он занимает обычно 1,5-2 недели при отсутствии осложнений. Этот период может затягиваться в зависимости от характера и сложности операции.
- В первые дни после вмешательства лекарственные препараты вводят в виде инъекций.
Меры против неукротимой рвоты
Для остановки многократной рвоты применяются антиэметики. К этой группе препаратов относятся: Дроперидол, Циклизин, Ондасетрон, Доласетрон, Дименгидринат и другие. Любой прием лекарственных средств нужно предварительно согласовать с лечащим врачом.
При выраженной тошноте и неукротимой рвоте могут прописываться лекарства, относящиеся к группе антагонистов нейрокинина-1. Они эффективнее, поэтому применяются в меньших дозах. Если противорвотные средства не действуют, больному промывают желудок. Такая процедура выведет остатки токсинов и вредных веществ.
Средства лечения
Обычно послеоперационная рвота продолжается недолго. Если же она возвращается снова и снова, то надо советоваться с врачом. Такое состояние наблюдается у людей с чувствительным рвотным центром, обычно страдающих морской болезнью. Чтобы излечить их от рвоты, применяются:
- Фенотиазины (Трифтазин, Фторфеназин, Хлорпромазин). Эти средства блокируют допаминовые рецепторы. Побочными действиями от их приема становятся: вялость, снижение давления, сонливость, заторможенность, ухудшение памяти и процессов мышления. Это препараты для стационарных условий. Лучший из фенотиазинов – Тиэтилперазин. Он обладает менее выраженными побочными эффектами и избирательным действием.
- Бутирофеноны. Представители этой группы – Домперидон, Домрид, Галоперидол. Их действие сходно с препаратами группы фенотиазинов. Средства показано применять в амбулаторных условиях.
- Антигистаминные препараты: Гидроксицин, Дифенгидрамин, Прометазин. Воздействуют на вестибулярный аппарат, нервные центры мозга, применяются для борьбы с укачиванием.
- Холинолитики: Атропин, Скополамин, Метацин. Они блокируют холинорецепторы. Используются для профилактики рвоты после общего наркоза и анестезии.
- Антагонисты серотонина: Эметрон, Трописетрон, Доласетрон, Гранисетрон. Показаны после полостных операций и химиотерапии.
Похожие статьи:
Рвота водой у детей и взрослых
Рвота во сне у ребенка
Радиотерапия
Что выпить при тошноте?
От чего может тошнить
toshno.net
После общего наркоза — избавляемся от последствий и живем
Устранение проблем
По своей сути наркоз, или анестезия, представляет собой процесс искусственного торможения реакций ЦНС на болевые воздействия при проведении хирургической операции. Такое угнетение нервной системы имеет обратимый характер и выражается в отключении сознания, чувствительности и рефлекторных реакций, а также значительном снижении мышечного тонуса.
Анестезирующие вещества вводятся в человеческий организм для подавления синаптической передачи возбуждения в ЦНС, что достигается блокированием импульсов афферентного типа. Одновременно изменяются контакты в корково-подкорковой системе, возникает дисфункция промежуточного, среднего и спинного мозга.
Человеческий организм по-разному воспринимает анестезирующие вещества, а потому используется целый ряд препаратов различного класса, причем достаточно часто вводится комбинация из нескольких средств. Выбор их типа и дозировки осуществляет врач-анестезиолог после проведения необходимых исследований индивидуальной чувствительности.
При назначении схемы общего наркоза сразу анализируются и способы выхода из искусственной заторможенности после завершения операции. Естественно, что интенсивное воздействие на ЦНС хотя и имеет обратимый характер, но вызывает существенные последствия. Состояние после наркоза зависит от особенностей организма, типа анестетика и его дозировки, продолжительности влияния.
Человеческий организм при правильно осуществленном наркозе способен сам полностью восстановиться, но для этого необходимо определенное время. Задачей врача становиться обеспечить полную и быструю реабилитацию всех временно угнетенных функций. Сразу после операции пациента отправляют в реанимационное отделение, где и проводят первичные восстановительные мероприятия. Продолжительность реанимации существенно зависит от возраста человека и наличия заболеваний.
Послеоперационная реабилитация, связанная с общим наркозом и другими особенностями проведения оперативного лечения, требует решения следующих важных проблем:
- Дыхательная реабилитация. Некоторые анестезирующие вещества, а также неврогенные факторы нарушают легочные функции, что приводит к послеоперационным дыхательным проблемам. Восстановительные мероприятия заключаются в правильном расположении прооперированного человека: он укладывается в лежачем положении с приподнятой головой, создаются условия для его движения в постели. Через каждые 1,5-2,5 часа проводится дыхательная гимнастика, в т.ч. вдыхание с созданием сопротивления с помощью спирометра, а также выдох через воду в емкости.
- Кровяной венозный застой в конечностях. Такое явление возникает при вынужденном нарушении мышечного тонуса, что грозит риском формирования тромбоза. Восстановительные процедуры основываются на приеме препаратов для разжижения крови. Кроме того, применяются специальные бандажи на икроножные мышцы, которые имитируют физиологическую мышечную активность.
- Нормализация пищеварительной функции. Временное нарушение кишечной и желудочной моторики считается естественной реакцией организма на экстремальные воздействия. Нормализация перистальтики происходит самостоятельно, обычно в течение 3-4 суток, но задачей полной реабилитации является помощь организму в восстановлении. Важным его условием становится обеспечение специальной послеоперационной схемы питания.
Состояние больного после общего наркоза, качественного в хорошей клинике:
- Отсутствие боли во время лечения.
- Отсутствие тошноты, рвоты после оперативного вмешательства.
- Отсутствие озноба, дрожи (иногда без этих симптомов после операции обойтись невозможно).
- Во время операций проводится постоянный мониторинг дыхания, кровообращения.
- Мониторинг электрической активности головного мозга, контроль мышечной проводимости, температурный режим.
После операции больному производят обезболивание, если этого мало пациенты сами делают себе впрыскивание, нажав на кнопочку.

Для этого появились специальные устройства, которые больной носит постоянно с собой.
Медики затем контролируют, сколько раз больной нажал на кнопку, по этим подсчетам определяют степень выздоровления больного.
Благодаря этому, время после операции проходит комфортно.
Перед приемом общего наркоза учитывается:
- Ваш вес или индекс массы тела.
- Изучается история болезни, анализы, разрешения от специалистов на проведение наркоза.
- Возраст больного.
- Текущие принимаемые лекарства и аллергические реакции на них.
- Потребление больным алкоголя или наркотиков.
- Осмотр стоматологический, а также ротовую полость, дыхательные пути.
Общая наркоз, состояние комы, сна при котором больной не чувствует боли. Ему не больно, нет реакций. Человек будто без сознания.
Общую анастезию вводят внутривенно или вдыхают.
Лекарства вводятся анестезиологом, специалистом, который контролирует жизненно необходимые признаки пациента, дыхание во время операции.
Характеризуется началом введения лекарства и потерей чувствительности (сознания).
Возникает бредовой, возбужденной активностью. Сердечные сокращения и дыхание беспорядочны.
Может произойти тошнота, расширение зрачков.
Происходит опасность удушья. Современные препараты ограничивают время на две вышеописанные стадии.
При ее наступлении все мышцы расслабляются, дыхание подавляется. Движение глаз замедляется, затем прекращается. Больной готов к оперативному вмешательству.
Приводит к сердечно – сосудистой, дыхательной недостаточности.
Как вы понимаете, четвертая стадия – исключение из правил, но она иногда происходит, как везде и всегда.
Почему делают именно общий наркоз, а не обезболивание только необходимого участка тела.
При каких обстоятельствах его назначают?
- Для операции нужно много времени.
- Риск большой кровопотери.
- По показаниям самочувствия больного.
Современное хирургическое лечение является абсолютно безопасным вмешательством.
Появляются последствия через несколько дней или недель:
- Сильная головная боль, которую тяжело снять анальгетиками. Часто приходится их снимать наркотическими средствами.
- Апноэ сна — люди перестают небольшой промежуток времени дышать во сне.
- Поднимается артериальное давление.
- Внезапные головокружения, могут продолжаться до суток.
- Возникают панические атаки, страх, мешающий нормальной жизни. Человек не понимает, откуда это берется, что делать.
- Судороги ногах, икрах ног, приносящие неимоверные страдания больному по причине частого появления.
- Страдает сердце, появляются сбои в работе ее, пульс частый сповышенным давлением.
- Страдают почки и печень – органы очищения нашего организма. Какими бы ни были препараты для наркоза, но, чтобы человек ничего не чувствовал, нужна невероятно огромная доза их. Естественно, чтобы все очистить нужны здоровые органы.
- Иногда развивается алкоголизм.
- Горение ног, рук, тела.
Очень хорошо пропить курсами:
- Пирацетам, кавинтон (улучшают кровообращение и питание мозга). Быстрее восстановится память, пройдут головные боли.
- Пройдите еще раз ЭКГ (электрокардиограмму), посмотрите, что с вашим сердечком после операции.
- Сдайте кровь, сходите с полученными анализами к терапевту. Не упускайте время.
- Избегайте анастезии всегда и везде. Лечите зубы под местным обезболиванием.
Иногда жизнь, здоровье вынуждают нас идти на крайние меры в методах оздоровления – делать операцию, переносить наркоз и выползать после общего наркоза, избавляться от последствий после общего наркоза.
Это жизнь в ней бывает всякое. Поменьше таких эпизодов в вашей жизни. Здоровья и долголетия!
С уважением, Татьяна Николаевна, автор.
Всегда жду Вас у себя на сайте.
Какие возникают побочные эффекты
Восстановление после анестезии предусматривает избавление от таких распространенных проявлений:
- Болевой синдром. После окончания действия наркоза очень часто возникают болевые ощущения разной интенсивности. Это естественная реакция организма на повреждение тканей при операции. При значительных болях первичное восстановление включает обезболивание в виде адекватной дозы местного или общего анестетика (анальгетика). Одновременно к первичным симптомам послеоперационного реанимационного периода можно отнести сердечную аритмию и колебания артериального давления. Эти параметры требуют тщательного контроля и приема необходимых медикаментозных препаратов.
- Сухость во рту, кашель, кружится голова, тошнота и рвота после наркоза проявляются после любых примененных типов анестетиков. Эти явления обычно проходят сами достаточно быстро, но рвота может стать дополнительной неврогенной нагрузкой, которая нежелательна для ослабленного операцией организма. В период реанимации для снижения позывов к ней нередко назначаются противорвотные препараты.
- Гипотермия. Общий наркоз снижает тепловое продуцирование телом и временно нарушает температурную регуляцию. В этих условиях вполне естественно, что сразу после прекращение его действия возникает гипотермия, т.е. пониженная температура после наркоза. Восстанавливать организм после анестезии — это принимать меры для предотвращения ее длительного падения.
Данные о состоянии после операции фиксируются и делается соответствующее заключение хирурга. Для того чтобы восстановить организм на этапе пребывания в реанимационном отделении, ставится задача их полного устранения. Если эти симптомы остаются, то пребывание больного в клинике продлевается.
Сразу после анастезии вы можете почувствовать:
- Трудность в прохождении мочи.
- Кровоподтеки, болезненность на руке из — за капельницы во время операции.
- Постоянная тошнота, возможна рвота.
- Дрожа и чувство холода, вас будет трясти, согреться на первых порах проблематично.
- Боль в горле (связано с наличием дыхательной трубки во время операции).
- Боль чувствовать вы не будете, будут медсестры постоянно делать обезболивание.
Пожилые люди при длительных операциях по времени подвержены риску серьезных последствий.
После наркоза они могут получить сердечный приступ, амнезию (потерю памяти), инсульт и даже пневмонию.
Конечно хорошо, что сейчас можно сделать операцию, выздороветь, если бы не последствия после нее. Они есть.
Последствия имеются ранние, и появляются позже.
Почему нельзя спать после наркоза
В первые 2 часа после пробуждения организм восстанавливает свою работу. Человек пребывает в состоянии «заторможенности». Рефлексы подавлены, зрение расплывчатое, внешнее восприятие нарушено. Обезболивающий препарат выводится из организма. Пациенту плавно помогают проснуться.
Повторный сон после наркоза может привести к неконтролируемым осложнениям, например асфиксия или рвота. Если пациент будет пребывать в состоянии сна после выхода из наркоза, врачам будет сложно провести реанимацию и спасти его. Не давая пациентам спать после наркоза, врач создает условия, что бы анестезия прошла как можно быстрее.
Восстановление памяти
При глубокой и продолжительной анестезии нередко возникает необходимость стимулирования мозговой деятельности. Восстановление памяти после наркоза порой становится важной задачей послеоперационного периода. С этой целью достаточно эффективными будут элементарные упражнения.
Наиболее действенный способ — ведение беседы с четким формированием своих мыслей. Если нет возможности диалога, то такие упражнения можно проводить перед зеркалом, разговаривая вслух. Хорошей методикой тренировки считается разгадывание кроссвордов и ребусов, решение простых логических задачек. Один из рекомендуемых способов — утреннее или дневное чтение книги с подробным анализом прочитанного перед сном.
Полезным тренингом признается проведение различных подсчетов, причем считать можно все, что угодно: из прежней жизни, увиденное за окном и т.д. Такие упражнения помогают восстанавливать память и концентрацию внимания. После выписки из больницы подобные тренировки вообще не ограничены. При перемещении в транспорте за окном происходит столько событий, что придумать занимательную статистику не составит большого труда.
В нормализации мозговой деятельности важную роль играет и правильное питание. Для стимулирования работы мозга очень полезен шоколад горьких сортов, т.к. он стимулирует выработку эндорфинов, которые положительно влияют на память. В рацион рекомендуется добавить миндаль, грецкий орех, фрукты, овощи. Положительные результаты обнаруживают настойка из коры рябины и клеверный отвар. Для восстановления памяти желательно потребление черники.
Любое хирургическое вмешательство — это экстремальные обстоятельства для человека. Общий наркоз является тем элементом, который помогает при операции, но осложняет жизнь сразу после нее и потому желательно быстро избавиться от его последствий. При правильном проведении восстановительных мероприятий его воздействие на организм может быть полностью нейтрализовано за короткий срок.
ikinodom.ru
Почему пациентов тошнит после наркоза?
В медицинской практике очень часто встречаются ситуации, когда пациентов тошнит после наркоза. Подобная реакция организма обусловлена действием анестезии, которая раздражает слизистую оболочку желудочно-кишечного тракта.
физиология рвоты
Много людей задаются вопросом, почему у них возникает тошнота, сопровождающаяся рвотой. Рвота – это рефлекторная реакция человека, которая помогает вывести из организма токсичные элементы. Происходит она в желудочно-кишечном тракте, вследствие возникновения в нем спазмов привратника и пищевода.
Тошнота – это предвестник возникновения блювотний реакции, которая сопровождается тянут болевыми ощущениями в эпигастральной области желудка. Кроме того, в горле образуется ком, что затрудняет дыхание, вызывает изжогу и повышенное слюноотделение. Подобные симптомы сопровождаются повышением внутричерепного давления, учащенным сердцебиением и обиленням кожи носогубного треугольника. Также перед наступлением рвоты у пациента наблюдается процесс сильного потоотделения и головокружения.
В процессе выхода рвотных масс возникает интенсивное сокращение диафрагмы и брюшных мышц, которые происходят синхронно. Это приводит к возникновению болевых ощущений в области ребер, пресса и гортани.
После того как прошла активная стадия опорожнения желудка, наступает стадия постизвержения, в ходе которой у пациентов отмечаются затухающие висцеральные и вегетативные реакции. Подобная стадия может продолжаться в течение 10-15 минут. Окончания рвоты сопровождается и одновременным завершением тошноты.
Вернуться к змистуанестезиологична практика
Чаще всего рвота после операции наступает через применение общего наркоза. Наблюдается она через 2-3 часа, после прекращения действия анестезии. При этом, она имеет прямую зависимость от общей кровопотери организма. Чем меньше крови потерял пациент, тем сильнее будет у него тошнота, потом рвота. Если же в процессе операции была большая потеря крови, тем вероятность возникновения рвотных рефлексов будет ниже.
Подобная реакция организма хотя и является естественной, но совершенно нежелательно, поскольку может привести к возникновению различных осложнений, среди которых можно отметить следующие:
- расхождение наложенных швов;
- затруднение дыхания;
- возникновения кровотечений;
- отек мозга.
Поэтому все операции должны проводиться только под наблюдением врача-анестезиолога, который сможет на основе изученного анамнеза подобрать необходимый препарат и рассчитать необходимую его дозировку. Это поможет больному гораздо легче перенести состояние наркоза.
В настоящее время разработаны новые медицинские препараты – анестетики. Они не только обладают более эффективными анестезиологического свойствами, но и помогают легче справиться пациентам с послеоперационными последствиями. Подобные анестетики могут применяться как для местного, так и для общего наркоза.
Вернуться к змистуІнши факторы рвоты
Как уже отмечалось выше, одной из причин возникновения послеоперационных рвотных рефлексов, является малое количество потерянной крови. Но это является не единственной причиной возникновения желудочных спазмов. Среди других факторов, влияющих на возникновение тошноты, есть индивидуальные особенности человека и перенесенные им ранее различные заболевания. Более того, на это влияет характер и длительность проводимой операции, а также фармакологические свойства применяемой анестезии.
Проведенные медиками исследования показали, что чем продолжительнее время проведения операционного вмешательства, тем чаще происходит извержение рвотных масс у пациентов. Обусловлено это не только их индивидуальными особенностями, но и количеством введенного препарата. Поскольку эти препараты в большом количестве могут вызвать интоксикацию организма.
При этом появление тошноты провоцируют не только эфир, хлороформ или хлорэтил, но и современные препараты, применяемые в виде ингаляции. Обусловлено это тем, что в их составе находятся галогены, которые плохо переносятся организмом и оказывают на него токсическое влияние. Это относится и к анестетика, который вводится внутривенным путем.
К провоцирующим причинам возникновения желудочных спазмов можно отнести боли висцерального характера, происходящие в прооперированому органе. В этом случае, чтобы снять тошноту, надо лечить болевые ощущения. Кроме того, следует устранить у больного головокружение и головные боли, которые могут вызвать сбой в работе его вестибулярного аппарата и потерю ориентации. Такая потеря ориентации тоже вызывает сильную тошноту.
Вернуться к змистуУсунення рвотных позывов
После завершения операции и выхода пациента из состояния наркоза, ему рекомендуется обильное питье. Начинать прием воды следует через 20-25 минут, после появления сознания. На живот, в область желудка, надо положить грелку с теплой водой. При этом больной должен находиться в спокойном состоянии, чтобы его желудочно-кишечный тракт не подвергался напряжению.
Первые 22-24 часа после оперативного вмешательства следует отказаться не только от пищи, но и от перорального метода приема лекарств. Вся восстанавливает медикаментозная терапия должна осуществляться только с помощью внутривенных и внутримышечных инъекций.
Если в ходе восстановительного периода выход желудочного содержимого не прекращается, то необходимо произвести его осмотр. Там не должно присутствовать слизи, а при ее наличии надо сделать промывание желудка. Промывка делается водой, в которую должна быть добавлена мята и небольшое количество соды. Подобная процедура позволяет достаточно эффективно устранить не только слизь, но и вывести из организма остатки препаратов. Это очень важно, поскольку анестезия раздражает слизистую оболочку, растворяясь в ее структуре.
Периодически могут возникать случаи, когда интоксикация наступает через 2-3 дня после завершения операции. Это обусловлено нарушением функции работы кишечника, в ходе которой наблюдается затруднение газовыделения. Кроме того, вырвать человека может вследствие инфекционного заражения свежей раны. В случае возникновения подобной ситуации, следует немедленно сообщить об этом врачу.
Для устранения подобных симптомов, больному вводится натрия хлорид, ставится сифонная клизма и выполняется немедленное промывание желудка.
Чтобы устранить возможность возникновения перитонита, назначаются внутримышечные уколы пенициллина.
Такие уколы должны ставиться каждые 3-4 часа. Если с помощью подобных процедур остановить рвотные позывы не удалось, это свидетельствует о развитии гнойного процесса. Чтобы его устранить назначается повторная операция, которая поможет провести санацию поврежденной области тела.
Вернуться к змистувидновлювальний процесс
После действия анестезии восстановление пациентов происходит достаточно быстро. Исключение составляют те случаи, когда проводились очень сложные операции. После общего наркоза человека переводят или в реанимацию или в палату интенсивной терапии. Там он находится под наблюдением медицинского персонала, который должен осуществлять контроль за процессами жизнедеятельности. Это очень важный этап, поскольку больной не может полностью контролировать свое состояние. Обусловлено это тем, что его организм ослаблен, тратит все силы только на заживление поврежденных органов.
Очень часто после окончания действия анестетиков, у людей наблюдается спутанность сознания, потеря способности рассуждать и дезориентация в пространстве. Продолжительность этого процесса зависит не только от количества введенного препарата, но и от возраста человека. Чем меньше возраст пациента, тем быстрее будет происходить его восстановление. Кроме того, назначается внутривенный прием глюкозы и витаминов, это поможет восстановить утраченные силы. Но самым эффективным средством восстановления является сон. Поскольку в процессе сна происходит не только восстановление сил, но и регенерация поврежденных тканей.
ok-doctor.xyz
После операции взникает тошнота и рвота
Тошнота и рвота, что возникает после операции
Рвота – реакция организма человека, благодаря которой из него выходят токсические вещества. Местом её возникновения является желудочно-кишечный тракт.
Тошнота – это начальная стадия рвоты, возникает в желудке. Также в ротовой полоски появляется, так званый ком, который затрудняет дыхание и повышается слюноотделение, потоотделение. При этом внутричерепное давление повышается, сердце начинает сильнее биться. Кроме этого перед рвотой у человека возникает головокружение.
После того, как она закончилась, у человека возникает затихающая реакция, которая может длиться минут 10-15. Человек приходит в себя.
Вместе с рвотой уходит и тошнота.
Анестезия или наркоз
Очень часто тошнота и рвота возникают из-за применения наркоза. И появляется она примерно через 2-3 часа после того, как человек пришёл в себя.
Следует отметить, что насколько она будет сильной, зависит от кровопотери во время операции. Чем больше крови человек потерял, тем меньше будет тошноты и рвоты. И, наоборот, чем меньше было потеряно крови – тем сильнее будет тошнить.
Этот процесс приносит очень мало приятных ощущений. Более того, он очень нежелателен, потому что это может повлиять на следующие факторы:
- на расхождение наложенных швов человеку, потому что во время рвоты человек напрягается;
- может возникнуть кровотечение;
- возникает затруднительное дыхание;
- возможен отёк мозга.

На сегодня все операции проводятся в присутствии анестезиолога. Потому что именно он подбирает необходимую дозу наркоза, которая потребуется определённому пациенту для проведения операции.
Во время операции наркоз могут добавлять.
В нынешней медицине применят такие препараты, которые помогут максимально легко выйти из наркоза и справиться с послеоперационным периодом.
Обычно во время возникновения тошноты и рвоты доктор ничем это не устраняет. Все пройдёт само собой через несколько часов после операции. Рекомендуют только лежать, не делать резких движений.
Токсины будут выходить из организма, и он очистится.
И тошнота, и рвота после операции закончатся. Человек будет набираться сил и выздоравливать.
Видео: «Без врача. Тошнота и рвота»
infectionlab.com

 На протяжении первых часов после хирургического вмешательства не садитесь и не вставайте на ноги с постели.
На протяжении первых часов после хирургического вмешательства не садитесь и не вставайте на ноги с постели.