Удаление катаракты в пожилом возрасте
Катаракта – распространенная патология среди лиц пожилого возраста. Видимость окружающих предметов постепенно ухудшается, что осложняет бытовую и профессиональную деятельность. Человек теряет способность к самообслуживанию, не может читать, смотреть телевизор, четко видеть предметы вокруг. Старческая катаракта может стать причиной необратимой слепоты. Своевременное обращение к офтальмологу с целью диагностики и лечения заболевания помогает восстановить зрение. В течение нескольких дней или месяцев после операции пациент возвращается к обычному образу жизни. Эксперты рекомендуют обращаться в клинику при первых симптомах заболевания, не затягивая визита к врачу. Это поможет преодолеть негативную симптоматику, снизив риски нежелательного развития событий.
Катаракта – опасная болезнь глаз
Внутри глазного яблока между стекловидным телом и радужкой расположен хрусталик. Это оптическая линза, которая в молодости обладает такими характеристиками, как эластичность и прозрачность.
Патология может быть полной или частичной, но всегда приводит к потере зрения или к ощутимому снижению его остроты. Причина – попадание в глаз лишь небольшой части световых лучей. Катаракта – это прогрессирующая болезнь, которая снижает зрение с каждым днем. При отсутствии своевременного лечения человек может полностью ослепнуть, так как процесс помутнения становится необратимым. Только замена хрусталика поможет вернуть способность видеть. Обычно катаракта развивается вначале на одном глазу, чаще на левом, затем – на втором с разной степенью интенсивности.
Причины и симптомы старческой катаракты
Обычно катаракта у пожилых
людей развивается после 50 лет. Второе название патологии – сенильная болезнь (слово «senilis» в переводе с латыни означает «старческий»). Среди предпосылок развития заболевания в этом возрасте выделяют:
Среди предпосылок развития заболевания в этом возрасте выделяют:- сахарный диабет;
- близорукость;
- инфекционные заболевания;
- длительное пребывание под ультрафиолетовым излучением;
- глаукома;
- воздействие токсических испарений.
Все эти факторы могут действовать по одному или несколько одновременно. Они приводят к потере прозрачности хрусталика. Главной причиной развития возрастной катаракты являются естественные процессы старения в организме. Они сопровождаются следующими необратимыми процессами:
- образование и накопление свободных радикалов, которые разрушают клеточные мембраны;
- повышение уровня нерастворимых белков и, наоборот, снижение растворимых;
- уменьшение концентрации таких веществ, как аминокислоты, АТФ, ферменты;
- изменение состава внутриглазной жидкости.
Часто пациенты не обращают внимания на незначительное ухудшение зрения. Они считают это обычным возрастным проявлением, не подозревая о течении скрытой фазы болезни. Поводом для консультации у врача должны стать следующие признаки:
Они считают это обычным возрастным проявлением, не подозревая о течении скрытой фазы болезни. Поводом для консультации у врача должны стать следующие признаки:
- общее ухудшение зрения;
- дискомфорт в области глаз;
- «мушки» перед глазами, яркие круги и вспышки;
- помутнение зрачка, которое видно со стороны невооруженным глазом;
- размытость контуров предметов;
- развитие «куриной слепоты»;
- двоение в глазах, нечеткость линий;
- переход дальнозоркости в близорукость;
- излишняя чувствительность к свету, которой раньше не было.
Важно установить стадию развития заболевания, чтобы подобрать соответствующую схему терапии.
Удаление катаракты у пожилых пациентов
Старческая катаракта лечится консервативными методами исключительно на начальной стадии. Как только патология переходит в незрелую форму, необходимо хирургическое вмешательство. Помутнение не устраняются с помощью лекарств, медикаменты только временно тормозят процесс. Обычно офтальмологи назначают глазные капли на основе рибофлавина, аскорбиновой кислоты, аминокислот, ланостерола.
Помутнение не устраняются с помощью лекарств, медикаменты только временно тормозят процесс. Обычно офтальмологи назначают глазные капли на основе рибофлавина, аскорбиновой кислоты, аминокислот, ланостерола.
Эффективным методом лечения сенильной катаракты является факоэмульсификация. Это операция, которая подразумевает замену хрусталика. Она проводится с помощью ультразвукового или лазерного оборудования. Помутневшую оптическую линзу выводят из глаза, предварительно дробя ее до жидкого состояния. Далее ставится интраокулярная линза, тип которой подбирается в зависимости от диагноза и финансовых возможностей пациента. Процедура проводится амбулаторно и обычно занимает один день. Пациент не требует наркоза, только местной анестезии.
Операционный разрез способен с течением времени самогерметизироваться, поэтому швы не накладываются. Это ускоряет процесс реабилитации, который проходит дома, в привычных и комфортных для пациента условиях.
Что чувствует пациент во время операции
Факоэмульсификация хрусталика не требует применения общего наркоза. Пациент во время процедуры находится под действием местной анестезии. В пораженный катарактой глаз закапывают специальные капли, которые на время обезболивают определенный участок. Иногда препарат вводят в виде инъекции в области нижнего века.
Пациент во время процедуры находится под действием местной анестезии. В пораженный катарактой глаз закапывают специальные капли, которые на время обезболивают определенный участок. Иногда препарат вводят в виде инъекции в области нижнего века.
Пациент находится в сознании, адекватно воспринимает окружающую реальность, способен реагировать на раздражители. Он ложится на кушетку в операционной палате. Его брови и веки обрабатывают антисептиком, чтобы избежать инфицирования. Патогенная микрофлора в этой области не должна попасть внутрь глаза.
Фиксация век с помощью специального расширителя помогает избежать моргания во время операции. Хирург просит пациента постоянно фокусировать свой взгляд на источнике освещения. Разговаривать в ходе процедуры запрещается, все интересующие вопросы необходимо задавать до ее начала. Зрение возвращается быстро, но полное восстановление может занимать примерно месяц.
Что происходит сразу после операции возрастной катаракты
По окончании факоэмульсификации хрусталика на оперированный глаз накладывается непрозрачная защитная повязка. Через некоторое время действие анестезии завершается. Пациент может ощущать дискомфорт, незначительную боль или жжение в глазу. Чтобы это устранить, применяют специальные капли. Их закапывают по схеме, назначенной врачом. Ни в коем случае нельзя отступать от рекомендаций хирурга-офтальмолога, чтобы ускорить процесс послеоперационного восстановления.
Через некоторое время действие анестезии завершается. Пациент может ощущать дискомфорт, незначительную боль или жжение в глазу. Чтобы это устранить, применяют специальные капли. Их закапывают по схеме, назначенной врачом. Ни в коем случае нельзя отступать от рекомендаций хирурга-офтальмолога, чтобы ускорить процесс послеоперационного восстановления.
Через несколько часов после процедуры больной отправляется домой. Важно, чтобы в этот момент его сопровождал кто-нибудь из близких или родственников. В первые дни после замены хрусталика нельзя напрягать зрение, читать, смотреть телевизор. Повязку можно снять только в срок, установленный офтальмологом. Необходимо проходить регулярное обследование, даже если зрение восстановилось полностью и ничего не беспокоит. При возникновении любых неприятных ощущений в прооперированном глазу нужно немедленно обращаться в клинику.
От чего зависит результат операции в пожилом возрасте
Катаракта у пожилых пациентов очень разрушительно влияет на зрение. Факоэмульсификация, проведенная профессионалом, позволяет вернуть его остроту полностью или частично. К сожалению, не только квалификация врача и наличие современного оборудования являются залогом успеха. Исходное состояние здоровья глаза играет главную роль.
Факоэмульсификация, проведенная профессионалом, позволяет вернуть его остроту полностью или частично. К сожалению, не только квалификация врача и наличие современного оборудования являются залогом успеха. Исходное состояние здоровья глаза играет главную роль.
Помутневший хрусталик препятствует оценке состояния глазного дна. Врач не всегда может рассмотреть, есть ли патологии зрительного нерва или сетчатки. Для этого проводят дополнительные исследования, которые помогают увидеть общую картину. Но и в этом случае стопроцентной гарантии постановки правильного диагноза нет. Проводить операцию лучше на начальных стадиях развития патологии, шансы на полное восстановление зрения очень высоки.
Клиника доктора Трубилина: профессиональный подход
Семейная клиника представляет собой штат компетентных специалистов, каждый из которых освоил свое направление лечения заболеваний глаз. На основе диагностики врач посоветует, какую ИОЛ выбрать при замене хрусталика. Пациенту доступна вся информация о состоянии его здоровья. Диагностика и операции проводятся на современном американском оборудовании. В ходе процедур контролируются основные показатели, что позволяет минимизировать любые риски.
Диагностика и операции проводятся на современном американском оборудовании. В ходе процедур контролируются основные показатели, что позволяет минимизировать любые риски.
Описание ИЗОФЛУРАН показания, дозировки, противопоказания активного вещества ISOFLURANE
Изофлуран заметно потенцирует действие недеполяризующих миорелаксантов.
Неостигмин устраняет действие миорелаксантов, но не влияет на миорелаксацию, вызванную самим изофлураном.
Противопоказанные комбинации. Неселективные ингибиторы МАО: риск гипертонического криза во время операции. Лечение следует прекратить за 15 дней до операции. Совместное применение ингаляционных анестетиков и ингибиторов МАО может повышать риск нестабильности гемодинамики во время операции и других медицинских процедур.
Нерекомендуемые комбинации. Бета-адреномиметики (изопреналин), а также альфа- и бета-адреномиметики (эпинефрин или адреналин; норэпинефрин или норадреналин): риск серьезной желудочковой аритмии в результате увеличения ЧСС.
Комбинации, требующие соблюдения осторожности.
Бета-адреноблокаторы: риск блокады механизмов компенсации сердечно-сосудистой системы, в результате чего усиливаются отрицательные инотропные эффекты и артериальная гипотензия. Во время операции действие бета-адреноблокаторов можно подавить, применяя бета-адреномиметики. Как правило, нет необходимости прекращать лечение бета-адреноблокатором, также следует избегать внезапного снижения дозы.
Изониазид: возрастает риск развития гепатотоксичного действия, что связано с увеличением синтеза токсического метаболита изониазида. Лечение изониазидом следует прервать за одну неделю до операции и не возобновлять как минимум 15 дней после нее.
Эпинефрин (адреналин) при введении п/к или в десну с целью достижения местного гемостаза: возрастает риск тяжелой желудочковой аритмии вследствие увеличенной ЧСС.
Непрямые симпатомиметики (амфетамины и их производные, психостимуляторы, средства, снижающие аппетит, эфедрин и его производные): риск возникновения эпизодов повышения АД во время операции. Предпочтительно прекратить прием указанных препаратов за несколько дней до операции.
Предпочтительно прекратить прием указанных препаратов за несколько дней до операции.
В большинстве случаев, если применение данных препаратов крайне необходимо, отменять их перед общей анестезией не требуется, однако важно предупредить об их приеме анестезиолога.
Миорелаксанты: риск усиления действия деполяризующих и, в особенности, недеполяризующих миорелаксантов.
Как правило, в анестетических концентрациях изофлуран в равновесном состоянии уменьшает ED95 сукцинилхолина, атракурия, панкурония, рокурония и векурония примерно на 25—40% или более по сравнению с анестезией N2O и опиоидными средствами.
Наркотические анальгетики: потенцируют угнетающее действие изофлурана на дыхательную систему.
Опиоиды: снижают МАК изофлурана. При совместном применении изофлурана и опиоидных средств, таких как фентанил и его аналоги, возможно проявление синергетического эффекта в виде падения АД и снижения частоты дыхания. У пациентов, получающих опиоиды, бензодиазепин или другие седативные препараты, следует применять минимальные дозы изофлурана.
Блокаторы медленных кальциевых каналов: изофлуран может привести к выраженной артериальной гипотензии при применении у пациентов, находящихся на лечении блокаторами медленных кальциевых каналов, в особенности производными дигидропиридина.
У пациентов, длительное время принимавших препараты зверобоя продырявленного, наблюдалась выраженная артериальная гипотензия и задержка выхода из наркоза галогенизированными ингаляционными анестетиками.
Анестезиология для кошек и собак в ветеринарной клинике vet.city
Анестезия (наркоз)
Анестезия — важная часть медицинской поддержки и проведения операций в ветеринарии.
Для одних манипуляций применяется полный наркоз, для других — легкие седативные препараты. Оптимальная схема анестезии подбирается индивидуально для каждого пациента после тщательного планирования, учета особенностей животного, результатов анализов и общего состояния.
Виды анестезии для домашних животных
В арсенале анестезиологов имеются различные препараты и методы анестезии.Общий наркоз
Полный сон с обезболиванием, обычно с использованием нескольких препаратов, в том числе ингаляционных и внутривенных. Процесс пробуждения может занять от 15 минут до нескольких часов — это зависит от продолжительности манипуляции (операции, процедуры) и от множества индивидуальных факторов (возраст, вес, основное и сопутствующие заболевания).
Инъекции анестетиков в эпидуральное пространство или область нервных волокон. После такой анестезии животные приходят в себя быстрее, боль лучше контролируется. К сожалению, не все органы возможно обезболить с помощью этого метода.
Чтобы обеспечить хороший контроль над болевым синдромом и снизить вероятность побочных эффектов, мы часто совмещаем местную и общую анестезию, следуя принципам мультимодальной (сбалансированной) анальгезии.
Оборудование для анестезии в Vetcity
В нашем распоряжении — самое современное оборудование, например, новейшие аппараты для общей ингаляционной анестезии и искусственной вентиляции легких.
Установить местонахождение нерва во время местной анестезии помогает нейростимулятор — это даёт возможность точно ввести препарат и повысить эффективность наркоза.
Наши анестезиологи могут оказать помощь пациенту любой тяжести и обеспечить сопровождение операций любой сложности — от удаления кожных опухолей до нейрохирургических и торакальных.
Забота до, во время, и после наркоза
Подбор индивидуальной схемы обезболивания проводится после изучения результатов анализов, исследований и оценки общего состояния животного. Анестезиолог наблюдает за пациентом во время операции и обеспечивает комфортное и безопасное пробуждение. В Vetcity оборудован отдельный стационар, в котором врачи следят за самочувствием животного до ввода в анестезию и после операции.
Анестезиолог наблюдает за пациентом во время операции и обеспечивает комфортное и безопасное пробуждение. В Vetcity оборудован отдельный стационар, в котором врачи следят за самочувствием животного до ввода в анестезию и после операции.
Когда животным нужна анастезия?
- Во время рентгена, КТ или биопсии
- Во время операций и болезненных манипуляций
- При чистке и удалении зубов
- При лечении нервничающих животных
- При лечении грызунов
Хирургия: чем мы рискуем, когда ложимся под нож
- Дэвид Шпигельхальтер
- BBC Future
Автор фото, Thinkstock
Некоторые процедуры, которым подвергаются пациенты от лица и во имя медицины, имеют довольно пугающую историю, убедился корреспондент BBC Future.
Невозможно без содрогания заглядывать в далекое прошлое медицины: примитивные инструменты, отсутствие анестезии и неприглядные подробности применения методов, которые в наши дни считаются исключительной принадлежностью скотобойни.
В былые времена широкое распространение имели такие приемы, как трепанация, когда удаляется часть костей черепа пациента — якобы для облегчения головной боли или после травмы либо ранения.
Археологические раскопки установили, что каждый третий череп в эпоху неолита имел дыру, либо просверленную, либо процарапанную.
Человеческая голова была особенно подвержена повреждениям от попадания камней, пущенных из пращи, ударов дубинкой и другими примитивными орудиями. Трепанацию проводили для того, чтобы снизить давление, выпустить кровь и «дурной воздух», а также как следует проветрить мозг.
Что еще более поразительно, многие из этих черепов – от 50 до 90% — принадлежали людям, которым удалось выжить. Мы знаем об этом, потому что края отверстия зажили.
Мы знаем об этом, потому что края отверстия зажили.
Процедура трепанации пользовалась популярностью в Европе как средство лечения от эпилепсии и душевных недугов вплоть до XVIII века, а позже таким способом лечили травмы головы.
Шахтеры в английском Корнуолле и в XIX веке, очевидно, настаивали на сверлении собственных черепов даже после незначительных травм в качестве меры предосторожности.
Но когда в XIX веке, словно грибы после дождя, начали возникать больницы, дыры в головах стали еще более опасными.
Проблема заключалась в гигиене, точнее, ее отсутствии: риск инфекций в этих больницах был настолько велик, что врачи сумели довести сумасшедшую идею до полного абсурда. В результате уровень смертности подскочил до 90%.
Шалости с эфиром
Если и этого мало, то не стоит забывать, что единственным болеутоляющим средством, доступным тем, у кого копались в голове острыми орудиями, было опьянение.
Спирт, гашиш и опиум были основными видами анестезии до тех пор, пока Хамфри Дэви не поставил на самом себе опыт с закисью азота или веселящим газом.
Словно провидец, он писал в 1800 году: «Закись азота при экстенсивном действии, очевидно, способна уничтожать физическую боль, поэтому, вероятно, ее можно с успехом использовать во время хирургических операций, не сопровождающихся обильным кровотечением».
Что вполне естественно для столь безумно инновационной идеи, никто из медиков не обращал на нее внимания в течение следующих 50 лет.
Однако в то же самое время веселящий газ и эфир использовались для разного рода фокусов на вечеринках: так называемые «шалости с эфиром» были чрезвычайно популярны в Соединенных Штатах. (Более века спустя американский журналист и писатель Хантер Томас писал о воздействии эфира на человека, который под его воздействием становится «похож на деревенского забулдыгу в старинном ирландском романе»).
И вот, наконец, каких-то студентов-медиков осенило, что эфирные шалуны были, очевидно, безразличны к боли. А нельзя ли использовать этот эффект в практических целях? — задумались наблюдательные студенты.
А нельзя ли использовать этот эффект в практических целях? — задумались наблюдательные студенты.
Первую публичную анестезию с использованием эфира осуществил Уильям Мортон 16 октября 1846 года в Общеклинической больнице штата Массачусетс.
Эта идея начала быстро распространяться, особенно после того, как королева Виктория дала разрешение на использование хлороформа при рождении принца Леопольда в 1853 году.
Позже, однако, хлороформ впал в немилость из-за внезапных смертей от сердечной аритмии. Сейчас это явление известно как синдром внезапной смерти при вдыхании летучих органических растворителей подростками-токсикоманами.
В наши дни обездвижение и усыпление пациента перед операцией – рутинная практика во многих частях мира. По статистике Всемирной организации здравоохранения, ежегодно проводится 230 миллионов серьезных операций с применением анестезии (данные 2008 г.).
Но использование анестезии сопряжено с собственными рисками, и статистика смертности, связанной с обезболиванием, очень сильно зависит от уровня расходов на здравоохранение.
По данным британского Королевского колледжа анестезиологии, опасные для жизни аллергические реакции отмечаются менее чем у одного из 10 тысяч человек, и большинство из них при этом выздоравливает.
Большинство, но не все. На каждые 100 тысяч операций под общим наркозом приходится смерть примерно одного пациента (данные 2008 г. — Ред.).
Если перевести эти цифры в один шанс смерти из миллиона, т.е. в микроморты, окажется, что риск в 10 микромортов эквивалентен поездке на мотоцикле на расстояние в 60 миль (96,5 километров). Это чуть меньше, чем во время прыжка с парашютом.
Половинная степень риска или 5 микромортов возникает в результате ошибок при назначении и введении анестезии. Что полезно знать.
Риски ниже при однодневном хирургическом вмешательстве без госпитализации — и выше, если вы человек старшего возраста, а также в том случае, когда требуется экстренная операция.
Как расставить акценты
Ну хорошо, вам удалось остаться в живых после анестезии, а как обстоят дела с собственно операцией?
Одна из самых распространенных хирургических практик — аортокоронарное шунтирование (по-русски сокращенно АКШ, по-английски – CABG. Эта английская аббревиатура произносится как cabbage – кэбидж, т.е. капуста).
Эта английская аббревиатура произносится как cabbage – кэбидж, т.е. капуста).
Такая операция облегчает симптомы стенокардии, улучшая кровообращение в сердце с использованием куска (графта) артерии или вены, извлеченного из другой части организма. Сопутствующие риски были тщательно изучены.
АКШ начали проводить в 1960-е годы. За это время уровень смертности в США снизился до 3,9% в 1990 и 3,0% в 1999 году.
В Великобритании сообщают, что доля выживаемости составляет 98,4%. Данные основаны на исходе 21248 операций, осуществленных в 2008 году.
Обратите внимание на манеру подачи этой информации. Британские цифры описывают выживаемость, а не смертность. В США люди умирают от операций, в Соединенном Королевстве – не выживают после них.
Такая разница в подаче информации – тонкое орудие, позволяющее представить результаты в более выгодном свете и затуманить различия.
Разница между показателями двух больниц, в которых выживают 98 и 96% пациентов соответственно (так подают информацию в Британии), могла бы показаться не заслуживающей особого внимания.
То же самое сравнение, поданное так, как принято в США, т.е. показывающее уровень смертности в 2% против 4%, позволяет увидеть разницу в два раза, и выглядит куда как серьезно. СМИ, например, с большей степенью вероятности ухватятся именно за такие цифры.
Какой бы способ подачи информации мы не избрали, тот факт, что в некоторых штатах США сообщение об уровне смертности является обязательным, означает, что мы можем исследовать риски более подробно.
Так, например, все больницы штата Нью-Йорк, которые проводят операции на сердце, обязаны представлять подробные сведения о каждом случае в министерство здравоохранения штата.
В 2008 году в 40 больницах хирурги сделали 10707 операций АКШ. 194 пациента умерли либо на больничной койке, либо в течение последующих 30 дней. Следовательно, уровень смертности составил 1,8%. В Великобритании сказали бы, что доля выживания составила 98,2%.
Операции на клапанах сердца сопряжены с более высокой степенью риска. После 21445 операций, проведенных в штате Нью-Йорк с 2006 по 2008 год, умерли 1120 пациентов.
После 21445 операций, проведенных в штате Нью-Йорк с 2006 по 2008 год, умерли 1120 пациентов.
Доля смертности составила, таким образом, 5,2% — или более одного случая на 20 больных. В среднем выходит 52 тысячи микромортов на одну операцию, что эквивалентно 10 тысячам погружений с аквалангом или двум вылетам на бомбометание британских Королевских ВВС во время Второй мировой войны.
Впрочем, каким бы высоким не казался риск, следует исходить из того, что без хирургического вмешательства он был бы еще выше.
Так что можно только благодарить судьбу за то, что те дни, когда людям дырявили головы просто во имя медицины, уже давно миновали.
Послеоперационная когнитивная дисфункция
Когнитивные нарушения или делирий возникают после хирургических вмешательств примерно у 40% больных пожилого возраста [1, 2]. Увеличение доли лиц пожилого и старческого возраста привело к значительному росту числа случаев послеоперационной когнитивной дисфункции (ПОКД). Это одна из наиболее актуальных медико-социальных проблем, анализ которой особенно труден, поскольку требует координации усилий большого числа специальностей: анестезиологии, хирургии, неврологии, психиатрии, нейропсихологии, а также фундаментальных нейронаук.
Это одна из наиболее актуальных медико-социальных проблем, анализ которой особенно труден, поскольку требует координации усилий большого числа специальностей: анестезиологии, хирургии, неврологии, психиатрии, нейропсихологии, а также фундаментальных нейронаук.
Когнитивная дисфункция, развившаяся вскоре после оперативного вмешательства, впервые была описана G. Savage в 1887 г. [2]. Семьдесят лет спустя M. Papper обратил внимание на изменение поведения и ухудшение выполнения повседневных задач у пожилых пациентов, перенесших наркоз. По современным данным почти у половины больных после операции под общей анестезией возникает та или иная степень когнитивной дисфункции [3]. Диагностика послеоперационного делирия, который также относят к когнитивной дисфункции, обычно не вызывает трудностей, в то время как диагностика стойкого снижения когнитивных функций требует проведения нейропсихологического тестирования не только после, но и до начала хирургического вмешательства. Такое тестирование проводится достаточно редко, что не позволяет в полном объеме оценить распространенность этой проблемы.
Такое тестирование проводится достаточно редко, что не позволяет в полном объеме оценить распространенность этой проблемы.
Определение и классификация неврологических и нейропсихологических осложнений оперативных вмешательств
Неврологические осложнения оперативного вмешательства принято подразделять на: 1) фокальные, клинически проявляющиеся транзиторной ишемической атакой или инсультом; 2) мультифокальные или диффузные, или на острую гипоксически-ишемическую энцефалопатию (ГИЭ). Патогенетической основой повреждения головного мозга является ишемия, т.е. снижение мозгового кровотока ниже уровня, который может обеспечивать метаболические потребности нейронов. Принято разграничивать понятия «ишемия» и «гипоксия» (последняя характеризует состояние, связанное с недостаточной доставкой кислорода). Однако во многих случаях оба механизма взаимосвязаны. В результате при одновременном существовании гипоксия усиливает ишемическое повреждение. Клинически ГИЭ может проявляться преходящими нарушениями сознания, кратковременными когнитивными нарушениями или стойким когнитивным дефицитом. Инсульт после операции развивается у 1—6% пациентов, а острая ГИЭ — у 50—70% пациентов.
Инсульт после операции развивается у 1—6% пациентов, а острая ГИЭ — у 50—70% пациентов.
Согласно недавно принятым рекомендациям Международного общества анестезиологов, к послеоперационной когнитивной дисфункции (ПОКД) относятся делирий и стойкие когнитивные нарушения. Под отставленным нейрокогнитивным восстановлением (delayed neurocognitive recovery) понимают дефект, выявляемый в течение 30 дней после проведенного хирургического вмешательства. Если же он сохраняется и через 12 мес после операции, то диагностируют послеоперационное нейрокогнитивное расстройство (postoperative neurocognitive disorder) [4].
Патофизиология и факторы риска ПОКД
J. Moller и соавт. показали, что послеоперационное когнитивное расстройство, развивающееся через 3 мес после вмешательства, ассоциировано преимущественно с более пожилым возрастом, в то время как когнитивные нарушения, развивающиеся в более ранний период часто связаны с длительностью анестезии, повторными оперативными вмешательствами, инфекционными и респираторными осложнениями [5].
По данным ряда исследователей, риск развития послеоперационной когнитивной дисфункции не зависит от типа анестезии (ингаляционный или внутривенный наркоз, перидуральная анестезия), однако при ранней ПОКД, как показано Ni Tang и соавт., ингаляционный наркоз (севофлуран) чаще вызывал когнитивные нарушения у пациентов старше 60 лет, чем внутривенная анестезия (пропофол) [6].
L. Rasmussen и соавт. провели рандомизированное исследование, в которое вошли пациенты старше 60 лет, перенесшие оперативное вмешательство неангиохирургического характера [7]. Частота развития ПОКД через 3 мес в группах с общей и перидуральной анестезией не отличалась, однако более ранние нарушения (в первые 7 дней) чаще возникали в группе с общей анестезией и сопровождались более высокой смертностью.
По данным I. Rundshagen, на риск ПОКД влияли заболевания сердечно-сосудистой системы и цереброваскулярные заболевания, алкогольная зависимость, низкий уровень образования, но не характер анестезии [8].
В сердечно-сосудистой хирургии присутствуют дополнительные факторы риска развития послеоперационных когнитивных нарушений. При этом основными механизмами повреждения головного мозга служат: артерио-артериальная и воздушная макро- и микроэмболии, гипоперфузия и связанный с ней каскад гипоксически-ишемических нарушений, а также системная воспалительная реакция, инициированная фактом хирургического вмешательства и искусственным кровообращением. Особенно восприимчивыми к гипоперфузии являются гиппокамп, перивентрикулярное белое вещество и водораздельные зоны, предопределяя особенности неврологических осложнений [9].
К предикторам стойкого когнитивного дефицита у больных, перенесших аорто-коронарное шунтирование (АКШ), наряду с возрастом, относится когнитивное снижение, выявляемое на предоперационном этапе [10]. Риск развитие ПОКД может быть связан и с наличием генетической предрасположенности [11]. Так, среди генетически обусловленных факторов риска может быть выделено носительство аллеля гена аполипопротеина Е — ApoE4, сывороточного фермента, который задействован во внеклеточном транспорте холестерина. Кроме того, наличие аллеля ApoE4 связано с высоким риском развития болезни Альцгеймера, а также с более тяжелой неврологической симптоматикой в исходе внутримозгового кровоизлияния, черепно-мозговой травмы и операций с подключением аппарата искусственного кровообращения (АИК) [12].
Кроме того, наличие аллеля ApoE4 связано с высоким риском развития болезни Альцгеймера, а также с более тяжелой неврологической симптоматикой в исходе внутримозгового кровоизлияния, черепно-мозговой травмы и операций с подключением аппарата искусственного кровообращения (АИК) [12].
В кардиохирургии к периоперационным предикторам развития ПОКД относят хирургические и анестезиологические осложнения во время выполнения операции, особенно моменты, связанные с гипоперфузией мозга, продолжительность самого вмешательства, особенно фазы с подключением АИК, гипотермия ниже 32 °C, анемия, метаболические нарушения, такие как гипо- или гипергликемия, гипоальбуминемия, снижение концентрации Na+ и K+ [13, 14].
Важное значение, особенно в патогенезе делирия, может иметь дисбаланс дофамин- и ацетилхолинергической системами [13]. Эффективность галоперидола при этом осложнении косвенно подтверждает эту теорию [14]. По данным Y. Wu и соавт., нарушение секреции мелатонина и расстройство циркадных ритмов после оперативного вмешательства также повышают риск развития послеоперационного делирия [15].
Wu и соавт., нарушение секреции мелатонина и расстройство циркадных ритмов после оперативного вмешательства также повышают риск развития послеоперационного делирия [15].
Как клинически, так и экспериментально показано, что анестетики и наркотические анальгетики даже в средних терапевтических дозах могут оказывать на ЦНС неблагоприятное воздействие. D. Culley и соавт. отметили стойкое снижение когнитивных функций у старых лабораторных крыс, которых подвергли общему наркозу [16]. C. Spiss и соавт. показали, что галотан влияет на мышечную стенку сосудов у кроликов, вызывая временное снижение чувствительности альфа-1-адренорецепторов [17]. G. Stratmann и соавт. обратили внимание, что даже при невысоких концентрациях анестетиков происходит гибель нейронов у детенышей животных, в том числе у приматов [18]. Это подтверждает нейротоксичность средств для наркоза, особенно в детской практике. C. DiMaggio и соавт. изучили когорту новорожденных детей с 1999 по 2005 г. (10 450 детей), часть из них (304 ребенка) в возрасте до 3 лет была прооперирована и находилась какое-то время под общим наркозом. Нарушения поведения встречались на 60% чаще в группе детей, перенесших наркоз [19].
Нарушения поведения встречались на 60% чаще в группе детей, перенесших наркоз [19].
J. Bi и соавт. обнаружили повышение активности матриксной металлопептидазы-9 в крови мышей, прооперированных под изофлурановым наркозом. Матриксная металлопептидаза-9-энзим, разрушающий внеклеточный матрикс и тем самым повышающий проницаемость гематоэнцефалического барьера [20]. В другом исследовании был обнаружен подобный дозозависимый эффект севофлурана [21].
Кроме того, некоторые анестетики усиливают агрегацию бета-амилоида и способствуют гиперфосфориллированию тау-протеина как у здоровых пожилых людей, так и при болезни Альцгеймера, причем этот эффект дозозависим. Известно, что отложение бета-амилоида и формирование амилоидных бляшек происходит на ранней стадии у пациентов с болезнью Альцгеймера. Более того, по данным C. Li и соавт. [22] изофлуран усиливал фосфорилирование тау-протеина в гиппокампе мышей, а по данным B. Zhang с соавт. десфлуран оказывал аналогичное влияние на головной мозг только в условиях гипоксии [23]. Junxia X. Tang и соавт. [24] показали, что десфлуран у подопытных мышей вызвал активацию микроглии, нейровоспаление, накопление тау-протеина и белка-амилоида в очагах воспаления. Это говорит о необходимости тщательного изучения действия анестетиков и выборе наиболее безопасных препаратов при проведении наркоза у пожилых пациентов.
Junxia X. Tang и соавт. [24] показали, что десфлуран у подопытных мышей вызвал активацию микроглии, нейровоспаление, накопление тау-протеина и белка-амилоида в очагах воспаления. Это говорит о необходимости тщательного изучения действия анестетиков и выборе наиболее безопасных препаратов при проведении наркоза у пожилых пациентов.
По данным M. Newman и соавт. [25] и A. Roses и соавт. [26] полиморфизм гена ApoE можно считать предик-тором ПОКД, так как хирургическое вмешательство у таких больных чаще вызывает когнитивные нарушения. U. Felderhoff‐Mueser и соавт. [27] к таким предикторам относят полиморфизм гена интерлейкина-18 (IL-18), который усиливает нейровоспаление и нейродегенерацию в патологических условиях. Пациенты с дефектом этого гена имеют более высокие концентрации циркулирующих в крови амилоидных белков [28].
Согласно исследованиям R. Dantzer и K. Kelley [29, 30] в течение 20 лет изучали вопрос о цитокин-индуцированном нарушении поведения больного на фоне системного воспалительного ответа. Физиологические концентрации провоспалительных цитокинов в головном мозге на фоне воспалительных процессов в организме вызывают синдром, который характеризуется потерей аппетита, сонливостью, снижением социальной активности, лихорадкой, гиперальгезией и усталостью. Этот синдром был признан защитной реакцией организма, направленной на выздоровление. Такое поведение характерно как для человека, так и для животных. Циркулирующие в крови моноциты, нейтрофилы, фактор некроза опухоли (ФНО) и другие цитокины влияют на синаптическую пластичность, функцию нейронов и глиальных клеток [31], оказывают повреждающее действие на гематоэнцефалический барьер [32]. В то же время они стимулируют высвобождение нейропротективных факторов, что необходимо для восстановления нормальной функции организма. В исследовании Teresa M. Reyes и соавт. [33] эндотелиальные клетки гематоэнцефалического барьера (ГЭБ) в ответ на циркулирующие в крови интерлейкин-1β (IL-1β) или липополисахарид, высвобождали интерлейкин-6 (IL-6), обладающий нейропротективным и нейротрофическим действием.
Физиологические концентрации провоспалительных цитокинов в головном мозге на фоне воспалительных процессов в организме вызывают синдром, который характеризуется потерей аппетита, сонливостью, снижением социальной активности, лихорадкой, гиперальгезией и усталостью. Этот синдром был признан защитной реакцией организма, направленной на выздоровление. Такое поведение характерно как для человека, так и для животных. Циркулирующие в крови моноциты, нейтрофилы, фактор некроза опухоли (ФНО) и другие цитокины влияют на синаптическую пластичность, функцию нейронов и глиальных клеток [31], оказывают повреждающее действие на гематоэнцефалический барьер [32]. В то же время они стимулируют высвобождение нейропротективных факторов, что необходимо для восстановления нормальной функции организма. В исследовании Teresa M. Reyes и соавт. [33] эндотелиальные клетки гематоэнцефалического барьера (ГЭБ) в ответ на циркулирующие в крови интерлейкин-1β (IL-1β) или липополисахарид, высвобождали интерлейкин-6 (IL-6), обладающий нейропротективным и нейротрофическим действием. Подобным же был ответ эндотелия на ишемию. N. Terrando и соавт. [34] обследовали прооперированных под общей анестезией мышей и обнаружили повреждение ГЭБ, опосредованное через ФНО, что способствовало миграции макрофагов в гиппокамп и приводило к развитию ПОКД.
Подобным же был ответ эндотелия на ишемию. N. Terrando и соавт. [34] обследовали прооперированных под общей анестезией мышей и обнаружили повреждение ГЭБ, опосредованное через ФНО, что способствовало миграции макрофагов в гиппокамп и приводило к развитию ПОКД.
Обычно восстановление тканевого гомеостаза происходит с помощью эндогенных противовоспалительных молекул — липоксинов, подавляющих чрезмерную воспалительную реакцию в ответ на повреждение ткани и инфекцию [35]. Они способны оказывать влияние как на врожденный, так и на приобретенный иммунитет, контролируя различные факторы транскрипции и активацию ряда рецепторов [36]. Однако неадекватная длительная или чрезмерная активация иммунной системы организма может приводить к нарушению гомеостаза и развитию нейровоспаления [37], что может вносить свой вклад в ряд патологических состояний, начиная от болезни Альцгеймера и заканчивая инсультом, а так же в развитие некоторых психических расстройств (например, депрессии). Асептическое периферическое воспаление, возникающее в ответ на хирургическое вмешательство, инициирует иммунный ответ организма, что может влиять на формирование ПОКД [38].
Асептическое периферическое воспаление, возникающее в ответ на хирургическое вмешательство, инициирует иммунный ответ организма, что может влиять на формирование ПОКД [38].
Например, при переломе кости травматическое повреждение высвобождает из цитозоля клетки белок амфотерин. Этот молекулярный фрагмент, ассоциированный с повреждением, активирует рецепторы циркулирующих иммуноцитов и вызывает транслокацию ядерного фактора каппа-би (NF-κB) в ядро клетки, что вызывает транскрипцию и трансляцию провоспалительных цитокинов [39—41]. Высвобожденные цитокины способны разрушать ГЭБ, вызывая при этом миграцию циркулирующих моноцитов в ткань головного мозга [42]. Моноциты, в свою очередь, взаимодействуя с микроглией, вызывают высвобождение таких провоспалительных интерлейкинов, как IL-1β в паренхиме головного мозга. Цитокины способны нарушать синаптическую пластичность, влияя на долговременную потенциацию и ухудшая память и когнитивные функции [43, 44]. Проведенное нами исследование показало, что по результатам исходного нейропсихологического тестирования наличие в когнитивном профиле признаков височно-лимбической дисфункции может предсказывать более значимое и стойкое когнитивное снижение после операции последующей отрицательной динамикой.
Более чем у половины пациентов с ишемическим инсультом после АКШ поражение локализуется в зоне смежного кровоснабжения, находящейся на границе двух сосудистых бассейнов. Развитие таких инсультов связано с падением мозговой перфузии. У 18—62% пациентов после АКШ с применением ИК при нейровизуализации выявляются немые инфаркты. Клиническое значение этих инфарктов все еще не ясно; в некоторых исследованиях они были связаны клинически с послеоперационными нарушениями сознания или когнитивной дисфункцией, тогда как в других исследованиях не было установлено этой взаимосвязи.
Диагностика и клинические особенности ПОКД
Наиболее часто для диагностики когнитивных нарушений используют критерии DSM-V и NIA-AA (National Institute for Aging and the Alzheimer Association). L. Evered и соавт. [4] указывают на информативность для ПОКД в клинической практике в первую очередь DSM-V и таких нейропсихологических шкал, как MoCA и MMSE. Для диагностики делирия рекомендуют скрининговый тест Intensive Care Delirium Screening Checklist (ICDSC) и шкалу Richmond Agitation-Sedation Score (RASS) [45]. Наш опыт свидетельствует о высокой чувствительности и специфичности шкалы 3-КТ.
Для диагностики делирия рекомендуют скрининговый тест Intensive Care Delirium Screening Checklist (ICDSC) и шкалу Richmond Agitation-Sedation Score (RASS) [45]. Наш опыт свидетельствует о высокой чувствительности и специфичности шкалы 3-КТ.
Послеоперационный делирий характеризуется изменением сознания, нарушением цикла «сон—бодрствование», психомоторным возбуждением, нарушением внимания и других когнитивных функций (память, внимание, речевые нарушения, ориентация во времени и пространстве). По классификации Z. Lipowski и соавт. выделяют три вида делирия: гипоактивный делирий (характерна подавленность и слабая реакция на стимулы), гиперактивный (доминируют психомоторное возбуждение, галлюцинации, бред) и смешанный [46]. Так же у некоторых пациентов возникает субсиндромальная форма, когда проявляются лишь отдельные элементы, характерные для послеоперационного делирия. Характерных клинических особенностей для послеоперационных стойких когнитивных расстройств не описано. В ряде последних проспективных исследований продемонстрировано, что у значительной части больных когнитивное снижение является обратимым, однако, с другой стороны, ПОКД часто снижает качество жизни пациентов и ассоциирована с риском развития деменции. По некоторым данным у пациентов с ПОКД также повышен риск летального исхода. В исследовании M. Lundström и соавт. пациенты старше 65 лет после хирургического вмешательства наблюдались в течение 5 лет, что позволило выявить в группе, перенесших делирий, более высокий процент деменции и летальности [47].
В ряде последних проспективных исследований продемонстрировано, что у значительной части больных когнитивное снижение является обратимым, однако, с другой стороны, ПОКД часто снижает качество жизни пациентов и ассоциирована с риском развития деменции. По некоторым данным у пациентов с ПОКД также повышен риск летального исхода. В исследовании M. Lundström и соавт. пациенты старше 65 лет после хирургического вмешательства наблюдались в течение 5 лет, что позволило выявить в группе, перенесших делирий, более высокий процент деменции и летальности [47].
По данным T. Avelino-Silva и соавт., у пациентов старше 60 лет после оперативного вмешательства делирий является самостоятельным предиктором повышенной летальности как у пациентов с уже существующими когнитивными нарушениями, так и у пациентов без них, в то время как у пациентов без делирия показатель летальности был ниже [48].
Профилактика и лечение ПОКД
В силу гетерогенности периоперационных факторов, способных вызвать когнитивную дисфункцию, в том числе стресс, повреждение тканей, болевой синдром, воздействие лекарственных средств, нарушение питания вряд ли можно выделить какой-то один фактор, воздействие на который способно скорригировать эту ситуацию, особенно у пожилых с высоким уровнем коморбидности [49]. Хотя в исследованиях показаны различия в частоте когнитивных осложнений при применении различных анестетиков, убедительных данных, свидетельствующих о том, что есть более нейропротективные средства, нет. Тем более нет точных сведений о роли глубины наркоза в развитии последующей когнитивной дисфункции, но, с другой стороны, более глубокая седация замедляет этот процесс. Хотя в некоторых исследованиях показано, что более глубокая анестезия способствует лучшему когнитивному восстановлению [49, 50]. Тем не менее нет также данных о различии в частоте когнитивных осложнений между общей и местной анестезией. Бензодиазепины, часто назначаемые в качестве премедикации или для подавления послеоперационного возбуждения, существенно не влияют на вероятность развития послеоперационного когнитивного дефекта. Хотя галоперидол, в прошлом часто использовавшийся для купирования делирия, в настоящее время используется довольно редко в послеоперационных ситуациях ввиду данных о повышении смертности и удлинения периода спутанности сознания.
Хотя в исследованиях показаны различия в частоте когнитивных осложнений при применении различных анестетиков, убедительных данных, свидетельствующих о том, что есть более нейропротективные средства, нет. Тем более нет точных сведений о роли глубины наркоза в развитии последующей когнитивной дисфункции, но, с другой стороны, более глубокая седация замедляет этот процесс. Хотя в некоторых исследованиях показано, что более глубокая анестезия способствует лучшему когнитивному восстановлению [49, 50]. Тем не менее нет также данных о различии в частоте когнитивных осложнений между общей и местной анестезией. Бензодиазепины, часто назначаемые в качестве премедикации или для подавления послеоперационного возбуждения, существенно не влияют на вероятность развития послеоперационного когнитивного дефекта. Хотя галоперидол, в прошлом часто использовавшийся для купирования делирия, в настоящее время используется довольно редко в послеоперационных ситуациях ввиду данных о повышении смертности и удлинения периода спутанности сознания. Учитывая возможность негативного влияния на последующий когнитивный статус, следует свести к минимуму применение холинолитиков, антидепрессантов и опиоидных средств. Учитывая проникновение в ЦНС периферических воспалительных клеток и провоспалительных цитокинов, индуцирующих усиление нейровоспалительного процесса в мозге, более быстрое подавление периферического воспаления способно предупреждать стойкий когнитивный дефицит. В этой связи вызывают интерес данные о благоприятном влиянии нестероидных противовоспалительных средств на последующее когнитивное восстановление. При том, что применение кортикостероидов к аналогичному эффекту не приводило. Данные об эффективности холинергических препаратов (предшественников ацетилхолина и ингибиторов ацетилхолинэстеразы — ИХЭ) противоречивы. К тому же ИХЭ могут вызвать брадикардию и гипотензию, которые могут быть опасны в периоперационном периоде. С нейропротективной целью применяются препараты различных групп, основой действия которых является регуляция различных звеньев патогенеза нейрональной гибели, например, антагонисты NMDA-рецепторов, ингибиторы NO-синтетазы (L-нитроаргинин), барбитураты, анестезирующие препараты, высокие дозы стероидов, ингибитор ксантиноксидазы аллопуринол, блокаторы кальциевых каналов, β-адреноблокаторы, ингибитор протеолитических ферментов апротиин, противоэпилептические препараты.
Учитывая возможность негативного влияния на последующий когнитивный статус, следует свести к минимуму применение холинолитиков, антидепрессантов и опиоидных средств. Учитывая проникновение в ЦНС периферических воспалительных клеток и провоспалительных цитокинов, индуцирующих усиление нейровоспалительного процесса в мозге, более быстрое подавление периферического воспаления способно предупреждать стойкий когнитивный дефицит. В этой связи вызывают интерес данные о благоприятном влиянии нестероидных противовоспалительных средств на последующее когнитивное восстановление. При том, что применение кортикостероидов к аналогичному эффекту не приводило. Данные об эффективности холинергических препаратов (предшественников ацетилхолина и ингибиторов ацетилхолинэстеразы — ИХЭ) противоречивы. К тому же ИХЭ могут вызвать брадикардию и гипотензию, которые могут быть опасны в периоперационном периоде. С нейропротективной целью применяются препараты различных групп, основой действия которых является регуляция различных звеньев патогенеза нейрональной гибели, например, антагонисты NMDA-рецепторов, ингибиторы NO-синтетазы (L-нитроаргинин), барбитураты, анестезирующие препараты, высокие дозы стероидов, ингибитор ксантиноксидазы аллопуринол, блокаторы кальциевых каналов, β-адреноблокаторы, ингибитор протеолитических ферментов апротиин, противоэпилептические препараты. Рассматриваются потенциальные нейропротективные возможности у лидокаина, поляризующей глюкозо-калиево-инсулиновой смеси, иммунодепрессанта циклоспорина, эритропоэтина, аспирина, GM1-ганглиозида, высокоэнергетических субстратов, таких как фруктозо-1,6-бифосфат и др. Предоперационное назначение пирацетама не предупреждает послеоперационного снижения когнитивных функций у пожилых, подвергшихся операции на открытом сердце [49, 50].
Рассматриваются потенциальные нейропротективные возможности у лидокаина, поляризующей глюкозо-калиево-инсулиновой смеси, иммунодепрессанта циклоспорина, эритропоэтина, аспирина, GM1-ганглиозида, высокоэнергетических субстратов, таких как фруктозо-1,6-бифосфат и др. Предоперационное назначение пирацетама не предупреждает послеоперационного снижения когнитивных функций у пожилых, подвергшихся операции на открытом сердце [49, 50].
Несмотря на то что нет однозначных данных об эффективности антиоксидантов в качестве нейропротективного средства, попытки воздействия на окислительный стресс как один из основных патогенетических механизмов поражения мозга представляются оправданными.
В последние годы получены как клинические, так и экспериментальные данные, свидетельствующие о способности нейротрофических препаратов, прежде всего церебролизина, улучшать восстановление когнитивных функций в послеоперационном периоде, особенно у больных, имеющих предоперационный когнитивный дефицит.
Церебролизин содержит низкомолекулярные биологически активные нейропептиды, проникающие через ГЭБ и непосредственно поступающие к нервным клеткам. Препарат обладает органоспецифическим мультимодальным действием на головной мозг, обеспечивая функциональную нейромодуляцию и нейротрофическую активность. В качестве метаболического регулятора церебролизин повышает активность аэробного энергетического метаболизма и улучшает синтез белка в клетках головного мозга. Кроме того, составные части препарата защищают нейроны от повреждающего действия лактатацидоза, предотвращают образование свободных радикалов, повышают выживаемость нейронов в условиях гипоксии и ишемии, снижают эксайтотоксичность высокой концентрации глутамата.
После введения препарата в объеме 10 мл внутривенно медленно в течение 3 суток до АКШ и во время операции у 15 больных результаты нейро-психологического исследования были выше, чем у 23 пациентов группы сравнения, не получавших церебролизин перед оперативным вмешательством. Одновременно в группе, получавшей церебролизин, отмечено более значительное снижение выраженности тревоги и депрессии, связанных с операцией. Через 30 дней после оперативного вмешательства отмечены положительные результаты по EQ-5D. Доля пациентов, у которых наблюдалось клинически значимое ухудшение когнитивных функций в группе церебролизина, составила 6,7%, во второй группе — 43,5% (p<0,05) [51].
Одновременно в группе, получавшей церебролизин, отмечено более значительное снижение выраженности тревоги и депрессии, связанных с операцией. Через 30 дней после оперативного вмешательства отмечены положительные результаты по EQ-5D. Доля пациентов, у которых наблюдалось клинически значимое ухудшение когнитивных функций в группе церебролизина, составила 6,7%, во второй группе — 43,5% (p<0,05) [51].
К способам профилактики и коррекции послеоперационных когнитивных нарушений можно отнести также когнитивный тренинг и умеренные аэробные нагрузки. Они необходимы в первую очередь в группах риска (пожилые пациенты, лица с сахарным диабетом, метаболическим синдромом, артериальной гипертонией и др.) [52].
На фоне аэробных упражнений у пациентов через 12 недель уровень провоспалительных цитокинов после стрессового воздействия оказывается ниже, чем у людей, не проходивших тренинг [53]. A. Saleh и соавт., проводившие когнитивный тренинг в течение часа незадолго до оперативного вмешательства, показали, что через 7 дней эти пациенты демонстрировали более редкое развитие ПОКД, чем пациенты, которым тренинг не проводился [54]. Возможность предупреждения послеоперационных осложнений с помощью аэробных тренировок доказана на экспериментальной модели лабораторных животных, что сочеталось со снижением уровня провоспалительных цитокинов.
Возможность предупреждения послеоперационных осложнений с помощью аэробных тренировок доказана на экспериментальной модели лабораторных животных, что сочеталось со снижением уровня провоспалительных цитокинов.
Заключение
Несмотря на долгую историю изучения, проблема ПОКД, в особенности стойких когнитивных расстройств, остается недостаточно изученной. В любом случае целесообразность серьезного хирургического вмешательства необходимо оценивать с учетом рисков для когнитивного статуса, особенно у пожилых пациентов. Исследование механизмов развития ПОКД поможет разработать подходы к ее профилактике, лечению и реабилитации.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
простые и эффективные методы снижения риска
Статья в формате PDF
Среди ранних послеоперационных осложнений значительную долю составляют нарушения со стороны дыхательной системы, включая пневмонию, плеврит, ателектазы, отек легких, дыхательную недостаточность. Являясь во многих случаях предотвратимыми, они тем не менее ежегодно уносят жизни десятков тысяч пациентов, не говоря уже о том, что эти осложнения существенно увеличивают продолжительность пребывания пациентов в стационаре и расходы на их лечение. Кроме того, при сходной краткосрочной заболеваемости и летальности осложнения со стороны легких в большей степени, чем сердечно-сосудистые, определяют долговременный прогноз оперированных пациентов.
Являясь во многих случаях предотвратимыми, они тем не менее ежегодно уносят жизни десятков тысяч пациентов, не говоря уже о том, что эти осложнения существенно увеличивают продолжительность пребывания пациентов в стационаре и расходы на их лечение. Кроме того, при сходной краткосрочной заболеваемости и летальности осложнения со стороны легких в большей степени, чем сердечно-сосудистые, определяют долговременный прогноз оперированных пациентов.
Nota bene: факторы риска
Повышенный риск легочных осложнений в послеоперационном периоде отмечается у пациентов с хроническими заболеваниями дыхательных путей (особенно хроническим обструктивным заболеванием легких, легочной гипертензией, синдромом сонного апноэ), курильщиков, лиц пожилого возраста (старше 60 лет), при низкой массе тела, функциональной недееспособности, застойной сердечной недостаточности, в случае торакальных, абдоминальных и нейрохирургических операций, при длительности хирургического вмешательства более 3 ч, применении общей анестезии.
Достоверным маркером повышенного риска легочных послеоперационных осложнений является низкий уровень альбумина сыворотки крови (<35 г/л). Этот показатель следует оценивать у всех пациентов с наличием по крайней мере одного из вышеперечисленных факторов риска легочных осложнений.
Предоперационная спирометрия и рентгенография органов грудной клетки не рекомендованы в качестве рутинных методов прогнозирования риска легочных осложнений после хирургического вмешательства.
Методы снижения риска послеоперационных легочных осложнений
Для снижения риска послеоперационных легочных осложнений может быть использовано несколько эффективных, простых и недорогих методов.
Прежде всего пациентам с наличием факторов риска в раннем послеоперационном периоде показаны различные способы стимуляции дыхания: упражнения с глубоким дыханием, постуральный дренаж, перкуссионный и вибрационный массаж, ранняя мобилизация, в отдельных случаях (у пациентов с высоким риском) – дыхание с интермиттирующим или постоянным положительным давлением в дыхательных путях (IPPB, CPAP).
В связи с тем что курение признано фактором риска, считается полезным заблаговременное прекращение курения перед плановой операцией.
Оправданным является селективное применение назогастрального зонда у больных с послеоперационной тошнотой и рвотой. Ключевым в данном случае является слово «селективное», поскольку рутинное применение зонда у всех пациентов связано с более высоким риском развития пневмонии и ателектазов. Доказательств эффективности полного парентерального питания в отношении снижения риска легочных осложнений не получено, за исключением его применения у пациентов с тяжелой кахексией.
Есть некоторые сведения о преимуществе лапароскопических операций перед традиционными хирургическими вмешательствами в профилактике легочных осложнений.
Имеет значение и выбор техники анестезии. У пациентов высокого риска сочетание общей анестезии с нейроаксиальной блокадой более безопасно, чем применение только общей анестезии. При выборе миорелаксантов предпочтение следует отдавать препаратам со средней и небольшой продолжительностью действия (векуронию, рокуронию, атракурию), поскольку остаточная нервно-мышечная блокада при применении средств длительного действия (панкурония) может способствовать развитию легочных осложнений.
Адекватный послеоперационный контроль боли
помогает минимизировать риск легочных осложнений, поскольку способствует более ранней мобилизации и началу применения методов стимуляции дыхания, описанных выше. Однако известно, что парентеральное применение опиатов может ассоциироваться с угнетением дыхания, поэтому у пациентов из группы риска по возможности следует прибегать к их эпидуральному введению в комбинации с местными анестетиками.
И наконец, есть данные о том, что применение таких препаратов, как амброксол, в раннем послеоперационном периоде также способствует снижению риска развития бронхолегочных осложнений. Фармакологические эффекты амброксола обеспечивают комплексное решение задач, связанных с восстановлением и поддержанием механизмов местной защиты легких и очищением трахеобронхиального дерева в послеоперационном периоде.
Амброксол (Лазолекс) – не только муколитик
Амброксол традиционно используется в качестве муколитического препарата, поскольку его основное действие заключается в снижении вязкости мокроты. Этот эффект опосредован деполимеризацией кислых полисахаридов в бронхиальном секрете, стимуляцией продукции нейтральных полисахаридов и ингибированием абсорбции натрия эпителиальными клетками дыхательных путей, что в конечном итоге способствует разжижению секрета. Но самое важное в послеоперационном периоде то, что амброксол стимулирует синтез и секрецию пневмоцитами легочного сурфактанта и улучшает мукоцилиарный клиренс. Будучи одним из компонентов системы местной защиты легких, сурфактант препятствует проникновению в клетки эпителия патогенных микроорганизмов. Сурфактант также усиливает активность ресничек мерцательного эпителия, что в сочетании с улучшением реологических свойств бронхиального секрета приводит к эффективному очищению дыхательных путей, помогает больному как следует откашливаться.
Этот эффект опосредован деполимеризацией кислых полисахаридов в бронхиальном секрете, стимуляцией продукции нейтральных полисахаридов и ингибированием абсорбции натрия эпителиальными клетками дыхательных путей, что в конечном итоге способствует разжижению секрета. Но самое важное в послеоперационном периоде то, что амброксол стимулирует синтез и секрецию пневмоцитами легочного сурфактанта и улучшает мукоцилиарный клиренс. Будучи одним из компонентов системы местной защиты легких, сурфактант препятствует проникновению в клетки эпителия патогенных микроорганизмов. Сурфактант также усиливает активность ресничек мерцательного эпителия, что в сочетании с улучшением реологических свойств бронхиального секрета приводит к эффективному очищению дыхательных путей, помогает больному как следует откашливаться.
Однако и на этом не исчерпываются терапевтические эффекты данного препарата. Амброксол также обладает антиоксидантными, противовоспалительными, местноанестезирующими, противовирусными и антибактериальными свойствами. При сочетанном применении с антибиотиками амброксол усиливает их проникновение в бронхиальный секрет и слизистую оболочку бронхов, повышая эффективность антибактериальной терапии и сокращая ее длительность.
При сочетанном применении с антибиотиками амброксол усиливает их проникновение в бронхиальный секрет и слизистую оболочку бронхов, повышая эффективность антибактериальной терапии и сокращая ее длительность.
Среди утвержденных в Европейском Союзе показаний для применения амброксола есть не только муколитическая терапия, но также профилактика и лечение детского респираторного дистресс-синдрома и, кроме того, профилактика и лечение послеоперационных бронхолегочных осложнений (внутривенно).
На украинском рынке амброксол представлен препаратом Лазолекс, который доступен для широкого круга и выпускается в формах как для перорального, так и для
парентерального применения.
Доказательная база применения амброксола для профилактики послеоперационных легочных осложнений
Оценке эффективности амброксола в профилактике легочных послеоперационных осложнений был посвящен целый ряд клинических исследований.
Еще в 1986 году Romanini и соавт. провели двойное слепое исследование, посвященное оценке эффектов амброксола на состояние нижних дыхательных путей в послеоперационном периоде после вмешательств на органах грудной клетки (по поводу рака легких, гамартомы, плевральной мезотелиомы, буллезной дистрофии или эмфиземы легких). У пациентов, получавших 1 г амброксола за 3 дня до операции, в день операции и в течение 5 дней после нее, отмечали более быстрое восстановление внутриальвеолярного поверхностного натяжения и раскрытие альвеол, а также лучшие показатели мукоцилиарного клиренса дыхательных путей.
У пациентов, получавших 1 г амброксола за 3 дня до операции, в день операции и в течение 5 дней после нее, отмечали более быстрое восстановление внутриальвеолярного поверхностного натяжения и раскрытие альвеол, а также лучшие показатели мукоцилиарного клиренса дыхательных путей.
В двойном слепом исследовании Gao и соавт. (2014) 60 пациентов, которым была проведена лобэктомия, были рандомизированы для внутривенного получения амброксола 1000 мг/сут или плацебо в течение 4 дней, начиная со дня операции. В группе амброксола было показано улучшение ряда показателей функции легких (p<0,05), снижение риска послеоперационных легочных осложнений (р<0,05), сокращение продолжительности механической вентиляции и продолжительности пребывания в отделении интенсивной терапии (p<0,05). В группе амброксола только у одного пациента была отмечена легкая респираторная инфекция, в то время как в контрольной группе легочные инфекции зафиксированы у 4 больных, ателектазы – у 4 человек и дыхательная недостаточность у 1 пациента.
Похожие результаты получены в исследовании Refai и соавт. (2009) с участием такой же категории пациентов и подобным дизайном. По сравнению с группой плацебо в группе амброксола наблюдалось значительное снижение частоты послеоперационных легочных осложнений (6 vs 19%; р<0,05). Также снизилась средняя продолжительность пребывания в стационаре на 2,5 дня (5,6 vs 8,1; p=0,02) и затраты на 2765 евро на одного пациента (2499 vs 5264; р=0,04). В группе плацебо умерли два пациента, причем один из них вследствие дыхательной недостаточности. В группе амброксола смертельных исходов не было.
Fegiz и соавт. (1991) провели двойное слепое многоцентровое исследование по оценке эффективности внутривенного применения амброксола в профилактике послеоперационных бронхолегочных осложнений у пациентов со стабильной хронической обструктивной болезнью легких, которым проведена абдоминальная операция. В ходе исследования была отмечена существенная разница по частоте возникновения ателектазов (10,6% в группе амброксола vs 23,9% в группе плацебо; р<0,05), а также значительное меньшее снижение парциального давления кислорода в артериальной крови (PaO2) в основной группе после операции (p<0,05).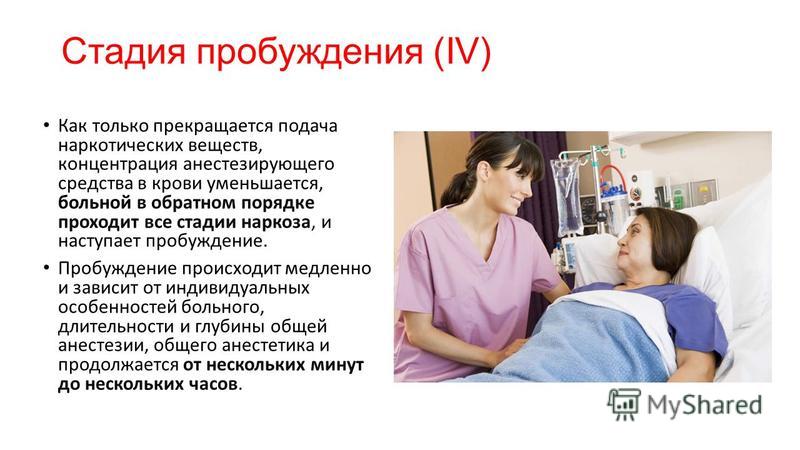
Wang и соавт. показали дозозависимый эффект амброксола в отношении профилактики послеоперационных легочных осложнений у пациентов с раком легких, а Liangqi и соавт. (2011) и Huang и соавт. (2012) получили сходный результат после абдоминальных хирургических вмешательств. Так, в исследовании Huang и соавт. частота легочных осложнений в группах амброксола 360; 45 мг/сут и плацебо составила: ателектазов – 0; 7,5 и 15%, легочных инфекций – 5; 22,5 и 32,5% соответственно.
Выше было отмечено, что помимо торакальных и абдоминальных операций высоким риском легочных послеоперационных осложнений характеризуются нейрохирургические вмешательства. В исследовании Li и соавт. (2012) была оценена эффективность амброксола у пациентов, перенесших операции по поводу острого повреждения шейного отдела позвоночника. В группе амброксола зафиксирована значительно более низкая частота послеоперационной пневмонии и гипоксемии (p<0,05), а также более высокий индекс оксигенации, чем в контрольной группе (p<0,05).
Никитин и соавт. (2008) изучали эффективность превентивного внутривенного применения амброксола в отношении развития вентилятор-ассоциированной пневмонии у пациентов, перенесших аорто-коронарное шунтирование и нуждавшихся в искусственной вентиляции легких. В исследовании приняли участие 53 пациента, прооперированных по поводу имеющейся у них ишемической болезни сердца. Операции выполнялись в условиях искусственного кровообращения. Они показали, что такой метод профилактики позволяет снизить частоту вентилятор-ассоциированной пневмонии с 31 до 9,5%.
Su и соавт. (2012) провели систематический обзор исследований по профилактике послеоперационных легочных осложнений. В обзор были включены 12 рандомизированных контролируемых исследований. Согласно результатам метаанализа в группе амброксола в среднем в 2 раза снизился риск легочных осложнений (относительный риск, ОР 0,55; 95% доверительный интервал, ДИ 0,40-0,74; р=0,0001). Также такое профилактическое лечение улучшило откашливание (ОР 1,25; 95% ДИ 1,09-1,44; р=0,001). Авторы сделали вывод, что амброксол обладает доказанным защитным эффектом в отношении легочных осложнений в послеоперационном периоде.
Авторы сделали вывод, что амброксол обладает доказанным защитным эффектом в отношении легочных осложнений в послеоперационном периоде.
Подготовила Наталья Мищенко
СТАТТІ ЗА ТЕМОЮ Хірургія, ортопедія та анестезіологія
14.12.2021 Хірургія, ортопедія та анестезіологія Ренесанс альбумінів в УкраїніУ жовтні відбулися два масштабних заходи для анестезіологічної спільноти України – Національний конгрес анестезіологів України – 2021 та науково-практична конференція «Cучасні консенсуси в клінічній практиці хірурга та анестезіолога», на яких провідні фахівці галузі розглянули актуальні підходи до раціональної інфузійної терапії невідкладних станів і, зокрема, місце альбуміну в інтенсивній терапії та передопераційній підготовці. Ключові слова: інфузійна терапія, періопераційна підготовка, закрита система для інфузії, альбумін.
…
Ключові слова: інфузійна терапія, періопераційна підготовка, закрита система для інфузії, альбумін.
…
На початку осені, 8-9 вересня 2021 року відбулася найбільша подія для спільноти судинних хірургів, флебологів та ангіологів України – конференція «Сухаревські читання: судинна хірургія, флебологія та ангіологія в епоху COVID-19». У секції «ХЗВ нижніх кінцівок і проблематика набряків» виступив президент Товариства судинних хірургів Польщі, професор кафедри судинної хірургії та ангіології Університету Миколи Коперника (Польща),
доктор медичних наук Аркадіуш Джавьєн. …
…
У статті розглянуто особливості гострого больового синдрому, схеми його лікування у відділенні реанімації та інтенсивної терапії й поза ним, нові підходи до терапії гострого болю, а також найбільш застосовувані знеболювальні препарати. …
11. 12.2021
Хірургія, ортопедія та анестезіологія Антибіотикотерапія в контексті пандемії COVID‑19
12.2021
Хірургія, ортопедія та анестезіологія Антибіотикотерапія в контексті пандемії COVID‑1921-23 жовтня відбувся VIIІ Національний конгрес анестезіологів України, під час якого провідні фахівці галузі розглянули проблему зростаючої антибіотикорезистентності в умовах пандемії COVID‑19, зокрема особливості менеджменту тяжких інфекцій, викликаних полірезистентними збудниками, як у дорослих, так і у педіатричних пацієнтів. Учасники заходу приділили особливу увагу новим схемам антибіотикотерапії у розрізі надзвичайно важливої сьогодні карбапенем-зберігаючої стратегії. …
ПРОФИЛАКТИКА ПОСЛЕОПЕРАЦИОННЫХ ОСЛОЖНЕНИЙ У ПОЖИЛЫХ
Anesthesiol Clin. Авторская рукопись; Доступен в PMC 2012 MAR 1.
Авторская рукопись; Доступен в PMC 2012 MAR 1.
Опубликовано в окончательной редактированной форме AS:
PMCID: PMC3073675
NIHMSID: NIHMS262989
Frederick E. Sieber
A Директор анестезиологии и клинических наук, Департамент анестезиологии, Johns Hopkins Bayview Medical Center, Johns Hopkins Medical Institutions, Baltimore Maryland
b Доцент кафедры анестезиологии и интенсивной терапии Медицинской школы Университета Джона Хопкинса, Baltimore Maryland
Sheila Ryan Barnett
c Доцент анестезиологии , Гарвардская медицинская школа, отделение анестезиологии, Медицинская школа Бет Исраэль Диаконисс, Бостон, Массачусетс
a Директор отдела анестезиологии и клинических исследований, отделение анестезиологии, Медицинский центр Джона Хопкинса Бэйвью, Медицинские учреждения Джона Хопкинса, Балтимор, Мэриленд
b ассоциированный ate Профессор анестезиологии и медицины интенсивной терапии, Медицинский факультет Университета Джона Хопкинса, Балтимор, Мэриленд
c Адъюнкт-профессор анестезиологии, Гарвардская медицинская школа, отделение анестезиологии, Медицинская школа Бет Исраэль Диаконисс, Бостон, Массачусетс
a,b Автор, ответственный за корректуру и перепечатку: Фредерик Э. Зибер, доктор медицинских наук, отделение анестезиологии, Медицинский центр Джона Хопкинса Бэйвью, 4940 Eastern Avenue, A588, Baltimore, MD 21224, (410) 550-0942, (410) 550-0443 (факс), ude.imhj@1rebeisf b Адрес(а) соавтора(ов): Шейла Райан Барнетт, доктор медицинских наук, кафедра анестезиологии, Медицинская школа Бет Исраэль Диаконисс, 330 Brookline Avenue, Boston, MA 02215, (617) 667-5042, ude.dravrah.cmdib@ttenrabsОкончательный вариант публикации отредактированная версия этой статьи доступна в Anesthesiol Clin См. другие статьи в PMC, в которых цитируется опубликованная статья.
Зибер, доктор медицинских наук, отделение анестезиологии, Медицинский центр Джона Хопкинса Бэйвью, 4940 Eastern Avenue, A588, Baltimore, MD 21224, (410) 550-0942, (410) 550-0443 (факс), ude.imhj@1rebeisf b Адрес(а) соавтора(ов): Шейла Райан Барнетт, доктор медицинских наук, кафедра анестезиологии, Медицинская школа Бет Исраэль Диаконисс, 330 Brookline Avenue, Boston, MA 02215, (617) 667-5042, ude.dravrah.cmdib@ttenrabsОкончательный вариант публикации отредактированная версия этой статьи доступна в Anesthesiol Clin См. другие статьи в PMC, в которых цитируется опубликованная статья.ОБЗОР
Послеоперационные осложнения напрямую связаны с неблагоприятными хирургическими результатами у пожилых людей. В этом обзоре описываются инициативы по обеспечению качества, основанные на фактических данных, направленные на снижение неврологических, сердечных и легочных осложнений у хирургических пациентов пожилого возраста. Делирий является наиболее частым неврологическим осложнением у пожилых людей. Важные инициативы по обеспечению качества анестезии для предотвращения делирия у пожилых хирургических пациентов включают использование структурированных клинических протоколов, направленных на модификацию факторов риска делирия, отказ от меперидина при лечении послеоперационной боли и тщательный выбор и титрование препаратов, когда требуется седация.Существует несколько возрастных показателей качества, направленных на профилактику сердечных и легочных осложнений. Тем не менее, некоторые рекомендации для взрослых, такие как отказ от миорелаксантов длительного действия и периоперационное использование статинов и бета-блокаторов у пациентов с высоким риском, могут быть применены к гериатрической хирургической популяции. В будущем технологические показатели могут обеспечить более глобальную оценку качества у пожилых хирургов.
Важные инициативы по обеспечению качества анестезии для предотвращения делирия у пожилых хирургических пациентов включают использование структурированных клинических протоколов, направленных на модификацию факторов риска делирия, отказ от меперидина при лечении послеоперационной боли и тщательный выбор и титрование препаратов, когда требуется седация.Существует несколько возрастных показателей качества, направленных на профилактику сердечных и легочных осложнений. Тем не менее, некоторые рекомендации для взрослых, такие как отказ от миорелаксантов длительного действия и периоперационное использование статинов и бета-блокаторов у пациентов с высоким риском, могут быть применены к гериатрической хирургической популяции. В будущем технологические показатели могут обеспечить более глобальную оценку качества у пожилых хирургов.
Ключевые слова: гериатрия, хирургия, делирий, оперативные вмешательства/побочные эффекты, послеоперационные осложнения, гарантия качества, возраст
ОБЩИЕ СВЕДЕНИЯ
Население стареет. Это связано с тем, что лучшее медицинское обслуживание и условия жизни позволили людям достичь более старшего возраста с лучшим здоровьем, чем это было возможно ранее 1 . По мере того как число пожилых людей продолжает расти, увеличивается и количество хирургических вмешательств, выполняемых в этой части населения. Ортопедическая хирургия является примером этого явления. С 1990 по 2004 год количество выполненных тотальных эндопротезирований тазобедренного сустава увеличилось на 158% 2 . Скорректированная частота спондилодеза шейного отдела позвоночника у пожилых людей выросла на 206% с 1992 по 2005 год 3 .Частота операций по поводу стеноза позвоночника увеличилась в восемь раз с 1979 по 1992 год среди населения Medicare 4 . В других хирургических специальностях, таких как урология, произошли аналогичные изменения, о чем свидетельствует более чем 40-процентное увеличение хирургических вмешательств по поводу недержания мочи у пожилых женщин в период с 1991 по 2001 год 5 .
Это связано с тем, что лучшее медицинское обслуживание и условия жизни позволили людям достичь более старшего возраста с лучшим здоровьем, чем это было возможно ранее 1 . По мере того как число пожилых людей продолжает расти, увеличивается и количество хирургических вмешательств, выполняемых в этой части населения. Ортопедическая хирургия является примером этого явления. С 1990 по 2004 год количество выполненных тотальных эндопротезирований тазобедренного сустава увеличилось на 158% 2 . Скорректированная частота спондилодеза шейного отдела позвоночника у пожилых людей выросла на 206% с 1992 по 2005 год 3 .Частота операций по поводу стеноза позвоночника увеличилась в восемь раз с 1979 по 1992 год среди населения Medicare 4 . В других хирургических специальностях, таких как урология, произошли аналогичные изменения, о чем свидетельствует более чем 40-процентное увеличение хирургических вмешательств по поводу недержания мочи у пожилых женщин в период с 1991 по 2001 год 5 . Таким образом, практикующий анестезиолог может рассчитывать на то, что в будущем он будет вести еще большее количество гериатрических пациентов.
Таким образом, практикующий анестезиолог может рассчитывать на то, что в будущем он будет вести еще большее количество гериатрических пациентов.
Исследования результатов показывают, что заболеваемость и смертность увеличиваются после операции у пожилых людей по сравнению с более молодым населением 6 .Среди множества факторов, способствующих увеличению хирургической заболеваемости и смертности 7 , периоперационные осложнения напрямую связаны с плохим исходом у пожилых людей 8 . В исследовании, посвященном влиянию возраста на периоперационные осложнения, Polancyzk et al. показали, что фатальные и серьезные осложнения увеличиваются с возрастом 9 . Кроме того, периоперационные осложнения у пожилых связаны с большей смертностью. Хамель и др. показали, что у пациентов в возрасте 80 лет и старше, страдающих осложнениями после обширной операции, 30-дневная смертность на 25% выше, чем у пациентов без осложнений 10 .Таким образом, качественные инициативы с большим потенциалом для улучшения хирургических результатов у пожилых пациентов должны быть направлены на профилактику периоперационных осложнений 11 .
Цель этого обзора состоит в том, чтобы наметить основанные на фактических данных инициативы по повышению качества, направленные на снижение послеоперационных осложнений у хирургических пациентов пожилого возраста. Из многих типов послеоперационных осложнений, которые могут возникнуть у пожилых людей, наиболее распространены неврологические, легочные и сердечные заболевания с зарегистрированной частотой 15%, 7% и 12% соответственно 12 .Поскольку эти типы осложнений составляют львиную долю послеоперационной заболеваемости, обсуждение будет сосредоточено на рекомендациях, основанных на доказательствах, по предотвращению неврологических, легочных и сердечно-сосудистых осложнений у пожилых людей.
НЕВРОЛОГИЧЕСКИЕ
Неврологические осложнения являются наиболее частым типом осложнений у гериатрических хирургов 12 . Послеоперационный делирий является наиболее частым типом неврологического осложнения с частотой от 15 до 53%, в зависимости от типа операции 13 . Другие важные послеоперационные неврологические осложнения у пожилых людей включают инсульт и повреждение периферических нервов. Из-за его чрезвычайной важности обсуждение будет сосредоточено на качественных инициативах по предотвращению бреда.
Другие важные послеоперационные неврологические осложнения у пожилых людей включают инсульт и повреждение периферических нервов. Из-за его чрезвычайной важности обсуждение будет сосредоточено на качественных инициативах по предотвращению бреда.
Инициативы по контролю качества при делирии, основанные на рандомизированных контролируемых исследованиях
В настоящее время Кокрановская база данных идентифицировала только два вмешательства, которые были окончательно продемонстрированы в ходе рандомизированных клинических испытаний для предотвращения делирия у госпитализированных пациентов 14 .Одним из вмешательств является использование структурированных клинических протоколов для предотвращения эпизодов делирия. Специализированные отделения для лечения делирия, которые занимаются оценкой факторов риска делирия и целенаправленной модификацией факторов риска, представляют собой модель передовой практики 15 и должны быть основой клинической помощи. описывает факторы риска, специально предназначенные для стандартизированных протоколов лечения, включая когнитивные нарушения, лишение сна, неподвижность, нарушения зрения и слуха и обезвоживание 16 . Альтернативой отделению делирия является комбинированный гериатрический-ортопедический подход с использованием проактивной гериатрической консультации, направленной на модификацию вышеперечисленных факторов риска. Было обнаружено, что этот тип модели хирургической помощи снижает частоту делирия у пациентов с переломом бедра более чем на треть 17 .
Альтернативой отделению делирия является комбинированный гериатрический-ортопедический подход с использованием проактивной гериатрической консультации, направленной на модификацию вышеперечисленных факторов риска. Было обнаружено, что этот тип модели хирургической помощи снижает частоту делирия у пациентов с переломом бедра более чем на треть 17 .
Таблица 1
Таблица 1
Факторы риска для бред и стандартизированных протоколов *
| Коэффициент риска | Стандартизированный протокол | 0 |
|---|---|
| Когнитивные обесценения | Протокол ориентации: Совет с именами членов команды CARE и Day; общение для переориентации в окружающей среде Протокол терапевтических занятий: когнитивно-стимулирующие занятия три раза в день (например,ж.  -обсуждение текущих событий или словесные игры) -обсуждение текущих событий или словесные игры) |
| Лишение сна | Немедикаментозный протокол сна: перед сном теплое молоко или травяной чай, релаксационные ленты или музыка, массаж спины Протокол улучшения сна: единичный шум стратегии сокращения и корректировка графиков, чтобы обеспечить сон (например, лекарства и процедуры) |
| неподвижность | Протокол ранней мобилизации: ходьба или упражнения в активном диапазоне движений три раза в день, минимальное использование иммобилизирующего оборудования |
| Нарушение зрения | Протокол зрения: визуальные средства (очки или увеличительные линзы) и адаптивное оборудование (например,г. -книги с крупным шрифтом) с ежедневным подкреплением их использования -книги с крупным шрифтом) с ежедневным подкреплением их использования |
| Нарушения слуха | Протокол слуха: портативные усилители, удаление ушной серы и специальные средства коммуникации с ежедневным подкреплением этих приспособлений |
| обезвоживание | Протокол дегидратации : раннее выявление обезвоживания и восполнения объема (поощряйте пероральный прием жидкости) |
Вторым вмешательством, уменьшающим тяжесть послеоперационного делирия, является профилактическое введение галоперидола.Эта стратегия сосредоточена на пациентах, проходящих ортопедические процедуры 18 . Низкие дозы галоперидола (1,5 мг/день), назначаемые с профилактической целью пожилым пациентам после операции на тазобедренном суставе, не снижают частоту послеоперационного делирия, но уменьшают тяжесть и продолжительность эпизодов делирия 19 . Профилактическое назначение низких доз галоперидола следует рассматривать у уязвимых групп населения, подвергающихся процедурам высокого риска.
Профилактическое назначение низких доз галоперидола следует рассматривать у уязвимых групп населения, подвергающихся процедурам высокого риска.
Инициативы по контролю качества при делириозе, основанные на анализе проспективных и ретроспективных наборов данных
Остальные обсуждаемые инициативы по обеспечению качества сосредоточены на предотвращении делирия посредством контроля и/или устранения поддающихся изменению факторов риска.Эти факторы риска послеоперационного делирия были определены путем анализа проспективных и ретроспективных наборов данных. За исключением случаев, специально упомянутых в этой статье, не существует окончательных рандомизированных исследований, в которых проверялось бы влияние модификации факторов риска на послеоперационный делирий.
Сопутствующие заболевания
Двумя наиболее важными факторами риска, связанными с послеоперационным делирием, являются пожилой возраст и деменция 20 . Важно систематически оценивать пожилых хирургов на возможность деменции. Эта оценка выявит пациентов с высоким риском развития послеоперационного делирия. Выявление уязвимых лиц позволит ввести структурированные протоколы делирия или профилактическое введение лекарств.
Эта оценка выявит пациентов с высоким риском развития послеоперационного делирия. Выявление уязвимых лиц позволит ввести структурированные протоколы делирия или профилактическое введение лекарств.
Несмотря на то, что деменция тесно связана с возникновением послеоперационного делирия, нет никаких доказательств того, что многие препараты, используемые для лечения деменции, эффективны для предотвращения делирия. Доназепил при профилактическом применении не снижает заболеваемость делирием у пожилых пациентов, перенесших тотальную замену сустава 21 , 22 .Аналогичные исследования с ривастигмином также показали отрицательные результаты 23 .
Аномальные предоперационные лабораторные показатели (особенно электролиты и глюкоза) 24 и значения гемоглобина менее 10 г% 25 были связаны с послеоперационным делирием. Потребность в послеоперационном переливании также была связана с делирием 26 , 27 . Коррекция аномальных предоперационных лабораторных показателей является важным вмешательством для уменьшения послеоперационного бреда.Однако не установлено, оказывает ли переливание крови для повышения уровня гемоглобина значительное влияние на тяжесть делирия. Недавние данные рандомизированных контролируемых исследований свидетельствуют о том, что переливание само по себе вряд ли повлияет на течение делирия у пожилых пациентов с низким послеоперационным гемоглобином (резюме Американского общества гериатрии № b30; ежегодное собрание 2010 г.).
Коррекция аномальных предоперационных лабораторных показателей является важным вмешательством для уменьшения послеоперационного бреда.Однако не установлено, оказывает ли переливание крови для повышения уровня гемоглобина значительное влияние на тяжесть делирия. Недавние данные рандомизированных контролируемых исследований свидетельствуют о том, что переливание само по себе вряд ли повлияет на течение делирия у пожилых пациентов с низким послеоперационным гемоглобином (резюме Американского общества гериатрии № b30; ежегодное собрание 2010 г.).
Обезболивание
Контроль послеоперационной боли важен для предотвращения делирия. Более высокие показатели боли в покое в течение первых трех дней после операции связаны с послеоперационным делирием у пациентов, перенесших внесердечные операции 28 .Повышенный уровень предоперационной и послеоперационной боли является фактором риска развития послеоперационного делирия 29 . В популяции пациентов с переломом бедра Morrison et al. 30 обнаружили, что когнитивно неповрежденные люди с плохо контролируемой болью в 9 раз чаще впадали в делирий.
30 обнаружили, что когнитивно неповрежденные люди с плохо контролируемой болью в 9 раз чаще впадали в делирий.
При выборе наркотиков для снятия боли нет различий в когнитивных результатах при сравнении фентанила, морфина и гидроморфона 31 . Меперидин является единственным наркотиком, который был окончательно связан с делирием 32 , 33 .При выборе способа введения нет никакой разницы в когнитивных результатах при сравнении внутривенного и эпидурального введения наркотиков 31 . Нет никаких доказательств того, что послеоперационный делирий ограничивает использование контролируемой пациентом анальгезии по требованию 34 . Тем не менее, одна проспективная серия случаев продемонстрировала связь между пероральным введением опиоидов и снижением риска развития делирия по сравнению с внутривенным обезболиванием, контролируемым пациентом 29 .Подводя итог наркотическому обезболиванию у групп с риском развития делирия, можно сказать, что самые убедительные данные свидетельствуют в пользу отказа от меперидина, более слабые доказательства указывают на то, что способ введения является важным фактором.
Опиоиды сами по себе могут вызывать делирий, а пожилые пациенты имеют повышенную чувствительность головного мозга к опиоидам 35 . Чтобы обойти эти эффекты, неопиоидные анальгетики все чаще используются как часть мультимодального режима обезболивания. Несколько рандомизированных исследований продемонстрировали, что анальгетики на неопиоидной основе уменьшают послеоперационную боль и потребность в опиоидах , 36, , , , , 37, .Кроме того, мета-анализ показал, что НПВП связаны со снижением потребления опиоидов на 30–50% и уменьшением побочных эффектов, связанных с морфином 38 . Учитывая вышеизложенное, мультимодальный подход к обезболиванию с использованием нестероидных противовоспалительных средств или других неопиоидных препаратов позволяет использовать более низкие дозы препаратов, помогая тем самым уменьшить потенциальные побочные эффекты 39 .
Седативные препараты
Седативные препараты являются ятрогенными факторами риска делирия у пациентов ОИТ 40 .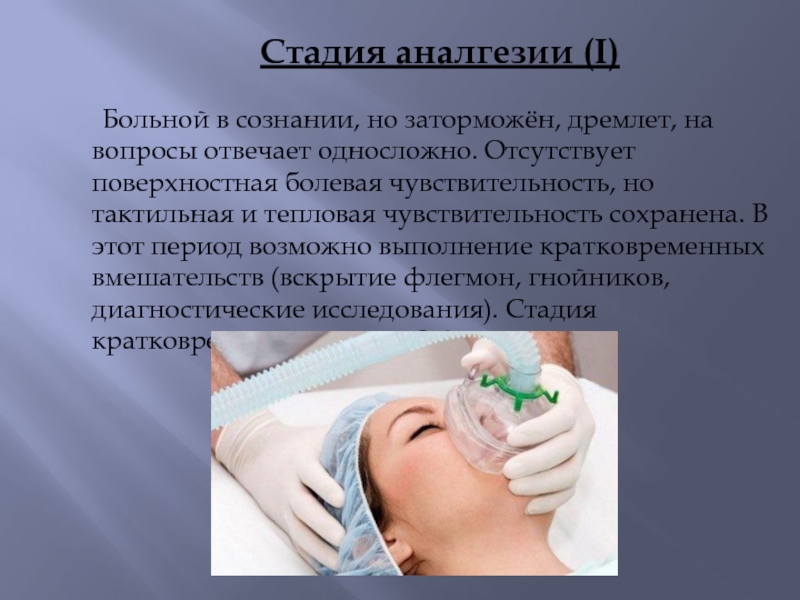 Использование опиоидов тесно связано с развитием делирия в отделении интенсивной терапии 41 . Точно так же бензодиазепины, такие как лоразепам, являются независимым фактором риска перехода пациентов ОИТ в делирий 42 . Среди препаратов, обычно используемых в анестезиологической практике, бензодиазепины 32 вызывают развитие делирия. Дексмедетомидин может быть препаратом выбора для долгосрочной седации в отделении интенсивной терапии, так как несколько исследований показывают, что его использование приводит к снижению заболеваемости делирием в отделении интенсивной терапии.На сегодняшний день нет исследований, демонстрирующих, что дексмедетомидин оказывает подобное влияние на делирий в условиях операционной.
Использование опиоидов тесно связано с развитием делирия в отделении интенсивной терапии 41 . Точно так же бензодиазепины, такие как лоразепам, являются независимым фактором риска перехода пациентов ОИТ в делирий 42 . Среди препаратов, обычно используемых в анестезиологической практике, бензодиазепины 32 вызывают развитие делирия. Дексмедетомидин может быть препаратом выбора для долгосрочной седации в отделении интенсивной терапии, так как несколько исследований показывают, что его использование приводит к снижению заболеваемости делирием в отделении интенсивной терапии.На сегодняшний день нет исследований, демонстрирующих, что дексмедетомидин оказывает подобное влияние на делирий в условиях операционной.
Медикаментозное лечение
Предоперационные факторы риска делирия, связанные с наркотиками, включают лечение несколькими психоактивными препаратами, лечение несколькими препаратами и злоупотребление алкоголем 13 . Факторы риска, связанные с лекарственными препаратами, которые могут спровоцировать послеоперационный делирий, включают использование седативных, наркотических и/или антихолинергических средств, полипрагмазию и отказ от алкоголя или наркотиков 13 . Основными психоактивными препаратами, вызывающими делирий, являются седативные средства и наркотики, которые обсуждались ранее. Общее мнение состоит в том, что следует избегать препаратов с антихолинергическими эффектами 45 , так как эти препараты связаны с усилением центральных эффектов 46 . Упрощение схемы лечения важно для уменьшения возможности лекарственных взаимодействий с участием центральной нервной системы. Лекарственный профиль пациента должен быть тщательно оценен на предмет любых лекарств, которые были связаны с делирием у пожилых людей.Несколько обзоров содержат обширные списки препаратов, вызывающих делирий 47 , 48 . Критерий Берса для потенциально неподходящих лекарств для пожилых людей также является полезным руководством при определении того, какие лекарства следует избегать или исключить 49 . Однако важно подчеркнуть, что существуют противоречивые данные о способности многих лекарств и/или классов лекарств вызывать делирий (например, антихолинергические средства 33 ).
Основными психоактивными препаратами, вызывающими делирий, являются седативные средства и наркотики, которые обсуждались ранее. Общее мнение состоит в том, что следует избегать препаратов с антихолинергическими эффектами 45 , так как эти препараты связаны с усилением центральных эффектов 46 . Упрощение схемы лечения важно для уменьшения возможности лекарственных взаимодействий с участием центральной нервной системы. Лекарственный профиль пациента должен быть тщательно оценен на предмет любых лекарств, которые были связаны с делирием у пожилых людей.Несколько обзоров содержат обширные списки препаратов, вызывающих делирий 47 , 48 . Критерий Берса для потенциально неподходящих лекарств для пожилых людей также является полезным руководством при определении того, какие лекарства следует избегать или исключить 49 . Однако важно подчеркнуть, что существуют противоречивые данные о способности многих лекарств и/или классов лекарств вызывать делирий (например, антихолинергические средства 33 ). Таким образом, рекомендуемые инициативы по обеспечению качества, касающиеся управления лекарственными средствами, не сосредоточены на конкретных лекарствах.Наоборот, рекомендуется, чтобы режим лечения пациента был максимально упрощен и регулярно оценивался на наличие препаратов, способных спровоцировать делирий.
Таким образом, рекомендуемые инициативы по обеспечению качества, касающиеся управления лекарственными средствами, не сосредоточены на конкретных лекарствах.Наоборот, рекомендуется, чтобы режим лечения пациента был максимально упрощен и регулярно оценивался на наличие препаратов, способных спровоцировать делирий.
Злоупотребление алкоголем является фактором риска послеоперационного делирия и послеоперационного снижения когнитивных функций 50 , 51 . Злоупотребление алкоголем у пожилых людей часто не диагностируется. Распространенность алкогольной зависимости среди пожилых людей неясна 52 . Важно попытаться получить точную историю употребления алкоголя у пожилого хирургического пациента.Эта информация может быть использована для планирования послеоперационного ухода, такого как лечение симптомов отмены алкоголя, и помогает определить, будет ли пациент подвержен высокому риску послеоперационного делирия.
Анестезиологическое обеспечение
Большинство исследований плановых хирургических вмешательств не выявили различий в частоте послеоперационного бреда при сравнении регионарной и общей анестезии 53 . Было проведено множество сравнений различных схем общей анестезии с точки зрения профилактики делирия.Единственный положительный результат наблюдался у кардиохирургических пациентов, у которых введение 0,5 мг/кг кетамина при индукции ассоциировалось с уменьшением послеоперационного делирия по сравнению с анестезией фентанил/этомидат 54 . Однако результаты требуют проверки, поскольку исследование было недостаточно мощным (n=29/группа).
Было проведено множество сравнений различных схем общей анестезии с точки зрения профилактики делирия.Единственный положительный результат наблюдался у кардиохирургических пациентов, у которых введение 0,5 мг/кг кетамина при индукции ассоциировалось с уменьшением послеоперационного делирия по сравнению с анестезией фентанил/этомидат 54 . Однако результаты требуют проверки, поскольку исследование было недостаточно мощным (n=29/группа).
Контроль уровня седации во время регионарной анестезии предотвращает делирий в группах высокого риска. В недавнем рандомизированном двойном слепом исследовании изучался вопрос о том, является ли свет против света.глубокая седация может снизить частоту послеоперационного бреда 55 . У пожилых пациентов, перенесших перелом шейки бедра с помощью спинальной анестезии, субъекты были рандомизированы для получения либо легкой, либо глубокой седации пропофолом и наблюдались после операции в отношении делирия. Исследование показало, что в группе высокого риска легкая седация снижает частоту послеоперационного делирия на 50% по сравнению с глубокой седацией. Эффект был связан со средним уменьшением бреда почти на один день в группе легкой седации.Это исследование указывает на роль чрезмерной седации в периоперационном периоде как фактора риска развития делирия у особо уязвимых групп населения.
Эффект был связан со средним уменьшением бреда почти на один день в группе легкой седации.Это исследование указывает на роль чрезмерной седации в периоперационном периоде как фактора риска развития делирия у особо уязвимых групп населения.
Нет единого мнения относительно того, предотвращает ли интраоперационное гемодинамическое управление послеоперационный делирий. Большой ретроспективный анализ гериатрической популяции не обнаружил связи между интраоперационной гипотензией или гемодинамическими осложнениями и увеличением частоты делирия 27 . В рандомизированных исследованиях гипотензивная эпидуральная анестезия у пожилых пациентов не связана с увеличением частоты послеоперационного делирия 56 .Напротив, гипотензия может играть роль в развитии делирия у отдельных субпопуляций. Йокум и др. продемонстрировали взаимосвязь между интраоперационной гипотензией и послеоперационным снижением когнитивных функций у пациентов с предоперационной гипертензией 57 . До тех пор, пока не будут доступны дальнейшие исследования, нельзя дать какие-либо рекомендации по управлению гемодинамикой в отношении профилактики послеоперационного делирия.
До тех пор, пока не будут доступны дальнейшие исследования, нельзя дать какие-либо рекомендации по управлению гемодинамикой в отношении профилактики послеоперационного делирия.
Краткое изложение инициатив по повышению качества профилактики делирия у пожилых хирургических пациентов
Используйте структурированные клинические протоколы, направленные на изменение факторов риска для лечения делирия либо в специализированных отделениях по лечению делирия, либо под руководством гериатра.Многие из этих протоколов содержатся в недавних рекомендациях NICE 58 .
Следует рассмотреть возможность использования низких доз галоперидола для профилактики делирия у пациентов пожилого возраста с высоким риском ортопедических хирургических вмешательств.
Пожилые хирургические пациенты должны быть обследованы на деменцию и злоупотребление алкоголем в анамнезе при поступлении, чтобы выявить пациентов с высоким риском послеоперационного бреда.

Коррекция ненормальных предоперационных лабораторных показателей (особенно электролитов и глюкозы).
При использовании наркотических средств для снятия боли избегайте меперидина
Мультимодальный подход к обезболиванию поможет уменьшить потенциальные побочные эффекты наркотиков.
Лекарственный профиль пациента следует регулярно оценивать для упрощения, чтобы избежать полипрагмазии и препаратов, которые, как сообщается, провоцируют делирий.
Дексмедетомидин может быть препаратом выбора для длительной седации в отделении интенсивной терапии.
Во время регионарной анестезии у пациентов с высоким риском следует контролировать уровень седации и избегать глубокой седации.
Сердечно-легочные заболевания
Помимо нейрокогнитивных осложнений у пожилых людей, сердечно-сосудистые и легочные заболевания представляют наибольшую угрозу для пожилых пациентов в послеоперационном периоде. Повышенная заболеваемость от этих осложнений представляет собой сочетание повышенной заболеваемости сердечными и легочными заболеваниями, а также внутренней уязвимости из-за предсказуемых возрастных изменений.Turrentine et al. 7 изучили данные Национальной программы повышения качества хирургии Американского колледжа хирургов в своем учреждении с 2002 по 2005 г. и обнаружили, что у пациентов старше 80 лет заболеваемость и смертность выше (51% и 7%) по сравнению со всеми пациентами (28). % и 2,3%) после хирургических вмешательств. Многочисленные исследования подтвердили повышенную смертность и заболеваемость у пожилых пациентов, особенно после неотложных процедур 59 . Имеются ограниченные данные об успешных инициативах по улучшению послеоперационного качества, характерных для пожилых людей.Однако существует несколько описанных стратегий снижения сердечно-легочных осложнений, которые очень применимы к гериатрической популяции.
Повышенная заболеваемость от этих осложнений представляет собой сочетание повышенной заболеваемости сердечными и легочными заболеваниями, а также внутренней уязвимости из-за предсказуемых возрастных изменений.Turrentine et al. 7 изучили данные Национальной программы повышения качества хирургии Американского колледжа хирургов в своем учреждении с 2002 по 2005 г. и обнаружили, что у пациентов старше 80 лет заболеваемость и смертность выше (51% и 7%) по сравнению со всеми пациентами (28). % и 2,3%) после хирургических вмешательств. Многочисленные исследования подтвердили повышенную смертность и заболеваемость у пожилых пациентов, особенно после неотложных процедур 59 . Имеются ограниченные данные об успешных инициативах по улучшению послеоперационного качества, характерных для пожилых людей.Однако существует несколько описанных стратегий снижения сердечно-легочных осложнений, которые очень применимы к гериатрической популяции.
ЛЕГКИЕ
Как и другие послеоперационные осложнения, легочные осложнения после операции приводят к увеличению заболеваемости, продолжительности пребывания и периоперационной смертности у пожилых пациентов 6 . Manku et al. 8 также обнаружили, что у пожилых пациентов с послеоперационными легочными и почечными осложнениями в стационаре была повышенная смертность после выписки из стационара, особенно в первые 3 месяца.Хотя сопутствующие заболевания предрасполагают пациентов к послеоперационным осложнениям, недавний систематический обзор имеющихся данных показал, что возраст остается значительным фактором риска легочных осложнений даже после поправки на наличие сопутствующих заболеваний , 60, , , , , 61, . По сравнению с пациентами моложе 60 лет риск развития послеоперационных легочных осложнений в 2 раза выше у пациентов в возрасте от 60 до 69 лет и в 3 раза у пациентов в возрасте 70–79 лет 62 .Хотя известно, что пожилой возраст связан с учащением легочных осложнений, существует несколько исследований, специально посвященных уменьшению числа осложнений у пожилых пациентов как таковых, поэтому большинство рекомендаций экстраполированы на общие данные для взрослых.
Manku et al. 8 также обнаружили, что у пожилых пациентов с послеоперационными легочными и почечными осложнениями в стационаре была повышенная смертность после выписки из стационара, особенно в первые 3 месяца.Хотя сопутствующие заболевания предрасполагают пациентов к послеоперационным осложнениям, недавний систематический обзор имеющихся данных показал, что возраст остается значительным фактором риска легочных осложнений даже после поправки на наличие сопутствующих заболеваний , 60, , , , , 61, . По сравнению с пациентами моложе 60 лет риск развития послеоперационных легочных осложнений в 2 раза выше у пациентов в возрасте от 60 до 69 лет и в 3 раза у пациентов в возрасте 70–79 лет 62 .Хотя известно, что пожилой возраст связан с учащением легочных осложнений, существует несколько исследований, специально посвященных уменьшению числа осложнений у пожилых пациентов как таковых, поэтому большинство рекомендаций экстраполированы на общие данные для взрослых.
Инициативы по обеспечению качества легких, основанные на рандомизированных контролируемых исследованиях и клинических руководствах
Тщательный обзор имеющихся данных выявил факторы риска развития легочных осложнений, связанные с пациентами и процедурами, после несердечных хирургических вмешательств 61 – 63 .Связанные с пациентом факторы риска с хорошими доказательствами включают пожилой возраст, ASA>2, застойную сердечную недостаточность, функциональную зависимость и хроническую обструктивную болезнь легких. Наиболее важным фактором риска, связанным с процедурой, с хорошими доказательствами является место хирургического вмешательства; частота нескорректированных осложнений составила 20% для верхних отделов по сравнению с 8% для нижних отделов или 14% для любых абдоминальных операций 61 , 62 , а абдоминальные, аортальные и торакальные операции сопряжены с самым высоким риском периоперационных легочных осложнений. Дополнительные риски, связанные с процедурой, включают экстренное хирургическое вмешательство, продолжительность процедуры более 3 часов, общую анестезию и многократные переливания крови 61 .
Дополнительные риски, связанные с процедурой, включают экстренное хирургическое вмешательство, продолжительность процедуры более 3 часов, общую анестезию и многократные переливания крови 61 .
Американский колледж врачей составил несколько руководств, содержащих рекомендации по периоперационной легочной терапии, применимые к пожилым пациентам 60 – 64
Легочные факторы риска
Нервно-мышечная блокада пролонгированного действия
Одна из немногих областей в литературе, подкрепленных убедительными доказательствами, касается назначения миорелаксантов пролонгированного действия.В рандомизированном контролируемом исследовании Berg et al. 65 сравнивали миорелаксанты длительного действия и миорелаксанты средней продолжительности действия у 691 пациента, перенесших некардиохирургическое вмешательство. Они обнаружили, что у 26% пациентов, получавших панкуроний, по сравнению с 5% (p<0,001), получавших атракурий или векуроний, наблюдалась резидуальная блокада. У пациентов с остаточной блокадой у пациентов, получавших панкуроний, также была более высокая частота легочных осложнений 17% против 5% (P<0,02). Хотя это исследование не было разработано для изучения возрастных факторов риска как таковых, его выводы очень важны для пожилых пациентов по нескольким причинам 63 , 65 .
У пациентов с остаточной блокадой у пациентов, получавших панкуроний, также была более высокая частота легочных осложнений 17% против 5% (P<0,02). Хотя это исследование не было разработано для изучения возрастных факторов риска как таковых, его выводы очень важны для пожилых пациентов по нескольким причинам 63 , 65 .
Пожилой возраст связан с постепенным снижением податливости грудной клетки и снижением силы дыхательной мускулатуры, поэтому любое снижение силы может привести к гиповентиляции и послеоперационным легочным осложнениям. Кроме того, пожилые пациенты имеют притупленные реакции на гипоксию и гиперкапнию, что также влияет на дыхательную активность 66 . В целом разумно заключить, что данные подтверждают, что длительно действующих миорелаксантов, таких как панкуроний, следует избегать у пожилых пациентов.
Техника интраоперационной анестезии
Роль нейроаксиальной анестезии и обезболивания в предотвращении осложнений является спорной областью. Хороших рандомизированных исследований, специально посвященных пожилым пациентам, не проводилось, хотя многие пожилые пациенты включаются в большинство исследований. Результаты двух метаанализов, в которых рассматривались данные об исходах у пациентов, получавших либо общую анестезию, либо эпидуральную, либо спинальную анестезию, выявили некоторые тенденции в улучшении исходов в группе эпидуральной или спинальной , 67, , , , , 68, .Однако есть некоторые серьезные проблемы с данными. Во-первых, большую часть операций составляли ортопедические операции, которые по большинству критериев относятся к операциям с относительно низким риском развития легочных осложнений. Кроме того, небольшое количество субъектов в нескольких включенных исследованиях и отсутствие данных об интраоперационном и использовании лекарственных жидкостей затрудняют заключение о регионарной анестезии. Послеоперационная анальгезия лучше эпидуральной анальгезии при операциях на аорте и верхних отделах брюшной полости, но не было показано снижения риска легочных осложнений , 61, , , , , 63, , , , , 64, .
Хороших рандомизированных исследований, специально посвященных пожилым пациентам, не проводилось, хотя многие пожилые пациенты включаются в большинство исследований. Результаты двух метаанализов, в которых рассматривались данные об исходах у пациентов, получавших либо общую анестезию, либо эпидуральную, либо спинальную анестезию, выявили некоторые тенденции в улучшении исходов в группе эпидуральной или спинальной , 67, , , , , 68, .Однако есть некоторые серьезные проблемы с данными. Во-первых, большую часть операций составляли ортопедические операции, которые по большинству критериев относятся к операциям с относительно низким риском развития легочных осложнений. Кроме того, небольшое количество субъектов в нескольких включенных исследованиях и отсутствие данных об интраоперационном и использовании лекарственных жидкостей затрудняют заключение о регионарной анестезии. Послеоперационная анальгезия лучше эпидуральной анальгезии при операциях на аорте и верхних отделах брюшной полости, но не было показано снижения риска легочных осложнений , 61, , , , , 63, , , , , 64, .
Расширение легких
Послеоперационная боль, сонливость, иммобилизация и постельный режим — это лишь некоторые из послеоперационных явлений, которые могут привести к поверхностному дыханию и потенциальному развитию ателектаза и последующим легочным осложнениям. Методы расширения легких включают физиотерапию грудной клетки, упражнения на глубокое дыхание, стимулирующую спирометрию и постоянное положительное давление в дыхательных путях 63 , 66 . Целью этих процедур является увеличение послеоперационной функциональной остаточной емкости и расширение частично или полностью спавшихся альвеол.Недавний метаанализ Кокрейна включал 1160 пациентов из исследований, сравнивающих стимулирующую спирометрию с отсутствием респираторной терапии, физиотерапией и глубоким дыханием 69 . Они не нашли достаточных доказательств в поддержку использования стимулирующей спирометрии в послеоперационном периоде. Напротив, клинические рекомендации Американского колледжа врачей 61 , 63 , разработанные после системного обзора литературы, поддерживают использование методов расширения легких, включая как стимулирующую спирометрию, так и постоянное положительное давление в дыхательных путях 63 . Различия в доказательствах могут отражать методологию обзора. Кокрановский обзор включал только стимулирующую спирометрию, в отличие от рекомендаций Американского колледжа врачей, которые включали все методы. Обзоры Американского колледжа врачей предполагают, что любое из вышеупомянутых вмешательств может быть лучше, чем отсутствие расширения легких, но невозможно рекомендовать какой-то конкретный метод.
Различия в доказательствах могут отражать методологию обзора. Кокрановский обзор включал только стимулирующую спирометрию, в отличие от рекомендаций Американского колледжа врачей, которые включали все методы. Обзоры Американского колледжа врачей предполагают, что любое из вышеупомянутых вмешательств может быть лучше, чем отсутствие расширения легких, но невозможно рекомендовать какой-то конкретный метод.
Хирургия
Как уже говорилось, место операции является значительным фактором риска развития послеоперационных легочных осложнений, а операции на верхних отделах брюшной полости вблизи диафрагмы являются значительным фактором риска − от 13 до 33% осложнений по сравнению с 1-16% в нижних отделах брюшной полости. операции 60 .
Аспирация
Старение связано со снижением обычных защитных рефлексов в ротоглотке, что предрасполагает к аспирации. Пациенты с нарушениями глотания, болезнью Паркинсона и другими неврологическими синдромами относятся к особо высокому риску 66 . В тех случаях, когда дыхательные пути незащищены, и в послеоперационном периоде следует тщательно контролировать введение седации и соблюдать строгие рекомендации NPO даже для незначительных неинвазивных процедур.
В тех случаях, когда дыхательные пути незащищены, и в послеоперационном периоде следует тщательно контролировать введение седации и соблюдать строгие рекомендации NPO даже для незначительных неинвазивных процедур.
Рекомендации
Имеются убедительные доказательства того, что следует избегать применения миорелаксантов длительного действияобщая анестезия на основании имеющихся данных. Однако данные, по-видимому, поддерживают хороший контроль боли и эпидуральную анальгезию при аортальной, сосудистой и торакальной хирургии.
Существуют противоречивые рекомендации по расправлению легких в послеоперационном периоде. Однако, учитывая, что пожилые пациенты представляют группу высокого риска, возможно, будет полезно проведение стимулирующей спирометрии или других мероприятий для предотвращения длительного ателектаза.
Риск аспирации повышен у пожилых людей и требует бдительности.
КАРДИОЛОГИЯ
Наличие сердечно-сосудистых заболеваний увеличивается с возрастом, и в то же время неуклонно растет число пожилых пациентов, подвергающихся несердечным хирургическим вмешательствам, что делает надлежащую кардиологическую помощь пожилым пациентам чрезвычайно актуальной. Многочисленные индексы были разработаны в течение многих лет для выявления лиц с высоким риском до операции. Одним из наиболее широко используемых является пересмотренный индекс сердечного риска 70 – 72 . Этот инструмент определяет шесть независимых факторов риска, которые коррелируют с повышенным сердечным риском.К ним относятся: ишемическая болезнь сердца, застойная сердечная недостаточность, цереброваскулярное заболевание, операции высокого риска, предоперационный инсулин для лечения диабета и креатинин более 2 мг на дл. В отличие от риска легочных осложнений возраст не является независимым предиктором периоперационного кардиального риска. Однако интраоперационная или периоперационная смертность выше у пожилых пациентов по сравнению с более молодыми пациентами в случае острого инфаркта миокарда. Пересмотренные рекомендации Американского колледжа кардиологов/Американской кардиологической ассоциации 2009 г. 64 , 72 – 74 содержат обширный анализ доступной литературы и недавно были пересмотрены для решения спорных вопросов, связанных с введением бета-блокаторов.
Многочисленные индексы были разработаны в течение многих лет для выявления лиц с высоким риском до операции. Одним из наиболее широко используемых является пересмотренный индекс сердечного риска 70 – 72 . Этот инструмент определяет шесть независимых факторов риска, которые коррелируют с повышенным сердечным риском.К ним относятся: ишемическая болезнь сердца, застойная сердечная недостаточность, цереброваскулярное заболевание, операции высокого риска, предоперационный инсулин для лечения диабета и креатинин более 2 мг на дл. В отличие от риска легочных осложнений возраст не является независимым предиктором периоперационного кардиального риска. Однако интраоперационная или периоперационная смертность выше у пожилых пациентов по сравнению с более молодыми пациентами в случае острого инфаркта миокарда. Пересмотренные рекомендации Американского колледжа кардиологов/Американской кардиологической ассоциации 2009 г. 64 , 72 – 74 содержат обширный анализ доступной литературы и недавно были пересмотрены для решения спорных вопросов, связанных с введением бета-блокаторов. .Несколько областей важны при рассмотрении вопроса о снижении риска у пожилых пациентов. К ним относятся использование бета-блокаторов и статинов, важность контроля артериального давления в периоперационный период и полезность предоперационной ЭКГ. Роль этих вопросов в уменьшении сердечных осложнений будет кратко обсуждена.
.Несколько областей важны при рассмотрении вопроса о снижении риска у пожилых пациентов. К ним относятся использование бета-блокаторов и статинов, важность контроля артериального давления в периоперационный период и полезность предоперационной ЭКГ. Роль этих вопросов в уменьшении сердечных осложнений будет кратко обсуждена.
Инициативы в области качества сердца, основанные на рандомизированных контролируемых исследованиях и клинических рекомендациях
Бета-блокаторы
Первые данные об периоперационном применении бета-блокаторов привели к широко распространенному периоперационному назначению бета-блокаторов пациентам с низким и умеренным риском, а также пациентам с высоким риском.Данные более недавнего рандомизированного контролируемого исследования, включавшего более 8000 пациентов, показали снижение частоты инфаркта миокарда, коронарной реваскуляризации и фибрилляции предсердий в течение 30 дней после операции в группе метопролола по сравнению с группой плацебо. Однако они также обнаружили значительное увеличение смертности, инсульта, гипотензии и брадикардии. Эти и другие данные привели к переоценке рекомендаций по бета-блокаде. Самые последние руководства 72 , 75 рекомендуют (класс доказательств 1) продолжать прием бета-блокаторов у пациентов, которые в настоящее время получают бета-блокаторы в периоперационный период.Имеются доказательства класса 2а, позволяющие предположить, что бета-блокаторы следует назначать пациентам с индуцируемой ишемией при тестировании перед хирургическим вмешательством на сосудах с высоким риском. Имеются также некоторые данные, чтобы рекомендовать бета-блокаторы пациентам с высоким риском, определяемым как более одного клинического фактора риска, перенесшим сосудистое или промежуточное хирургическое вмешательство, с тщательным титрованием частоты сердечных сокращений и артериального давления. В отличие от более ранних рекомендаций, бета-блокаторы не рекомендуются пациентам, перенесшим операцию низкого риска.
Однако они также обнаружили значительное увеличение смертности, инсульта, гипотензии и брадикардии. Эти и другие данные привели к переоценке рекомендаций по бета-блокаде. Самые последние руководства 72 , 75 рекомендуют (класс доказательств 1) продолжать прием бета-блокаторов у пациентов, которые в настоящее время получают бета-блокаторы в периоперационный период.Имеются доказательства класса 2а, позволяющие предположить, что бета-блокаторы следует назначать пациентам с индуцируемой ишемией при тестировании перед хирургическим вмешательством на сосудах с высоким риском. Имеются также некоторые данные, чтобы рекомендовать бета-блокаторы пациентам с высоким риском, определяемым как более одного клинического фактора риска, перенесшим сосудистое или промежуточное хирургическое вмешательство, с тщательным титрованием частоты сердечных сокращений и артериального давления. В отличие от более ранних рекомендаций, бета-блокаторы не рекомендуются пациентам, перенесшим операцию низкого риска. Эти рекомендации не относятся к пожилым людям, но очевидно, что они повлияют на большой процент пациентов с сосудистыми заболеваниями.
Эти рекомендации не относятся к пожилым людям, но очевидно, что они повлияют на большой процент пациентов с сосудистыми заболеваниями.
Статины
Статины снижают уровень липидов, уменьшают сосудистое воспаление и стабилизируют атеросклеротические бляшки. Несколько исследований продемонстрировали значительные преимущества у пациентов с ишемической болезнью сердца, продемонстрировав снижение частоты инфаркта миокарда, инсульта и смерти 64 , 73 . Рекомендации по периоперационному применению статинов основаны на данных наблюдений и ограниченных рандомизированных исследований.Текущие руководства рекомендуют пациентам, перенесшим операцию на сосудах, начинать прием статинов до операции, предпочтительно за 30 дней. Внезапное прекращение приема статинов было связано с повышенным риском инфаркта миокарда и смерти, поэтому рекомендуется продолжение терапии статинами в периоперационном периоде. Статины не доступны для внутривенного введения. Однако существуют препараты с пролонгированным высвобождением (например, флувастатин), которые можно использовать для преодоления статуса NPO по сравнению с хирургическим вмешательством.
Гипертония
Гипертония чрезвычайно распространена среди пожилых людей и связана с повышенной заболеваемостью ишемической болезнью сердца и другими сопутствующими заболеваниями, такими как цереброваскулярные и почечные заболевания. Периоперационный период представляет собой уникальную возможность оценить гипертензивную терапию, ее соблюдение и эффективность. Необходимо приложить все усилия для контроля артериальной гипертензии до операции, а также важно избегать резкого прекращения антигипертензивной терапии.Несмотря на широкое распространение артериальной гипертензии в гериатрической популяции, нет убедительных доказательств того, что артериальная гипертензия 1 или 2 стадии постоянно связана с повышенным риском сердечно-сосудистых заболеваний во время операции. Однако гипертензия связана с повышенной лабильностью артериального давления, а интраоперационная гипотензия связана с послеоперационным инфарктом миокарда и смертностью 76 , 77 . В проспективном обсервационном исследовании более 8000 пациентов, перенесших общую, урологическую и сосудистую хирургию, Kheterpal и соавт. определили 9 предикторов риска нежелательных явлений со стороны сердца.Этими предикторами были возраст > 65 лет, ИМТ > 30, экстренное хирургическое вмешательство, предшествовавшее кардиохирургическое вмешательство или хирургическое вмешательство, активная застойная сердечная недостаточность, цереброваскулярное заболевание, артериальная гипертензия, продолжительность операции > 3,8 ч и введение эритроцитарной массы интраоперационно. Они также обнаружили, что пациенты из группы высокого риска, страдающие гипотонией или тахикардией, с большей вероятностью испытывали нежелательные явления со стороны сердца.
В проспективном обсервационном исследовании более 8000 пациентов, перенесших общую, урологическую и сосудистую хирургию, Kheterpal и соавт. определили 9 предикторов риска нежелательных явлений со стороны сердца.Этими предикторами были возраст > 65 лет, ИМТ > 30, экстренное хирургическое вмешательство, предшествовавшее кардиохирургическое вмешательство или хирургическое вмешательство, активная застойная сердечная недостаточность, цереброваскулярное заболевание, артериальная гипертензия, продолжительность операции > 3,8 ч и введение эритроцитарной массы интраоперационно. Они также обнаружили, что пациенты из группы высокого риска, страдающие гипотонией или тахикардией, с большей вероятностью испытывали нежелательные явления со стороны сердца.
ЭКГ
Значение рутинной предоперационной ЭКГ у пожилых пациентов, перенесших некардиохирургическое вмешательство, обсуждалось.Более ранние рекомендации включали возрастные требования к предоперационной ЭКГ. Хотя аномальные ЭКГ преобладают у пожилых людей, аномальные предоперационные ЭКГ не являются прогностическим фактором послеоперационного события и больше не рекомендуются повсеместно. Текущие рекомендации (доказательства класса 1) гласят, что ЭКГ показаны пациентам с по крайней мере одним фактором риска у пациентов, перенесших операцию на сосудах, а также у пациентов с ишемической болезнью сердца, цереброваскулярными заболеваниями или заболеваниями периферических сосудов, перенесших операцию среднего или высокого риска.Имеются доказательства 2-го класса в поддержку проведения предоперационной ЭКГ даже у пациентов без клинических факторов риска, но которым проводится хирургическое вмешательство на сосудах, и у пациентов с хотя бы одним фактором риска, подвергающихся хирургическому вмешательству промежуточного риска. В отличие от более ранних рекомендаций предоперационная ЭКГ не рекомендуется у бессимптомных пациентов, подвергающихся процедурам низкого риска 73 .
Текущие рекомендации (доказательства класса 1) гласят, что ЭКГ показаны пациентам с по крайней мере одним фактором риска у пациентов, перенесших операцию на сосудах, а также у пациентов с ишемической болезнью сердца, цереброваскулярными заболеваниями или заболеваниями периферических сосудов, перенесших операцию среднего или высокого риска.Имеются доказательства 2-го класса в поддержку проведения предоперационной ЭКГ даже у пациентов без клинических факторов риска, но которым проводится хирургическое вмешательство на сосудах, и у пациентов с хотя бы одним фактором риска, подвергающихся хирургическому вмешательству промежуточного риска. В отличие от более ранних рекомендаций предоперационная ЭКГ не рекомендуется у бессимптомных пациентов, подвергающихся процедурам низкого риска 73 .
Терморегуляция
Было показано, что периоперационная гипотермия является серьезной причиной послеоперационных нежелательных явлений, включая плохое заживление ран, восприимчивость к инфекциям, озноб, дискомфорт и повышенный сердечно-сосудистый стресс и последующие осложнения. Многочисленные возрастные физиологические изменения предрасполагают пожилых пациентов к развитию гипотермии. К ним относятся нарушение центральной регуляции температуры, изменение порога дрожи, нарушение вазоконстрикции и снижение метаболической активности. Периоперационное управление температурой теперь является признанной мерой Инициативы по отчетности по качеству врачей для анестезиологов.
Многочисленные возрастные физиологические изменения предрасполагают пожилых пациентов к развитию гипотермии. К ним относятся нарушение центральной регуляции температуры, изменение порога дрожи, нарушение вазоконстрикции и снижение метаболической активности. Периоперационное управление температурой теперь является признанной мерой Инициативы по отчетности по качеству врачей для анестезиологов.
Резюме
Стратификация рисков. Пересмотренный индекс сердечного риска является полезным способом выявления пациентов с повышенным сердечным риском во время операции, а также индикатором долгосрочного прогноза.
Бета-блокаторы следует продолжать принимать во время операции и вводить периоперационно лицам с высоким риском, перенесшим операцию с промежуточным или высоким риском, как указано в рекомендациях Американского колледжа кардиологов/Американской кардиологической ассоциации. Неизбирательное и широкое применение бета-блокаторов не рекомендуется.
Статины в периоперационном периоде показаны пациентам с высокими показателями риска, перенесшим операции среднего и высокого риска.
 Периоперационное применение статинов не следует резко прекращать в периоперационном периоде.
Периоперационное применение статинов не следует резко прекращать в периоперационном периоде.Предоперационная ЭКГ показана пациентам с сердечными факторами риска и активным заболеванием, которым предстоит как минимум промежуточное хирургическое вмешательство. Критерии, основанные на возрасте, для пациентов, перенесших операцию низкого риска, не рекомендуются для назначения предоперационной ЭКГ.
Артериальную гипертензию следует контролировать, но ограниченные данные, позволяющие предложить отложить плановую операцию. Данные наблюдений свидетельствуют о том, что периоперационная гипертензия и интраоперационная гипотензия могут быть связаны с повышенным риском инфаркта миокарда и смертности после операции.Необходим дальнейший анализ данных в этой области.
Регулирование температуры требуется для пожилых пациентов, которым может потребоваться более активное согревание по сравнению с более молодыми пациентами.
Показатели процесса и качество
Несмотря на растущую популярность измерений качества в здравоохранении, существует несколько общепризнанных показателей качества, предназначенных для пожилых хирургов. Это противоречит фактическим данным о хирургической заболеваемости и смертности, которые неоднократно показывали, что у пожилых пациентов повышенная заболеваемость и смертность после операции.Стандартные показатели эффективности оценки качества для хирургии (инфаркт миокарда, инфекция в области хирургического вмешательства и тромбоз глубоких вен) не являются специфическими для пожилых людей. Хотя пожилые пациенты имеют более высокую частоту сердечных осложнений, то же самое не было показано для тромбоза глубоких вен и инфекции области хирургического вмешательства. Кажется очевидным, что необходима разработка более актуальных методов улучшения качества и маркеров для пожилых хирургических пациентов, особенно для послеоперационных легочных и урологических осложнений 6 .Тем временем разрабатываются маркеры, которые исследуют процесс 78 . Меры процесса рассматривают несколько аспектов ухода, таких как межличностное общение, стратегии диагностики и лечения. Вполне возможно, что эти более глобальные маркеры могут стать подходящим методом оценки качества ухода за сложными пожилыми пациентами.
Это противоречит фактическим данным о хирургической заболеваемости и смертности, которые неоднократно показывали, что у пожилых пациентов повышенная заболеваемость и смертность после операции.Стандартные показатели эффективности оценки качества для хирургии (инфаркт миокарда, инфекция в области хирургического вмешательства и тромбоз глубоких вен) не являются специфическими для пожилых людей. Хотя пожилые пациенты имеют более высокую частоту сердечных осложнений, то же самое не было показано для тромбоза глубоких вен и инфекции области хирургического вмешательства. Кажется очевидным, что необходима разработка более актуальных методов улучшения качества и маркеров для пожилых хирургических пациентов, особенно для послеоперационных легочных и урологических осложнений 6 .Тем временем разрабатываются маркеры, которые исследуют процесс 78 . Меры процесса рассматривают несколько аспектов ухода, таких как межличностное общение, стратегии диагностики и лечения. Вполне возможно, что эти более глобальные маркеры могут стать подходящим методом оценки качества ухода за сложными пожилыми пациентами. Используя исчерпывающий процесс, включающий группы экспертов, структурированные интервью и обзоры литературы, McGory et al 78 определили 96 потенциальных показателей периоперационного качества ухода в 8 областях для пожилых хирургических пациентов.Эти области включают оценку сопутствующей патологии, использование лекарств, беседу с врачом пациента, послеоперационное ведение, планирование выписки и амбулаторную хирургию. В каждой области был определен ряд показателей качества. Во многих случаях они весьма характерны для пожилых людей; например, оценка способности пожилого пациента принимать решения и конкретные обсуждения ожидаемого функционального результата. Этот подход дает возможность исследовать более специфические проблемы старшего возраста.Тем не менее, существуют значительные трудности с осуществлением последующей деятельности по такому огромному количеству как объективных, так и субъективных показателей. Несмотря на эти проблемы, измерение качества медицинской помощи особенно важно, учитывая избыточную заболеваемость и смертность среди этого растущего населения.
Используя исчерпывающий процесс, включающий группы экспертов, структурированные интервью и обзоры литературы, McGory et al 78 определили 96 потенциальных показателей периоперационного качества ухода в 8 областях для пожилых хирургических пациентов.Эти области включают оценку сопутствующей патологии, использование лекарств, беседу с врачом пациента, послеоперационное ведение, планирование выписки и амбулаторную хирургию. В каждой области был определен ряд показателей качества. Во многих случаях они весьма характерны для пожилых людей; например, оценка способности пожилого пациента принимать решения и конкретные обсуждения ожидаемого функционального результата. Этот подход дает возможность исследовать более специфические проблемы старшего возраста.Тем не менее, существуют значительные трудности с осуществлением последующей деятельности по такому огромному количеству как объективных, так и субъективных показателей. Несмотря на эти проблемы, измерение качества медицинской помощи особенно важно, учитывая избыточную заболеваемость и смертность среди этого растущего населения.
В заключение, пожилые пациенты составляют значительную часть пациентов, о которых анестезиологи заботятся в настоящее время и будут заботиться в будущем. В некоторых областях присутствуют меры качества и стратегии, основанные на фактических данных, для уменьшения потенциальных осложнений.Тем не менее, имеются ограниченные специфические гериатрические данные для непосредственного ухода за пожилыми пациентами. Ценность мер, основанных на процессе, пока неизвестна, но, по-видимому, она многообещающа для гериатрических пациентов.
Благодарности
Эта работа была частично поддержана грантом NIA R01-AG033615 от Национального института здравоохранения.
Сноски
Авторам нечего раскрывать.
Правовая оговорка издателя: Это PDF-файл неотредактированной рукописи, которая была принята к публикации.В качестве услуги нашим клиентам мы предоставляем эту раннюю версию рукописи. Рукопись будет подвергнута редактированию, набору текста и рецензированию полученного доказательства, прежде чем она будет опубликована в ее окончательной цитируемой форме. Обратите внимание, что в процессе производства могут быть обнаружены ошибки, которые могут повлиять на содержание, и все правовые оговорки, применимые к журналу, относятся к нему.
Обратите внимание, что в процессе производства могут быть обнаружены ошибки, которые могут повлиять на содержание, и все правовые оговорки, применимые к журналу, относятся к нему.
Ссылки
2. Лю С.С., Делла Валле А.Г., Бескулидес М.С., Габер Л.К., Мемцудис С.Г. Тенденции смертности, осложнений и демографии при первичном эндопротезировании тазобедренного сустава в США.Инт Ортоп. 2009;33(3):643–651. [Бесплатная статья PMC] [PubMed] [Google Scholar]3. Wang MC, Kreuter W, Wolfla CE, Maiman DJ, Deyo RA. Тенденции и изменения в хирургии шейного отдела позвоночника в Соединенных Штатах: получатели Medicare, 1992–2005 гг. Spine (Phila Pa 1976) 2009;34(9):955–61. обсуждение 962–3. [PubMed] [Google Scholar]4. Сиол М.А., Дейо Р.А., Хауэлл Э., Крейф С. Оценка хирургии стеноза позвоночника: временные тенденции, географические вариации, осложнения и повторные операции. J Am Geriatr Soc. 1996;44(3):285–290.[PubMed] [Google Scholar]5. Anger JT, Weinberg AE, Albo ME, et al. Тенденции хирургического лечения недержания мочи при напряжении среди женщин, получающих медицинскую помощь. Урология. 2009;74(2):283–287. [Бесплатная статья PMC] [PubMed] [Google Scholar]6. Bentrem DJ, Cohen ME, Hynes DM, Ko CY, Bilimoria KY. Выявление конкретных возможностей улучшения качества для пожилых людей, перенесших операции на желудочно-кишечном тракте. Арка Сур. 2009;144(11):1013–1020. [PubMed] [Google Scholar]7. Террентайн Ф.Е., Ван Х., Симпсон В.Б., Джонс Р.С.Хирургические факторы риска, заболеваемость и смертность у пожилых пациентов. J Am Coll Surg. 2006;203(6):865–877. [PubMed] [Google Scholar]8. Манку К., Баккетти П., Люн Дж.М. Прогностическое значение послеоперационных госпитальных осложнений у пожилых пациентов. I. долгосрочное выживание. Анест Анальг. 2003;96(2):583–9. оглавление. [PubMed] [Google Scholar]9. Накаяма М., Каная Н., Ичиносе Х., Ямамото С., Намики А. Внутривенный дроперидол вызывает снижение биспектрального индекса у пациентов, находящихся под седацией пропофола, во время спинномозговой анестезии.Анест Анальг. 2003;96(3):765–8. оглавление. [PubMed] [Google Scholar] 10.
Урология. 2009;74(2):283–287. [Бесплатная статья PMC] [PubMed] [Google Scholar]6. Bentrem DJ, Cohen ME, Hynes DM, Ko CY, Bilimoria KY. Выявление конкретных возможностей улучшения качества для пожилых людей, перенесших операции на желудочно-кишечном тракте. Арка Сур. 2009;144(11):1013–1020. [PubMed] [Google Scholar]7. Террентайн Ф.Е., Ван Х., Симпсон В.Б., Джонс Р.С.Хирургические факторы риска, заболеваемость и смертность у пожилых пациентов. J Am Coll Surg. 2006;203(6):865–877. [PubMed] [Google Scholar]8. Манку К., Баккетти П., Люн Дж.М. Прогностическое значение послеоперационных госпитальных осложнений у пожилых пациентов. I. долгосрочное выживание. Анест Анальг. 2003;96(2):583–9. оглавление. [PubMed] [Google Scholar]9. Накаяма М., Каная Н., Ичиносе Х., Ямамото С., Намики А. Внутривенный дроперидол вызывает снижение биспектрального индекса у пациентов, находящихся под седацией пропофола, во время спинномозговой анестезии.Анест Анальг. 2003;96(3):765–8. оглавление. [PubMed] [Google Scholar] 10. Hamel MB, Henderson WG, Khuri SF, Daley J. Хирургические результаты для пациентов в возрасте 80 лет и старше: заболеваемость и смертность от крупных внесердечных операций. J Am Geriatr Soc. 2005;53(3):424–429. [PubMed] [Google Scholar] 11. Рассказ ДА. Послеоперационные осложнения у пожилых пациентов и их значение для отдаленного прогноза. Курр Опин Анаэстезиол. 2008;21(3):375–379. [PubMed] [Google Scholar] 12. Лю Л.Л., Леунг Дж.М. Прогнозирование неблагоприятных послеоперационных исходов у пациентов в возрасте 80 лет и старше.J Am Geriatr Soc. 2000;48(4):405–412. [PubMed] [Google Scholar] 13. Иноуэ СК. Делирий у пожилых людей. N Engl J Med. 2006;354(11):1157–1165. [PubMed] [Google Scholar] 14. Черубини А., Ловенталь Д.Т., Паран Э., Мекокки П., Уильямс Л.С., Сенин Ю. Гипертония и когнитивная функция у пожилых людей. Am J Ther. 2007;14(6):533–554. [PubMed] [Google Scholar] 15. de Rooij SE, van Munster BC, Korevaar JC, Levi M. Цитокины и реакция острой фазы при делирии. Дж. Психосом Рез. 2007;62(5):521–525.
Hamel MB, Henderson WG, Khuri SF, Daley J. Хирургические результаты для пациентов в возрасте 80 лет и старше: заболеваемость и смертность от крупных внесердечных операций. J Am Geriatr Soc. 2005;53(3):424–429. [PubMed] [Google Scholar] 11. Рассказ ДА. Послеоперационные осложнения у пожилых пациентов и их значение для отдаленного прогноза. Курр Опин Анаэстезиол. 2008;21(3):375–379. [PubMed] [Google Scholar] 12. Лю Л.Л., Леунг Дж.М. Прогнозирование неблагоприятных послеоперационных исходов у пациентов в возрасте 80 лет и старше.J Am Geriatr Soc. 2000;48(4):405–412. [PubMed] [Google Scholar] 13. Иноуэ СК. Делирий у пожилых людей. N Engl J Med. 2006;354(11):1157–1165. [PubMed] [Google Scholar] 14. Черубини А., Ловенталь Д.Т., Паран Э., Мекокки П., Уильямс Л.С., Сенин Ю. Гипертония и когнитивная функция у пожилых людей. Am J Ther. 2007;14(6):533–554. [PubMed] [Google Scholar] 15. de Rooij SE, van Munster BC, Korevaar JC, Levi M. Цитокины и реакция острой фазы при делирии. Дж. Психосом Рез. 2007;62(5):521–525. [PubMed] [Google Scholar] 16.Inouye SK, Bogardus ST, Jr, Charpentier PA, et al. Многокомпонентное вмешательство для профилактики делирия у госпитализированных пожилых пациентов. N Engl J Med. 1999;340(9):669–676. [PubMed] [Google Scholar] 17. Monk TG, Weldon BC, Garvan CW и др. Предикторы когнитивной дисфункции после обширных экстракардиальных операций. Анестезиология. 2008;108(1):18–30. [PubMed] [Google Scholar] 18. Борн Р.С., Тахир Т.А., Бортвик М., Сэмпсон Э.Л. Медикаментозное лечение делирия: прошлое, настоящее и будущее. Дж. Психосом Рез. 2008;65(3):273–282.[PubMed] [Google Scholar] 19. Zile MR, Gaasch WH, Carroll JD, et al. Сердечная недостаточность с нормальной фракцией выброса: необходимо ли измерение диастолической функции для постановки диагноза диастолической сердечной недостаточности? Тираж. 2001;104(7):779–782. [PubMed] [Google Scholar] 20. Bitsch M, Foss N, Kristensen B, Kehlet H. Патогенез и стратегии лечения послеоперационного бреда после перелома бедра: обзор. Акта Ортоп Сканд.
[PubMed] [Google Scholar] 16.Inouye SK, Bogardus ST, Jr, Charpentier PA, et al. Многокомпонентное вмешательство для профилактики делирия у госпитализированных пожилых пациентов. N Engl J Med. 1999;340(9):669–676. [PubMed] [Google Scholar] 17. Monk TG, Weldon BC, Garvan CW и др. Предикторы когнитивной дисфункции после обширных экстракардиальных операций. Анестезиология. 2008;108(1):18–30. [PubMed] [Google Scholar] 18. Борн Р.С., Тахир Т.А., Бортвик М., Сэмпсон Э.Л. Медикаментозное лечение делирия: прошлое, настоящее и будущее. Дж. Психосом Рез. 2008;65(3):273–282.[PubMed] [Google Scholar] 19. Zile MR, Gaasch WH, Carroll JD, et al. Сердечная недостаточность с нормальной фракцией выброса: необходимо ли измерение диастолической функции для постановки диагноза диастолической сердечной недостаточности? Тираж. 2001;104(7):779–782. [PubMed] [Google Scholar] 20. Bitsch M, Foss N, Kristensen B, Kehlet H. Патогенез и стратегии лечения послеоперационного бреда после перелома бедра: обзор. Акта Ортоп Сканд. 2004;75(4):378–389. [PubMed] [Google Scholar] 22. Маклуллих А.М., Фергюсон К.Дж., Миллер Т., де Рой С.Э., Каннингем С.Разгадка патофизиологии делирия: акцент на роли аберрантных реакций на стресс. Дж. Психосом Рез. 2008;65(3):229–238. [Бесплатная статья PMC] [PubMed] [Google Scholar]23. Гамберини М., Боллигер Д., Лурати Бусе Г.А. и др. Ривастигмин для профилактики послеоперационного делирия у пожилых пациентов, перенесших плановую операцию на сердце — рандомизированное контролируемое исследование. Крит Уход Мед. 2009;37(5):1762–1768. [PubMed] [Google Scholar] 24. Эриксон ЛИ. Влияние остаточной нервно-мышечной блокады и летучих анестетиков на контроль вентиляции.Анест Анальг. 1999;89(1):243–251. [PubMed] [Google Scholar] 25. Эрикссон Л.И., Сандман Э., Олссон Р. и соавт. Функциональная оценка глотки в покое и во время глотания у частично парализованных людей: одновременная видеоманометрия и механомиография бодрствующих добровольцев. Анестезиология. 1997;87(5):1035–1043. [PubMed] [Google Scholar] 26.
2004;75(4):378–389. [PubMed] [Google Scholar] 22. Маклуллих А.М., Фергюсон К.Дж., Миллер Т., де Рой С.Э., Каннингем С.Разгадка патофизиологии делирия: акцент на роли аберрантных реакций на стресс. Дж. Психосом Рез. 2008;65(3):229–238. [Бесплатная статья PMC] [PubMed] [Google Scholar]23. Гамберини М., Боллигер Д., Лурати Бусе Г.А. и др. Ривастигмин для профилактики послеоперационного делирия у пожилых пациентов, перенесших плановую операцию на сердце — рандомизированное контролируемое исследование. Крит Уход Мед. 2009;37(5):1762–1768. [PubMed] [Google Scholar] 24. Эриксон ЛИ. Влияние остаточной нервно-мышечной блокады и летучих анестетиков на контроль вентиляции.Анест Анальг. 1999;89(1):243–251. [PubMed] [Google Scholar] 25. Эрикссон Л.И., Сандман Э., Олссон Р. и соавт. Функциональная оценка глотки в покое и во время глотания у частично парализованных людей: одновременная видеоманометрия и механомиография бодрствующих добровольцев. Анестезиология. 1997;87(5):1035–1043. [PubMed] [Google Scholar] 26. McAlpine JN, Hodgson EJ, Abramowitz S, et al. Заболеваемость и факторы риска, связанные с послеоперационным делирием у гериатрических больных, перенесших операцию по подозрению на гинекологические злокачественные новообразования.Гинекол Онкол. 2008;109(2):296–302. [PubMed] [Google Scholar] 27. Marcantonio ER, Goldman L, Orav EJ, Cook EF, THL Связь интраоперационных факторов с развитием послеоперационного бреда. Am J Med. 1998;105(5):380–384. [PubMed] [Google Scholar] 28. Эгберт А. Лечение послеоперационной боли у ослабленных пожилых людей. Клин Гериатр Мед. 1996;12(3):583–599. [PubMed] [Google Scholar] 29. Джулибо В., Бьоро К., Крогсет М., Сковлунд Э., Ранхофф А.Х., Уиллер Т.Б. Факторы риска предоперационного и послеоперационного делирия у пожилых пациентов с переломом шейки бедра.J Am Geriatr Soc. 2009;57(8):1354–1361. [PubMed] [Google Scholar] 30. Флейшманн К.Е., Голдман Л., Янг Б., Ли Т.Х. Связь между сердечными и внесердечными осложнениями у пациентов, перенесших внесердечную операцию: исходы и влияние на продолжительность пребывания в больнице.
McAlpine JN, Hodgson EJ, Abramowitz S, et al. Заболеваемость и факторы риска, связанные с послеоперационным делирием у гериатрических больных, перенесших операцию по подозрению на гинекологические злокачественные новообразования.Гинекол Онкол. 2008;109(2):296–302. [PubMed] [Google Scholar] 27. Marcantonio ER, Goldman L, Orav EJ, Cook EF, THL Связь интраоперационных факторов с развитием послеоперационного бреда. Am J Med. 1998;105(5):380–384. [PubMed] [Google Scholar] 28. Эгберт А. Лечение послеоперационной боли у ослабленных пожилых людей. Клин Гериатр Мед. 1996;12(3):583–599. [PubMed] [Google Scholar] 29. Джулибо В., Бьоро К., Крогсет М., Сковлунд Э., Ранхофф А.Х., Уиллер Т.Б. Факторы риска предоперационного и послеоперационного делирия у пожилых пациентов с переломом шейки бедра.J Am Geriatr Soc. 2009;57(8):1354–1361. [PubMed] [Google Scholar] 30. Флейшманн К.Е., Голдман Л., Янг Б., Ли Т.Х. Связь между сердечными и внесердечными осложнениями у пациентов, перенесших внесердечную операцию: исходы и влияние на продолжительность пребывания в больнице. Am J Med. 2003;115(7):515–520. [PubMed] [Google Scholar] 31. Зейтц Д.П., Гилл С.С., ван Зил Л.Т. Нейролептики в лечении делирия: систематический обзор. Дж. Клин Психиатрия. 2007;68(1):11–21. [PubMed] [Google Scholar] 32. Эрикссон П., Боман К., Якобссон Б., Олофссон Б.О.Нарушения сердечного ритма при семейной амилоидной полиневропатии во время анестезии. Acta Anaesthesiol Scand. 1986;30(4):317–320. [PubMed] [Google Scholar] 33. Стокл К.М., Ле Л., Чжан С., Харада А.С. Клинические и экономические результаты, связанные с потенциально неадекватным назначением препаратов пожилым людям. Am J Manag Care. 2010;16(1):e1–10. [PubMed] [Google Scholar] 34. Леунг Дж.М., Сэндс Л.П., Пол С., Джозеф Т., Кинджо С., Цай Т. Ограничивает ли послеоперационный делирий использование контролируемой пациентом анальгезии у пожилых хирургических пациентов? Анестезиология.2009;111(3):625–631. [Бесплатная статья PMC] [PubMed] [Google Scholar]35. Обрун Ф., Мармион Ф. Пожилой пациент и лечение послеоперационной боли.
Am J Med. 2003;115(7):515–520. [PubMed] [Google Scholar] 31. Зейтц Д.П., Гилл С.С., ван Зил Л.Т. Нейролептики в лечении делирия: систематический обзор. Дж. Клин Психиатрия. 2007;68(1):11–21. [PubMed] [Google Scholar] 32. Эрикссон П., Боман К., Якобссон Б., Олофссон Б.О.Нарушения сердечного ритма при семейной амилоидной полиневропатии во время анестезии. Acta Anaesthesiol Scand. 1986;30(4):317–320. [PubMed] [Google Scholar] 33. Стокл К.М., Ле Л., Чжан С., Харада А.С. Клинические и экономические результаты, связанные с потенциально неадекватным назначением препаратов пожилым людям. Am J Manag Care. 2010;16(1):e1–10. [PubMed] [Google Scholar] 34. Леунг Дж.М., Сэндс Л.П., Пол С., Джозеф Т., Кинджо С., Цай Т. Ограничивает ли послеоперационный делирий использование контролируемой пациентом анальгезии у пожилых хирургических пациентов? Анестезиология.2009;111(3):625–631. [Бесплатная статья PMC] [PubMed] [Google Scholar]35. Обрун Ф., Мармион Ф. Пожилой пациент и лечение послеоперационной боли. Best Pract Res Clin Anaesthesiol. 2007;21(1):109–127. [PubMed] [Google Scholar] 36. Gilron I, Orr E, Tu D, Mercer CD, Bond D. Рандомизированное двойное слепое контролируемое исследование периоперационного введения габапентина, мелоксикама и их комбинации при спонтанной и вызванной движением боли после амбулаторной лапароскопической холецистэктомии. Анест Анальг. 2009;108(2):623–630.[PubMed] [Google Scholar] 37. White PF, Sacan O, Tufanogullari B, Eng M, Nuangchamnong N, Ogunnaike B. Влияние краткосрочного послеоперационного введения целекоксиба на исход после амбулаторной лапароскопической операции. Джан Джей Анаст. 2007;54(5):342–348. [PubMed] [Google Scholar] 38. Marret E, Kurdi O, Zufferey P, Bonnet F. Влияние нестероидных противовоспалительных препаратов на контролируемые пациентом побочные эффекты морфина при обезболивании: метаанализ рандомизированных контролируемых исследований. Анестезиология. 2005;102(6):1249–1260.[PubMed] [Google Scholar] 39. Перейра Дж., Лоулор П., Вигано А.
Best Pract Res Clin Anaesthesiol. 2007;21(1):109–127. [PubMed] [Google Scholar] 36. Gilron I, Orr E, Tu D, Mercer CD, Bond D. Рандомизированное двойное слепое контролируемое исследование периоперационного введения габапентина, мелоксикама и их комбинации при спонтанной и вызванной движением боли после амбулаторной лапароскопической холецистэктомии. Анест Анальг. 2009;108(2):623–630.[PubMed] [Google Scholar] 37. White PF, Sacan O, Tufanogullari B, Eng M, Nuangchamnong N, Ogunnaike B. Влияние краткосрочного послеоперационного введения целекоксиба на исход после амбулаторной лапароскопической операции. Джан Джей Анаст. 2007;54(5):342–348. [PubMed] [Google Scholar] 38. Marret E, Kurdi O, Zufferey P, Bonnet F. Влияние нестероидных противовоспалительных препаратов на контролируемые пациентом побочные эффекты морфина при обезболивании: метаанализ рандомизированных контролируемых исследований. Анестезиология. 2005;102(6):1249–1260.[PubMed] [Google Scholar] 39. Перейра Дж., Лоулор П., Вигано А. , Дорган М., Бруэра Э. Соотношение доз эквианальгетиков для опиоидов. критический обзор и предложения по долгосрочному дозированию. J Управление симптомами боли. 2001;22(2):672–687. [PubMed] [Google Scholar]40. Steffens DC, Skoog I, Norton MC, et al. Распространенность депрессии и ее лечение у пожилых людей: исследование округа Кэш. Арх генерал психиатрия. 2000;57(6):601–607. [PubMed] [Google Scholar]41. Стейнберг М., Ликетсос К.Г. Справочник по психиатрическим мерам.2. Вашингтон, округ Колумбия: Американская психиатрическая ассоциация; 2007. Меры по некогнитивным нейропсихиатрическим симптомам когнитивных расстройств. [Google Академия]42. Штернбах Ю., Перлер Б.А. Острая мезентериальная ишемия. В: Zuidema GD, Yeo CJ, редакторы. Хирургия пищеварительного тракта Шекелфорда. Филадельфия: WB Компания Сондерс; 2001. С. 17–31. [Google Академия]43. ван Мюнстер Б.К., Кореваар Дж.С., Звиндерман А.Х., Леви М., Вирсинга В.Дж., Де Рой С.Э. Динамика цитокинов во время делирия у пожилых пациентов с переломами шейки бедра.
, Дорган М., Бруэра Э. Соотношение доз эквианальгетиков для опиоидов. критический обзор и предложения по долгосрочному дозированию. J Управление симптомами боли. 2001;22(2):672–687. [PubMed] [Google Scholar]40. Steffens DC, Skoog I, Norton MC, et al. Распространенность депрессии и ее лечение у пожилых людей: исследование округа Кэш. Арх генерал психиатрия. 2000;57(6):601–607. [PubMed] [Google Scholar]41. Стейнберг М., Ликетсос К.Г. Справочник по психиатрическим мерам.2. Вашингтон, округ Колумбия: Американская психиатрическая ассоциация; 2007. Меры по некогнитивным нейропсихиатрическим симптомам когнитивных расстройств. [Google Академия]42. Штернбах Ю., Перлер Б.А. Острая мезентериальная ишемия. В: Zuidema GD, Yeo CJ, редакторы. Хирургия пищеварительного тракта Шекелфорда. Филадельфия: WB Компания Сондерс; 2001. С. 17–31. [Google Академия]43. ван Мюнстер Б.К., Кореваар Дж.С., Звиндерман А.Х., Леви М., Вирсинга В.Дж., Де Рой С.Э. Динамика цитокинов во время делирия у пожилых пациентов с переломами шейки бедра. J Am Geriatr Soc. 2008 [PubMed] [Google Scholar]44. Годбаут Дж. П., Чен Дж., Авраам Дж. и др. Преувеличенное нейровоспаление и болезненное поведение у старых мышей после активации периферической врожденной иммунной системы. FASEB J. 2005;19(10):1329–1331. [PubMed] [Google Scholar]45. Расмуссен ЛС. Послеоперационная когнитивная дисфункция: заболеваемость и профилактика. Best Pract Res Clin Anaesthesiol. 2006;20(2):315–330. [PubMed] [Google Scholar]46. Рудольф Дж. Л., Салов М. Дж., Анджелини М. С., МакГлинчи Р. Е. Шкала антихолинергического риска и нежелательные антихолинергические эффекты у пожилых людей.Arch Intern Med. 2008;168(5):508–513. [PubMed] [Google Scholar]47. Аардал-Эрикссон Э., Карлберг Б.Е., Холм А.С. Слюнный кортизол — альтернатива определениям кортизола в сыворотке в динамических функциональных тестах. Clin Chem Lab Med. 1998;36(4):215–222. [PubMed] [Google Scholar]48. Бальдуччи Л., Экстерманн М. Лечение рака у пожилых людей: практический подход. Онколог. 2000;5(3):224–237. [PubMed] [Google Scholar]49. Патанвала А.Е., Даби Дж., Уотерс Д., Эрстад Б.Л. Конверсии опиоидов в неотложной помощи. Энн Фармакотер.2007;41(2):255–266. [PubMed] [Google Scholar]50. Маркантонио Э.Р., Голдман Л., Манджионе С.М. и др. Клиническое правило прогнозирования делирия после плановой внесердечной операции. ДЖАМА. 1994;271(2):134–139. [PubMed] [Google Scholar]51. Худетц Дж. А., Икбал З., Ганди С. Д. и др. Послеоперационная когнитивная дисфункция у пожилых пациентов со злоупотреблением алкоголем в анамнезе. Анестезиология. 2007;106(3):423–430. [PubMed] [Google Scholar]52. Джонсон И. Проблемы с алкоголем в пожилом возрасте: обзор недавних эпидемиологических исследований.Int J Geriatr Psychiatry. 2000;15(7):575–581. [PubMed] [Google Scholar]53. Брайсон Г.Л., Вайанд А. Доказательная клиническая информация: общая анестезия и риск бреда и послеоперационной когнитивной дисфункции. Джан Джей Анаст. 2006;53(7):669–677. [PubMed] [Google Scholar]54. Худетц Дж.А., Паттерсон К.М., Икбал З. и соавт. Кетамин ослабляет делирий после операции на сердце с искусственным кровообращением. J Cardiothorac Vasc Anesth. 2009;23(5):651–657. [PubMed] [Google Scholar]55. Зибер Ф.Е., Закрия К.Дж., Готтшалк А. и др.Глубина седации при спинальной анестезии и развитие послеоперационного делирия у пожилых пациентов, перенесших перелом шейки бедра. Мэйо Клин Proc. 2010;85(1):18–26. [Бесплатная статья PMC] [PubMed] [Google Scholar]56. Уильямс-Руссо П., Шаррок Н.Е., Мэттис С. и др. Рандомизированное исследование гипотензивной эпидуральной анестезии у пожилых людей. Анестезиология. 1999;91(4):926–935. [PubMed] [Google Scholar]57. Yocum GT, Gaudet JG, Teverbaugh LA, et al. Нейрокогнитивные функции у пациентов с артериальной гипертензией после операций на позвоночнике.Анестезиология. 2009;110(2):254–261. [Бесплатная статья PMC] [PubMed] [Google Scholar]58. Янг Дж., Мерти Л., Вестби М., Акунне А., О’Махони Р. Группа по разработке рекомендаций. Диагностика, профилактика и лечение делирия: Краткое изложение руководства NICE. БМЖ. 2010;341:c3704. [PubMed] [Google Scholar]59. Ли Г., Уорнер М., Ланг Б.Х., Хуан Л., Сун Л.С. Эпидемиология смертности, связанной с анестезией, в США, 1999–2005 гг. Анестезиология. 2009;110(4):759–765. [Бесплатная статья PMC] [PubMed] [Google Scholar]60. Сметана ГВ.Послеоперационные легочные осложнения: обновленная информация об оценке и снижении риска. Клив Клин J Med. 2009; 76 (Приложение 4): S60–5. [PubMed] [Google Scholar]61. Сметана Г.В., Конде М.В. Предоперационное легочное обновление. Клин Гериатр Мед. 2008;24(4):607–24. vii. [PubMed] [Google Scholar]62. Касим А., Сноу В., Фиттерман Н. и др. Оценка риска и стратегии снижения периоперационных легочных осложнений у пациентов, перенесших некардиоторакальную хирургию: руководство Американской коллегии врачей.Энн Интерн Мед. 2006;144(8):575–580. [PubMed] [Google Scholar]63. Лоуренс В.А., Корнелл Дж.Е., Сметана Г.В. Американский колледж врачей. Стратегии снижения послеоперационных легочных осложнений после некардиоторакальной хирургии: систематический обзор для американского колледжа врачей. Энн Интерн Мед. 2006;144(8):596–608. [PubMed] [Google Scholar]65. Берг Х., Роед Дж., Виби-Могенсен Дж. и др. Остаточная нервно-мышечная блокада является фактором риска послеоперационных легочных осложнений. Проспективное, рандомизированное и слепое исследование послеоперационных легочных осложнений после применения атракурия, векурония и панкурония.Acta Anaesthesiol Scand. 1997;41(9):1095–1103. [PubMed] [Google Scholar]66. Спранг Дж., Гаджич О., Уорнер Д.О. Обзорная статья: Возрастные изменения дыхательной функции – вопросы анестезии. Джан Джей Анаст. 2006;53(12):1244–1257. [PubMed] [Google Scholar]67. Роджерс А., Уокер Н., Шуг С. и др. Снижение послеоперационной смертности и заболеваемости при эпидуральной или спинальной анестезии: результаты обзора рандомизированных исследований. БМЖ. 2000;321(7275):1–12. [Бесплатная статья PMC] [PubMed] [Google Scholar]68.Урвин С.К., Паркер М.Дж., Гриффитс Р. Общая анестезия по сравнению с региональной анестезией при хирургии перелома бедра: метаанализ рандомизированных исследований. Бр Джей Анаст. 2000;84(4):450–455. [PubMed] [Google Scholar]69. Гимарайнс М.М., Эль Диб Р., Смит А.Ф., Матос Д. Стимулирующая спирометрия для профилактики послеоперационных легочных осложнений в хирургии верхней части брюшной полости. Cochrane Database Syst Rev. 2009;(3):CD006058. [PubMed] [Google Scholar]70. Hoeks SE, op Reimer WJ, van Gestel YR, et al. Предоперационный индекс сердечного риска позволяет прогнозировать долгосрочную смертность и состояние здоровья.Am J Med. 2009;122(6):559–565. [PubMed] [Google Scholar]71. Полдерманс Д., Хукс С.Е., Феринга Х.Х. Предоперационная оценка риска и снижение риска перед операцией. J Am Coll Кардиол. 2008;51(20):1913–1924. [PubMed] [Google Scholar]72. Фонд Американского колледжа кардиологов/ Целевая группа Американской кардиологической ассоциации по практическим рекомендациям, Американское общество эхокардиографии, Американское общество ядерной кардиологии и др. Обновление ACCF/AHA 2009 г. посвящено периоперационной бета-блокаде. J Am Coll Кардиол.2009;54(22):2102–2128. [PubMed] [Google Scholar]73. Фонд Американского колледжа кардиологов/ Целевая группа Американской кардиологической ассоциации по практическим рекомендациям, Американское общество эхокардиографии, Американское общество ядерной кардиологии и др. Обновление ACCF/AHA 2009 г., посвященное периоперационной бета-блокаде, включено в рекомендации ACC/AHA 2007 г. по периоперационной сердечно-сосудистой оценке и лечению внесердечных хирургических вмешательств. J Am Coll Кардиол. 2009;54(22):e13–e118. [PubMed] [Google Scholar]74. Флейшер Л.А., Бекман Дж.А., Браун К.А. и соавт.ACCF/AHA, 2009 г., посвящена обновленной информации о периоперационной бета-блокаде, включенной в рекомендации ACC/AHA 2007 г. по периоперационной сердечно-сосудистой оценке и уходу за некардиологическими хирургами: отчет Американского фонда кардиологии/целевой группы Американской кардиологической ассоциации по практическим рекомендациям. Тираж. 2009;120(21):e169–276. [PubMed] [Google Scholar]75. Кон С.Л., Сметана Г.В. Обновление в периоперационной медицине. Энн Интерн Мед. 2007;147(4):263–270. [PubMed] [Google Scholar]76. Хетерпал С., О’Рейли М., Энглесбе М.Дж. и др.Предоперационные и интраоперационные предикторы нежелательных явлений со стороны сердца после общих, сосудистых и урологических операций. Анестезиология. 2009;110(1):58–66. [PubMed] [Google Scholar]77. Бийкер Дж. Б., ван Клей В. А., Вергоуве Ю. и др. Интраоперационная гипотензия и летальность в течение 1 года после экстракардиальной хирургии. Анестезиология. 2009;111(6):1217–1226. [PubMed] [Google Scholar]78. McGory ML, Kao KK, Shekelle PG, et al. Разработка показателей качества для пожилых хирургических больных. Энн Сург. 2009;250(2):338–347.[PubMed] [Google Scholar]
J Am Geriatr Soc. 2008 [PubMed] [Google Scholar]44. Годбаут Дж. П., Чен Дж., Авраам Дж. и др. Преувеличенное нейровоспаление и болезненное поведение у старых мышей после активации периферической врожденной иммунной системы. FASEB J. 2005;19(10):1329–1331. [PubMed] [Google Scholar]45. Расмуссен ЛС. Послеоперационная когнитивная дисфункция: заболеваемость и профилактика. Best Pract Res Clin Anaesthesiol. 2006;20(2):315–330. [PubMed] [Google Scholar]46. Рудольф Дж. Л., Салов М. Дж., Анджелини М. С., МакГлинчи Р. Е. Шкала антихолинергического риска и нежелательные антихолинергические эффекты у пожилых людей.Arch Intern Med. 2008;168(5):508–513. [PubMed] [Google Scholar]47. Аардал-Эрикссон Э., Карлберг Б.Е., Холм А.С. Слюнный кортизол — альтернатива определениям кортизола в сыворотке в динамических функциональных тестах. Clin Chem Lab Med. 1998;36(4):215–222. [PubMed] [Google Scholar]48. Бальдуччи Л., Экстерманн М. Лечение рака у пожилых людей: практический подход. Онколог. 2000;5(3):224–237. [PubMed] [Google Scholar]49. Патанвала А.Е., Даби Дж., Уотерс Д., Эрстад Б.Л. Конверсии опиоидов в неотложной помощи. Энн Фармакотер.2007;41(2):255–266. [PubMed] [Google Scholar]50. Маркантонио Э.Р., Голдман Л., Манджионе С.М. и др. Клиническое правило прогнозирования делирия после плановой внесердечной операции. ДЖАМА. 1994;271(2):134–139. [PubMed] [Google Scholar]51. Худетц Дж. А., Икбал З., Ганди С. Д. и др. Послеоперационная когнитивная дисфункция у пожилых пациентов со злоупотреблением алкоголем в анамнезе. Анестезиология. 2007;106(3):423–430. [PubMed] [Google Scholar]52. Джонсон И. Проблемы с алкоголем в пожилом возрасте: обзор недавних эпидемиологических исследований.Int J Geriatr Psychiatry. 2000;15(7):575–581. [PubMed] [Google Scholar]53. Брайсон Г.Л., Вайанд А. Доказательная клиническая информация: общая анестезия и риск бреда и послеоперационной когнитивной дисфункции. Джан Джей Анаст. 2006;53(7):669–677. [PubMed] [Google Scholar]54. Худетц Дж.А., Паттерсон К.М., Икбал З. и соавт. Кетамин ослабляет делирий после операции на сердце с искусственным кровообращением. J Cardiothorac Vasc Anesth. 2009;23(5):651–657. [PubMed] [Google Scholar]55. Зибер Ф.Е., Закрия К.Дж., Готтшалк А. и др.Глубина седации при спинальной анестезии и развитие послеоперационного делирия у пожилых пациентов, перенесших перелом шейки бедра. Мэйо Клин Proc. 2010;85(1):18–26. [Бесплатная статья PMC] [PubMed] [Google Scholar]56. Уильямс-Руссо П., Шаррок Н.Е., Мэттис С. и др. Рандомизированное исследование гипотензивной эпидуральной анестезии у пожилых людей. Анестезиология. 1999;91(4):926–935. [PubMed] [Google Scholar]57. Yocum GT, Gaudet JG, Teverbaugh LA, et al. Нейрокогнитивные функции у пациентов с артериальной гипертензией после операций на позвоночнике.Анестезиология. 2009;110(2):254–261. [Бесплатная статья PMC] [PubMed] [Google Scholar]58. Янг Дж., Мерти Л., Вестби М., Акунне А., О’Махони Р. Группа по разработке рекомендаций. Диагностика, профилактика и лечение делирия: Краткое изложение руководства NICE. БМЖ. 2010;341:c3704. [PubMed] [Google Scholar]59. Ли Г., Уорнер М., Ланг Б.Х., Хуан Л., Сун Л.С. Эпидемиология смертности, связанной с анестезией, в США, 1999–2005 гг. Анестезиология. 2009;110(4):759–765. [Бесплатная статья PMC] [PubMed] [Google Scholar]60. Сметана ГВ.Послеоперационные легочные осложнения: обновленная информация об оценке и снижении риска. Клив Клин J Med. 2009; 76 (Приложение 4): S60–5. [PubMed] [Google Scholar]61. Сметана Г.В., Конде М.В. Предоперационное легочное обновление. Клин Гериатр Мед. 2008;24(4):607–24. vii. [PubMed] [Google Scholar]62. Касим А., Сноу В., Фиттерман Н. и др. Оценка риска и стратегии снижения периоперационных легочных осложнений у пациентов, перенесших некардиоторакальную хирургию: руководство Американской коллегии врачей.Энн Интерн Мед. 2006;144(8):575–580. [PubMed] [Google Scholar]63. Лоуренс В.А., Корнелл Дж.Е., Сметана Г.В. Американский колледж врачей. Стратегии снижения послеоперационных легочных осложнений после некардиоторакальной хирургии: систематический обзор для американского колледжа врачей. Энн Интерн Мед. 2006;144(8):596–608. [PubMed] [Google Scholar]65. Берг Х., Роед Дж., Виби-Могенсен Дж. и др. Остаточная нервно-мышечная блокада является фактором риска послеоперационных легочных осложнений. Проспективное, рандомизированное и слепое исследование послеоперационных легочных осложнений после применения атракурия, векурония и панкурония.Acta Anaesthesiol Scand. 1997;41(9):1095–1103. [PubMed] [Google Scholar]66. Спранг Дж., Гаджич О., Уорнер Д.О. Обзорная статья: Возрастные изменения дыхательной функции – вопросы анестезии. Джан Джей Анаст. 2006;53(12):1244–1257. [PubMed] [Google Scholar]67. Роджерс А., Уокер Н., Шуг С. и др. Снижение послеоперационной смертности и заболеваемости при эпидуральной или спинальной анестезии: результаты обзора рандомизированных исследований. БМЖ. 2000;321(7275):1–12. [Бесплатная статья PMC] [PubMed] [Google Scholar]68.Урвин С.К., Паркер М.Дж., Гриффитс Р. Общая анестезия по сравнению с региональной анестезией при хирургии перелома бедра: метаанализ рандомизированных исследований. Бр Джей Анаст. 2000;84(4):450–455. [PubMed] [Google Scholar]69. Гимарайнс М.М., Эль Диб Р., Смит А.Ф., Матос Д. Стимулирующая спирометрия для профилактики послеоперационных легочных осложнений в хирургии верхней части брюшной полости. Cochrane Database Syst Rev. 2009;(3):CD006058. [PubMed] [Google Scholar]70. Hoeks SE, op Reimer WJ, van Gestel YR, et al. Предоперационный индекс сердечного риска позволяет прогнозировать долгосрочную смертность и состояние здоровья.Am J Med. 2009;122(6):559–565. [PubMed] [Google Scholar]71. Полдерманс Д., Хукс С.Е., Феринга Х.Х. Предоперационная оценка риска и снижение риска перед операцией. J Am Coll Кардиол. 2008;51(20):1913–1924. [PubMed] [Google Scholar]72. Фонд Американского колледжа кардиологов/ Целевая группа Американской кардиологической ассоциации по практическим рекомендациям, Американское общество эхокардиографии, Американское общество ядерной кардиологии и др. Обновление ACCF/AHA 2009 г. посвящено периоперационной бета-блокаде. J Am Coll Кардиол.2009;54(22):2102–2128. [PubMed] [Google Scholar]73. Фонд Американского колледжа кардиологов/ Целевая группа Американской кардиологической ассоциации по практическим рекомендациям, Американское общество эхокардиографии, Американское общество ядерной кардиологии и др. Обновление ACCF/AHA 2009 г., посвященное периоперационной бета-блокаде, включено в рекомендации ACC/AHA 2007 г. по периоперационной сердечно-сосудистой оценке и лечению внесердечных хирургических вмешательств. J Am Coll Кардиол. 2009;54(22):e13–e118. [PubMed] [Google Scholar]74. Флейшер Л.А., Бекман Дж.А., Браун К.А. и соавт.ACCF/AHA, 2009 г., посвящена обновленной информации о периоперационной бета-блокаде, включенной в рекомендации ACC/AHA 2007 г. по периоперационной сердечно-сосудистой оценке и уходу за некардиологическими хирургами: отчет Американского фонда кардиологии/целевой группы Американской кардиологической ассоциации по практическим рекомендациям. Тираж. 2009;120(21):e169–276. [PubMed] [Google Scholar]75. Кон С.Л., Сметана Г.В. Обновление в периоперационной медицине. Энн Интерн Мед. 2007;147(4):263–270. [PubMed] [Google Scholar]76. Хетерпал С., О’Рейли М., Энглесбе М.Дж. и др.Предоперационные и интраоперационные предикторы нежелательных явлений со стороны сердца после общих, сосудистых и урологических операций. Анестезиология. 2009;110(1):58–66. [PubMed] [Google Scholar]77. Бийкер Дж. Б., ван Клей В. А., Вергоуве Ю. и др. Интраоперационная гипотензия и летальность в течение 1 года после экстракардиальной хирургии. Анестезиология. 2009;111(6):1217–1226. [PubMed] [Google Scholar]78. McGory ML, Kao KK, Shekelle PG, et al. Разработка показателей качества для пожилых хирургических больных. Энн Сург. 2009;250(2):338–347.[PubMed] [Google Scholar]Безопасность после операции — The Hospitalist
86-летняя женщина с деменцией Альцгеймера, гипертонией, диабетом 2 типа и хронической обструктивной болезнью легких была госпитализирована с вялостью, лихорадкой и рвотой. После того, как у нее был диагностирован некротизирующий холецистит, ей была проведена экстренная холецистэктомия. Через три дня у пациента появилась одышка, спутанность сознания, и он не мочился после удаления постоянного катетера.
Знакомо? Если этот сценарий не звонит в колокол сейчас, то скоро станет.Возрастная группа 65 лет и старше является самой быстрорастущей частью населения Соединенных Штатов. Недавний опрос показал, что пожилые пациенты в настоящее время составляют более 60% практики большинства общих хирургов. Кроме того, использование минимально инвазивных хирургических методов и расширенный периоперационный мониторинг позволили пожилым пациентам, которые ранее считались слишком ослабленными, стать кандидатами на хирургическое вмешательство.
Хотя пациентов и членов их семей чаще всего беспокоят события в операционной, подавляющее большинство осложнений возникает в послеоперационном периоде.Показатели заболеваемости и смертности удваиваются в течение первых 24 часов после операции и в десять раз выше в течение оставшейся части первой послеоперационной недели. В недавнем исследовании более 500 пожилых пациентов общей хирургии у 21% возникли осложнения в этот период.
Наиболее частые послеоперационные осложнения в гериатрической популяции включают делирий, кишечную непроходимость, дефицит питательных веществ, респираторные осложнения, включая легочную эмболию, и задержку мочи. Целью ведения любого пожилого пациента является сохранение когнитивных и физических функций.Поддержание этой цели в послеоперационном периоде требует раннего проведения профилактических мероприятий, а также понимания того, когда необходимо соответствующее возрасту вмешательство.
Госпиталисты часто являются первой линией защиты в послеоперационных ситуациях у больных со здоровьем, и за этим следует усиление проблем, характерных для гериатрических пациентов.
Бред
Послеоперационный делирий возникает у 10-15% пожилых пациентов общей хирургии и у 30-60% пожилых пациентов, перенесших ортопедические процедуры.Наиболее частым проявлением делирия у пожилых послеоперационных пациентов является «тихая спутанность сознания», которая более выражена вечером, иначе называемая закатом. Также часто встречаются острые изменения психического статуса, проявляющиеся колебаниями уровня сознания или когнитивным дефицитом. Хотя делирий может быть результатом исключительно острого стресса во время операции, другие значимые с медицинской точки зрения причины включают метаболические нарушения, аномальные параметры дыхания, инфекции и прием лекарств, и эти причины следует тщательно исследовать и лечить.
После того, как потенциальная медицинская этиология будет устранена, основное внимание при лечении делирия у пожилых послеоперационных пациентов должно быть направлено на восстановление психических и физических функций, а также на фармакотерапию. Было показано, что меры по восстановлению функции, такие как ранняя мобилизация и передвижение, гигиена сна, восстановление объема и восстановление зрения и слуха с помощью соответствующих устройств, уменьшают продолжительность эпизода делирия. Могут оказаться полезными и другие немедикаментозные вмешательства, в том числе размещение пациента рядом с постом медсестры, поощрение социальных посещений лиц, осуществляющих уход, и недопущение использования физических ограничений (которые могут усугубить возбуждение).
Избегайте использования психоактивных препаратов (например, антиаритмических препаратов, трициклических антидепрессантов, нейролептиков, желудочно-кишечных препаратов, антигистаминных препаратов, ципрофлоксацина, нестероидных противовоспалительных препаратов, меперидина и циметидина), насколько это возможно, во время острого состояния спутанности сознания.
Фармакологическое лечение делирия может быть оправдано у пациентов с симптомами психоза или у тех, у кого проявляются признаки физической агрессии или тяжелого личного дистресса.Галоперидол и рисперидол являются препаратами выбора, хотя FDA не одобрило ни один препарат специально для этого показания. Высокие дозы этих препаратов связаны с экстрапирамидными эффектами, дистоническими реакциями и torsade de pointe. Как только делирий начинает разрешаться, дозу следует постепенно снижать в течение нескольких дней.
Хотя пациентов и членов их семей чаще всего беспокоят события в операционной, подавляющее большинство осложнений возникает в послеоперационном периоде.
Исходы пожилых людей, перенесших анестезию и операцию, среди жителей Юго-Восточной Азии
Введение . В связи с быстро стареющим населением Сингапура мы наблюдаем увеличение числа пожилых пациентов, подвергающихся хирургическому вмешательству, как плановому, так и неотложному. Это исследование направлено на изучение методов анестезии, используемых у очень пожилых людей, перенесших операцию, и их последующие послеоперационные результаты, в частности их 30-дневную смертность, частоту послеоперационных осложнений и продолжительность пребывания в больнице. Материалы и методы . Мы провели поиск в наших больничных записях в период с 2012 по 2013 год пациентов в возрасте 90 лет и старше, перенесших операцию, и ретроспективно проанализировали типы операции и используемый режим анестезии. Результаты . Выявлено шестьдесят два пациента. Средний возраст 93,6 года. Большинство из них были пациентами с ASA 2 и ASA 3. Наиболее распространенным типом выполняемых операций была ортопедическая, затем сосудистые и урологические. Семь из 62 пациентов нуждались в повторных операциях.Преобладающим методом анестезии была регионарная анестезия, за которой следовала общая анестезия. Интраоперационная гипотензия наблюдалась у 16 пациентов, все они выздоровели без осложнений. Гипотермия, десатурация и гипертензия были тремя основными осложнениями, наблюдаемыми при выздоровлении. После операции 17 пациентов были госпитализированы в реанимационное отделение. Средняя продолжительность пребывания составила 13,7 дня. 30-дневная смертность составила 1,6 процента. Выводы . Мы предоставили снимок очень пожилых пациентов, поступающих на операцию.Результаты показывают, что эта группа пожилых пациентов хорошо себя чувствует после операции с относительно низким уровнем осложнений и 30-дневной смертностью. Представленные результаты могут быть использованы в качестве руководства для консультирования по рискам в периоперационном периоде.
1. Введение
В связи со все более стареющим населением и увеличением ожидаемой продолжительности жизни все больше пациентов, которых мы наблюдаем, составляют крайне пожилые пациенты. Сингапур – страна с одним из самых быстро стареющих слоев населения. В 2014 году 0,7% населения были старше 85 лет.К 2020 году этот показатель удвоится и превысит 1,7%. Средняя продолжительность жизни мужчин и женщин в Сингапуре также неуклонно увеличивалась с годами до 79,9 и 84,5 лет соответственно [1]. Стареющая популяция пациентов создает ряд проблем для анестезиологов, не только те пациенты, которые живут дольше, с большей вероятностью будут страдать от накопления болезней в течение жизни, но и постоянное ухудшение состояния различных физиологических систем. Это делает их хрупкими с медицинской точки зрения; следовательно, анестезия и хирургическое вмешательство в этой избранной когорте были сложными.Наше исследование направлено на изучение методов анестезии, используемых у очень пожилых людей (старше 90 лет), перенесших операцию, и их послеоперационных результатов.
2. Материалы и методы
Медицинские карты пациентов в возрасте ≥90 лет, перенесших любую операцию, требующую анестезиологического обеспечения в период с января 2012 г. по февраль 2013 г., были извлечены и ретроспективно проанализированы из больничных записей Сингапурской больницы общего профиля. Для проведения исследования было получено одобрение Институционального наблюдательного совета.
Семьдесят пять пациентов были включены в критерии поиска, из которых 62 пациента были включены в наше исследование. Тринадцать были исключены из исследования из-за неполных или недоступных историй болезни. Семь из 62 пациентов подверглись повторным операциям во время той же госпитализации. У этих пациентов данные, относящиеся к их операциям, были взяты из первой операции.
Некоторые из собираемых ключевых клинических показателей включают возраст, пол, физическое состояние Американского общества анестезиологов (ASA), историю болезни, основные лабораторные данные, режим анестезии, типы интраоперационного мониторинга, интраоперационные события и послеоперационные осложнения.Их сводку можно найти в таблицах 1–4.
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| MAC, анестезия под контролем; РА, регионарная анестезия; ГА, общая анестезия. RA + MAC относится к пациентам, получающим как регионарную анестезию (центрально-аксиальный блок или PNB), так и контролируемую анестезию. Артериальная гипертензия определяется как систолическое НИАД ≥180 при 2 или более последовательных измерениях. ПОТР, послеоперационная тошнота и рвота. Присутствуют отсутствующие данные, процент от общего количества доступных данных. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||


 Периоперационное применение статинов не следует резко прекращать в периоперационном периоде.
Периоперационное применение статинов не следует резко прекращать в периоперационном периоде.