Сердечная недостаточность: симптомы, причины, лечение
Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Сердечная недостаточность подразделяется на следующие виды:
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам. При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму. Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.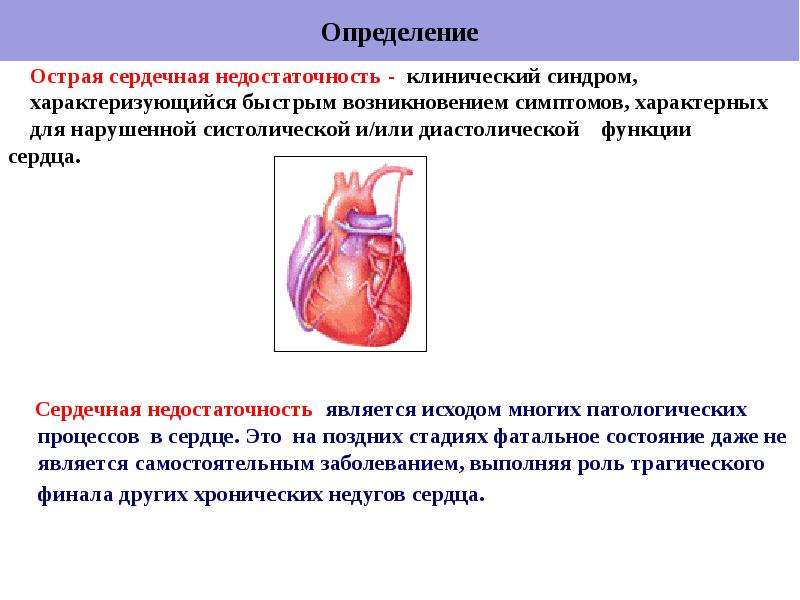
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью.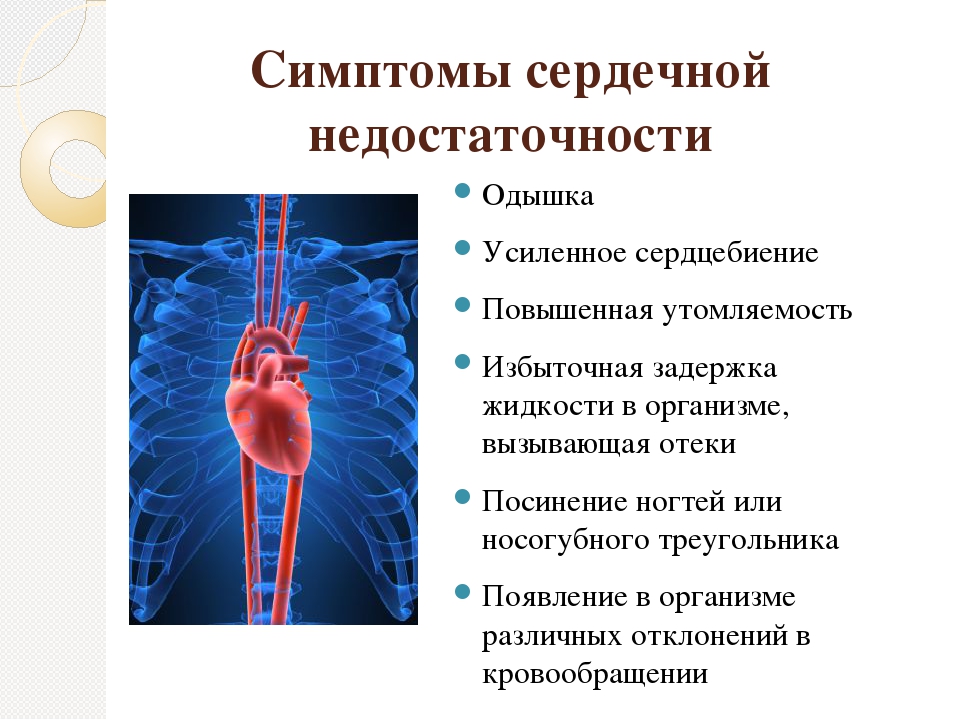
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать.
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности.
 Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания. - NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена. Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека. Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Записаться к кардиологу
Сердечная недостаточность — причины, симптомы, лечение
Признаки и симптомы сердечной недостаточности
Сердечная недостаточность возникает, когда сердечный выброс становится неадекватно ниже потребностей организма.
Другими словами сердце становится неспособно поддерживать кровообращение, необходимое для нормальной жизнедеятельности.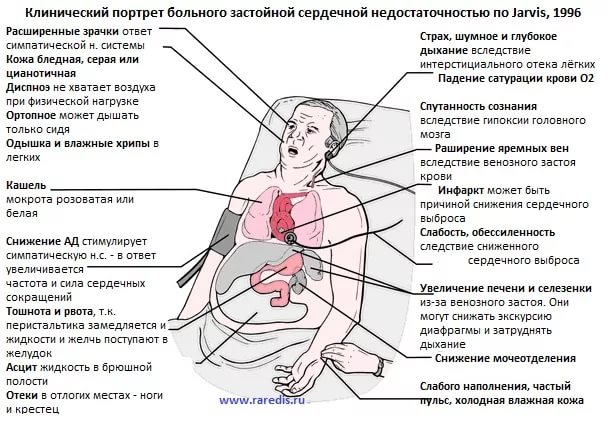 В результате в теле скапливается жидкость, а органы и ткани недополучают нужное им количество крови и содержащихся в ней питательных веществ и кислорода.
В результате в теле скапливается жидкость, а органы и ткани недополучают нужное им количество крови и содержащихся в ней питательных веществ и кислорода.
Это приводит к появлению симптомов: отеков, затрудненного дыхания (одышки) и чувства усталости.
Симптомы появляются не сразу, а по мере нарастания недостаточности. Сначала может появиться слабость, головокружение и чувство усталости. Потом становится труднее дышать при физической нагрузке, а позже и без нее.
Для нормального сна может потребоваться использование дополнительных подушек, чтобы придать верхней половине тела возвышенное положение.
Даже в покое учащается сердцебиение, нижние конечности отекают. Жидкость также может накапливаться в брюшной (асцит) и плевральной полостях (плевральный выпот).
Острая сердечная недостаточность
В отличие от хронической сердечной недостаточности, острая развивается в течение нескольких минут или часов. Это состояние называют еще отеком легких и острым респираторным дистресс синдромом.
Причиной может быть инфаркт миокарда в острейшей и острой стадии, аритмии с нарушением гемодинамики, злокачественная гипертензия, пороки сердца, тяжелая травма, тромбоэмболия, острая кровопотеря, передозировка аспирина, токсикомания, перегрузка жидкостью, сепсис, острая почечная недостаточность и многое другое.
Симптомы: одышка, вынужденное (сидячее) положение, розовая пенистая мокрота, набухание шейных вен, тахикардия, очень низкое или очень высокое давление. При появлении этих симптомов необходимо обратиться к врачу.
Хроническая сердечная недостаточность
Причинами хронической сердечной недостаточности являются:
- ишемическая болезнь сердца
- перенесенный инфаркт миокарда
- кардиомиопатия
- констриктивный перикардит
- гипертония
- пороки сердца
- заболевания легких
- анемия
- беременность
- гипертиреоз
- болезнь Педжета
- бери-бери (болезнь, возникающая вследствие недостатка тиамина)
- артериовенозные мальформации (патологическая связь между венами и артериями).

Лечение сердечной недостаточности
При острой сердечной недостаточности необходимы реанимационные мероприятия, которые включают поддержание жизненно-важных функций, поиск и устранение причины сердечной недостаточности в условиях реанимационного отделения.
Необходима постоянная ингаляция кислорода, введение наркотических анальгетиков (морфина), мочегонных, нитроглицерина.
В тяжелых случаях пациента переводят на вспомогательную (CPAP) или искусственную вентиляцию легких, при сниженном систолическом артериальном давлении проводят лечение кардиогенного шока (вводят катетер Сван-Ганца) и поддерживают необходимый уровень кровяного давления гормонами (например, дофамином).
Лечение хронической сердечной недостаточности пожизненно.
Диагностика хронической сердечной недостаточности включает:
- электрокардиографию
- анализ крови на содержание натриуретического пептида
- эхокардиографию
- рентгенографию грудной клетки
- стресс-тест
- коронарографию.

В лечении хронической сердечной недостаточности применяют мочегонные (например, лазикс), ингибиторы ангиотензин превращающего фермента(например, лизиноприл) или блокаторы рецепторов ангиотензина (например, лазартан), антагонисты минералкортикоидных рецепторов (спиронолактон), β-блокаторы (например, карведилол), сердечные гликозиды (например, идигоксин) и вазодилаторы (например, гидралазин или изосорбида динитрат).
Хроническую сердечную недостаточность классифицируют на стадии (Нью-Йоркская классификация):
- I стадия. Заболевание сердца существует, но одышка при обычной физической активности отсутствует.
- II стадия. Одышки нет в покое, но она появляется при обычной физической активности.
- III стадия. Причиной одышки становится минимальная физическая активность.
- IV стадия. Одышка присутствует даже в покое, минимальная физическая активность вызывает ее усиление и дискомфорт.

Стадию сердечной недостаточности принято выносить в диагноз и ее можно увидеть в сокращенной форме записи (NYHA I или II, III, IV).
Меры, которые можно предпринимать при сердечной недостаточности:
- Регулярно принимать предписанные лекарства даже при хорошем самочувствии.
- Следить за изменением симптомов в соответствии с имеющейся физической активностью, ежедневно взвешиваться после утреннего диуреза до завтрака и немедленно обратиться к врачу, если вес увеличился на 1 кг за сутки или на 2 кг за неделю. Внезапное увеличение веса может быть признаком накопления жидкости в организме и потребовать изменение в лекарственных назначениях.
- Ограничить потребление соли.
- Избавиться от лишнего веса.
- Прекратить курение.
- Ограничить прием алкоголя.
- Сохранять физическую активность, обсудив с врачом свои возможности.
О клинике
Euromed Clinic – многопрофильная семейная клиника в центре Петербурга.
- Вызов врача на дом
- Круглосуточный прием терапевта
- Анализы, УЗИ, рентген
- Диагностика всего организма
- Стационар и хирургия
- Вакцинация
Узнать больше о клинике
причины, симптомы, лечение дистонии в Москве – Консультация и обследование – Кардиология в Клинике № 1
Обследование и лечение
Сердечная недостаточность (СН) — это симптомокомплекс различных проявлений, связанных с декомпенсированной работой сердечной мышцы. У некоторых пациентов сочетается с патологиями насосной функции сердца, у других отмечается расстройство нормального процесса наполнения и опорожнения камер.
Заболевание может быть самостоятельным или являться осложнением ряда серьезных патологий состояний – от анемии до врожденных и приобретенных сердечных пороков. Для диагностики используют различные методы исследования, направленные на оценку функций левого желудочка и всей сердечнососудистой системы в целом. После постановки диагноза крайне важно пройти рекомендованное врачом лечение, поскольку самолечение в подобном случае однозначно является невозможным.
После постановки диагноза крайне важно пройти рекомендованное врачом лечение, поскольку самолечение в подобном случае однозначно является невозможным.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Причины развития заболевания
Сердце относится к наиболее стойким органам в человеческом организме, но когда его компенсаторные возможности исчерпываются, может развиться сердечная недостаточность. В большинстве случаев речь идет о серьезных кардиологических заболеваниях, сопровождающихся дисфункциями миокарда. В числе подобных патологий врачи выделяют:
- Артериальную гипертензию
- Ишемию сердца
- Врожденные и приобретенные пороки
- Кардиомиопатии
- Миокардиты
- Аритмии (тахикардию, брадикардию).
Специалисты отмечают и гендерную предрасположенность к тому или иному сценарию развития сердечной недостаточности. Так, например, у женщин патология чаще развивается на фоне артериальной гипертензии, а у представителей сильного пола – как следствие ишемической болезни.
Так, например, у женщин патология чаще развивается на фоне артериальной гипертензии, а у представителей сильного пола – как следствие ишемической болезни.
Официально доказана зависимость развития болезни от курения или чрезмерного употребления спиртных напитков. В более редких случаях речь может идти о травматической этиологии заболевания, чаще всего это электротравма.
Также возникновение сердечной недостаточности у человека может быть связано с гормональными расстройствами. Действительно, пациенты с сахарным диабетом могут после длительной болезни умереть от сердечной недостаточности. Недостаточность сердца объективно считается одним из серьезнейших осложнений разных тяжелых заболеваний, прямо или опосредованно влияющих на работу сердца.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Симптомы острой и хронической сердечной недостаточности
Клиника острой сердечной недостаточности следующая:
- Остро протекающий застой в правом желудочке характеризуется увеличением венозного давления, что приводит к набуханию шейных вен, тахикардии, увеличению размеров печени.
 При прощупывании области правого подреберья ощущается сильная боль, что также указывает на гепатомегалию. Если на фоне перечисленных симптомов наблюдается понижение давления, это свидетельствует о недостаточном наполнении левого желудочка, что в свою очередь может привести к кардиогенному шоку.
При прощупывании области правого подреберья ощущается сильная боль, что также указывает на гепатомегалию. Если на фоне перечисленных симптомов наблюдается понижение давления, это свидетельствует о недостаточном наполнении левого желудочка, что в свою очередь может привести к кардиогенному шоку. - Остро протекающий застой в левом желудочке характеризуется приступами одышки, удушьем, непрекращающимся кашлем. Дыхание громкое, переходящее в свист. Имеет место тахикардия, при этом артериальное давление может быть нормальным, высоким или низким. В некоторых случаях изо рта и носа больного выделяется пена.
Клиническая картина заболевания хронического типа отличается от описанных выше симптомов, и характеризуется следующими признаками:
- Неглубокое частое дыхание (одышка).
- Учащенное сердцебиение.
- Кашель, который может быть сначала сухим, а через некоторое время со слизистой мокротой или даже кровяными включениями.

- Отеки вначале возникают только на ногах, а при осложненном течении болезни могут подниматься вверх и проявляться даже на туловище.
- Необычная утомляемость может появляться при выполнении обычной работы.
Степени развития заболевания
По скорости развития заболевание может быть двух видов:
- Острая – развивается в течение несколько часов или даже минут. При острой левожелудочковой недостаточности, как правило, возникает сердечная астма, которая достаточно быстро осложняется отеком легких. Также возможно развитие кардиогенного шока, для которого характерна недостаточность не только левого желудочка, но и левого предсердия. Острая правожелудочковая недостаточность характеризуется застоем крови в большом круге кровообращения. Нередко возникает на фоне декомпенсированной хронической сердечной недостаточности.
- Хроническая – развивается в течение более длительного времени (вплоть до нескольких лет).
 Выраженность клинической картины во многом зависит от основного заболевания, повлиявшего на нарушение сердечной деятельности.
Выраженность клинической картины во многом зависит от основного заболевания, повлиявшего на нарушение сердечной деятельности.
Важной является классификация сердечной недостаточности по форме течения заболевания:
- Миокардиальная – при этой разновидности поражается миокард, из-за чего сердечная мышца теряет способность нормально сокращаться. Заболевание определяется расстройством как систолической, так и диастолической функции сердца.
- Перегрузочная – в результате повышенной нагрузки на орган сердечная мышца постепенно ослабевает. Данная форма сердечной недостаточности развивается при пороках сердца, определяющих расстройство нормального тока крови.
- Комбинированная – сердечная недостаточность развивается на фоне повышенной нагрузки на миокард и его повреждения под воздействием различных факторов.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
К какому врачу обратиться?
Симптомы сердечной недостаточности являются поводом для немедленного обращения к кардиологу. Не теряйте время на походы к терапевтам или врачам общей практики: чем раньше кардиолог займется лечением такого серьезного заболевания, как недостаточность сердца, тем более благоприятным будет прогноз.
Не теряйте время на походы к терапевтам или врачам общей практики: чем раньше кардиолог займется лечением такого серьезного заболевания, как недостаточность сердца, тем более благоприятным будет прогноз.
Диагностика
В первую очередь пациента с подозрением на сердечную недостаточность кардиолог опрашивает и осматривает, проводится пальпация и аускультация. Далее назначается комплекс аппаратных исследований для дифференциации диагноза:
- ЭХО ЭКГ — оценивается насосная функция сердечной мышцы (рассчитывается минутный объем, систолический объем, диастолическое объем и другие показатели функции миокарда).
- Рентгенография – назначается кардиологом при подозрении на застойные явления в малом круге кровообращения.
- Радиоизотопная вентрикулография – исследование, нацеленное на максимально точную оценку сократительной функции сердечных желудочков.
- Ультразвуковое обследование сердца, нацеленное на выявление морфологических особенностей органа.

- Магнитно-резонансная томография – назначается, если после описанных выше исследований клиническая картина для кардиолога остается неточной.
Лечение сердечной недостаточности
При оказании медицинской помощи больному проводится комплекс мероприятий, направленных на:- Снижение нагрузки на миокард. В этом помогают такие препараты, как бета-адреноблокаторы.
- Устранение клинических проявлений. Для этого чаще всего назначаются сердечные гликозиды..
- Ликвидация последствий. В частности, для снятия отечности используются диуретики.
В зависимости от разновидности сердечной недостаточности – острой или хронической формы – кардиологи разрабатывают индивидуальную программу лечения.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Записаться на консультацию к кардиологу
Лучшие кардиологи частного Многопрофильного Медицинского Центра «Клиника No1» в Москве приглашают на диагностику и лечение пациентов с любыми типами нарушений в работе сердца. При выявлении признаков сердечной недостаточности пациенту назначается комплексное обследование, после чего опытные специалисты будут контролировать заболевание, посредством медикаментозной и другой эффективной терапии.
При выявлении признаков сердечной недостаточности пациенту назначается комплексное обследование, после чего опытные специалисты будут контролировать заболевание, посредством медикаментозной и другой эффективной терапии.
Записаться на платный прием к кардиологу можно по телефону или с помощью формы обратной связи. Цену первичного и повторного приема уточните на сайте клиники. Если имеет место острое состояние пациента, кардиологи примут его без записи в любой момент приезда в наш центр.
г. Москва, ул. Краснодарская, дом. 52, корп. 2
+7 (495) 152-33-19
Работаем в будние дни и выходные с 8.00 до 21.00
Цены на консультацию и прием врача кардиолога
| Название | Стоимость |
|---|---|
| Измерение АД | 60,00 |
| Консультация после МРТ/МСКТ | 540,00 |
| Первичная консультация пульмонолога | 1800,00 |
| Первичный прием кардиолога (консультация) | 1800,00 |
| Первичный приём ревматолога | 1800,00 |
| Повторная консультация пульмонолога | 960,00 |
| Повторный прием кардиолога | 960,00 |
| Повторный приём ревматолога | 960,00 |
| Предоперационное обследование кардиологом (приём врача, ЭКГ, расшифровка) | 2460,00 |
| Расшифровка ЭКГ | 600,00 |
| Снятие ЭКГ | 360,00 |
| Суточное мониторирование АД | 2400,00 |
| Суточное мониторирование ЭКГ по Холтеру | 3000,00 |
| ЭКГ с нагрузкой | 1950,00 |
причины, симптомы и лечение в клинике Мединеф в Санкт-Петербурге и Киришах
Лучшее лечение сердечной недостаточности — это ее профилактика, которая включает в себя лечение артериальной гипертонии, профилактику атеросклероза, здоровый образ жизни, физические упражнения и диету (в первую очередь, ограничение соли).
Лечение сердечной недостаточности, начатое на самых ранних стадиях, значительно улучшает жизненный прогноз пациента.
Главной функцией сердца является снабжение кислородом и питательными элементами всех органов и тканей организма, а также выведение продуктов их жизнедеятельности. В зависимости от того, отдыхаем мы или активно работаем, телу требуется различное количество крови. Для адекватного обеспечения потребностей организма частота и сила сердечных сокращений, а также размер просвета сосудов могут значительно варьироваться.
Диагноз «сердечная недостаточность» означает, что сердце перестало в достаточной мере снабжать ткани и органы кислородом и питательными веществами. Заболевание обычно имеет хроническое течение, и пациент может много лет жить с ним, прежде чем будет поставлен диагноз.
По всему миру десятки миллионов людей страдают от сердечной недостаточности, и количество пациентов с таким диагнозом увеличивается каждый год. Наиболее распространенной причиной сердечной недостаточности является сужение артерий, снабжающих кислородом сердечную мышцу. Хотя болезни сосудов развиваются в сравнительно молодом возрасте, проявление застойной сердечной недостаточности наблюдается чаще всего у пожилых людей.
Хотя болезни сосудов развиваются в сравнительно молодом возрасте, проявление застойной сердечной недостаточности наблюдается чаще всего у пожилых людей.
По статистике среди людей старше 70 лет, у 10 из 1 000 пациентов диагностируется сердечная недостаточность. Болезнь чаще встречается у женщин, т.к. у мужчин высок процент смертности непосредственно от заболеваний сосудов (инфаркт миокарда), прежде чем они разовьются в сердечную недостаточность.
Другими факторами, обуславливающими развитие этой болезни, являются гипертония, алкогольная и наркотическая зависимость, изменения в структуре клапанов сердца, гормональные нарушения (например, гипертиреоз — избыточная функция щитовидной железы), инфекционные воспаления сердечной мышцы (миокардиты) и др.
Классификации сердечной недостаточности
В мире принята следующая классификация, основанная на эффектах, проявляющихся на разных стадиях болезни:
Класс 1: нет ограничений физической активности и влияния на качество жизни пациента.
Класс 2: слабые ограничения физической активности и полное отсутствие неудобств во время отдыха.
Класс 3: ощутимое снижение работоспособности, симптомы исчезают во время отдыха.
Класс 4: полная или частичная потеря работоспособности, симптомы сердечной недос -таточности и боль в груди проявляются даже во время отдыха.
Симптомы сердечной недостаточности
В зависимости от характера течения заболевания различают острую и хроническую сердечную недостаточность.
Проявлениями болезни являются:
- замедление скорости общего кровотока,
- уменьшение количества крови, выбрасываемого сердцем,
- повышение давления в сердечных камерах,
- скопление избыточных объемов крови, с которыми не справляется сердце, в так называемых «депо» — венах ног и брюшной полости.
Слабость и быстрое утомление являются первыми симптомами сердечной недостаточности.
В связи с неспособностью сердца справляться со всем объемом циркулирующей крови, избыток жидкости из кровяного русла скапливается в различных органах и тканях тела, как правило, в ступнях, икрах, бедрах, животе и в печени.
В результате повышения давления и скопления жидкости в легких может наблюдаться такое явление, как диспное, или нарушение дыхания. В норме кислород легко проходит из богатой капиллярами ткани легких в общий кровоток, однако при скоплении жидкости в легких, что наблюдается при сердечной недостаточности, кислород не в полной мере проникает в капилляры. Низкая концентрация кислорода в крови стимулирует учащение дыхания. Зачастую пациенты просыпаются по ночам от приступов удушья.
Например, американский президент Рузвельт, страдавший от сердечной недостаточности долгое время, спал сидя в кресле из-за проблем с нарушением дыхания.
Выход жидкости из кровяного русла в ткани и органы может стимулировать не только проблемы дыхания и расстройства сна. Пациенты резко прибавляют в весе из-за отеков мягких тканей в области ступней, голени, бедер, иногда и в области живота. Отеки явственно чувствуются при нажатии пальцем в этих местах.
В особо тяжелых случаях жидкость может скапливаться внутри брюшной полости. Возникает опасное состояние — асцит. Обычно асцит является осложнением запущенной сердечной недостаточности.
Возникает опасное состояние — асцит. Обычно асцит является осложнением запущенной сердечной недостаточности.
Когда определенное количество жидкости из кровяного русла выходит в легкие, возникает состояние, характеризуемое термином «отек легких». Отек легких нередко встречается при хронически текущей сердечной недостаточности и сопровождается розовой, кровянистой мокротой при кашле.
Недостаточность кровоснабжения оказывает свое влияние на все органы и системы человеческого организма. Со стороны центральной нервной системы, особенно у пожилых пациентов, может наблюдаться снижение умственной функции.
Левая сторона или правая сторона?
Различные симптомы сердечной недостаточности обусловлены тем, какая сторона сердца вовлечена в процесс. Например, левое предсердие (верхняя камера сердца) принимает наполненную кислородом кровь из легких и нагнетает ее в левый желудочек (нижняя камера), который, в свою очередь, качает кровь в остальные органы. В случае, если левая сторона сердца не может эффективно продвигать кровь, она забрасывается обратно в легочные сосуды, а избыток жидкости проникает через капилляры в альвеолы, вызывая трудности с дыханием. Другими симптомами левосторонней сердечной недостаточности являются общая слабость и избыточное отделение слизи (иногда с примесью крови).
Другими симптомами левосторонней сердечной недостаточности являются общая слабость и избыточное отделение слизи (иногда с примесью крови).
Правосторонняя недостаточность возникает в случаях затруднения оттока крови из правого предсердия и правого желудочка, что бывает, например, при плохой работе сердечного клапана. В результате повышается давление и накапливается жидкость в венах, оканчивающихся в правых камерах сердца — венах печени и ног. Печень увеличивается в объеме, становится болезненной, а ноги сильно опухают. При правосторонней недостаточности наблюдается такое явление, как никтурия или повышенное ночное мочеиспускание.
При застойной сердечной недостаточности почки не могут справляться с большими объемами жидкости, и развивается почечная недостаточность. Соль, которая в норме выводится почками вместе с водой, задерживается в организме, обуславливая еще большую отечность. Почечная недостаточность обратима и исчезает при адекватном лечении главной причины — сердечной недостаточности.
Причины сердечной недостаточности
Существует множество причин развития сердечной недостаточности. Среди них наиболее важное место занимает ишемическая болезнь сердца или недостаточность кровоснабжения сердечной мышцы. Ишемия, в свою очередь, бывает вызвана закупоркой сосудов сердца жироподобными веществами.
Инфаркт также может стать причиной сердечной недостаточности вследствие того, что какая-то часть ткани сердца отмирает и зарубцовывается.
Артериальная гипертония — еще одна распространенная причина развития недостаточности. Сердцу требуется намного больше усилий, чтобы продвигать кровь по спазмированным сосудам, что приводит, в результате, к увеличению его размеров, в частности, левого желудочка. В дальнейшем развивается слабость сердечной мышцы или сердечная недостаточность.
К причинам, влияющим на развитие сердечной недостаточности, относятся и сердечные аритмии (нерегулярные сокращения). Опасным для развития заболевания считается количество ударов более 140 в минуту, т. к. нарушаются процессы наполнения и выброса крови сердцем.
к. нарушаются процессы наполнения и выброса крови сердцем.
Изменения со стороны клапанов сердца приводят к нарушениям наполнения сердца кровью и также могут явиться причиной развития сердечной недостаточности. Проблема обычно бывает вызвана внутренним инфекционным процессом (эндокардит) или ревматическим заболеванием.
Воспаления сердечной мышцы, вызванные инфекцией, алкогольным или токсическим поражением, также приводит к развитию сердечной недостаточности.
Следует добавить, что в некоторых случаях невозможно установить точную причину, вызвавшую недостаточность. Такое состояние называется идиопатической сердечной недостаточностью.
Диагностика сердечной недостаточности
При помощи стетоскопа врач выслушивает необычные шумы в легких, возникающие вследствие присутствия жидкости в альвеолах. Наличие жидкости в той или иной области организма можно обнаружить также при помощи рентгена.
Доктор выслушивает шумы в сердце, возникающие при наполнении и выбросе крови, а также при работе клапанов сердца.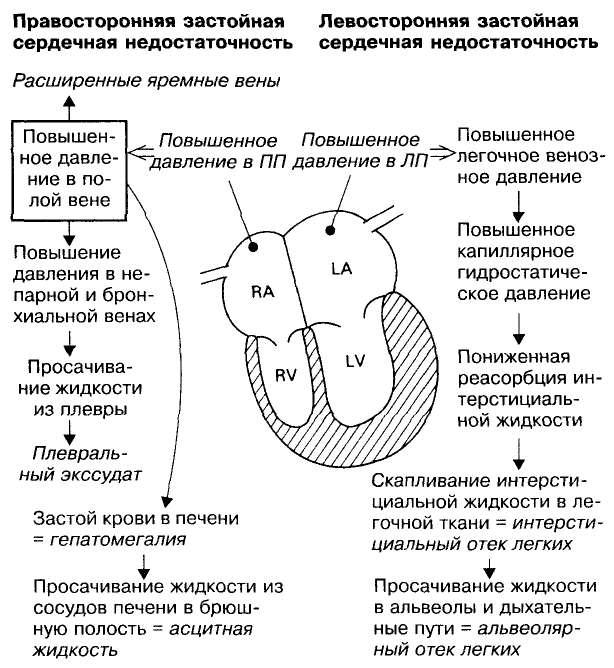
Посинение конечностей (цианоз), часто сопровождаемое ознобом, свидетельствует о недостаточной концентрации кислорода в крови и является важным диагностическим признаком сердечной недостаточности.
Отечность конечностей диагностируется при надавливании пальцем. Отмечается время, требуемое для разглаживания области сжатия.
Для оценки параметров сердца используются такие методики, как эхокардиограмма и радионуклидная кардиограмма.
При катетеризации сердца тонкая трубка вводится через вену или артерию непосредственно в сердечную мышцу. Данная процедура позволяет измерить давление в сердечных камерах и выявить место закупорки сосудов.
Электрокардиограмма (ЭКГ) позволяет графически оценить изменения размера и ритма сердца. Кроме того, с помощью ЭКГ можно увидеть, насколько эффективна лекарственная терапия.
Каковы защитные силы организма для борьбы с недостаточностью?
В случаях, когда орган или система организма не в состоянии справляться со своими функциями, включаются защитные механизмы и другие органы или системы принимают участие в решении возникшей проблемы. То же наблюдается и в случае сердечной недостаточности.
То же наблюдается и в случае сердечной недостаточности.
Во-первых, происходят изменения со стороны сердечной мышцы. Камеры сердца увеличиваются в размере и работают с большей силой, чтобы большее количество крови поступало к органам и тканям.
Во-вторых, увеличивается частота сердечных сокращений.
В-третьих, запускается компенсаторный механизм, называемый ренин-ангиотензиновой системой. Когда количество крови, выбрасываемое сердцем, сокращается и меньше кислорода поступает ко внутренним органам, почки немедленно начинают выработку гормона — ренина, который позволяет задерживать соль и воду, выводимые с мочой, и возвращать их в кровяное русло. Это приводит к увеличению объема циркулирующей крови и повышению давления. Организм должен быть уверен, что достаточное количество кислорода поступает к мозгу и другим жизненно важным органам. Этот компенсаторный механизм, однако, эффективен только на ранних стадиях болезни. Сердце оказывается не способным в течение многих лет работать в усиленном режиме в условиях повышенного давления.
Лечение сердечной недостаточности
Для медикаментозной терапии сердечной недостаточности используются такие группы препаратов: диуретики, сердечные гликозиды, сосудорасширяющие средства (нитраты), блокаторы кальциевых каналов, бета-блокаторы и другие. В особо тяжелых случаях проводится хирургическое лечение.
Диуретики используются с 50-х годов 20-го столетия. Препараты помогают работе сердца, стимулируя выведение избытка соли и воды с мочой. В результате уменьшается объем циркулирующей крови, снижается артериальное давление, облегчается кровоток.
Наиболее важной при сердечной недостаточности является группа препаратов, производных растения наперстянки или «сердечные гликозиды». Эти лекарственные вещества впервые были открыты в 18 веке и широко применяются по сей день. Сердечные гликозиды влияют на внутренние обменные процессы внутри клеток сердца, увеличивая силу сердечных сокращений. Благодаря этому ощутимо улучшается кровоснабжение внутренних органов.
В последнее время для лечения сердечной недостаточности применяются новые классы лекарств, например, сосудорасширяющие средства (вазодилататоры). Эти препараты в первую очередь влияют на периферические артерии, стимулируя их расширение. В результате, благодаря облегчению тока крови по сосудам, улучшается работа сердца. К сосудорасширяющим средствам относятся нитраты, блокаторы ангиотензинпревращающего фермента, блокаторы кальциевых каналов.
Эти препараты в первую очередь влияют на периферические артерии, стимулируя их расширение. В результате, благодаря облегчению тока крови по сосудам, улучшается работа сердца. К сосудорасширяющим средствам относятся нитраты, блокаторы ангиотензинпревращающего фермента, блокаторы кальциевых каналов.
В экстренных случаях проводят хирургическое вмешательство, что особенно необходимо, когда недостаточность вызвана нарушениями со стороны сердечных клапанов.
Существуют ситуации, когда единственным способом сохранения жизни пациенту является пересадка сердца.
Прогнозы
По оценкам около 50% пациентов с поставленным диагнозом сердечной недостаточности, проживают с этим заболеванием более 5 лет. Однако прогнозы у каждого отдельного пациента зависят от степени тяжести болезни, сопутствующих заболеваний, возраста, эффективности терапии, образа жизни и многого другого. Лечение данного заболевания преследует следующие цели: улучшение работы левого желудочка сердца, восстановление трудоспособности и улучшение качества жизни пациента.
Вы можете записаться на прием по телефону: 8 (812) 603-03-03
Мы находимся по адресу г. Санкт-Петербург, ул. Боткинская д. 15, к. 1
(5 минут ходьбы от ст. м. Пл. Ленина, выход на ул. Боткинская).
Хроническая сердечная недостаточность
Согласно международной статистике на планете проживает 25 миллионов человек с сердечной недостаточностью.
Что такое хроническая сердечная недостаточность?
Главным двигателем в нашем организме выступает сердце — насос, постоянно качающий кровь. Когда сердечная мышца по каким-то причинам ослабевает (формирование рубца после инфаркта, нарушение ритма, ишемия, последствия перенесенного воспаления и т. д.), количество проходящей крови в единицу времени уменьшается, возникает сердечная недостаточность. Другими словами, это заболевание, при котором сердце не в состоянии качать и распределять кровь по организму в нужном количестве.
Сердце состоит из 4 камер: два предсердия, желудочки с правой и левой сторон. Мощный левый желудочек качает кровь, затем выбрасывает ее в аорту, распространяя по всему телу. Если насосная функция в какой-то момент ослабевает, возникает сердечная недостаточность. Однако на первых стадиях она не ощущается, и до проявления первых симптомов могут пройти годы.
Мощный левый желудочек качает кровь, затем выбрасывает ее в аорту, распространяя по всему телу. Если насосная функция в какой-то момент ослабевает, возникает сердечная недостаточность. Однако на первых стадиях она не ощущается, и до проявления первых симптомов могут пройти годы.
Наличие ХСН также напрямую связано с возрастом пациента, так как с течением времени сердечно-сосудистая система ослабевает, появляется кардиальная дисфункция — неспособность сердца перекачивать кровь в достаточном количестве. Согласно статистике больше 65% больных с диагнозом ХСН — лица старше 75 лет. У таких пациентов сердечная недостаточность, как правило, сопровождается рядом других заболеваний, которые перекрывают основные симптомы. Это затрудняет диагностику и дальнейшее лечение.
На развитие ХСН в том числе влияет и гормональная перестройка организма. В этот момент нагрузка на сердце значительно возрастает, поэтому орган становится уязвимым. Так как периоды гормональной перестройки у женщин происходят чаще, они больше подвержены заболеванию, особенно, во время беременности или менопаузы. В первом случае ситуация не такая тяжелая и обычно поддается лечению.
В первом случае ситуация не такая тяжелая и обычно поддается лечению.
Что касается мужчин, то сердечная недостаточность встречается не так часто и в конечном итоге из-за неправильного образа жизни: курения и чрезмерного употребления алкоголя. Другие заболевания также влияют на развитие сердечной недостаточности, чаще всего это ишемическая болезнь или артериальная гипертония.
Виды и симптомы
Выделяют два вида ХСН: систолическую и диастолическую с сохраненной функцией выброса крови. Еще 20 лет назад второй тип было сложно диагностировать, так как сердечная мышца не ослабевала, а симптомы ХСН все равно возникали. Благодаря появлению УЗИ сердца и эхокардиографии проблему диагностики удалось решить.
Характерная особенность второго вида ХСН — повышение давления в левом желудочке. Из-за него мышца утолщается и становится ригидной — не способной расслабляться. Когда происходит циркуляция, сердце должно не просто выбросить кровь и сократиться, но и прийти в состояние покоя, чтобы в него поступила следующая порция. Если этого не происходит, образуется застой крови. И получается, что сердце вроде бы хорошо качает кровь, а расслабиться не может.
Если этого не происходит, образуется застой крови. И получается, что сердце вроде бы хорошо качает кровь, а расслабиться не может.
Выделяют четыре стадии хронической сердечной недостаточности:
-
Появление легких недомоганий при физической нагрузке, но структурных изменений в сердце еще нет.
-
Возникновение структурных изменений сердца.
-
Проявление первых симптомов.
-
Проявление ярко выраженных симптомов, которые с трудом поддаются лечению.
Первая стадия заболевания может появиться за десятилетия до симптомов, поэтому часто остается незамеченной. В основном, дает о себе знать в виде быстрой утомляемости и учащенного сердцебиения во время активной деятельности. В спокойном состоянии не проявляется.
На второй стадии заболевания появляются структурные изменения сердца — первые признаки нарушения гемодинамика и застоя крови, которые приводят к увеличению камер сердца. Симптомы проявляются также как и на первой стадии.
Симптомы проявляются также как и на первой стадии.
Первые симптомы заболевания — одышка и постоянные нарушения сердечного ритма — появляются только на третьей стадии. Они ощущаются во время физической активности и носят продолжительный характер.
У пожилых людей одышка может наступить и в состоянии покоя из-за застоя крови венозного русла малого круга обращения. В дальнейшем одышка начинает сопровождаться кашлем, который появляется ночью или во время физических нагрузок. Он появляется из-за застоя крови в сосудах легких и порождает дальнейший отек слизистой оболочки бронхов — в этот момент наступает период последних стадий ХСН.
При выраженной недостаточности кровообращения пациент имеет:
- постоянную одышку;
- хрипы в легких;
- хроническую усталость;
- сильные отеки конечностей;
- увеличенное в размерах сердце;
- скопление жидкости в брюшной полости.
Такие симптомы говорят о тяжелом случае и требуют, в ряде случаев, хирургического вмешательства.
Причины
Основная причина появления ХСН — ишемическая болезнь сердца, инфаркт, нарушения ритма и другие острые заболевания сердечно-сосудистой системы. На их развитие в конечном итоге влияют факторы риска:
- курение;
- старение;
- избыточный вес;
- наследственность;
- повышенный холестерин и сахар.
Также причиной развития сердечной недостаточности может стать гипертония. По статистике в России 26% людей имеют это заболевание. Гипертония ведет к гипертрофии сердечной мышцы, а впоследствии к ХСН. Поэтому больным этим заболеванием рекомендовано регулярно проходить обследование у врача, чтобы предотвратить развитие сердечной недостаточности.
Еще одной первопричиной могут стать: курение, избыточная масса тела и диабет. Исследования показывают, что курение влияет на развитие онкологических и сердечно-сосудистых заболеваний. А диабет потенциально опасен для здоровья, так как способствует развитию многих патологических изменений в сердечно-сосудистой системе. Во всяком случае, к диабетику применяют такие же меры для предохранения от инфарктов и инсультов как и к пациенту с уже доказанной стенокардией. В первую очередь, это коррекция питания и образа жизни и, конечно, адекватное лечение. В курортной кардиологической клинике «Черная речка» есть специальная программа по лечению диабета.
Во всяком случае, к диабетику применяют такие же меры для предохранения от инфарктов и инсультов как и к пациенту с уже доказанной стенокардией. В первую очередь, это коррекция питания и образа жизни и, конечно, адекватное лечение. В курортной кардиологической клинике «Черная речка» есть специальная программа по лечению диабета.
Диагностика и лечение
Как уже говорилось ранее, симптомы ХСН появляются только на третьей стадии заболевания. Но как тогда определить первую и вторую?
Чтобы обнаружить сердечную недостаточность на ранних стадиях, необходимо регулярно проходить диагностику у врача. Например, в центре сердечной медицины «Черная речка» проводят следующие способы диагностики СН:
Помните, что отсутствие проявления симптомов не исключает наличие заболевания. Снижение насосной функции чаще присутствует у людей с факторами риска, а значит, если у вас они есть, следует пройти диагностику. Запущенность может привести к развитию структурных изменений сердца и снижению фракции выброса.
Чтобы предотвратить развитие заболеваний сердечно-сосудистой системы, старайтесь вести здоровый образ жизни и прислушиваться к своему организму. Будьте здоровы и живите в свое удовольствие!
Оценка и мониторинг сердечной деятельности
Основные методы обследования сердца — важная часть составления комплексного анамнеза пациента. На основании клинических исследований врач оценивает, нуждается ли пациент в дополнительных диагностических процедурах.
При проведении клинического осмотра внимание уделяется состоянию кожных покровов, телосложению и возможным отклонениям от нормы. Прослушивание и пальпация области сердца, легких и крупных кровеносных сосудов, а также оценка периферического кровообращения имеют большое значение.
На основе рассказа самого пациента, с помощью вопросов, задаваемых для выяснения симптомов, а также после ознакомления с историей сопутствующих заболеваний врач оценивает необходимость лечения. Важно прояснить такие факторы, как физическая активность, диета, курение и употребление алкогольных напитков.
Какие проявления замечает и изучает врач?
Во время основного осмотра врач оценивает состояние сердца, кровеносных сосудов и периферических артерий посредством пальпации и прослушивания. Например, отеки голеней или проступающие яремные вены могут указывать на сердечную недостаточность. Пальпация области грудной клетки и живота позволяет заметить аномальные помехи, вздутия и возможную чувствительность к надавливанию. Пальпация области сердца помогает оценить размер и функционирование левого желудочка. Также врач обращает внимание на размер печени и возможный учащенный пульс.
Кроме того, он оценивает общее состояние пациента. Если кожные покровы пациента имеют синюшный оттенок, это может указывать на аномально низкий уровень парциального давления кислорода в крови. У пациентов с симптомами острого приступа большое значение имеют температура и влажность кожи: в подобной ситуации холодный пот может быть признаком заболевания.
Врач слушает шумы в сердце и легких с помощью стетоскопа, а также измеряет артериальное давление пациента. Прослушивание на предмет скопления жидкости в легких — это основной метод исследования при подозрении на сердечную недостаточность. Патологические дыхательные шумы обычно свидетельствуют о наличии астмы или стенозе бронхов.
Прослушивание на предмет скопления жидкости в легких — это основной метод исследования при подозрении на сердечную недостаточность. Патологические дыхательные шумы обычно свидетельствуют о наличии астмы или стенозе бронхов.
Электрокардиограмма регистрирует электрическую активность сердца пациента
Электрокардиограмма (ЭКГ) позволяет проверить работу синусового узла и проводящей системы сердца пациента. ЭКГ может также помочь установить наличие гипоксии миокарда и повреждений, вызванных инфарктом миокарда. Возможные нарушения сердечного ритма, перегрузка и уплотнения в миокарде, а также признаки сердечно-сосудистых заболеваний проявляются во время ЭКГ.
Для регистрации ЭКГ электроды прикрепляются к обоим запястьям и лодыжкам, а также к шести точкам грудной клетки. ЭКГ всегда применяется для обследования сердца. Экстрасистолия и пульсирующие нарушения, например мерцательная аритмия, легко обнаруживаются с помощью ЭКГ.
Ультразвуковые исследования сердца
Ультразвуковое исследование сердца, или УЗИ, проверяет структуру и работу сердца. Оно помогает получить данные о функции сердца, работе сердечных клапанов и кровотоке в камерах. УЗИ — это удобный и быстрый метод, который помогает прояснить причины возникновения симптомов сердечных заболеваний.
Оно помогает получить данные о функции сердца, работе сердечных клапанов и кровотоке в камерах. УЗИ — это удобный и быстрый метод, который помогает прояснить причины возникновения симптомов сердечных заболеваний.
Что может показать ультразвуковое исследование?
В ходе обследования компьютер с помощью звуковых волн моделирует в режиме реального времени изображение, на котором видны расслабление и сокращение сердца, открытие и закрытие клапанов, структура стенок миокарда и наличие жидкости в сердечной сумке. УЗИ также позволяет проанализировать размер камер и толщину мышечного слоя. УЗИ особенно эффективно при диагностике причин шумов в сердце или сердечной недостаточности.
Фракция выброса, или сила сокращения сердца, измеряется исходя из полного цикла сокращения и расслабления левого желудочка. Если у пациента имеется рубец от перенесенного инфаркта миокарда, можно увидеть, что стенка сердца сокращается несимметрично. Исследование также позволяет обнаружить кальциноз.
Функциональные данные получаются на основе измерения скорости кровотока с помощью допплерометрии. С помощью этого метода можно оценить, например, степень тяжести и клиническое значение стеноза клапанов, а также давление в легочной артерии. С помощью цветового допплеровского картирования можно проанализировать направление потока крови, идущего через сердечный клапан.
С помощью этого метода можно оценить, например, степень тяжести и клиническое значение стеноза клапанов, а также давление в легочной артерии. С помощью цветового допплеровского картирования можно проанализировать направление потока крови, идущего через сердечный клапан.
Красный цвет говорит о том, что поток идет по направлению к датчику, а синий — в противоположную сторону. Цветовая допплерометрия в особенности эффективна для определения степени тяжести пролапса клапана.
Всегда ли возможно проведение ультразвукового исследования?
Ультразвуковое исследование возможно практически во всех случаях, однако увеличенные легкие или избыточный вес могут ухудшить качество изображения.
Если слишком много факторов препятствует регистрации изображения, исследование также можно провести через пищевод, поскольку он проходит за сердцем. В этом случае пациент глотает трубку с датчиком, которую затем направляют в пищевод. Чреспищеводная эхокардиография позволяет собрать подробные сведения о структуре и работе сердца.
Клинический стресс-тест
Стресс-тест ,или нагрузочная ЭКГ-проба, подразумевает увеличение потребления кислорода сердцем посредством физической нагрузки и используется для обнаружения гипоксии миокарда. Во время нагрузки врач следит за проявлением симптомов, общим самочувствием, пульсом, сердечным ритмом и артериальным давлением у тестируемого, а также проводит ЭКГ.
Что исследуется с помощью клинического стресс-теста?
Стресс-тест позволяет определить выносливость пациента и артериальное давление во время физической нагрузки. С помощью результатов можно оценить вероятность ишемической болезни сердца и степень ее тяжести. Во время проведения теста с целью обнаружения гипоксии миокарда и нарушений сердечного ритма проводится ЭКГ. Тест прерывается, если пациент демонстрирует тяжелые симптомы сердечного или иного заболевания, такие как боль в грудной клетке или одышка, значительные изменения на ЭКГ или резкое повышение или понижение артериального давления.
Каким образом проводится клинический стресс-тест?
Как правило тест выполняется на велотренажере или беговой дорожке, то есть эргометре.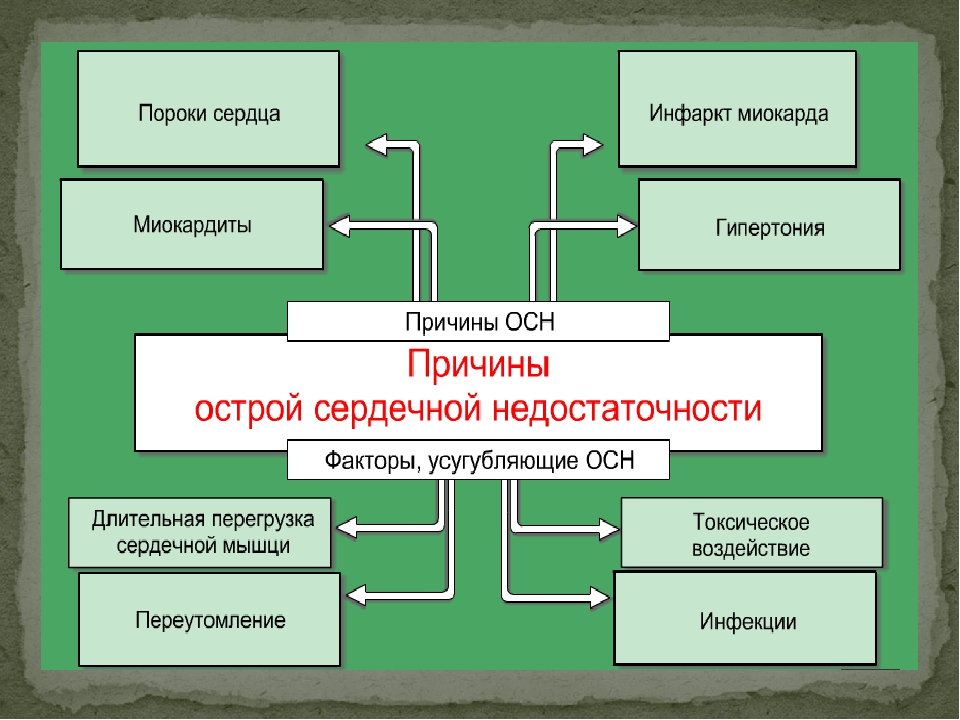 Обычно исследование предполагает нагрузку в течение 5-15 минут. Однако с точки зрения результативности теста важно добиться пульса, соответствующего возрастной группе пациента.
Обычно исследование предполагает нагрузку в течение 5-15 минут. Однако с точки зрения результативности теста важно добиться пульса, соответствующего возрастной группе пациента.
Перед проведением эргометрии врач дает пациенту четкие инструкции. Важно снизить потребление кофе и других стимулирующих веществ накануне проведения теста. За несколько часов до теста рекомендуется съесть легкий завтрак. Эргометрию нельзя проводить сразу после приема пиши. Также заранее следует решить, будет ли тест проводиться на фоне регулярного приема лекарств или медикаментозное лечение будет необходимо прервать.
Во время проведения стресс-теста электроды закрепляются на грудной клетке, как и при проведении обычной ЭКГ. Отличие заключается в электродах, которые закрепляются на туловище, чтобы не препятствовать движению конечностей. Врач увеличивает нагрузку постепенно и прекращает ее, когда пациент больше не может продолжать тест, то есть достигает своего максимального пульса.
Суточное мониторирование ЭКГ
Суточное мониторирование ЭКГ, или холтеровское мониторирование, используется для выявления нарушений сердечного ритма. На основе регистрируемых данных оцениваются сердечный ритм и пульс в различных ситуациях, наличие отдельных экстрасистол и их последовательности, выпадение ритма, а также признаки гипоксии миокарда, проявившиеся во время мониторирования.
На основе регистрируемых данных оцениваются сердечный ритм и пульс в различных ситуациях, наличие отдельных экстрасистол и их последовательности, выпадение ритма, а также признаки гипоксии миокарда, проявившиеся во время мониторирования.
Что исследуется с помощью суточного мониторирования ЭКГ?
Исследование помогает установить механизм возникновения, продолжительность приступа и клиническое значение аритмии. Суточное мониторирование позволяет уточнить, является ли аритмия предсердной или желудочковой. С его помощью можно также попробовать установить причину потери сознания неясной этиологии и получить данные о гипоксии миокарда.
Суточная ЭКГ также может помочь при диагностике ишемической болезни сердца, например, в тех случаях, когда подозрения вызывают ночные симптомы.
Каким образом осуществляется суточное мониторирование ЭКГ?
Суточное мониторирование осуществляется аналогично регистрации ЭКГ. На груди пациента закрепляются пять или семь электродов для снятия ЭКГ, с помощью которых кардиограмма регистрируется в течение 24 или 48 часов. В процессе мониторинга пациент записывает свои ощущения, связанные с нарушением ритма, и прочие симптомы сердечных заболеваний в протокол, а после окончания процедуры врач сверяет полученную кардиограмму и описанные симптомы.
В процессе мониторинга пациент записывает свои ощущения, связанные с нарушением ритма, и прочие симптомы сердечных заболеваний в протокол, а после окончания процедуры врач сверяет полученную кардиограмму и описанные симптомы.
Во время обследования пациента поощряют вести обычный образ жизни и заниматься тем, что может спровоцировать приступ аритмии. На протяжении всего времени исследования сердечный ритм (около 100 000 ударов в сутки) записывается в память устройства и позднее выгружается для анализа.
У некоторых людей нарушения ритма проявляются лишь изредка. При проведении обследования с целью обнаружения симптомов пациент находится под наблюдением в течение нескольких недель и самостоятельно включает регистрацию ЭКГ при проявлении симптомов.
Первая помощь при острой сердечной недостаточности
Острая сердечная недостаточность (ОСН) — это тяжелое патологическое состояние, которое развивается у больных с различными заболеваниями сердца и гипертонической болезнью. Это одна из наиболее частых причин вызова скорой помощи и госпитализации больных, а также смертности населения нашей страны и всего мира.
Это одна из наиболее частых причин вызова скорой помощи и госпитализации больных, а также смертности населения нашей страны и всего мира.
Основными проявлениями (симптомами) острой сердечной недостаточности являются:
Тяжелое, частое (более 24 в минуту) шумное дыхание — одышка, иногда достигающая cтепени удушья, с преимущественным затруднением вдоха и явным усилением одышки и кашля в горизонтальном положении. Сидячее положение или лежачее положение с высоко поднятым изголовьем облегчает состояние больного.
Часто при дыхании становятся слышны влажные хлюпающие хрипы/звуки,
прерываемые кашлем, в терминальной стадии дыхание приобретает характер клокочущего, с появлением пены у рта.
Больному характерна сидячая поза с упором прямыми руками в колени.
Острая сердечная недостаточность может развиваться очень быстро и в течение 30-60 минут привести к смерти больного. В большинстве случаев от первых клинических признаков до тяжелых проявлений ОСН проходит 6-12 и более часов, однако без медицинской помощи абсолютное большинство больных с ОСН погибает.
Мероприятия первой помощи
При появлении у больных гипертонической болезнью или болезнью сердца (но не легких или бронхов) вышеуказанных симптомов ОСН необходимо:
Вызвать скорую медицинскую помощь.
Придать больному сидячее положение, лучше в кресле с подлокотниками, на
которые он может опираться и задействовать межреберные мышцы в акт дыхания.
Обеспечить физический и психоэмоциональный покой и свежий воздух.
Ноги опустить в большую емкость (таз, бак, ведро и др.) с горячей водой.
В крайне тяжелых случаях на ноги в области паха накладываются жгуты,
передавливающие поверхностные вены, но не глубокие артерии, что уменьшает приток крови к сердцу и тем самым облегчает его работу.
При наличии опыта по применению нитроглицерина у больного или человека, оказывающего первую помощь, его назначают в дозе 0,4 (0,5) мг (ингаляцию в полость рта производят под корень языка, таблетку/капсулу кладут под язык, капсулу необходимо предварительно раскусить, не глотать).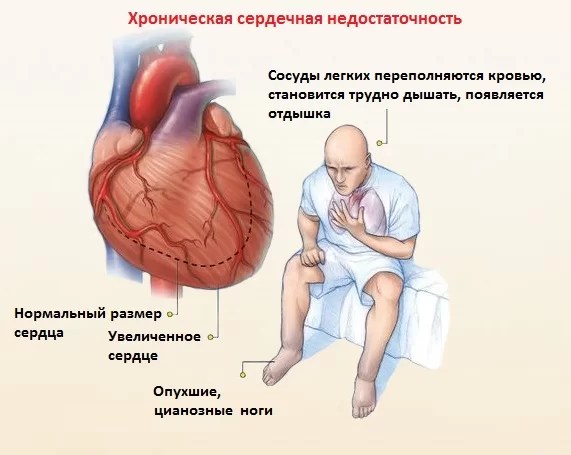 При улучшении самочувствия больного после применения нитроглицерина, его применяют повторно, через каждые 5-10 минут до прибытия бригады скорой медицинской помощи. При отсутствии улучшения самочувствия больного после применения нитроглицерина, его больше не применяют.
При улучшении самочувствия больного после применения нитроглицерина, его применяют повторно, через каждые 5-10 минут до прибытия бригады скорой медицинской помощи. При отсутствии улучшения самочувствия больного после применения нитроглицерина, его больше не применяют.
Внимание! Больному с ОСН категорически запрещается вставать, ходить, курить, пить воду и принимать жидкую пищу до особого разрешения врача. Нельзя принимать нитроглицерин при артериальном давлении менее 100 мм рт. ст., при выраженной головной боли, головокружении, остром нарушении зрения, речи или координации движений.
Всем больным гипертонической болезнью или болезнью сердца с наличием одышки и отеков на ногах необходимо обсудить с лечащим врачом, какие препараты необходимо принимать при развитии ОСН, четко записать их наименования, дозировку и временную последовательность (алгоритм) их приема, а также уточнить у врача, при каких проявлениях болезни необходимо срочно вызывать скорую медицинскую помощь. Каждому такому больному необходимо сформировать индивидуальную аптечку первой помощи при ОСН и постоянно иметь ее при себе.
Каждому такому больному необходимо сформировать индивидуальную аптечку первой помощи при ОСН и постоянно иметь ее при себе.
Источник: Бойцов С. А., Ипатов П .В., Калинина A. M., Вылегжанин С.В., Гамбарян М. Г., Еганян Р. А., Зубкова И. И., Пономарева Е. Г., Соловьева С. Б., «Организация проведения диспансеризации и профилактических медицинских осмотров взрослого населения». Методические рекомендации. Издание 2-е с дополнениями и уточнениями, М., 2013 г.
Болезни сердца у женщин: знакомство с симптомами и факторами риска
Болезни сердца у женщин: знакомство с симптомами и факторами риска
Все женщины сталкиваются с угрозой сердечных заболеваний. Знание симптомов и рисков, присущих только женщинам, а также правильное питание сердца и физические упражнения могут защитить вас.
Персонал клиники Мэйо Часто считается, что болезни сердца представляют собой большую проблему для мужчин. Однако это наиболее частая причина смерти как женщин, так и мужчин в Соединенных Штатах. Поскольку некоторые симптомы сердечных заболеваний у женщин могут отличаться от симптомов у мужчин, женщины часто не знают, что искать.
Поскольку некоторые симптомы сердечных заболеваний у женщин могут отличаться от симптомов у мужчин, женщины часто не знают, что искать.
К счастью, изучив свои уникальные симптомы сердечных заболеваний, женщины могут начать снижать свои риски.
Симптомы сердечного приступа у женщин
Самый распространенный симптом сердечного приступа у женщин такой же, как и у мужчин, — боль в груди, давление или дискомфорт, которые длятся более нескольких минут или приходят и уходят. Но боль в груди не всегда бывает сильной или даже наиболее заметным симптомом, особенно у женщин.Женщины часто описывают это как давление или стеснение. И сердечный приступ можно пережить без боли в груди.
Женщины чаще, чем мужчины, имеют симптомы сердечного приступа, не связанные с болью в груди, например:
- Дискомфорт в области шеи, челюсти, плеча, верхней части спины или живота
- Одышка
- Боль в одной или обеих руках
- Тошнота или рвота
- Потение
- Дремота или головокружение
- Необычная усталость
- Расстройство желудка
Эти симптомы могут быть нечеткими и не такими заметными, как сокрушающая боль в груди, часто связанная с сердечными приступами. Это может быть связано с тем, что у женщин, как правило, возникают закупорки не только основных артерий, но и более мелких, которые снабжают кровью сердце — состояние, называемое болезнью мелких сосудов сердца или ишемической микрососудистой болезнью.
Это может быть связано с тем, что у женщин, как правило, возникают закупорки не только основных артерий, но и более мелких, которые снабжают кровью сердце — состояние, называемое болезнью мелких сосудов сердца или ишемической микрососудистой болезнью.
У женщин симптомы чаще возникают в состоянии покоя или даже во сне, чем у мужчин. Эмоциональный стресс может играть роль в возникновении симптомов сердечного приступа у женщин.
Поскольку женщины не всегда распознают свои симптомы как симптомы сердечного приступа, они обычно обращаются в отделения неотложной помощи после того, как произошло повреждение сердца.Кроме того, поскольку их симптомы часто отличаются от мужских, у женщин могут быть реже диагностированы сердечные заболевания, чем у мужчин.
Если у вас есть симптомы сердечного приступа или вы думаете, что у вас он есть, немедленно обратитесь за неотложной медицинской помощью. Не езжайте в отделение неотложной помощи, если у вас нет других вариантов.
Факторы риска сердечных заболеваний у женщин
Несколько традиционных факторов риска ишемической болезни сердца, такие как высокий уровень холестерина, высокое кровяное давление и ожирение, влияют как на женщин, так и на мужчин. Но другие факторы могут играть большую роль в развитии сердечных заболеваний у женщин.
Но другие факторы могут играть большую роль в развитии сердечных заболеваний у женщин.
К факторам риска сердечных заболеваний у женщин относятся:
- Диабет. У женщин с диабетом вероятность развития сердечных заболеваний выше, чем у мужчин с диабетом. Кроме того, поскольку диабет может изменить то, как вы чувствуете боль, вы подвергаетесь большему риску тихого сердечного приступа — без симптомов.
- Психическое напряжение и депрессия. Стресс и депрессия сильнее влияют на женское сердце, чем на мужское.Депрессия затрудняет ведение здорового образа жизни и соблюдение рекомендованного лечения.
- Курение. Курение является большим фактором риска сердечных заболеваний у женщин, чем у мужчин.
- Бездействие. Недостаток физической активности — главный фактор риска сердечных заболеваний. Некоторые исследования показали, что женщины менее активны, чем мужчины.
- Менопауза.
 Низкий уровень эстрогена после менопаузы представляет собой значительный риск развития заболеваний более мелких кровеносных сосудов.
Низкий уровень эстрогена после менопаузы представляет собой значительный риск развития заболеваний более мелких кровеносных сосудов. - Осложнения беременности. Высокое кровяное давление или диабет во время беременности могут увеличить долгосрочный риск высокого кровяного давления и диабета для матери. Эти условия также повышают вероятность сердечных заболеваний у женщин.
- Семейный анамнез ранних пороков сердца. Это, по-видимому, более высокий фактор риска у женщин, чем у мужчин.
- Воспалительные заболевания. Ревматоидный артрит, волчанка и другие заболевания могут увеличить риск сердечных заболеваний как у мужчин, так и у женщин.
Следует ли беспокоиться о сердечных заболеваниях только пожилым женщинам?
Нет. Женщины любого возраста должны серьезно относиться к сердечным заболеваниям. Женщинам в возрасте до 65 лет, особенно тем, у кого в семье есть сердечные заболевания, также необходимо уделять пристальное внимание факторам риска сердечных заболеваний.
Что женщины могут сделать, чтобы снизить риск сердечных заболеваний?
Здоровый образ жизни помогает снизить риск сердечных заболеваний. Попробуйте эти полезные для сердца стратегии:
- Бросить курить .Если вы не курите, не начинайте. Старайтесь избегать пассивного курения, которое также может повредить кровеносные сосуды.
- Регулярные тренировки . В целом, каждый должен выполнять умеренные упражнения, например, ходить в быстром темпе, большую часть дней недели.
- Поддерживать нормальный вес . Спросите своего врача, какой вес лучше для вас. Если у вас избыточный вес, потеря даже нескольких фунтов может снизить кровяное давление и снизить риск диабета.
- Придерживайтесь здоровой диеты. Выбирайте цельнозерновые, разнообразные фрукты и овощи, нежирные или обезжиренные молочные продукты и постное мясо. Избегайте насыщенных или трансжиров, добавленных сахаров и большого количества соли.

- Управляйте стрессом . Стресс может вызвать сужение артерий, что может увеличить риск сердечных заболеваний, особенно ишемической микрососудистой болезни.
- Лимит алкоголя . Если вы пьете больше одного напитка в день, сократите его. Один напиток — это примерно 360 миллилитров пива, 150 миллилитров вина или 1 стакан.5 унций (45 миллилитров) дистиллированного спирта, например водки или виски.
- Следуйте своему плану лечения. Принимайте лекарства в соответствии с предписаниями, например, лекарства от артериального давления, антикоагулянты и аспирин.
- Управляйте другими заболеваниями. Высокое кровяное давление, высокий уровень холестерина и диабет увеличивают риск сердечных заболеваний.
Упражнения для снижения риска сердечных заболеваний у женщин
Министерство здравоохранения и социальных служб рекомендует не менее 150 минут в неделю умеренных аэробных нагрузок, 75 минут интенсивных аэробных нагрузок в неделю или их комбинации.
Это примерно 30 минут в день пять дней в неделю. Если это больше, чем вы можете сделать, начните медленно и наращивайте. Даже пять минут упражнений в день полезны для здоровья.
Для большего улучшения здоровья старайтесь заниматься физическими упражнениями от умеренного до интенсивного в течение 60 минут в день, пять дней в неделю. Также выполняйте силовые упражнения два или более дней в неделю.
Можно разбить тренировки на несколько 10-минутных занятий в течение дня. Вы по-прежнему будете получать те же преимущества для здоровья сердца.
Интервальная тренировка, в которой вы чередуете короткие периоды интенсивной активности с интервалами более легкой активности, — это еще один способ поддерживать здоровый вес, повысить кровяное давление и сохранить здоровье сердца. Например, включите короткие периоды бега трусцой или быстрой ходьбы в свои обычные прогулки.
С помощью этих советов вы также можете добавить упражнения в свою повседневную деятельность.
- Воспользуйтесь лестницей вместо лифта.
- Ходите пешком или ездите на велосипеде на работу или по делам.
- Марш на месте во время просмотра телевизора.
Какой здоровый вес?
То, что считается здоровым весом, варьируется от человека к человеку, но наличие нормального индекса массы тела (ИМТ) полезно. ИМТ — это показатель жира в организме, рассчитываемый на основе роста и веса. ИМТ 25 или выше может быть связан с повышенным риском сердечных заболеваний.
Измерение вашей талии (окружность талии) также является полезным инструментом, чтобы определить, есть ли у вас лишний вес.Женщины обычно считаются полными, если их талия превышает 35 дюймов (89 сантиметров).
Отличается ли лечение сердечных заболеваний у женщин от лечения мужчин?
В целом лечение болезней сердца у женщин и мужчин одинаково. Он может включать прием лекарств, ангиопластику и стентирование или операцию коронарного шунтирования.
Женщинам реже назначают статины для предотвращения сердечных приступов в будущем, чем мужчинам. Однако исследования показывают, что преимущества одинаковы в обеих группах.Ангиопластика и стентирование, часто используемые методы лечения сердечного приступа, подходят как мужчинам, так и женщинам. Но при операции коронарного шунтирования женщины чаще, чем мужчины, имеют осложнения.
Кардиологическая реабилитация может улучшить здоровье и помочь вылечиться от сердечных заболеваний. Однако женщин реже направляют на кардиологическую реабилитацию, чем мужчин.
Прием аспирина для профилактики сердечных заболеваний у женщин
Если у вас случился сердечный приступ, ваш врач может порекомендовать вам ежедневно принимать низкие дозы аспирина, чтобы предотвратить другой.Но аспирин может увеличить риск кровотечения. Поэтому ежедневная терапия аспирином не рекомендуется женщинам, у которых никогда не было сердечного приступа.
Никогда не начинайте самостоятельно принимать аспирин для профилактики сердечных заболеваний. Поговорите со своим врачом о рисках и преимуществах приема аспирина.
Поговорите со своим врачом о рисках и преимуществах приема аспирина.
- Симптомы сердечного приступа. Американская кардиологическая ассоциация становится красной для женщин. https://www.goredforwomen.org/en/about-heart-disease-in-women/signs-and-symptoms-in-women/symptoms-of-a-heart-attack.Проверено 22 августа 2019 г.
- Пагидипати, Н. Клиника и диагностика ишемической болезни сердца у женщин. https://www.uptodate.com/contents/search. Проверено 22 августа 2019 г.
- Симптомы сердечного приступа. Управление по женскому здоровью. https://www.womenshealth.gov/heart-disease-and-stroke/heart-disease/heart-attack-and-women/heart-attack-symptoms. Проверено 22 августа 2019 г.
- Ишемическая болезнь сердца. Национальный институт сердца, легких и крови. . https: //www.nhlbi.nih.gov/health-topics/ischemic-heart-disease. Проверено 22 августа 2019 г.
- Собхани К. и др. Половые различия в биомаркерах ишемической болезни сердца и сердечной недостаточности.
 Биология половых различий. 2018; 9: 43.
Биология половых различий. 2018; 9: 43. - Женщины и болезни сердца. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/heartdisease/women.htm. Проверено 22 августа 2019 г.
- Рекомендации по физической активности для американцев. 2-е изд. Министерство здравоохранения и социальных служб США. https: // здоровье.gov / paguidelines / второе издание. Проверено 22 августа 2019 г.
- Здоровый вес. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/healthyweight/index.html. Проверено 22 августа 2019 г.
- Пагидипати, Н. Лечение ишемической болезни сердца у женщин. https://www.uptodate.com/contents/search. Проверено 22 августа 2019 г.
- Ишемическая микрососудистая болезнь (МВД). Американская Ассоциация Сердца. https://www.heart.org/en/health-topics/heart-attack/angina-chest-pain/coronary-microvascular-disease-mvd.Проверено 23 августа 2019 г.
- Аспирин и болезни сердца. Американская кардиологическая ассоциация становится красной для женщин.
 https://www.goredforwomen.org/en/health-topics/heart-attack/treatment-of-a-heart-attack/aspirin-and-heart-disease. Проверено 23 августа 2019 г.
https://www.goredforwomen.org/en/health-topics/heart-attack/treatment-of-a-heart-attack/aspirin-and-heart-disease. Проверено 23 августа 2019 г.
Продукты и услуги
- Программа здорового образа жизни клиники Мэйо
.
Раннее предупреждение, симптомы, причины, лечение
Болезнь сердца — это название нескольких аномальных состояний сердца и кровеносных сосудов.К ним относятся:
Эти проблемы могут развиваться со временем или могут быть результатом аномального формирования сердца в утробе матери (до рождения, называемого врожденным пороком сердца). Сердечно-сосудистые заболевания еще называют сердечно-сосудистыми заболеваниями.
Часто считают, что это проблема со здоровьем, которая в основном затрагивает мужчин. Тем не менее, это основная причина смерти женщин в США, на которую ежегодно приходится примерно каждая четвертая смерть женщины.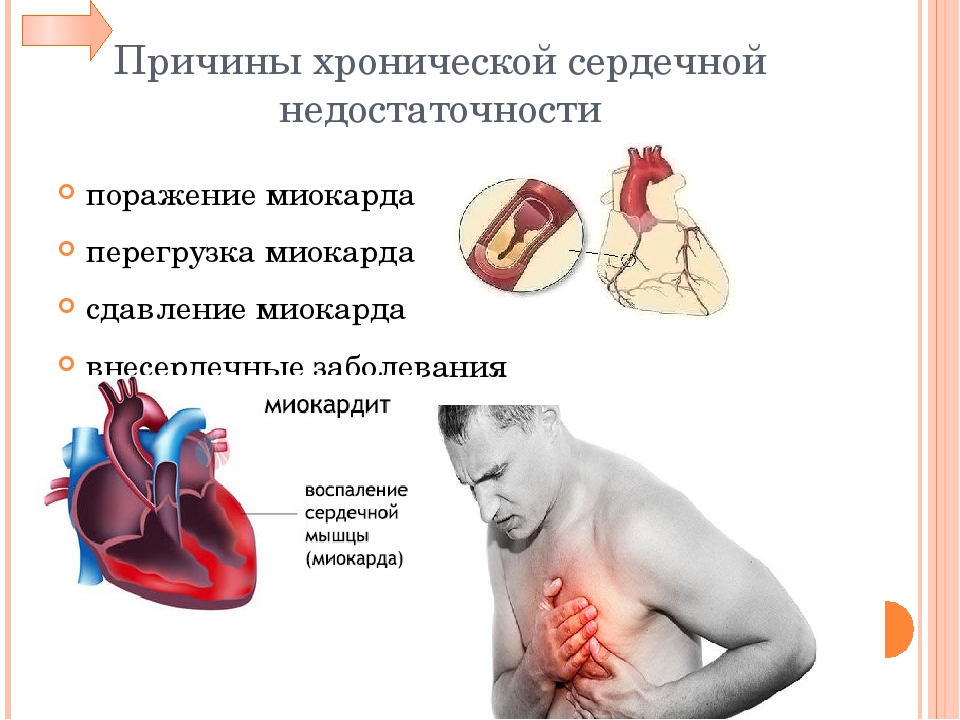
Примерно 6 процентов женщин в США старше 20 лет страдают ишемической болезнью сердца или заболеванием коронарной артерии, которое является наиболее распространенным типом.Риск сердечных заболеваний увеличивается с возрастом.
Многие женщины не проявляют никаких симптомов сердечных заболеваний до тех пор, пока у них не возникнет чрезвычайная ситуация, например, сердечный приступ. Однако, если у вас действительно есть первые симптомы, они могут включать:
Эти симптомы могут возникать как в состоянии покоя, так и во время повседневной деятельности. Это также могут быть симптомы сердечного приступа.
По мере прогрессирования болезни сердца могут проявляться другие симптомы. Симптомы могут отличаться в зависимости от того, какой у вас тип сердечного заболевания.
Симптомы сердечных заболеваний у женщин также отличаются от симптомов у мужчин, у которых чаще возникает боль в груди.
Возможные более поздние симптомы сердечных заболеваний у женщин включают:
Некоторые виды сердечных заболеваний являются врожденными, что означает, что они являются результатом анатомических аномалий в том, как сердце было сформировано.
Генетические факторы также могут влиять на вероятность развития сердечных заболеваний. Другие могут развиваться независимо от факторов риска.
Однако есть много других состояний и факторов образа жизни, которые могут повысить риск развития сердечных заболеваний.К ним относятся:
Существует также ряд состояний и проблем, при которых сердечные заболевания подвергаются риску, в том числе:
Никогда не рано обратиться к врачу, чтобы обсудить свой риск сердечных заболеваний. Фактически, в новых рекомендациях по первичной профилактике говорится, что чем раньше будут предотвращены или вылечены факторы риска сердечно-сосудистых заболеваний, тем меньше вероятность развития сердечно-сосудистых заболеваний в более позднем возрасте.
Итак, если вас беспокоит риск сердечных заболеваний, запишитесь на прием, чтобы обсудить, как вы можете предотвратить это заболевание, которое легко предотвратить.Вы можете связаться с кардиологом в вашем районе с помощью инструмента Healthline FindCare.
Если у вас вообще есть какие-либо симптомы, очень важно обсудить их со своим врачом, так как сердечные заболевания могут маскироваться по-разному.
Многие предупреждающие признаки сердечных заболеваний, такие как усталость, несварение желудка и одышка, легко игнорировать как нормальную часть жизни или легкую болезнь. Но поскольку сердечный приступ может случиться внезапно, важно не игнорировать любые возможные предупреждающие знаки.
Если у вас есть какие-либо из вышеперечисленных симптомов сердечных заболеваний, особенно если у вас есть факторы риска, обратитесь к врачу.
Скорая медицинская помощьПозвоните 911, если у вас есть признаки сердечного приступа, в том числе:
- боль в груди, тяжесть, стеснение или давление
- внезапная и сильная боль в руке
- одышка
- потеря сознания
- обильное потоотделение или тошнота
- чувство обреченности
Чтобы диагностировать болезнь сердца, врач сначала спросит о вашей личной и семейной истории болезни.Затем они спросят о ваших симптомах, когда они появились и насколько серьезны. Они также спросят о вашем образе жизни, например, курите ли вы или занимаетесь спортом.
Анализы крови могут помочь врачу определить ваш риск сердечных заболеваний. Чаще всего используется липидный профиль, измеряющий холестерин и триглицериды.
В зависимости от ваших симптомов и анамнеза ваш врач может провести другие анализы крови, включая тесты для проверки:
Другие тесты включают:
- Электрокардиограмма (ЭКГ) для измерения электрической активности сердца.Это помогает врачу определить проблемы с сердечным ритмом, а также признаки сердечного приступа.
- Эхокардиограмма, которая представляет собой ультразвуковое исследование сердца, на котором исследуется структура, функции и работа сердечных клапанов сердца.
- Стресс-тест, чтобы узнать, насколько хорошо ваше сердце работает при физической нагрузке. Во время этого теста вы будете тренироваться, надев оборудование для измерения электрических сигналов сердца и артериального давления. Он может предсказать, есть ли у вас блокировки, которые могут ограничивать приток крови к сердцу во время тренировки.
- УЗИ сонных артерий шеи для выявления риска инсульта.
- Лодыжечно-плечевой указатель, соотношение артериального давления в ногах и руках.
- Коронарная КТА, специализированная компьютерная томография, при которой исследуются кровеносные сосуды вокруг сердца, чтобы определить наличие закупорки.
Врач может также посоветовать непрерывную ЭКГ или амбулаторный монитор аритмии, когда вы носите устройство, которое постоянно записывает электрические сигналы вашего сердца. В зависимости от ваших симптомов вы можете носить это устройство в течение нескольких дней или нескольких недель.
Если эти тесты не дали результатов, вам могут потребоваться дополнительные инвазивные тесты для диагностики сердечных заболеваний. К ним относятся:
- Катетеризация сердца, которая показывает, заблокированы ли ваши артерии и насколько хорошо работает ваше сердце.
- Имплантируемый петлевой регистратор, который представляет собой имплантируемый под кожу монитор аритмии, который помогает определять причины аритмии (нерегулярное сердцебиение).
Факторы риска сердечных заболеваний сложны и включают генетику, другие биологические факторы, а также общие факторы здоровья и образа жизни.
Хотя вы, возможно, не сможете полностью исключить риск сердечных заболеваний, вы можете предпринять шаги для его снижения. К ним относятся:
- Регулярно проверяйте артериальное давление. Если он высокий, обратитесь к врачу, чтобы его понизить. Это может включать в себя прием лекарств и изменение образа жизни.
- Если вы курите, обратитесь за помощью, чтобы бросить курить. Это может быть сложно, но врач может помочь составить план отказа от курения, который подходит именно вам.
- Если у вас есть факторы риска диабета, например семейный анамнез, проверьте уровень сахара в крови.
- Если у вас диабет, держите уровень сахара в крови под контролем.
- Поддерживайте вес, который подходит вашему телу.
- Придерживайтесь здоровой диеты с высоким содержанием цельнозерновых, фруктов и овощей и нежирного мяса.
- Ограничьте употребление алкоголя до не более одного напитка в день.
- Управляйте уровнями стресса.
- Проверьте уровень холестерина и при необходимости примите меры для снижения высокого уровня холестерина.
- Если у вас апноэ во сне, обратитесь за медицинской помощью.
- Регулярно выполняйте упражнения.
- Если у вас был сердечный приступ, поговорите со своим врачом о ежедневных малых дозах аспирина. Это не рекомендуется женщинам, у которых не было сердечного приступа или инсульта, поскольку это может усилить кровотечение.
Сердечные заболевания гораздо чаще встречаются у женщин, чем многие думают. Фактически, это основная причина смерти женщин.
Многие женщины, страдающие сердечными заболеваниями, не имеют никаких симптомов. Обратитесь к врачу как можно раньше, чтобы определить риск сердечных заболеваний и способы снижения этого риска.
Если у вас есть симптомы, важно как можно скорее обратиться к врачу, чтобы он смог проверить на болезнь сердца и предоставить лечение до того, как произойдет повреждение сердца.
Болезни сердца у женщин Симптомы, признаки, профилактика и причины
Медицинская проверка: Роберт Дж. Брюг, доктор медицины; Сертифицированный совет по внутренним болезням со специализацией по сердечно-сосудистым заболеваниямССЫЛКИ:
Американская кардиологическая ассоциация. Кампания Go Red for Women.
Брэдли Р. Д. и др. «Полезны ли дополнительные измерения липидов?» Интегративная медицина 7.6 (2008): 18-23.
Брюэр, Х. Б. и др. «Новые особенности рекомендаций по снижению уровня липидов в группе III Национальной образовательной программы по холестерину». Клиническая кардиология 26.4 Дополнение 3 (2003): III 19-24.
Cook, N.R., et al. «Сравнение оценок риска Фрамингема и Рейнольдса для глобального прогнозирования риска сердечно-сосудистых заболеваний в рамках инициативы» Многонациональное женское здоровье «.« Circulation 125.14 (2012): 1748-1756.
Goff, DC, et al.» 2013 ACC / AHA Guideline on the Assessment of Cardiovascular Disease Risk: A Report of the American College of Cardiology / American Heart Association Task Force на практике ». Circulation 2013.
Hulley, S., et al.« Рандомизированное испытание эстрогена и прогестина для вторичной профилактики ишемической болезни сердца у женщин в постменопаузе. Исследовательская группа по изучению замещения сердца и эстрогена / прогестина (HERS).» JAMA 280.7 (1998): 605-613.
Kannel, WB, et al.» Факторы риска, которые уменьшают преимущество женской коронарной болезни «. Archives of Internal Medicine 155.1 (1995) 57-61.
Кавачи, И. и др. «Отказ от курения и динамика снижения риска ишемической болезни сердца у женщин среднего возраста». Archives of Internal Medicine 154.2 (1994): 169-175.
Kohli, P., и др. «Упражнения на стресс-тестирование у женщин: возвращаясь к основам.» Circulation 122.24 (2010): 2570-2580.
Mieres, J. H., et al.» Признаки и симптомы подозрения на ишемию миокарда у женщин: результаты исследования «Каков оптимальный метод оценки ишемии у женщин?» Испытание. « Journal of Women’s Health 20.9 (2011): 1261-1268.
Mosca, L., et al.» Отслеживание осведомленности женщин о сердечных заболеваниях: национальное исследование Американской кардиологической ассоциации «. Circulation 109,5 (2004) ): 573-579.
Mosca, L., et al.«Основанные на эффективности рекомендации по профилактике сердечно-сосудистых заболеваний у женщин — обновление 2011 г .: руководство Американской кардиологической ассоциации». Журнал Американского кардиологического колледжа 57.12 (2011): 1404-1423.
Pilote, L., et al. «Комплексный взгляд на проблемы, связанные с полом, связанные с сердечно-сосудистыми заболеваниями». CMAJ 176.6 (2007): S1-S44.
Ридкер П. М. и др. «Высокочувствительный С-реактивный белок: потенциальное дополнение для глобальной оценки риска при первичной профилактике сердечно-сосудистых заболеваний.» Circulation 103.13 (2001): 1813-1818.
Rosenfeld, AG, et al.» Понимание задержки обращения за лечением у женщин с острым инфарктом миокарда: описание моделей принятия решений «. American Journal of Critical Care 14,4 (2005): 285-293.
Rutter, MK, et al. «C-реактивный белок, метаболический синдром и прогноз сердечно-сосудистых событий в исследовании Framingham Offspring». Circulation 110.4 (2004): 380-385
Щепис Т., и другие. «Дополнительная ценность оценки кальция в коронарной артерии в качестве дополнения к закрытой ОФЭКТ для оценки ишемической болезни сердца в популяции промежуточного риска». Journal of Nuclear Medicine 48.9 (2007): 1424-1430.
Шнабель Р. Б. и др. «Множественные воспалительные биомаркеры в отношении сердечно-сосудистых событий и смертности в обществе». Артериосклероз, тромбоз и биология сосудов 33,7 (2013): 1728-1733.
Stürmer, T., et al. «Личность, образ жизни и риск сердечно-сосудистых заболеваний и рака: наблюдение за популяционной когортой.» BMJ 332.7554 (2006): 1359.
Yusuf, S., et al.» Ожирение и риск инфаркта миокарда у 27000 участников из 52 стран: исследование случай-контроль «. Lancet 366.9497 (2005) : 1640-1649.
Сердечная недостаточность у женщин
Женщины, как правило, имеют более низкие конечные диастолические объемы ЛЖ при аналогичных конечных диастолических давлениях ЛЖ по сравнению с мужчинами, что позволяет предположить, что диастолическая дисфункция является одним из объяснений парадокса женщин, имеющих более частые симптомы СН, несмотря на лучше сохранена систолическая функция ЛЖ.21 Однако следует отметить, что женщины с симптомами СН обычно старше и имеют более высокую распространенность гипертонии, оба из которых, как известно, связаны с диастолической дисфункцией. 22 Кроме того, ремоделирование миокарда с возрастом или механической нагрузкой отличается в зависимости от оба пола. У женщин со стенозом аорты, как правило, желудочки меньшего размера и с более толстыми стенками, чем у мужчин, несмотря на одинаковую степень обструкции оттока, что подразумевает различия в физиологических и биологических реакциях, кроме диастолической дисфункции.23,24 У женщин также лучше систолическая работа сердца, измеренная по фракционному укорочению ЛЖ, несмотря на одинаковую степень клинических нарушений у женщин и мужчин.25
По сравнению с мужчинами, у женщин меньше масса ЛЖ, большая сократимость ЛЖ, сохраняется масса ЛЖ с возрастом, более низкая частота апоптоза, мелкие коронарные сосуды, более низкое кровяное давление, более высокая частота сердечных сокращений в состоянии покоя и меньшая вазоконстрикция, опосредованная катехоламинами. 23 Гипертрофия левого желудочка оказывает большее влияние на выживаемость у женщин, чем у мужчин.26
Прогноз
Выживаемость после постановки диагноза сердечной недостаточности значительно улучшилась в период с 1979 по 2000 год.33,34 Однако уровень смертности по-прежнему остается высоким: примерно 50% людей с диагнозом сердечная недостаточность умрут в течение 5 лет. женщины и мужчины с HFpEF или HFrEF по сравнению с теми, у кого не было HF.21
За последние 50 лет заболеваемость HF снизилась среди женщин, но не среди мужчин, тогда как выживаемость после начала HF улучшилась у обоих полов.12 Важно отметить, что мужчины и люди более молодого возраста добились большего увеличения выживаемости по сравнению с женщинами и пожилыми людьми.33
В целом, женщины с сердечной недостаточностью, как правило, выживают дольше, чем их коллеги-мужчины.35-40 Это более очевидно, если рассматривать этиологию. не связано с ишемией; женщины с сердечной недостаточностью, вызванной неишемическими причинами, имеют значительно лучшую выживаемость, чем мужчины с коронарной болезнью или без нее как с основной причиной сердечной недостаточности.40 Интересно, что уровни смертности женщин и мужчин схожи, если сердечная недостаточность развивается из ишемической болезни сердца.Фактически, у женщин гораздо больше шансов заболеть сердечной недостаточностью после инфаркта миокарда, чем у мужчин. Некоторые данные свидетельствуют о том, что причиной может быть менее агрессивный подход к лечению женщин.33 В исследованиях с участием пациентов с ишемической болезнью сердца распространенность сердечной недостаточности у женщин примерно вдвое выше, чем у мужчин, хотя ФВЛЖ у женщин аналогична или лучше. 42 Несмотря на то, что клинические проявления сердечной недостаточности кажутся более серьезными у женщин с сердечной недостаточностью, после поправки на базовые различия количество госпитализаций при сердечной недостаточности не увеличивается, и ожидаемая продолжительность жизни у женщин выше, чем у мужчин.43
Что касается этнической принадлежности и расовых различий, то, хотя соответствующие показатели смертности ниже по сравнению с мужчинами, уровень смертности среди женщин самый высокий среди чернокожих женщин неиспаноязычного происхождения. В 2014 году уровень смертности среди мужчин составлял 103,7 на 100 000 для неиспаноязычных белых, 108,0 для неиспаноязычных чернокожих и 61,8 для латиноамериканцев. Для женщин этот показатель составлял 75,3 на 100 000 для белых неиспаноязычных, 80,4 для чернокожих неиспаноязычных и 47,0 для испаноязычных. метаболизм, женщины должны быть более пропорционально представлены в научных исследованиях.Во всех основных исследованиях при сердечной недостаточности женщины в среднем составляют менее примерно 25% включенных в исследование субъектов (45–61). На сегодняшний день нет проспективных исследований при сердечной недостаточности, посвященных только женщинам с сердечной недостаточностью. Пока данные проспективного исследования не докажут обратное, рекомендации по лечению сердечной недостаточности должны применяться единообразно как к мужчинам, так и женщинам.62–64
Таблица 2.
Представленность женщин в ключевых исследованиях сердечной недостаточности и повышение выживаемости. HR: коэффициент опасности; RR: относительный риск; NA: нет данных; ICD: имплантируемый кардиовертер-дефибриллятор
Медицинская терапия, ориентированная на руководящие принципы, не показывает различий в общих рекомендациях по стандартным подходам к медикаментозной терапии для мужчин и женщин.Основным противопоказанием для использования ингибиторов ангиотензинпревращающего фермента (АПФ), блокаторов рецепторов ангиотензина (БРА) или БРА и ингибиторов неприлизина у женщин является беременность из-за риска врожденных дефектов, связанных с этими классами препаратов.
Что касается пользы от стандартных методов лечения, данные показывают, что ингибиторы АПФ и БРА оказывают одинаковое действие на мужчин и женщин.49,65,66 Несмотря на низкие показатели охвата, особенно в более ранних рандомизированных клинических исследованиях, данные 30 исследований ингибиторов АПФ с участием 1587 женщины с сердечной недостаточностью демонстрируют улучшенную выживаемость при применении ингибиторов АПФ и благоприятную тенденцию в комбинированной конечной точке выживаемости и госпитализации у женщин.37 Приверженность врача рекомендациям по диагностике и лечению СН у женщин менее строгая, чем у мужчин, что приводит к недостаточному лечению ингибиторами ренин-ангиотензиновой системы. Аналогичным образом, несмотря на недостаточный охват женщин по сравнению с мужчинами, многочисленные исследования, оценивающие роль β-адреноблокаторов у пациентов с сердечной недостаточностью, дали положительные результаты для выживаемости и госпитализации при сердечной недостаточности по результатам анализа подгрупп для женщин. 36,37,67
Антагонисты рецепторов минералокортикоидов. также полезны для женщин.В исследовании RALES, в котором ретроспективно проанализировали 446 женщин-участниц, спиронолактон значительно улучшил выживаемость женщин.52 В исследовании EPHESUS эплеренон использовался в очень отобранной популяции, в которую входило 1918 женщин. У женщин, принимавших эплеренон, общая выживаемость была лучше, чем у женщин, не принимавших препарат.51
Безопасность и эффективность терапии дигоксином, по-видимому, различаются между мужчинами и женщинами. В исследовании Digitalis Investigation Group апостериорный анализ подгрупп продемонстрировал более высокий уровень смертности при лечении дигоксином у женщин с ФВЛЖ <45%, но не повышенный риск у женщин с нормальной ФВЛЖ.68,69 Средний уровень дигоксина в сыворотке был немного выше у женщин, чем у мужчин, что позволяет предположить, что цифровая токсичность могла сыграть роль в этой связи. Интерпретация этих данных должна выполняться с большой осторожностью, поскольку этот дизайн исследования имеет множество ограничений.
Первоначальные совместные исследования Администрации ветеранов (I, II и III) по оценке гидралазина и изосорбида динитрата исключили женщин из исследований.70,71 В последнем исследовании A-HeFT, в котором участвовало 40% женщин, комбинированный препарат гидралазин / Было показано, что изосорбид улучшает выживаемость как мужчин, так и женщин-афроамериканцев с HFrEF и симптомами HF от умеренной до тяжелой без значительного лечебного взаимодействия в зависимости от пола.59,72
Кроме того, на основании исследования SOLVD, фракция выброса, по-видимому, независимо связана с риском тромбоэмболии у женщин.73 Хотя женщины в этом исследовании имели более высокую тенденцию к развитию инсульта и тромбоэмболических событий, они также были менее вероятны, чем мужчины. принимать препараты для разжижения крови.73
Исследования CRT, в которых участвовало большинство мужчин, показали, что бивентрикулярная кардиостимуляция может уменьшить симптомы, уменьшить потребность в госпитализации, повысить переносимость физической нагрузки и увеличить выживаемость.В исследованиях с участием женщин были доказательства меньшего количества смертей / госпитализаций у женщин с ХРТ.74–78. Точно так же терапия ИКД может предотвратить смерть и рекомендуется женщинам так же, как и мужчинам62.
Механические устройства кровообращения используются в качестве моста. до трансплантации или целевой терапии для пациентов мужского и женского пола, которые не являются кандидатами на трансплантацию. По данным Международного общества трансплантации сердца и легких (ISHLT), 77% реципиентов трансплантата сердца в период с 2002 по 2008 год составляли мужчины.79 Текущие критерии выбора сердца, основанные на массе тела, группе крови и типировании тканей, вероятно, объясняют более низкие показатели трансплантации у женщин. У беременных женщин, как правило, повышен уровень пан-реактивных антител, что может еще больше снизить их шансы на получение трансплантата.79
В том же отчете ISHLT указано, что у женщин был повышенный риск смерти через год после трансплантации сердца. Поддержка ЛЖ с непрерывным потоком в качестве моста к трансплантации связана с аналогичными показателями выживаемости у женщин и мужчин.80 Тем не менее, устройства должны соответствовать минимальным требованиям по весу / высоте. Поскольку у женщин, как правило, меньше оправы, их возможности ограничены. Традиционно женщины с BSA <1,5 м 2 или> 1,5 м 2 , но с небольшой грудной полостью, не могли получить вспомогательное желудочковое устройство из-за анатомических ограничений. С появлением новых технологий и устройств с непрерывным потоком меньшего размера есть надежда, что больше женщин смогут получать эти методы лечения.81
Женщины и сердечно-сосудистые заболевания
Сердечно-сосудистые заболевания — это НЕ только мужское заболевание
Сердечно-сосудистые заболевания — убийца номер один среди женщин старше 25 лет в Соединенных Штатах, независимо от расы или этнической принадлежности.Смертность от сердечно-сосудистых заболеваний снизилась среди мужчин, но продолжает расти среди женщин.
К сожалению, только каждая третья женщина считает сердечно-сосудистые заболевания самой серьезной проблемой, с которой сталкиваются женщины сегодня. Большинство женщин считают, что рак — основная причина смерти женщин. Но сердечно-сосудистые заболевания являются единственной ведущей причиной смерти женщин в Америке и уносят жизни больше женщин, чем все формы рака вместе взятые.
Что вызывает сердечно-сосудистые заболевания?
Сердечно-сосудистые заболевания — это широкий термин, который включает в себя различные состояния сердца и кровеносных сосудов, такие как ишемическая болезнь сердца, заболевание периферических артерий, сердечный приступ, инсульт, высокое кровяное давление, заболевание сердечного клапана, сосудистые заболевания, заболевание аорты, сердечная недостаточность, кардиомиопатия, нарушение сердечного ритма, врожденные пороки сердца и многие другие состояния сердца и кровеносных сосудов.
Наиболее частой причиной сердечно-сосудистых заболеваний является атеросклероз. Атеросклероз — это накопление холестерина и жировых отложений (называемых бляшками) на внутренних стенках артерий, что ограничивает приток крови к сердцу (ишемическая болезнь сердца).
Без достаточного количества крови сердце испытывает недостаток кислорода и жизненно важных питательных веществ, необходимых для правильной работы. Это называется ишемией . Ишемия вызывает симптомы сердечного заболевания, такие как боль в груди или стенокардия; и когда одна или несколько коронарных артерий полностью блокируются, может произойти сердечный приступ (повреждение сердечной мышцы).
Каковы симптомы сердечно-сосудистых заболеваний у женщин?
Симптомы сердечно-сосудистых заболеваний у женщин проявляются примерно на 10 лет позже, чем у мужчин. Хотя боль или дискомфорт в груди являются наиболее частыми симптомами сердечного приступа, у женщин симптомы ишемической болезни сердца часто отличаются от симптомов ишемической болезни сердца у мужчин.
Симптомы сердечного приступа у женщин включают:
- Боль или дискомфорт в груди, левой руке или спине
- Необычно учащенное сердцебиение
- Одышка
- Тошнота или усталость
При появлении любого из этих симптомов важно немедленно обратиться за помощью. Самый частый симптом сердечно-сосудистого заболевания называется «стенокардия» или «стенокардия». Стенокардия часто называется болью в груди. Он описывается как дискомфорт в груди, тяжесть, стеснение, давление, боль, жжение, онемение, ощущение полноты или сдавливания. Его можно принять за несварение желудка или изжогу. Стенокардия обычно ощущается в груди, но также может ощущаться в левом плече, руках, шее, спине или челюсти. Другие симптомы, которые могут возникнуть при ишемической болезни сердца, включают:
- Одышка
- Сердцебиение (нерегулярное сердцебиение, пропущенные удары или ощущение «шлепка» в груди)
- Более быстрое сердцебиение
- Головокружение
- Тошнота
- Крайняя слабость
- Необычная усталость
- Внезапное потоотделение или потливость без реальной причины (ощущение холода, липкости)
Если вы испытываете какие-либо из этих симптомов, важно позвонить своему врачу, особенно если это новые симптомы, или они стали более частыми или серьезными.
Далее: Диагностика и тестыПоследний раз проверял медицинский работник Cleveland Clinic 29.05.2019.
Получите полезную, полезную и актуальную информацию о здоровье и благополучии
е НовостиКлиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Причины и профилактика болезней сердца
Это правда: болезни сердца — убийца №1 среди женщин. Тем не менее, только каждая пятая американка считает сердечные заболевания самой большой угрозой для ее здоровья.
Возьмем, к примеру, Эми Хайнл, заядлую марафонец и фанатку фитнеса. Сердечная болезнь была самой далекой из ее мыслей — до тех пор, пока она не потеряла сознание во время утренней тренировки. Последовал диагноз: болезнь сердца, и это застало ее врасплох.
«Я действительно не могла поверить, что это случилось со мной», — говорит Эми. «Я считал себя здоровым человеком и тренировался, когда это случилось. Я искренне верил, что потянул мышцу ». Вот почему ее друг позвонил в службу 9-1-1, а не Эми.
По правде говоря, женщины реже звонят в службу 9-1-1, когда сами испытывают симптомы сердечного приступа. Им просто не приходит в голову это делать. И с чего бы это? Основное внимание СМИ к заболеванию уделяется мужчинам.
Вот и другие тревожные факты:
- От болезней сердца ежегодно умирает каждая третья женщина, убивая примерно одну женщину каждую минуту.
- 90 процентов женщин имеют один или несколько факторов риска развития сердечных заболеваний.
- С 1984 года от болезней сердца ежегодно умирает больше женщин, чем мужчин, и разрыв между выживаемостью мужчин и женщин продолжает увеличиваться.
- Симптомы сердечных заболеваний могут отличаться у женщин и мужчин, и их часто неправильно понимают.
- В то время как каждая 31 американская женщина умирает от рака груди каждый год, каждая третья женщина умирает от болезни сердца.
Что вызывает сердечные заболевания?
Болезнь сердца поражает кровеносные сосуды и сердечно-сосудистую систему. Это может привести к многочисленным проблемам, многие из которых связаны с процессом, называемым атеросклерозом, состоянием, которое развивается, когда бляшки накапливаются на стенках артерий. Это скопление сужает артерии, затрудняя кровоток. Если образуется сгусток крови, это может остановить кровоток. Это может вызвать сердечный приступ или инсульт.
Но это еще не все.Болезни сердца также могут принимать многие другие формы:
Сердечная недостаточность или застойная сердечная недостаточность
Это означает, что сердце все еще работает, но оно не перекачивает кровь так, как должно, и не получает достаточно кислорода.
Аритмия или нарушение сердечного ритма
Это означает, что сердце бьется либо слишком быстро, либо слишком медленно, либо нерегулярно. Это может повлиять на то, насколько хорошо сердце функционирует, и может ли оно перекачивать достаточно крови для удовлетворения потребностей организма.
Проблемы с сердечным клапаном
Это может привести к тому, что сердце не будет открываться достаточно, чтобы обеспечить нормальный кровоток. Иногда сердечные клапаны не закрываются и кровь просачивается через них, или створки клапана выпирают или выпадают в верхнюю камеру, заставляя кровь течь через них обратно.
Как это предотвратить?
Многие вещи могут подвергнуть вас риску возникновения этих проблем — одни вы можете контролировать, а другие — нет. Но главный вывод заключается в том, что при наличии правильной информации, образования и ухода сердечные заболевания у женщин можно вылечить, предотвратить и даже положить конец.
Исследования показывают, что в результате здорового выбора в день от сердечных заболеваний умирает на 330 женщин меньше.
Вот несколько изменений в образе жизни, которые вам следует сделать:
Время краснеть
Еще предстоит проделать большую работу, прежде чем сердечные заболевания уйдут в прошлое. Но вместе мы сможем это сделать. Женщины, которые становятся красными, помогают нам раскрыть правду о сердечных заболеваниях и значительно улучшили здоровье своего сердца. Вы готовы к нам присоединиться?
Болезни сердца: различия между мужчинами и женщинами
У женщин уникальные симптомы сердечного приступа
Серьезной проблемой при диагностике сердечных заболеваний у женщин является отсутствие распознавания симптомов, которые могут быть связаны с сердечными заболеваниями или не укладываются в классические определения.У женщин могут развиться более тонкие симптомы, которые труднее определить как сердечный приступ, особенно если врач ищет только «обычные» симптомы сердечного приступа.
«У женщин гораздо больше шансов иметь симптомы атипичного сердечного приступа», — говорит доктор Лили Баруш, директор Колумбийской клиники сердечной недостаточности имени Джона Хопкинса. «Таким образом, хотя классические симптомы, такие как боль в груди, применимы как к мужчинам, так и к женщинам, у женщин гораздо больше шансов получить менее распространенные симптомы, такие как несварение желудка, одышка и боль в спине, иногда даже при отсутствии явного дискомфорта в груди. .«
Определение риска сердечных заболеваний у женщин
У женщин и мужчин много общих факторов риска сердечных заболеваний, но недавние исследования показывают то, чего не показали предыдущие исследования, ориентированные на мужчин: у женщин также есть свои уникальные факторы риска сердечных заболеваний.
Традиционные факторы риска, общие как для женщин, так и для мужчин:
- Ожирение
- Курение
- Диабет
- Высокое кровяное давление
- Семейная история
- Метаболический синдром — сосуществование высокого кровяного давления, ожирения и высокого уровня глюкозы и триглицеридов
- Высокий уровень С-реактивного белка — признак воспалительного заболевания, которое может возникать наряду с другими факторами риска сердечно-сосудистых заболеваний
Некоторые факторы риска, которые относятся конкретно к женщинам или которые могут непропорционально влиять на женщин, включают:
- Относительно высокий уровень тестостерона до наступления менопаузы
- Повышение артериальной гипертензии в период менопаузы
- Аутоиммунные заболевания, такие как ревматоидный артрит, чаще встречаются у женщин, чем у мужчин
- Стресс и депрессия — также чаще встречаются у женщин
- Низкая осведомленность о факторах риска — Отсутствие признания многих из вышеперечисленных состояний факторами риска сердечных заболеваний само по себе является фактором риска
Снизьте факторы риска, которые вы можете контролировать
Первым шагом к снижению риска сердечно-сосудистых заболеваний является повышение вашей осведомленности о факторах риска и симптомах, характерных для женщин.Следующим шагом будет принятие мер и повседневное поведение, снижающее факторы риска, которые вы можете контролировать.
- Избегайте курения.
- Придерживайтесь здоровой диеты с низким содержанием насыщенных жиров с высоким содержанием клетчатки и низким содержанием жирных обработанных продуктов.
- Несколько раз в неделю выполняйте контролируемый режим упражнений, который одновременно стимулирует и мотивирует:
- Преимущества регулярных упражнений включают снижение артериального давления, снижение риска диабета, более здоровую массу тела и снижение стресса.
- Делайте упражнения не менее 3 раз в неделю не менее 30 минут. Еще лучше, тренируйтесь до 4-6 раз в неделю по 45 минут или больше.
- Проконсультируйтесь со своим врачом по поводу сердечно-сосудистого скрининга с учетом вашего семейного анамнеза и факторов риска.
- Следите за своим холестерином.
Узнайте больше о факторах риска и симптомах сердечных заболеваний, которые являются уникальными для женщин и уникальными для вас
Поскольку симптомы сердечного приступа и сердечного приступа у женщин иногда не включают «классическую» стенокардию или боль в груди, Баруш подчеркивает, что важно уделять внимание своему телу и не стесняться задавать вопросы.

 Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.



 При прощупывании области правого подреберья ощущается сильная боль, что также указывает на гепатомегалию. Если на фоне перечисленных симптомов наблюдается понижение давления, это свидетельствует о недостаточном наполнении левого желудочка, что в свою очередь может привести к кардиогенному шоку.
При прощупывании области правого подреберья ощущается сильная боль, что также указывает на гепатомегалию. Если на фоне перечисленных симптомов наблюдается понижение давления, это свидетельствует о недостаточном наполнении левого желудочка, что в свою очередь может привести к кардиогенному шоку.
 Выраженность клинической картины во многом зависит от основного заболевания, повлиявшего на нарушение сердечной деятельности.
Выраженность клинической картины во многом зависит от основного заболевания, повлиявшего на нарушение сердечной деятельности.
 Низкий уровень эстрогена после менопаузы представляет собой значительный риск развития заболеваний более мелких кровеносных сосудов.
Низкий уровень эстрогена после менопаузы представляет собой значительный риск развития заболеваний более мелких кровеносных сосудов.
 Биология половых различий. 2018; 9: 43.
Биология половых различий. 2018; 9: 43. https://www.goredforwomen.org/en/health-topics/heart-attack/treatment-of-a-heart-attack/aspirin-and-heart-disease. Проверено 23 августа 2019 г.
https://www.goredforwomen.org/en/health-topics/heart-attack/treatment-of-a-heart-attack/aspirin-and-heart-disease. Проверено 23 августа 2019 г.