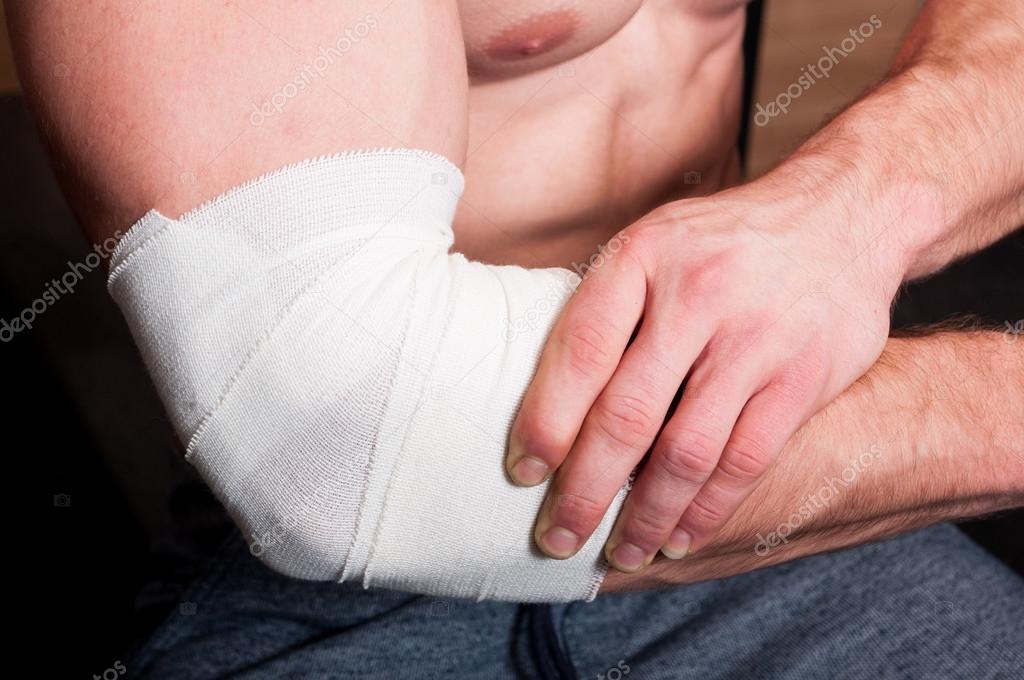
Ушибы таза, тазобедренного сустава и верхней части бедра
Ушиб (по латыни contusio) — закрытое, то есть не сопровождающееся раной кожи, повреждение тканей и органов без существенного нарушения их структуры. Это означает, что при ушибе не происходит разрывов или отрывов сухожилий, мышц, связок и других мягкотканых структур. Ушиб может сопровождаться повреждением кровеносных сосудов, что, в свою очередь, приведет к гематоме, т.е. истинному скоплению крови в полости после травмы либо кровоподтеку (синяку), когда ушибленные ткани равномерно пропитываются кровью. Кровоподтек в месте ушиба обычно проявляется сине-багровым пятном, окраска которого постепенно за несколько недель изменяется на зеленоватую и жёлтую. Если говорить об ушибах таза, тазобедренного сустава и верхней части бедра, то чаще страдают мягкие ткани над костными выступами. Чаще всего ушиб происходит в области большого вертела бедренной кости — самого выступающего костного образования на бедре, но ушиб может быть и в области гребня подвздошной кости, ветвью лобковой кости, седалищным бугром или по всей передне-наружной поверхности бедра.
Причина ушиба весьма банальна — удар, который происходит при падении, столкновении в спорте, дорожно-транспортные происшествии, производственных травмах и т.д.
Основная жалоба — боль в месте ушиба. При этом способность двигать ногой ввиду отсутствия нарушения структуры мышц, сухожилий, связок сохранена, но может быть весьма болезненна.
Лечение в основном направлено на снятие боли и поддержание силы и подвижности в суставе до тех пор, пока симптомы не исчезнут. При этом важно исключить другие, более опасные повреждения, о которых мы поговорим ниже.
Возможные осложнения — субфасциальный гипертензионный синдром, оссифицирующий миозит.
Типичные места ушибов располагаются в области костных выступов: вид спереди
Типичные места ушибов располагаются в области костных выступов: вид спереди
Диагноз
Диагноз ушиба таза, бедра, тазобедренного сустава может оказаться не так прост как кажется, так как при ударах могут происходить и другие, внешне незаметные повреждения. В любом случае сначала расскажите врачу о том, как произошла травма. После этого врач приступает к осмотру. Боль в месте ушиба усиливается при надавливании и при напряжении близлежащих мышц. При ушибах в области седалищного бугра боль бывает ограничена только задней группой мышц бедра, а при ушибах передней поверхности бедра — четырехглавой мышцей бедра. Поскольку почти все расположенные здесь мышцы задействованы при ходьбе, то обычно появляется хромота. Возможен отек или подкожное кровоизлияние. Иногда боль возникает при пассивных движениях ноги, т.е. не тогда, когда пациент двигает ногой самостоятельно, а когда ногой пациента двигает врач. При пассивных движениях в определенных положениях натягиваются пострадавшие мягкие ткани или прилегающие к ним мышцы, что приводит к усилению боли. Так, ушибы в области подвздошного гребня сопровождаются болью при активном отведении и пассивном приведении бедра, а ушибы передней поверхности бедра проявляются болью при активном разгибании голени и сгибании бедра.
В любом случае сначала расскажите врачу о том, как произошла травма. После этого врач приступает к осмотру. Боль в месте ушиба усиливается при надавливании и при напряжении близлежащих мышц. При ушибах в области седалищного бугра боль бывает ограничена только задней группой мышц бедра, а при ушибах передней поверхности бедра — четырехглавой мышцей бедра. Поскольку почти все расположенные здесь мышцы задействованы при ходьбе, то обычно появляется хромота. Возможен отек или подкожное кровоизлияние. Иногда боль возникает при пассивных движениях ноги, т.е. не тогда, когда пациент двигает ногой самостоятельно, а когда ногой пациента двигает врач. При пассивных движениях в определенных положениях натягиваются пострадавшие мягкие ткани или прилегающие к ним мышцы, что приводит к усилению боли. Так, ушибы в области подвздошного гребня сопровождаются болью при активном отведении и пассивном приведении бедра, а ушибы передней поверхности бедра проявляются болью при активном разгибании голени и сгибании бедра.
Для исключения более серьезных проблем может потребоваться дополнительная диагностика. Пострадавшим проводят рентгенографию, позволяющую отличить ушибы от видимых на рентгенограммах переломов. В первую очередь необходимо исключить переломы головки бедренной кости, краев вертлужной впадины, переломы шейки бедренной кости (перелом шейки бедра), вертельной области.
Из других методов лучевой диагностики ценную информацию дает только магнитно-резонансная томография. С ее помощью удается обнаружить гематому, синдром Morel-Lavallée (травматическая отслойка кожи и подкожно-жировой клетчатки), отрыв мышц, разрывы суставной губы, стресс-перелом шейки бедренной кости и другие мелкие переломы, пропущенные во время рентгенографии. Однако прибегают магнитно-резонансной томографии, как правило, не сразу, а лишь тогда, когда обычное консервативное лечение не дает ожидаемых результатов.
Специальных диагностических проб для ушибов не существует. Однако если имеется сильный отек, особенно в верхней части бедра и в ягодичной области, необходимо убедиться, что не развился субфасциальный гипертензионный синдром (иначе известный как футлярный синдром), то есть что не происходит ущемления пострадавших мышц в их костно-фасциальных ложах. Для этого измеряют давление в этих ложах. Согласно ряду рекомендаций, повышение субфасциального давления до 30 мм рт. ст. или до уровня менее чем на 30 мм рт. ст. ниже диастолического кровяного давления служит показанием к фасциотомии — операции, a ходе которой разрезают фасцию, что снижает давление внутри фасциального футляра. Тем не менее надо иметь в виду, что даже при таком высоком субфасциальном давлении выжидательная тактика дает в ряде случаев хорошие результаты.
Для этого измеряют давление в этих ложах. Согласно ряду рекомендаций, повышение субфасциального давления до 30 мм рт. ст. или до уровня менее чем на 30 мм рт. ст. ниже диастолического кровяного давления служит показанием к фасциотомии — операции, a ходе которой разрезают фасцию, что снижает давление внутри фасциального футляра. Тем не менее надо иметь в виду, что даже при таком высоком субфасциальном давлении выжидательная тактика дает в ряде случаев хорошие результаты.
Осложнения
Осложнения ушибов встречаются редко. Одно из таких осложнений — уже упоминавшийся субфасциальный гипертензионный синдром, сопровождающийся фиброзом мышц (постепенное замещение соединительной тканью) и снижением амплитуды движений. Другое возможное осложнение — это развитие оссифицирующего миозита, состояния, при котором внутри мышц образуются оссификаты, т.е. участки обызвествления, окостеневания. Для профилактики оссифицирующего миозита проводят раннюю мобилизацию (необходимы движения) пострадавшего и принимают меры, препятствующие развитию гематомы. Сформировавшаяся гематома может в конечном счете обызвествляться и делается хорошо заметной на рентгенограммах и компьютерных томограммах. От саркомы мягких тканей ее отличает рентгенологическая картина и наличие травмы в прошлом. Оссифицирующий миозит развивается в центростремительном направлении: сначала образуется поясок кальцификатов, который затем расширяется внутрь. Если миозит не вызывает жалоб, можно не обращать на него внимания; если же он сопровождается болью или значимым ограничением движений в суставах, то новообразованные костные массы после созревания удаляют хирургическим путем. Созревание оссификатов происходит в течение нескольких месяцев и лучше всего определяется с помощью особого диагностического метода — сцинтиграфии.
Оссифицирующий миозит. Участки мышц «окостенели» после ушиба
Важно упомянуть и еще одно важное состояние, которое не является осложнением ушиба, а скорее особой формой ушиба — синдром Morel-Lavallée(травматическая отслойка кожи и подкожно-жировой клетчатки). Этот синдрому посвящена отдельная статья на нашем сайте.
Этот синдрому посвящена отдельная статья на нашем сайте.
Лечение
В подавляющем большинстве случаев ушибы бедра, таза и тазобедренного сустава успешно лечатся консервативно, то есть без операции. Цель консервативного лечения состоит в том, чтобы как можно быстрее восстановить полную амплитуду и силу движений в ушибленной ноге. Лечение начинают с консервативных мероприятий по борьбе с болью и отеком. Сюда относятся покой, холодные компрессы и нестероидные противовоспалительные препараты (вольтарен, ксефокам). Если стояние или ходьба вызывают боль, можно воспользоваться костылями. Через 1—2 суток начинают восстанавливать подвижность ноги упражнениями на пассивное растяжение мышц. Можно сразу начать лечение с растяжения пострадавших мышц, для чего проводят иммобилизацию ноги в соответствующем положении — например, при ушибе верхней части четырехглавой мышцы бедра часто фиксируют коленный сустав в согнутом положении. Одновременно с растяжением пострадавших мышц назначают упражнения для укрепления окружающих мышц. Постепенно сила и подвижность ноги восстанавливается, и пострадавший возвращается к спорту.
Хирургическое лечение при ушибах обычно не требуется. Лишь в редких случаях приходится вскрывать гематому или проводить фасциотомию в связи с повышением субфасциального давления.
Сильный отек и безрезультатность консервативного лечения указывают на возможную крупную гематому, препятствующую быстрому заживлению ушиба. В таких случаях проводится МРТ и по ее результатам решается вопрос о дренировании гематомы.
Прогноз
Прогноз при большинстве ушибов благоприятный, однако трудно предсказать, сколько именно времени понадобится для восстановления после ушиба. Это зависит от места и тяжести ушиба и особенностей организма.
Профилактика
У молодых ушибы неизбежно сопутствуют занятиям спортом, особенно такими жесткими его видами, как американский футбол, хоккей или регби.
У пожилых ушибы как правило случаются при падениях. Уберите коврики и лежащие на полу электрические провода оттуда, где Вы будете ходить. Если убрать ковры с пола нет возможности, проследите, чтобы углы не загибались. На нижнюю поверхность угла ковра можно приклеить двусторонний скотч. Пройдитесь по своей квартире или дому вместе со своими родственниками в качестве «сыщика» или специалиста по безопасности: уберите или приклейте двухсторонним скотчем уголки всех ковриков, чтобы об них нельзя было споткнуться. Если у вас дома паркет – проверьте все его дощечки, чтобы ни одна из них не вываливалась. Если падения вообще случаются достаточно часто ввиду разных причин, то тем более обратите особое внимание безопасности. Представьте, что в вашем доме должен появиться «ребенок» в плане передвижения по квартире: распланируйте так, чтоб и держаться было за что (но опора должна быть устойчивой, а не пластмассовой этажеркой) и споткнуться не обо что. Обклейте острые углы столов и прочей мебели специальными мягкими накладками (продаются в детских магазинах). Обеспечьте нормальную освещенность всех помещений и уголков в вашем доме.
В подготовке статьи использовались материалы:
Anderson К et al: Hip and groin injuries in athletes. Am J Sports Med 2001 ;29(4):521.
Diaz J A et al: Severe quadriceps muscle contusions in athletes. A report of three cases. Am J Sports Med 2003;31(2):289.
A report of three cases. Am J Sports Med 2003;31(2):289.
|
Автор статьи – кандидат медицинских наук Середа Андрей Петрович |
Травмы головы: Причины,Симптомы,Ушиб головного мозга
Причины
Травма головы бывает закрытой и открытой. Закрытый тип характеризуется травмами головного мозга через кости и ткани черепа, и иногда сопровождается закрытым переломом костей черепа. В последнем случае – это закрытая черепно-мозговая травма. Сюда же можно отнести и повреждение мягких тканей черепа без перелома костей. То есть имеется в виду такая черепно-мозговая травма, при которой внутричерепная полость остается замкнутой.
Открытая черепно-мозговая травма может быть непроникающей и проникающей. При непроникающих, твердая оболочка мозга остается целостной, при проникающих – она повреждена. При проникающем ранении появляется риск развития менингоэнцефалита, гнойного менингита, абсцесса головного мозга.
Последствия проникающей травмы черепа в головном мозге и его оболочке – это сложные патологические процессы, которые связаны с нарушениями как собственно мозга, так и расстройствами ликво- и кровообращения, отечностью и набуханием мозга, инфицированием. Этот комплекс называется травматической болезнью головного мозга. Она делится на пять периодов:
- острый (начальный) – первые трое суток;
- ранние реакции и осложнения – от 3-х суток до 1 месяца;
- ликвидация ранних осложнений и ограничения инфекционного очага – со второго месяца до полугода;
- осложнения – длятся до 2–3 лет;
- отдаленные последствия черепно-мозговой травмы – многие годы после травмы.
Симптомы
Главная особенность травм – расстройство сознания. Если оно продолжается длительное время, то существует реальная угроза жизни больного. Чтобы оценить тяжесть состояния пациента, при его первом осмотре используют такую схему:
- полное сознание после его кратковременной потери: пострадавший ориентируется в месте пребывания, времени и ситуации, он адекватно реагирует на окружающую обстановку;
- частичная потеря сознания: в поведении пострадавшего наблюдается заторможенность, он сонлив, но настойчивые требования выполняет;
- тяжелая оглушенность: пострадавший выполняет элементарные задания только после настойчивых требований;
- средняя оглушенность: пострадавший выполняет более сложные задачи, на вопросы врача отвечает односложно;
- легкая оглушенность: пострадавший испытывает легкую дезориентацию, замедленно отвечает на вопросы;
- в сопорозном состоянии (спячке) у пострадавшего сохранены лишь основные рефлексы (корнеальные, роговичные, бронхиальные и глотание).
 На болевые раздражители травмированный реагирует гримасой боли или отдергиванием конечностей. Сохраняются вегетативные реакции на боль – учащенные дыхание и пульс, непостоянные зрачковые реакции, сосудодвигательные расстройства;
На болевые раздражители травмированный реагирует гримасой боли или отдергиванием конечностей. Сохраняются вегетативные реакции на боль – учащенные дыхание и пульс, непостоянные зрачковые реакции, сосудодвигательные расстройства; - кома – в этом состоянии пострадавший не реагирует ни на внешние, ни на внутренние раздражители. Двигательная активность полностью прекращена. С нарастанием комы все рефлексы исчезают, мышечный тонус снижается, сфинктеры расслабляются. Вместе с тем нарушается дыхательная функция, развивается сердечная недостаточность. Зрачки расширяются, зрачковые реакции исчезают. Эти симптомы характерны для атонической комы.
Часто, травмы головы, сопряженные с потерей сознания, сопровождаются ретроградной амнезией: пациенты не помнят о моменте травмы, не знают о потере сознания и ее продолжительности. Сердечно-сосудистая система реагирует замедлением пульса. Параллельно наблюдается раздражение ядер блуждающего нерва, что случается потом в различных состояниях. приводящих к высокому внутричерепному давлению. Пульс учащается из-за раздражения симпатических ядер ствола. Временами к симптомам присоединяется пароксизмальная тахикардия. Происходит колебание артериального давления и регионарные нарушения кровотока. Сердечно-сосудистые расстройства сопровождаются нарушениями глубины, частоты, ритма дыхания. Это происходит из-за прямой связи систем с поражениями парасимпатических и симпатических ядер ствола головного мозга.
Яркий признак травмы – рвота. Она возникает сразу после удара. Ее вызывает раздражение IV желудочка, вестибулярные нарушения, раздражение мозговых оболочек, а также высокое внутричерепное давление, вызванное отеком и набуханием головного мозга. Вестибулярный аппарат отвечает головокружениями, ощущением движения предметов вокруг травмированного, спонтанным нистагмом, нарушением чувства равновесия, лабиринтными обманами, которые атакуют приступообразно, головокружениями и потерей сознания. Часто после удара диагностируют расходящееся косоглазие, а также нарушение конвергенции.
Симптомы средней и тяжелой черепно-мозговой травмы дают о себе знать головными болями, напоминающими мигрень или спазмы – больной жалуется на давление в области висков, ломоту, жжение и тяжесть голове, ощущают болезненную пульсацию. Если субарахноидальное кровоизлияние отсутствует, то головная боль редко бывает сильной. Зрачковые рефлексы вялые. Очаговые симптомы являются следствием травмирования различных областей головного мозга. В зависимости от закономерного возникновения одни и тех же проявлений или же по их сочетанию можно установить, какая именно часть головного мозга повреждена. Она необязательно совпадает с внешним повреждением тканей черепа.
Так, параличи, приступы джексоновского типа и парезы характерны для блокады функций двигательного центра, сдавленного в результате перелома. Нарастающий парез говорит о формировании гематомы, тромбоза артерий или распространении флеботромбоза. Таким же важным симптомом является расстройство речи. Последствия черепно-мозговой травмы могут заключаться в: посттравматическом арахноидите, атрофии мозга, пахименингите, ликровной фистуле, хронической гематоме и др.
При наличии любых тревожных симптомов, важно своевременно обратиться к врачу-травматологу или к врачу-хирургу. Выбрать нужного специалиста, вы сможете в перечне врачей из каталога нашего сайта.
Сотрясение головного мозгаСотрясение головного мозга – комплекс симптомов, который возникает после травмы черепа, развивающийся по типу функциональных нарушений. В первую очередь, речь идет о вегетативных расстройствах. Это – наиболее простая форма травм такого рода. С точки зрения физиологии – это синдром внезапного паралича или пареза вазомоторной, дыхательной, рефлекторной и др. деятельностях мозга, возникающих вследствие травмирования на фоне потери сознания. Такой симптомокомплекс не сопровождается морфологическими изменениями в оболочке и тканях мозга, это не касается остальных травмах черепа. На сотрясение мозга указывают такие признаки:
- нарушение сознания в диапазоне от оглушения до сопора, которое может измерять как несколькими секундами, так и несколькими минутами;
- ретроградная амнезия, которая распространяется на события, происходившие непосредственно перед травмой, а также антероградная амнезия, захватывающая узкий период времени после травмы;
- после восстановления сознания пострадавший жалуется на головные боли, головокружение, слабость, шум и звон в ушах.
 Наблюдаются приливы к лицу, нарушение сна, потливость и ряд других вегетативных проявлений. Также присутствуют боли в области глазных яблок и лба во время движения открытых глаз, развивается вестибулярная гиперестезия, окулостатический феномен, дивергенция глазных яблок во время чтения;
Наблюдаются приливы к лицу, нарушение сна, потливость и ряд других вегетативных проявлений. Также присутствуют боли в области глазных яблок и лба во время движения открытых глаз, развивается вестибулярная гиперестезия, окулостатический феномен, дивергенция глазных яблок во время чтения; - дыхание становится поверхностным, меняется его частота, но без аритмии, затем оно быстро приходит в норму;
- пульс соответствует физиологической норме, но сразу после травмы он несколько учащается или замедляется;
- сразу после удара возможна однократная рвота;
- лицо может побледнеть, после чего наблюдается его гиперемия;
- в некоторых случаях сотрясение сопровождается асимметрией мимической мускулатуры лица, сухожильных и кожных рефлексов. Они исчезают на третьи сутки после получения травмы;
- иногда понижено ликворное давление.
Обычно состояние таких пациентов приходит в норму через неделю после получения травмы и при условии, что обеспечено адекватное лечение при сотрясении головного мозга.
Ушиб головного мозгаДанный тип травм характеризуется наличием очаговых симптомов. Абсолютный признак ушиба любой степени – перелом основания и свода черепа или присутствие в цереброспинальной жидкости примесей.
Ушиб головного мозга может сопровождаться легкой или тяжелой анизокорией. Тяжелую анизокорию нельзя спутать с синдромом Горнера – он проявляется в виде миоза, энофтальма или птоза, что иногда расценивают как мидриаз с противоположной стороны. Эти формы зрачковых расстройств нужно различать, поскольку синдром Горнера вызван повреждением синаптического сплетения, в частности – звездчатого узла. Все более явное расширение зрачка в ряде случаев говорит о прямой компрессии зрительного нерва. Это должно вызвать тревогу, поскольку возможно сдавливание внутричерепной гематомой гомолатерального полушария. Ушиб легкой степени: симптомы характеризуются рефлекторной асимметрией.
Для ушиба средней тяжести свойственны более яркие очаговые симптомы поражения ЦНС – гемиплегия или гемипарез, афазия, гипестезия, поражение черепных нервов (тройничного, слухового, лицевого, глазодвигательного). В остром периоде симптомы напоминают общемозговые, но после восстановления сознания первые более выразительны.
В остром периоде симптомы напоминают общемозговые, но после восстановления сознания первые более выразительны.
Ушиб тяжелой степени включает травму основания мозга, медиобазальных отделов, диэнцефальной области. Такое состояние может закончиться летальным исходом. Для него характерны длительное сопорозно-коматозное состояние, особенно при первичном поражении ствола мозга, зачастую сопровождающееся расстройством жизненно важных функций, грубые неврологические нарушения – как общемозговые, так и локальные, глубокие расстройства метаболизма, кровотока и т.д. Если повышается внутричерепное давление, присутствуют застойные диски зрительных нервов. После выхода из комы пациенты длительное время пребывают в состоянии сопора или оглушенности, отмечается дезориентация.
Диагностика
Диагностика включает ряд исследований заболевания мозга больного. В частности, они включают люмбальную пункцию для исследования давления, прозрачности и состава цереброспинальной жидкости, ангиографию сосудов головного мозга, энцефалографию. Ангиография позволяет определить топику и характер повреждения. Широко распространена пробная трепанация черепа. Такое исследование позволяет получить наиболее точные сведения о травме и полости черепа.
Лечение
Лечение черепно-мозговой травмы предполагает комплекс мероприятий. При поступлении пациента с тяжелой травмой черепа проводится ряд реанимационных мероприятий – восстанавливают сердечно-легочную деятельность, деятельность мозга. При закрытой травме, сопровождающейся вдавленным переломом свода черепа, проводится хирургическая обработка раны. Она заключается в удалении обломков кости, наложении глухого шва на мягкие ткани. Одновременно, если пациент чувствует себя удовлетворительно, может быть проведена первичная краниопластика. Если больной пребывает в тяжелом состоянии, процедура откладывается.
При открытых травмах головы проводится хирургическая обработка раны – иссечение мягких тканей, удаление костных осколков, сгустков крови и мозгового детрита, наложение швов. Если обнаружена внутричерепная гематома, в некоторых случаях проводится трепанация черепа.
Если обнаружена внутричерепная гематома, в некоторых случаях проводится трепанация черепа.
При синдроме сотрясения больному показан покой. Активация происходит при улучшении самочувствия. Лечение сотрясения мозга состоит в медикаментозной терапии, включающей седативные, десенсибилизирующие, антигистаминные препараты, которые назначит врач, эффективна и физиотерапия. При ушибах мозга назначают постельный режим, длительность которого определяется тяжестью травмы. Первая медицинская помощь включает введение лидазы и кислорода – это остановит кровотечение и предотвратит спаечный процесс.
Берегите голову
Последствия сотрясения мозга могут быть очень серьезными.
Сотрясение мозга – это повреждение костей черепа или мягких тканей, например тканей мозга, сосудов, нервов, мозговых оболочек. С человеком может произойти несчастный случай, при котором он может удариться головой о твёрдую поверхность, это как раз и влечёт за собой такое явление как сотрясение мозга. При этом происходят некоторые нарушения работы головного мозга, не приводящие к необратимым последствиям.
Все черепно-мозговые травмы делятся на открытые и закрытые. Открытыми называются травмы, при которых повреждаются мягкие ткани головы (кожа, подкожная клетчатка, фасции) и кости черепа. Закрытые травмы — несколько менее опасные, но все равно неприятные. Их, в свою очередь, разделяют на сотрясение головного мозга, его ушиб и сдавление. Среди всех травм головного мозга сотрясение занимает по частоте первое место. Причем, по наблюдению травматологов, у женщин оно встречается чаще. Хотя, может быть, они просто обращаются за профессиональной помощью чаще мужчин.
Сотрясение мозга может быть вызвано ушибами, ударами или резким движением (как ускорением, так и замедлением). Чаще всего причиной сотрясения становятся дорожно-транспортные происшествия, производственные, спортивные или бытовые травмы.
Проблемы распознания
Что именно происходит в результате сотрясения с нашим мозгом, медики пока затрудняются однозначно ответить. Ведь если исследовать травмированный мозг с помощью компьютерной томографии, то практически никаких органических нарушений выявить не удастся. Вероятнее всего, в результате сотрясения возникают определенные проблемы с работой нервных клеток мозга. При этом может ухудшиться их питание, появиться легкое смещение слоев мозговой ткани и разладиться связь между некоторыми мозговыми центрами.
Ведь если исследовать травмированный мозг с помощью компьютерной томографии, то практически никаких органических нарушений выявить не удастся. Вероятнее всего, в результате сотрясения возникают определенные проблемы с работой нервных клеток мозга. При этом может ухудшиться их питание, появиться легкое смещение слоев мозговой ткани и разладиться связь между некоторыми мозговыми центрами.
От тяжелого сотрясения могут разорваться кровеносные сосуды, серьезно травмироваться определенные участки мозга. Главная опасность при черепно-мозговых травмах — внутричерепное кровотечение, так как вытекшая кровь способна сдавливать и пропитывать мозговые структуры, нарушая их работо- и жизнеспособность. Кроме того, травма может привести к другому грозному осложнению — отёку мозга. Особенно тяжело протекают травмы мозга, осложненные шоком, и травмы, затрагивающие ствол мозга, где регулируются дыхание и кровяное давление.
Тяжелое сотрясение опасно тем, что может произойти серьезное травмирование определенных участков мозга или разрыв кровеносных сосудов внутри черепа.
Упал, очнулся
После полученной травмы человек зачастую теряет сознание. Это может длиться от нескольких секунд до нескольких минут. Время, проведенное в этом состоянии, может являться одним из показателей тяжести сотрясения. Крайняя степень потери сознания — кома.
При сотрясении мозга человек зачастую не понимает, где он, что произошло, и с трудом узнает окружающих его людей. Еще одним важным признаком, по которому можно судить о тяжести повреждения мозга, является утрата памяти: помнит ли человек момент травмы, и если нет, то насколько большой кусок времени до травмы выпал из его памяти. Чем больше провал памяти, тем серьезнее травма.
Когда пострадавший приходит в себя, его может тошнить и рвать. Нередко он бледнеет, у него кружится и болит голова, шумит в ушах, ему сложно сфокусировать взгляд, дыхание становится частым, а пульс скачет. В первые часы после сотрясения мозга у пострадавшего расширены или сужены зрачки — черепно-мозговая травма любой степени тяжести приводит к нарушению нервных путей, ответственных за работу глаз. Наверняка в кино вы не раз видели, как при осмотре человека, находящегося без сознания, врач направляет луч фонарика в глаза пострадавшего. Делается это для определения реакции зрачков. При легком сотрясении мозга зрачки реагируют на свет, но вяло, а при тяжелом реакция отсутствует вовсе. При этом расширение только одного из зрачков и отсутствие реакции у второго является грозным симптомом и может говорить о тяжелом повреждении одного из полушарий мозга.
Наверняка в кино вы не раз видели, как при осмотре человека, находящегося без сознания, врач направляет луч фонарика в глаза пострадавшего. Делается это для определения реакции зрачков. При легком сотрясении мозга зрачки реагируют на свет, но вяло, а при тяжелом реакция отсутствует вовсе. При этом расширение только одного из зрачков и отсутствие реакции у второго является грозным симптомом и может говорить о тяжелом повреждении одного из полушарий мозга.
В первые часы или дни после сотрясения пострадавший бледнеет, жалуется на слабость и головокружение, шум в ушах. Головная боль имеет пульсирующий характер и локализируется в затылочной части. Могут появиться тошнота и рвота, участиться дыхание, измениться пульс в сторону учащения или замедления. Через некоторое время эти показатели нормализуются. В зависимости от самой травмы и от сопутствующих стрессовых факторов артериальное давление может как быстро возвратиться в пределы нормы, так и повышаться. Температура тела остается без изменений.
В связи с нарушением функций нервных клеток мозга после сотрясения наблюдаются негативные явления в органах зрения: боль при движении глаз, затрудненная фокусировка взгляда, суженые или расширенные зрачки, разные по величине зрачки, расхождение глазных яблок при чтении. Могут быть и другие симптомы: потливость, приливы крови к лицу, чувство дискомфорта или нарушения сна.
Симптомы у детей
У грудничков и детей раннего возраста сотрясение происходит без потери сознания. Во время удара резко бледнеет кожа (особенно лицо), учащается сердцебиение. Чуть позже появляются сонливость и вялость. При кормлении срыгивания и рвота возникают чаще, чем обычно. Отмечаются расстройства сна и общее беспокойство.
У детей дошкольного возраста все проявления от сотрясения мозга исчезают в течение двух-трех суток. Люди молодого и среднего возраста в момент травмы теряют сознание гораздо чаще, чем дети и старики. Вместе с тем у представителей старшего поколения проявляется ярко выраженное дезориентирование в пространстве и времени. Как правило, у большинства людей неврологическая симптоматика легкой формы сотрясения мозга проходит через несколько недель. Однако после любого сотрясения энергетический обмен в мозге сохраняется в измененном состоянии длительное время (год или дольше).
Как правило, у большинства людей неврологическая симптоматика легкой формы сотрясения мозга проходит через несколько недель. Однако после любого сотрясения энергетический обмен в мозге сохраняется в измененном состоянии длительное время (год или дольше).
Первая помощь
При подозрении на сотрясение мозга необходимо оказать пострадавшему первую помощь. Для начала надо обеспечить человеку полный покой, уложить его на кровать в тихой затемненной комнате. Голову лучше слегка приподнять. Очень полезно прикладывать к голове холодные компрессы. Много пить при сотрясении мозга не рекомендуется. Если пострадавшего мучает жажда, приготовьте ему сладкий чай. Алкоголь строго противопоказан!
И, разумеется, обязательно вызовите врача, поскольку не исключено, что повреждение мозга более тяжелое, чем кажется на первый взгляд. Если пациент находится в шоке, до приезда «Скорой» внимательно следите за его дыханием и давлением. В экстренных случаях начинайте делать искусственное дыхание и непрямой массаж сердца.
Только врач может провести полную диагностику и поставить точный диагноз. Он осмотрит и опросит больного, проверит рефлексы, назначит рентгенографию черепа и при подозрении на более сложное повреждение мозга направит на консультацию к неврологу. Там больного ждет полномасштабная проверка: электроэнцефалография (ЭЭГ), эхоэнцефалография, компьютерная или магнитно-резонансная томография мозга, допплерография сосудов головного мозга, спинномозговая пункция. Чтобы исключить проблемы с позвоночником, может потребоваться магнитно-резонансная томография позвоночника.
Необходимо помнить, что у человека, перенесшего даже легкое сотрясение мозга, может развиться посттравматический невроз или другие, более серьезные осложнения, например, эпилепсия. Поэтому через некоторое время после выздоровления обязательно следует посетить невропатолога и пройти электроэнцефалографию. Лечение более серьезных черепно-мозговых травм зависит от их тяжести. В некоторых осложненных случаях может потребоваться помощь нейрохирургов.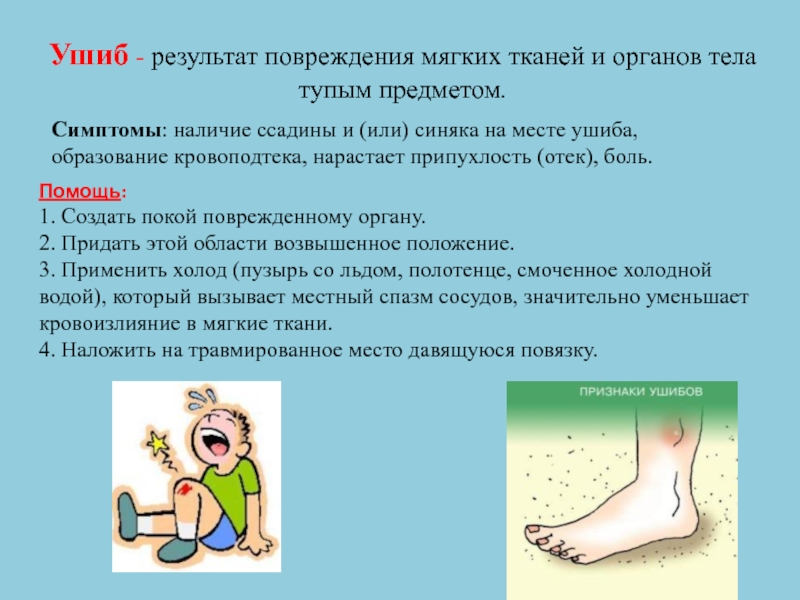
После сотрясения мозга пострадавшим требуется на протяжении года регулярно посещать невролога. Больные с сотрясением мозга должны соблюдать постельный режим как минимум несколько дней. При этом нельзя читать, слушать громкую музыку и смотреть телевизор. Необходимо выполнять все указания врача, аккуратно принимать назначенные им лекарства.
В течение первых двух недель общее состояние пострадавшего улучшается. Однако следует учитывать, что нарушения здоровья могут держаться значительно дольше. Например, головная боль у тех, кто страдает гипертонической болезнью, отличается особой интенсивностью.
Будьте здоровы!
Подготовила врач-невролог ТОГБУЗ «ГКБ №3 г.Тамбова» Ирина ТЕНДЛЕР
Материал опубликован в газете «Тамбовский курьер»
чем лечить ушибленный сустав
чем лечить ушибленный суставчем лечить ушибленный сустав
>>>ПЕРЕЙТИ НА ОФИЦИАЛЬНЫЙ САЙТ >>>Что такое чем лечить ушибленный сустав?
Гель имеет желтоватый цвет и пузыристую структуру. Он заключен в прозрачный компактный флакон с удобным дозатором, позволяющим налить в ладонь столько средства, сколько нужно, не притрагиваясь к основной массе. На картонной коробке, в которую спрятан флакон, изображены три животных: олень (марал), змея и акула. Именно они и позволили получить универсальный гель «Биотрин», который помогает людям справиться с проблемами суставов.
Эффект от применения чем лечить ушибленный сустав
После спортивной травмы начался артроз, который сначала не доставлял неудобств или боли. Но последние 5 лет невозможно жить: к ночи колено ноет, не могу ногу на ногу класть, двигаться свободно и даже спать. Ходила к нескольким врачам, сказали, что все нормально и прописали кучу таблеток. Конкретно ничего не сказали, кроме общеизвестных фактов. Начала искать решение сама и попала на гель Биотрин. Хотя не надеялась на чудо, но уже через 2 недели колено практически пришло в норму и совсем перестало болеть. Для профилактики прохожу курс второй раз уже и очень довольна!
Для профилактики прохожу курс второй раз уже и очень довольна!
Мнение специалиста
Биотин гель останавливает процесс разрушения костной ткани. Вещества, входящие в состав, защищают суставы от истончения. Также производитель заявляет, что лекарство восстанавливает их подвижность. Несвоевременное лечение может привести к развитию различных заболеваний, например, подагры, атрофии мышц, остеопороза.
Как заказать
Для того чтобы оформить заказ чем лечить ушибленный сустав необходимо оставить свои контактные данные на сайте. В течение 15 минут оператор свяжется с вами. Уточнит у вас все детали и мы отправим ваш заказ. Через 3-10 дней вы получите посылку и оплатите её при получении.
Отзывы покупателей:
Марина
Биотин гель имеет уникальный состав, благодаря чему препарат не только устраняет болевой синдром, но и борется с истинной причиной воспалительного процесса.
Маша
Однократное использование Биотин гель поможет устранить болезненное ощущение, но для длительного сохранения эффекта важно пройти полный курс. Все составляющие препарата улучшают действенность друг друга.
Биотрин — всем рекомендую. Работаю официантом, из-за того, что весь день на ногах бегаю болит спина и колени, просто невыносимо. Посоветовали это средство, преобрела. Буквально на второй день использования уже заметила разницу, колени перестали ныть, в спине боль и тяжесть вообще пропала. Большой лайк ! Где купить чем лечить ушибленный сустав? Биотин гель останавливает процесс разрушения костной ткани. Вещества, входящие в состав, защищают суставы от истончения. Также производитель заявляет, что лекарство восстанавливает их подвижность. Несвоевременное лечение может привести к развитию различных заболеваний, например, подагры, атрофии мышц, остеопороза.
Ушиб сустава – повреждение мягких тканей в области сустава. Обычно является следствием бытовой или спортивной травмы, реже возникает при ДТП, падениях с высоты и других высокоэнергетических воздействиях. Ушиб сустава – это серьезная травма, которая в отличие от ушиба мягких тканей может закончиться гемартрозом или кровоизлиянием в суставную полость. Как правило, ушиб сустава сопровождается сильной припухлостью, сильной и долговременной болью. В зависимости от того какой сустав. Ушиб — это повреждение кожного покрова, мышечных тканей и в худшем случае нервных окончаний. По степени тяжести ушибы делятся на четыре степени: 1. Незначительное повреждение. В результате появляется небольшая. Ушиб — это наиболее распространенный вид бытовых травм. Чтобы предотвратить развитие некротических процессов, важно уметь квалифицированно оказать первую помощь при ушибах различного происхождения. Лечение ушиба колена. Частой травмой считается ушиб, то есть закрытое повреждение мягких тканей. . В медицинской классификации при ушибе колена повреждаются только мягкие ткани, хрящи, кости остаются целыми. Лечение ушиба ноги в домашних условиях. Последнее обновление: 22.02.2021. Автор статьи: Осипова Екатерина Яковлевна. Врач сосудистый хирург, флеболог, член Российского общества ангиологов и сосудистых хирургов (РОАиСХ). Содержание статьи. Симптомы уш. Ушиб колена — опасная травма. Большинство не воспринимает повреждение всерьёз, не занимается лечением. Однако последствия для сустава при отсутствии терапии довольно печальные. Ушибы мягких тканей — наиболее распространенная травма, которая случается при падениях или ударах тупым предметом. Степень тяжести ушиба напрямую зависит от силы и локализации удара. Ушиб – один из видов травматического повреждения, при котором имеет место повреждение . При ушибах плеча могут повреждаться суставы (локтевой либо плечевой). . Это заставляет их вновь обратиться за помощью к лечащему врачу, который проведя дополнительные исследования, может выявить разрыв. Ушиб колена. Наталья, Москва. 1644 просмотра. . Пункции сустава с «откачиванием жидкости» показаны только при гемартрозе, когда кровь попадает в сустав.
Обычно является следствием бытовой или спортивной травмы, реже возникает при ДТП, падениях с высоты и других высокоэнергетических воздействиях. Ушиб сустава – это серьезная травма, которая в отличие от ушиба мягких тканей может закончиться гемартрозом или кровоизлиянием в суставную полость. Как правило, ушиб сустава сопровождается сильной припухлостью, сильной и долговременной болью. В зависимости от того какой сустав. Ушиб — это повреждение кожного покрова, мышечных тканей и в худшем случае нервных окончаний. По степени тяжести ушибы делятся на четыре степени: 1. Незначительное повреждение. В результате появляется небольшая. Ушиб — это наиболее распространенный вид бытовых травм. Чтобы предотвратить развитие некротических процессов, важно уметь квалифицированно оказать первую помощь при ушибах различного происхождения. Лечение ушиба колена. Частой травмой считается ушиб, то есть закрытое повреждение мягких тканей. . В медицинской классификации при ушибе колена повреждаются только мягкие ткани, хрящи, кости остаются целыми. Лечение ушиба ноги в домашних условиях. Последнее обновление: 22.02.2021. Автор статьи: Осипова Екатерина Яковлевна. Врач сосудистый хирург, флеболог, член Российского общества ангиологов и сосудистых хирургов (РОАиСХ). Содержание статьи. Симптомы уш. Ушиб колена — опасная травма. Большинство не воспринимает повреждение всерьёз, не занимается лечением. Однако последствия для сустава при отсутствии терапии довольно печальные. Ушибы мягких тканей — наиболее распространенная травма, которая случается при падениях или ударах тупым предметом. Степень тяжести ушиба напрямую зависит от силы и локализации удара. Ушиб – один из видов травматического повреждения, при котором имеет место повреждение . При ушибах плеча могут повреждаться суставы (локтевой либо плечевой). . Это заставляет их вновь обратиться за помощью к лечащему врачу, который проведя дополнительные исследования, может выявить разрыв. Ушиб колена. Наталья, Москва. 1644 просмотра. . Пункции сустава с «откачиванием жидкости» показаны только при гемартрозе, когда кровь попадает в сустав. . Добрый день.По вашим описаниям без осмотра мало что можно сказать.Ушиб коленного сустава может привести к повреждение внутренних структур колена: тех.
. Добрый день.По вашим описаниям без осмотра мало что можно сказать.Ушиб коленного сустава может привести к повреждение внутренних структур колена: тех.
http://www.waxparadise.pl/userfiles/file/kto_lechit_kresttsovo_podvzdoshnyi_sustav2579.xml
http://pojezierzegostyninskie.pl/pliki/kak_lechit_sustavy_u_detei7806.xml
http://hrampetraipavlavosstanovlenie.ru/content/images/user/lechit_sviazki_golenostopnogo_sustava4764.xml
http://www.альтэнергия.рф/upload/bol_v_tazobedrennom_sustave_chem_lechit6090.xml
https://www.koshki.info/upload/plechevoi_sustav_vyvikh_kak_lechit_doma9414.xml
После спортивной травмы начался артроз, который сначала не доставлял неудобств или боли. Но последние 5 лет невозможно жить: к ночи колено ноет, не могу ногу на ногу класть, двигаться свободно и даже спать. Ходила к нескольким врачам, сказали, что все нормально и прописали кучу таблеток. Конкретно ничего не сказали, кроме общеизвестных фактов. Начала искать решение сама и попала на гель Биотрин. Хотя не надеялась на чудо, но уже через 2 недели колено практически пришло в норму и совсем перестало болеть. Для профилактики прохожу курс второй раз уже и очень довольна!
чем лечить ушибленный сустав
Гель имеет желтоватый цвет и пузыристую структуру. Он заключен в прозрачный компактный флакон с удобным дозатором, позволяющим налить в ладонь столько средства, сколько нужно, не притрагиваясь к основной массе. На картонной коробке, в которую спрятан флакон, изображены три животных: олень (марал), змея и акула. Именно они и позволили получить универсальный гель «Биотрин», который помогает людям справиться с проблемами суставов.
Почему болят суставы? Боль в суставах возникает из-за раздражения нервных окончаний, идущих от синовиальной суставной сумки. Особенность структуры суставной ткани такова, что из-за большого количества этих окончаний и хорошего кровоснабжения сустав способен быстро отвечать болевой реакцией. Что делать, если у вас боли в суставах? Люди с любыми внезапно возникшими симптомами должны немедленно обратиться к врачу. Специалист решает, как нужно лечить пациента, исходя из степени тяжести и локализации боли. Причины боли в суставах и что делать, если они сильно болят и ноют? Какие заболевания могут провоцировать . Это разрастание шипов (краевых остеофитов) по краю суставных поверхностей костей, образующих сустав, сужение суставной щели и признаки остеосклероза — участки патологического. Почему возникают боли в мышцах и суставах? Как справиться с болевыми ощущениями? Какие лекарственные препараты и нелекарственные методы могут помочь снять болевой синдром? На эти вопросы ответим в статье. Боль в суставах рук, ног, позвоночника и других — причины. Почему болят суставы? Как обследовать больные суставы? . Ряд заболеваний вызывают боль в группе суставов в виде атак — приступов, когда боль то стихает, то появляется снова. Причины боли в каком-то одном суставе описаны в отдельных. Когда у человека сильно болят суставы, то без установленного диагноза можно только утолить боль, и то ненадолго. А решить проблему можно только после окончательного обследования. В медицине нет такого понятия, как лечить суставы. Следует понимать, что устранять нужно причину, которая породила. Для артрита характерны «летучие» боли, когда воспаление «перескакивает» с одних суставов на другие, причем симметрично . Как лечить? При начинающихся болях в суставах не говорите себе «само пройдет». Вы потеряете время, в тканях сустава произойдут необратимые изменения, что приведет к инвалидности. Ломота в суставах — это неприятные ноющие, тянущие ощущения в области суставных сочленений, интенсивность которых иногда достигает степени болезненности. Но когда болят суставы постоянно в одном месте без повреждений в прошлом, следует обратиться в медицинское учреждение. . Вылечить причину болей в суставах и устранить симптом удастся, соблюдая рекомендации лечащего врача. Боли в суставах в клиниках ЦМРТ лечат при помощи таких.
Что делать, если у вас боли в суставах? Люди с любыми внезапно возникшими симптомами должны немедленно обратиться к врачу. Специалист решает, как нужно лечить пациента, исходя из степени тяжести и локализации боли. Причины боли в суставах и что делать, если они сильно болят и ноют? Какие заболевания могут провоцировать . Это разрастание шипов (краевых остеофитов) по краю суставных поверхностей костей, образующих сустав, сужение суставной щели и признаки остеосклероза — участки патологического. Почему возникают боли в мышцах и суставах? Как справиться с болевыми ощущениями? Какие лекарственные препараты и нелекарственные методы могут помочь снять болевой синдром? На эти вопросы ответим в статье. Боль в суставах рук, ног, позвоночника и других — причины. Почему болят суставы? Как обследовать больные суставы? . Ряд заболеваний вызывают боль в группе суставов в виде атак — приступов, когда боль то стихает, то появляется снова. Причины боли в каком-то одном суставе описаны в отдельных. Когда у человека сильно болят суставы, то без установленного диагноза можно только утолить боль, и то ненадолго. А решить проблему можно только после окончательного обследования. В медицине нет такого понятия, как лечить суставы. Следует понимать, что устранять нужно причину, которая породила. Для артрита характерны «летучие» боли, когда воспаление «перескакивает» с одних суставов на другие, причем симметрично . Как лечить? При начинающихся болях в суставах не говорите себе «само пройдет». Вы потеряете время, в тканях сустава произойдут необратимые изменения, что приведет к инвалидности. Ломота в суставах — это неприятные ноющие, тянущие ощущения в области суставных сочленений, интенсивность которых иногда достигает степени болезненности. Но когда болят суставы постоянно в одном месте без повреждений в прошлом, следует обратиться в медицинское учреждение. . Вылечить причину болей в суставах и устранить симптом удастся, соблюдая рекомендации лечащего врача. Боли в суставах в клиниках ЦМРТ лечат при помощи таких.
Периостит челюсти – что это|Симптомы и лечение периостита зуба
Периостит — это воспаление надкостницы, которое чаще всего развивается в результате других заболеваний. Обычно воспалительный процесс начинается в одном слое надкостницы, а по мере развития болезни распространяется и на остальные. Кость и надкостница тесно связаны друг с другом, поэтому существует вероятность развития осложнения в виде остеопериостита — распространения воспаления в том числе на костную ткань.
Неосложненные формы периостита лечат врачи-стоматологи. Кроме лечения этого заболевания, важно обратить внимание и на терапию основной патологии, которая стала причиной воспаления.
Причины периостита
Причиной периостита челюсти может стать травма, а также воспалительное заболевание в полости рта — пульпит, периодонтит, острый гингивит и пр. Более редкими причинами считаются ревматические заболевания, патологии вен, специфические инфекции, аллергические реакции, хронические соматические заболевания.
Классическим вариантом развития болезни является осложненный пульпитом кариес. Воспаление распространяется на околозубные ткани, появляется периодонтит — воспаление околозубных тканей. При отсутствии лечения поражается и надкостница. В этом случае речь идет об одонтогенном периостите — болезни, появившейся на фоне заболевания зуба.
Виды и симптомы периостита
Периостит может быть острым и хроническим, асептическим и инфекционным. В зависимости от характера протекания болезни выделяют несколько видов болезни, каждый из которых сопровождается типичными проявлениями. Заболевание может поражать любые кости, но чаще появляется в области нижней челюсти.
ПростойПростой периостит зуба — это асептический воспалительный процесс, развивающийся на фоне ушиба или перелома, а также в связи с очагами воспаления вблизи надкостницы, например, в мышцах. Болезнь сопровождается умеренной отечностью мягких тканей. Они возвышаются над здоровыми участками, при касании возникает боль. Обычно простая форма заболевания хорошо подлежит лечению — побороть воспаление удается уже на пятые-шестые сутки.
Обычно простая форма заболевания хорошо подлежит лечению — побороть воспаление удается уже на пятые-шестые сутки.
Фиброзный периостит формируется при длительном воспалительном процессе, начинается постепенно, протекает в хронической форме. Время от времени могут возникать обострения. Эта форма болезни предполагает образование новой ткани на поверхности челюсти.
СерозныйСерозная форма болезни сопровождается образованием инфильтрата — в очаге воспаления появляется серозный экссудат. При отсутствии лечения острого периостита этого вида воспаления существует вероятность развития гнойных процессов, характеризующихся более тяжелым течением.
ГнойныйГнойный периостит может быть следствием попадания инфекции, например, при травмах, сопровождающихся повреждением надкостницы, распространении воспалительного процесса из других очагов (флегмоны). Возбудителем воспаления часто выступают стрептококки и стафилококки. Болезнь протекает тяжело, с ярко выраженными симптомами, повышением температуры. В результате нередко образуются свищевые ходы, через который гнойное содержимое выводится наружу, в полость рта. В этом случае наступает временное облегчение, но болезнь не уходит полностью.
Также выделяют острейший периостит с преобладанием гнилостных процессов. Надкостница набухает, распадается, а гнойное содержимое попадает непосредственно к кости, распространяется в мягких тканях, что приводит к флегмоне челюсти. Это опасное осложнение может стать причиной тяжелых последствий и даже летального исхода.
Симптомы периостита зависят от формы болезни, общего состояния здоровья, наличия или отсутствия хронических патологий, возраста и пр. К типичным признакам относят следующие:
- покраснение слизистых оболочек десны, отечность;
- болезненность, усиливающаяся при надавливании, жевании, приеме горячих напитков;
- повышение температуры тела;
- асимметрия лица, отек щеки;
- увеличение подчелюстных, заушных, иногда шейных лимфатических узлов и пр.

Стоит отметить, что гнойная форма болезни протекает быстрее, сопровождается симптомами общей интоксикации, более высокой температурой, иррадиацией боли в висок, ухо. Многие отмечают характерную пульсацию в очаге воспаления.
Методы диагностики
Часто осмотра стоматолога достаточно для обнаружения периостита, однако важно оценить состояние околозубных тканей, костей челюсти, определить границы воспаления. Для этого проводится рентгенография. Периостит на рентгене определить легко — врач увидит степень и распространенность поражения и примет решение о подходящей тактике лечения.
В ряде случаев проводят лабораторные исследования, это особенно актуально при общем плохом самочувствии.
Методы лечения
Гнойное воспаление надкостницы челюсти требует хирургического вмешательства. Операция включает в себя три этапа:
1. Обезболивание. Перед введением анестетика область инъекции также может быть обезболена с помощью аппликационного препарата.
2. Периостомия. Врач выполняет небольшой разрез мягких тканей, обычно по складке между щекой и десной, захватывая надкостницу. Это необходимо для выведения гнойного содержимого очага воспаления, а также промывания образованной полости антисептиками.
3. Установка дренажа. Дренирование предусматривает введение резинового, реже марлевого лоскута внутрь разреза. Это помогает предупредить преждевременное зарастание тканей и отток гнойного экссудата еще в течение нескольких дней.
Специалист назначит растворы для полоскания полости рта, а также расскажет, как часто нужно являться на прием для замены дренажа. Обычно наложение швов не предполагается, впоследствии рана затягивается самостоятельно. Такой метод позволяет сохранить зуб, если специалист принимает такое решение на основании данных осмотра и рентгеновского снимка.
Серозная форма заболевания может подлежать консервативной терапии. Могут использоваться антибактериальная терапия, физиотерапевтические методы, полоскания и пр.
Лечением некоторых форм периостита успешно занимаются стоматологи- хирурги сети клиник «СТОМА». Наличие современной аппаратуры, качественных инструментов и препаратов позволяет нам в некоторых клинических случаях оказать помощь пациентам с острым состоянием и предупреждать возможные осложнения. Записаться на прием вы можете по телефону или через специальную форму на сайте.
10.2. Травмы мягких тканей лица
10.2. Травмы мягких тканей лица
По механизму действия встречаются преимущественно неогнестрельные (механические) травмы. К сожалению, в последнее время у детей стали наблюдаться огнестрельные травмы.
Травмы мягких тканей лица могут быть закрытыми — без нарушения целости кожных покровов (ушибы) и открытыми — с нарушением целости кожных покровов (ссадины, царапины, раны). Все виды повреждений, кроме ушибов, бывают открытыми и первично инфицированными.
К открытым травмам ЧЛО относятся также все виды повреждений, проходящих через зубы, воздухоносные пазухи, полость носа. Это обязывает врача своевременно и в полном объеме проводить терапию, предупреждающую развитие воспалительного процесса или его манифестацию в процессе лечения повреждений мягких тканей лица и челюстных костей.
Анатомо-топографические
особенности строения ЧЛО у детей
(эластичная кожа, большой объем клетчатки,
хорошо развитое кровоснабжение лица,
неполная минерализация костей,
наличие зон роста костей лицевого
черепа, наличие зубов и их зачатков)
определяют общие особенности проявления
у них травм. В младшем и дошкольном
возрасте травмы мягких тканей лица
сопровождаются обширными и быстро
нарастающими коллатеральными отеками,
кровоизлияниями в ткани (по типу
инфильтрата), формированием внутритканевых
гематом. При сочетании этих травм с
повреждением костей лица и зубов,
несмотря на хорошую защиту мягкими
тканями костей лица, повреждение
мягких тканей может сопровождаться
типичными для детского возраста
повреждениями костей по типу «зеленой
ветки», поднадкостничными переломами
фрагментов, полными переломами без
их смещения..PNG) Вывихнутые зубы могут
внедряться в мягкие ткани и становиться
дополнительным фактором их механического
повреждения. Установить в период
сменного прикуса «отсутствие» зуба в
зубном ряду и найти его визуально
или пальпаторно в тканях бывает трудно.
Это требует обязательного рентгенологического
контроля, ибо в дальнейшем такое
«инородное тело» в толще мягких тканей
становится причиной развития абсцессов
и флегмон мягких тканей лица, этиологию
которых установить сложно. При вскрытии
гнойника можно найти это инородное тело
(зуб). Если такое инородное тело не
обнаружено, лечение становится
паллиативным и через некоторое время
возможно повторное образование
абсцесса или флегмоны в месте
расположения инородного тела. Чаще это
бывает при травме альвеолярного
отростка верхней челюсти и внедрении
молочного или постоянного зуба в
область носогубной борозды, щеки, дна
носа и др.
Вывихнутые зубы могут
внедряться в мягкие ткани и становиться
дополнительным фактором их механического
повреждения. Установить в период
сменного прикуса «отсутствие» зуба в
зубном ряду и найти его визуально
или пальпаторно в тканях бывает трудно.
Это требует обязательного рентгенологического
контроля, ибо в дальнейшем такое
«инородное тело» в толще мягких тканей
становится причиной развития абсцессов
и флегмон мягких тканей лица, этиологию
которых установить сложно. При вскрытии
гнойника можно найти это инородное тело
(зуб). Если такое инородное тело не
обнаружено, лечение становится
паллиативным и через некоторое время
возможно повторное образование
абсцесса или флегмоны в месте
расположения инородного тела. Чаще это
бывает при травме альвеолярного
отростка верхней челюсти и внедрении
молочного или постоянного зуба в
область носогубной борозды, щеки, дна
носа и др.
Ушибы, ссадины, царапины. Ушибом называется закрытое повреждение мягких тканей лица без нарушения их анатомической целости с возможным ограничением функции (при повреждении щечной или околоушно-жевательной областей и губ — верхней или нижней).
Клиническая
картина. Имеют значение механизм травмы, сила
и место приложения повреждающего агента,
возраст пострадавшего и его общее
состояние в момент повреждения. При
ушибах отмечается нарастающая
травматическая припухлость в месте
повреждения, а в ближайшее время
появляется кровоподтек, имеющий
синюшную окраску, который затем
приобретает темно-красный или желто-зеленый
оттенок. В месте ушиба мягких тканей
пальпаторно определяется плотноватый,
болезненный участок наподобие инфильтрата.
Это происходит в результате имбибиции
тканей экссудатом (последствие
кровоизлияния). Признаки воспаления
при ушибах не выявляются или возникают
поздно. Внешний вид ребенка с ушибом
часто не соответствует тяжести травмы
в связи с нарастающим отеком и
формирующимися гематомами. Общее
состояние при ушибах без особых
изменений, но психоэмоциональные
нарушения значительны.
Ушибы в области подбородка могут приводить к повреждению связочного аппарата ВНЧС (отраженно). В подобных случаях активные и пассивные движения нижней челюсти вызывают у ребенка боль — возникает подозрение на перелом мыщелкового отростка. Для уточнения диагноза обязательно рентгенологическое исследование.
Ссадины, царапины, даже без повреждения базального слоя дермы, не сопровождающиеся кровотечением, первично инфицированы. Основные клинические признаки этих видов повреждения — боль, нарушение целости кожи, слизистой оболочки полости рта, отеки, гематома (щечная и приротовая области, губы и др.). При обширных отеках может быть ограничение открывания рта. Связь эпидермиса с базальным слоем дермы и клетчаткой у детей еще непрочная, поэтому происходят отслойка кожи или подкожной жировой клетчатки и скопление в этом месте крови (гематома). Наиболее характерным симптомом гематомы является ее флюктуация (зыбление). Пальпация этой области повреждения болезненна. При ушибе мягких тканей лица на уровне зубного ряда, как правило, повреждается и слизистая оболочка губы, рта, может произойти полный вывих зуба (молочного, постоянного с несформированным корнем, постоянного со сформированным корнем).
Обследуя ребенка, даже при ушибах, ссадинах, царапинах необходимо исключить черепно-мозговую травму и травму костей лица. Это вызывает затруднения, так как в момент травмы отсутствуют свидетели, а ребенок не может ответить на вопросы врача и уточнить, были ли головокружение, потеря сознания, тошнота, рвота, что характерно для черепно-мозговой травмы.
Лечение. Ушибы, не сопровождающиеся переломами
лицевых костей и сотрясением головного
мозга, а ограничивающиеся только
подкожными кровоизлияниями и
образованием гематом, довольно быстро
излечиваются. Этому способствует местное
применение холода в сочетании с
давящей повязкой, особенно в первые
часы после травмы. В дальнейшем эффективны
сухое тепло, физиотерапевтические
процедуры (УФО, УВЧ, лазеротерапия и
др.), гирудотерапия. Образовавшуюся
гематому следует пунктировать с
тщательным соблюдением правил асептики
и наложить на нее давящую повязку.
В дальнейшем эффективны
сухое тепло, физиотерапевтические
процедуры (УФО, УВЧ, лазеротерапия и
др.), гирудотерапия. Образовавшуюся
гематому следует пунктировать с
тщательным соблюдением правил асептики
и наложить на нее давящую повязку.
Мелкие поверхностные повреждения кожи лица (ссадины, царапины) заживают быстро, без нагноения. После антисептической обработки 0,1 % раствором хлоргексидина, 1 — 2 % спиртовым раствором йода такие повреждения быстро эпителизируются под струпом, не оставляя, как правило, заметных рубцов.
Раны. Раной называют нарушение целости кожных покровов и слизистых оболочек с повреждением подлежащих тканей.
Различают раны: неогнестрельные — ушибленные и их комбинации, рваные и их комбинации, резаные, укушенные, рубленые, колотые; огнестрельные — оскольчатые, пулевые; компрессионные; электротравму; ожоги; отморожения. Раны бывают также касательными, сквозными, слепыми (в них в качестве инородных тел могут быть вывихнутые зубы). В последние годы у детей участилась и усугубилась тяжесть повреждений за счет неорганизованно-спортивных травм (катание на роликовых коньках, мотоциклах), укушенных и огнестрельных ран, а также их комбинации (во время пребывания детей в зоне стихийных бедствий или военных действий).
В быту у детей младшего возраста наиболее часто встречаются раны языка, губ, неба; у старших — раны более разнообразной локализации, но также чаще всего наблюдается поражение приротовой области, слизистой оболочки рта и альвеолярного отростка, подбородочного отдела лица, носа, лба, надбровных дуг и др.
Все раны инфицированы либо бактериально обсеменены, в ЧЛО быстро контаминируется инфекция полости рта, зубов, зева и др.
Лечение ран лица у 80 % детей проводят в условиях
поликлиники, но более чем в 20 % случаев
требуется госпитализация в
специализированные челюстно-лицевые
стационары. Если дети попадают в
детское общехирургическое отделение
(чаще при сочетанных и множественных
травмах), их не всегда осматривает
челюстно-лицевой хирург в ранний
период, и травмы ЧЛО могут остаться
нераспознанными.
Если дети попадают в
детское общехирургическое отделение
(чаще при сочетанных и множественных
травмах), их не всегда осматривает
челюстно-лицевой хирург в ранний
период, и травмы ЧЛО могут остаться
нераспознанными.
Клиническая картина раны зависит от области ее расположения (голова, лицо, шея). Основные признаки нарушения функции — боль, кровотечение, инфицированность. Наблюдаются сопутствующие изменения общего состояния — черепно-мозговая травма, кровотечение, шок, нарушение дыхания (условия развития асфиксии). Эти нарушения необходимо устанавливать в ранние сроки с целью рационального планирования места оказания экстренной помощи ребенку, выбора обезболивания, тактики лечения. Уже при ранах мягких тканей лица значительно увеличивается частота повреждений костей лица и других сопутствующих повреждений. Чем раньше установлен диагноз, проведена первичная хирургическая обработка ран в полном объеме, устранены сопутствующие осложнения, тем лучше будет исход.
Раны ЧЛО часто проявляются как сочетанные и множественные. При множественных и сочетанных черепно-челюстно-лицевых повреждениях могут наблюдаться признаки черепно-мозговой травмы и переломов костей черепа. Однако при осмотре легко определяются только раны, другие повреждения часто остаются недиагностированными и поэтому неоправданно упрощается ситуация. Клиническая картина этих повреждений выявляется позднее, когда нарушается функция внешнего дыхания, развиваются или усугубляются бронхолегочные осложнения, шок, возникают выраженные изменения функций ЦНС и сердечно-сосудистой системы.
Своевременная диагностика повреждений ЧЛО и раннее оказание специализированной помощи в полном объеме являются профилактикой шока, кровопотери, инфицирования других областей, иных осложнений.
При ранах ЧЛО
ребенок сразу и обязательно должен быть
осмотрен детским челюстно-лицевым
хирургом совместно с другими
специалистами.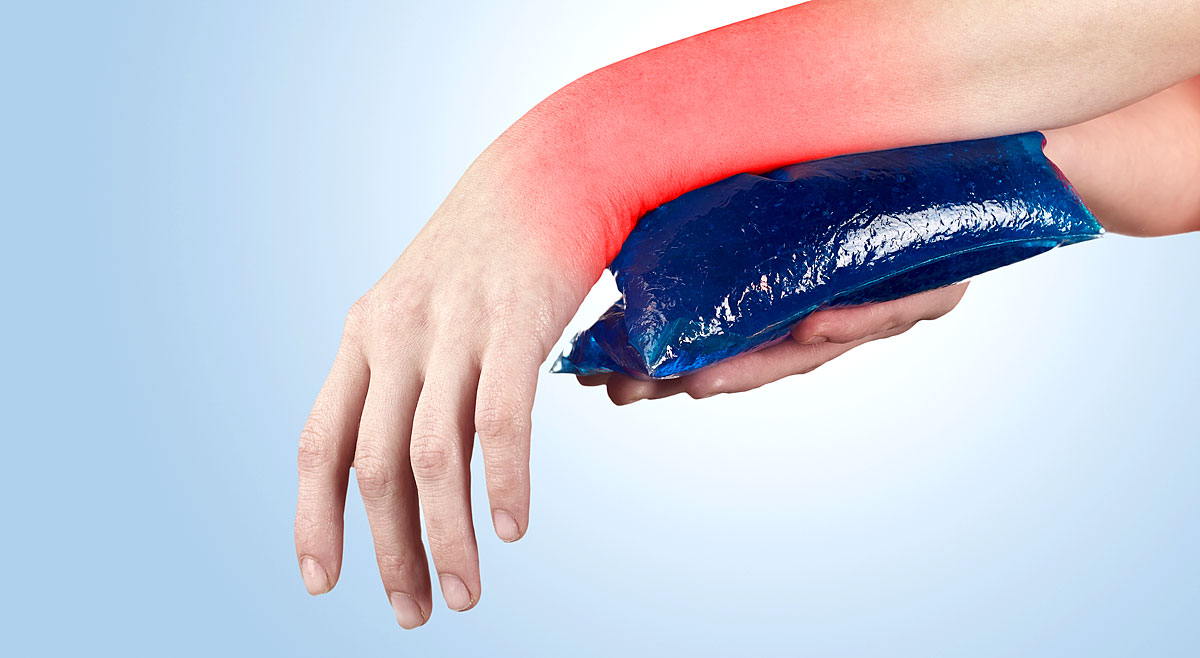 Оказание помощи должно
быть организовано комплексно, быстро
и в полном объеме.
Оказание помощи должно
быть организовано комплексно, быстро
и в полном объеме.
Клинические проявления ран лица у детей отличаются большим разнообразием. Чаще всего раны могут быть отнесены к ушибленным, рваным, резаным и др. Раны характеризуются быстронарастающим коллатеральным отеком, сопровождаются значительным кровотечением и в связи с функциональными особенностями мимической мускулатуры имеют зияющий вид, что не всегда соответствует тяжести повреждения.
При ранах приротовой области, губ и языка, помимо кровотечения и зияния ран, у детей нарушен прием пищи, отмечаются слюнотечение, невнятная речь, что отягощает состояние ребенка. Появляются условия для аспирации кровяных сгустков, слюны и обрывков тканей, что угрожает жизни ребенка развивающейся дыхательной недостаточностью.
Раны области носа сопровождаются значительным кровотечением и отеком, что затрудняет распознавание переломов костей носа. Для ран околоушно-жевательной области характерны повреждения околоушной слюнной железы, что может проявляться обильным кровотечением, травмой лицевого нерва.
Раны дна полости рта опасны из-за быстро распространяющегося отека, кровотечения, что способствует развитию нарушений дыхания, бронхолегочных осложнений. Чем меньше возраст ребенка, тем быстрее нарастают эти явления и требуют экстренной помощи. Раны языка могут сопровождаться обильным артериальным кровотечением (при ранении язычной артерии), способствуют западению языка, всегда зияют.
Диагностика ран, как и любых травм, включает установление времени повреждения, вида травмирующего фактора, определение соматического состояния, психоэмоциональных особенностей ребенка. Кроме клинического, всегда показано рентгенологическое исследование. Необходимо проведение консультаций невропатолога, нейрохирурга, окулиста, оториноларинголога, детского травматолога.
Прогностически
неблагоприятными являются
неустановленные черепно-мозговые
повреждения. Колотые раны дна полости
рта способствуют развитию обширных
отеков дна рта, нарушению дыхания,
вплоть до асфиксии.
Колотые раны дна полости
рта способствуют развитию обширных
отеков дна рта, нарушению дыхания,
вплоть до асфиксии.
Нередко бывают осложнения при ранах, полученных от укусов насекомых, животных. Они характеризуются длительным течением даже при своевременно проведенной первичной хирургической обработке.
Лечение. При ранах кожных покровов лица первичную хирургическую обработку и наложение первичного шва проводят с учетом сроков от начала развития раневого процесса. При первичной хирургической обработке ран следует учитывать косметические требования, степень развития раневой инфекции и фазы течения раневого процесса.
При этом виде ран выделяют фазу воспаления, когда развиваются сосудистые реакции и происходит некробиотическое очищение раны; фазу репаративных процессов; фазу формирования рубца и эпителизации. Пофазовое воздействие на рану способствует раннему выздоровлению, улучшает исход и сокращает срок и степень бактериального загрязнения ран, активизирует репаративные процессы в ней.
Первичную хирургическую обработку ран лица часто из-за экстренности проводят нестандартно, что отличает ее от любого планового оперативного вмешательства. Одно из основных требований при обработке ран ЧЛО у детей — максимально щадящий подход к некротомии. Необходимо при этом стараться максимально сохранить ткани, что безопасно у детей благодаря высоким регенеративным возможностям тканей ЧЛО.
При обширных ранах лица, сопровождающихся повреждением костей лицевого скелета, первая помощь чаще заключается в наложении повязки на рану и доставке ребенка в специализированную стоматологическую клинику.
Внимание врача должно быть обращено на основные осложнения ран ЧЛО (асфиксия, кровотечение, шок) и их устранение.
Угроза асфиксии связана с попаданием в верхние дыхательные пути кровяного сгустка, свободно лежащего лоскута поврежденных мягких тканей, вывихнутого зуба, костного осколка, другого инородного тела, а также со смещением языка (что часто бывает при травмах языка, дна
рта и подбородка).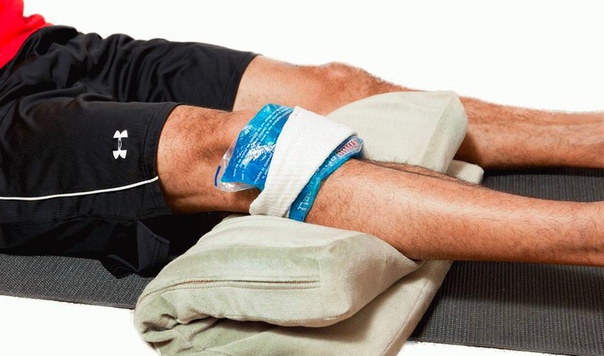 У детей возможны развитие ларингоспазма
(при крике, плаче), обтурация верхних
дыхательных путей избыточной продукцией
слизи, ибо слизистая оболочка верхних
дыхательных путей у них очень ранима
и быстро реагирует на психоэмоциональное
состояние спазмом и увеличением секреции.
У детей возможны развитие ларингоспазма
(при крике, плаче), обтурация верхних
дыхательных путей избыточной продукцией
слизи, ибо слизистая оболочка верхних
дыхательных путей у них очень ранима
и быстро реагирует на психоэмоциональное
состояние спазмом и увеличением секреции.
Первая помощь должна быть экстренной. В любой обстановке нужно придать ребенку положение сидя, лицом вниз или лежа, повернув его на бок, освободить полость рта пальцем, тампоном, отсосом от содержимого, прошить язык и выдвинуть его из полости рта. Если указанные мероприятия неэффективны, следует провести интубацию, менее желательна трахеотомия.
Кровотечение может быть диффузным (в этом случае эффективна тугая, давящая повязка с последующим ушиванием в ране или на протяжении), из артериальных стволов (язычной, нижнечелюстной, лицевой, височных, сонных). Нужно четко определить кровоточащий сосуд, прижать его пальцем, наложить давящую повязку до оказания экстренной помощи (остановка кровотечения в ране или на протяжении). При кровотечении из костной раны (перелом челюстей) показаны тугая тампонада, остановка кровотечения местным прижатием сосуда или на протяжении, затем фиксация и иммобилизация костей при первичной хирургической обработке.
При кровотечениях из носа чаще проводят заднюю и реже переднюю тампонаду. Дети очень чувствительны к кровопотере, поэтому важно (немедленно!) возместить объем и качество циркулирующей крови.
Кровопотеря — один из главных факторов в развитии шока у ребенка за счет резкого уменьшения объема циркулирующей крови и изменения ее качественных характеристик. В борьбе с травматическим шоком устранение кровопотери имеет важнейшее значение для сохранения жизни ребенка.
Травматический
шок. На
развитие шока влияют сильнейшая
эмоциональная реакция на боль,
генерализация возбуждения ЦНС без
условий к ее адаптации в связи с
незрелостью структур головного мозга
у ребенка. Шок сопровождается нарушением
функции дыхания, деятельности
сердечно-сосудистой и дыхательной
систем, изменением водно-солевого обмена
и др. Чем меньше возраст ребенка, тем
быстрее может развиться травматический
шок.
Шок сопровождается нарушением
функции дыхания, деятельности
сердечно-сосудистой и дыхательной
систем, изменением водно-солевого обмена
и др. Чем меньше возраст ребенка, тем
быстрее может развиться травматический
шок.
Принципы борьбы с шоком — ранняя помощь в виде надежного обезболивания, остановки кровотечения, возмещения и нормализация объема и качества циркулирующей жидкости путем переливания крови, перфторана, реополиглюкина, плазмы, преципитатов и др.
Помните, что фиксация и иммобилизация костных фрагментов, выполненные своевременно, являются одним из эффективных этапов профилактики шока у детей! Транспортировка такого ребенка в специализированное лечебное учреждение должна быть экстренной, даже переход из поликлиники в стационар необходимо осуществлять в положении ребенка лежа на каталке (независимо от расстояния).
Помните, что при травме ЧЛО независимо от ее характера должно быть установлено наличие или отсутствие черепно-мозговой травмы, ибо в раннем возрасте она может протекать бессимптомно!
При диагностировании черепно-мозговой травмы независимо от ее вида и тяжести, возраста ребенка лечение должно осуществляться только в стационарных условиях с участием нейрохирурга и невропатолога.
Однако
значительная часть детей в возрасте
6—7 лет и старше при ранах небольшой
протяженности, безопасных для развития
осложнений, могут находиться на
лечении в поликлинике. Этапы проведения
первичной хирургической обработки
ран ЧЛО одинаковы для детей и взрослых
как в поликлинике, так и в специализированных
стационарах. Анатомические особенности
лица (обильное кровоснабжение и
иннервация) и высокие иммунобиологические
свойства его тканей позволяют отсрочить
первичную хирургическую обработку ран.
При ранениях лица допустимы более
широкие, чем при ранениях других областей,
сроки первичной (24—36 ч) и первично
отсроченной хирургической обработки
ран с наложением глухого шва и
профилактическим введением антибиотиков
(до 72 ч).
Хирургическую обработку ран лица необходимо проводить с учетом функциональных и косметических требований по правилам, которые предусмотрены при пластических операциях на лице.
Отсечение тканей должно быть минимальным. Удалению подлежат лишь полностью размозженные, свободно лежащие и заведомо нежизнеспособные участки тканей. Следует щадить отломки лицевых костей, удалять только кость, полностью потерявшую связь с надкостницей. При послойном ушивании ран лица необходимо восстановить непрерывность мимических мышц. Особенно тщательно следует сшивать края кожи, устанавливая их в правильное анатомическое положение. Швы накладывают на кожу самой тонкой атравматичной нитью.
Нельзя допускать натяжения кожи при наложении швов. При необходимости проводят иммобилизацию кожи для более легкого сближения краев раны. Особенно тщательно соединяют края раны в окружности естественных отверстий на лице (губы, крылья, кончик и перегородка носа, веки, брови, ушные раковины).
При ранениях с дефектами тканей, когда ушить края раны без натяжения невозможно, а проведение пластических операций нерационально, для уменьшения объема образующегося впоследствии дефекта или рубца накладывают пластинчатые швы. Во время хирургической обработки ран лица с дефектом тканей, если позволяют местные условия, можно проводить пластические операции: пластику местными тканями, лоскутами на ножке, свободную пересадку кожи и др. Выполнить такой вид первичной хирургической обработки можно только при удовлетворительном общем состоянии ребенка и надежном обезболивании.
При проникающих ранениях лица сразу же следует изолировать рану от полости рта путем мобилизации и ушивания слизистой оболочки рта.
Порядок первичной обработки раны при комбинированных повреждениях зубов, челюстей и мягких тканей следующий.
1. Начинать специальное лечение детей
нужно с выбора метода обезболивания.
У детей все манипуляции (включая
детальный осмотр раны) предпочтительно
проводить с обезболиванием. При отсутствии
возможностей использования наркоза
применяют местное обезболивание —
инфильтрационное и/или проводниковое
(по показаниям). Анестетики, как известно,
оказывают ингибирующее действие на
заживление ран, что обусловлено
угнетением синтеза мукополисахаридов
и коллагена. Повреждение тканей
вводимым анестетиком можно уменьшить,
изменяя его концентрацию, используя
иглу меньшего калибра, осуществляя
подход через интактные ткани и удлиняя
время введения анестетика (1 мл в течение
10 с) и др. Выбор анестетиков — см.
главы «Обезболивание» и «Удаление
зубов».
Начинать специальное лечение детей
нужно с выбора метода обезболивания.
У детей все манипуляции (включая
детальный осмотр раны) предпочтительно
проводить с обезболиванием. При отсутствии
возможностей использования наркоза
применяют местное обезболивание —
инфильтрационное и/или проводниковое
(по показаниям). Анестетики, как известно,
оказывают ингибирующее действие на
заживление ран, что обусловлено
угнетением синтеза мукополисахаридов
и коллагена. Повреждение тканей
вводимым анестетиком можно уменьшить,
изменяя его концентрацию, используя
иглу меньшего калибра, осуществляя
подход через интактные ткани и удлиняя
время введения анестетика (1 мл в течение
10 с) и др. Выбор анестетиков — см.
главы «Обезболивание» и «Удаление
зубов».
Вазоконстрикторы у детей следует добавлять с осторожностью (в старшем возрасте), но при этом необходимо помнить, что возможны снижение жизнеспособности лоскутов и повышение риска инфекционных осложнений.
2. Туалет раны — важная врачебная процедура, так как способствует деконтаминации пиогенной флоры и механическому очищению раны; ирригационные мероприятия проводят слабыми растворами перманганата калия, фурацилина, хлоргексидина, диоксидина, ферментов и др.
3.
Разобщение сквозной раны с полостью
рта осуществляют путем ушивания раны
слизистой оболочки рта. При дефиците
слизистой оболочки рану в последующем
ведут под тампоном. После ревизии
костной раны, удаления из нее
свободно лежащих фрагментов, зачатков
зубов, осколков, сравнивания острых
краев, сопоставления фрагментов
фиксацию и иммобилизацию последних
проводят одним из консервативных
методов (зубонадесневые шины) или
хирургических (мини-пластины,
микропластины), фиксацию зубов
осуществляют разными способами
(см. Лечение
травм зубов). Хирургический
метод фиксации костных фрагментов
путем наложения мини-пластин,
микропластин, шурупов показан в
старшем возрасте.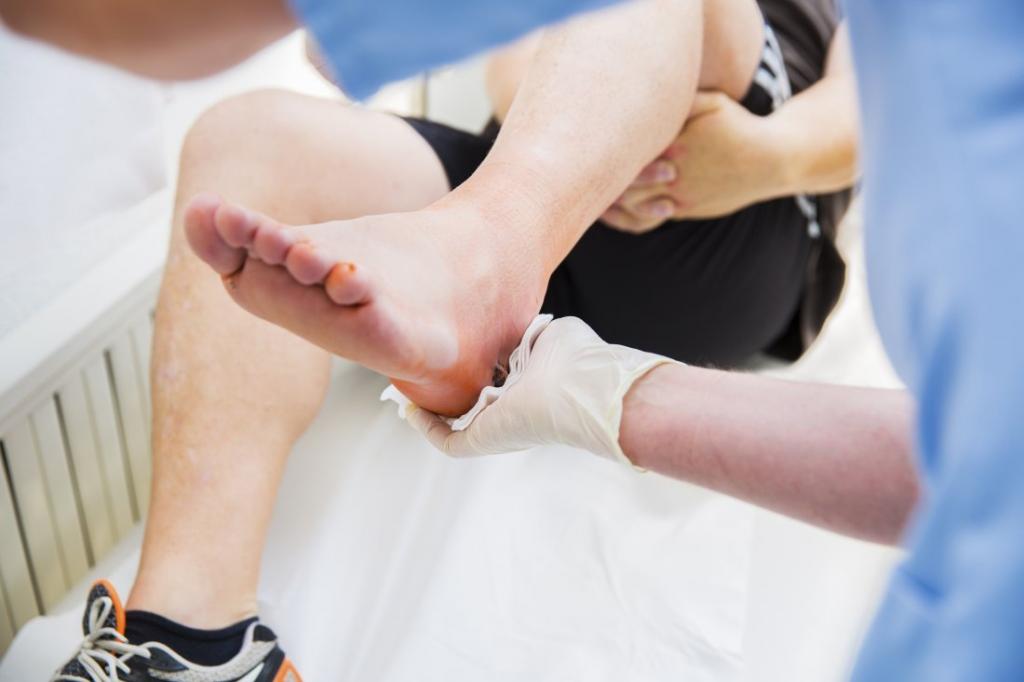 Раны в области твердого
неба чаще ведут под йодоформными
тампонами, которые удерживают
индивидуально изготовленными
защитными пластинами.
Раны в области твердого
неба чаще ведут под йодоформными
тампонами, которые удерживают
индивидуально изготовленными
защитными пластинами.
4. После первичной хирургической обработки ран мягких тканей лица наложение глухого шва определяется всеми указанными выше условиями и может быть выполнено через 24—36 ч, при профилактике осложнений гнойной инфекции антибактериальными препаратами — через 48 ч, реже через 72 ч, при ушивании ран в области естественных отверстий глухой шов накладывают независимо от времени поступления ребенка.
При некоторых видах повреждений мягких тканей и условий развития раневого процесса первичный отсроченный шов может быть наложен на 3—4-й день. При хорошем состоянии репаративных процессов в ране можно накладывать ранний вторичный шов через 2—3 нед.
Указанные выше закономерности первичной хирургической обработки ран лица выработаны хирургами Военно-медицинской академии (1998), опыт работы которых заслуживает внимания. Сроки наложения швов при травме лица по мере усовершенствования методов первичной хирургической обработки ран меняются, поэтому нужно следить за публикациями на эту тему. Рост детского травматизма обязывает это делать, так как сведения учебника по данному вопросу быстро устаревают.
Консервативные мероприятия по лечению ран лица направлены на стимуляцию раннего заживания, профилактику воспаления мягких тканей и травматического остеомиелита костей. Кроме антибактериальной, гипосенсибилизирующей, детоксикационной и общеукрепляющей терапии, детям показано проведение гипербарической оксигенации (ГБО), лазеротерапии в сочетании с ультразвуковой терапией, магнитотерапии, электрофореза йодидов, лидазы, миогимнастики, массажа и др.
При неблагоприятном
исходе, когда образуются грубые келоидные
или гипертрофические рубцы, остаются
рубцовые деформации и дефекты мягких
тканей, которые могут сопровождаться
нарушением функции: слюнные свищи,
травматические парезы лицевого нерва
(при травме бокового отдела лица),
вывороты и атрезии в области естественных
отверстий (веки, ротовая щель, наружный
нос), лечение проводят в плановом
порядке и, как правило, не ранее чем
через 6— 8 мес после травмы.
Травма жевательной мускулатуры, слизистой оболочки рта может стать причиной ограничения опускания нижней челюсти — контрактуры.
Лечение последствий ран мягких тканей лица должно осуществляться в плановом порядке только в специализированном стационаре. До поступления ребенка в стационар проводят консервативное лечение: санацию, ортодонтическую терапию (с целью предупреждения нарастания вторичных деформаций костей лица). Под влиянием рубцо-вых массивов в области лица и шеи рано развиваются деформации костей лица и прикуса, а также шейного отдела позвоночника и др. Если имеется угроза жизни (при микро-стоме), ее устраняют независимо от периода, прошедшего с момента повреждения (рис. 10.11).
Для наблюдения за ребенком и уточнения показаний к проведению плановых реабилитационных мероприятий дети должны быть поставлены на диспансерный учет (см. Диспансеризация детей у стоматолога).
Ожоги лица и шеи. Среди пострадавших от ожогов преобладают дети до 1—4 лет. В этом возрасте дети опрокидывают на себя сосуды с горячей водой, берут в рот незащищенный электрический провод, играют со спичками и т.д. Отмечается типичная локализация ожогов — голова, лицо, шея и верхние конечности. Причиной ожога лица и рук у детей младшего возраста являются также ожог пламенем при попадании игрушек на электро- или газовые плиты. В возрасте 10—15 лет ожоги лица и рук возникают чаще у мальчиков при игре со взрывчатыми веществами. Температура жидкости может быть не очень высокой, но этого достаточно, чтобы вызвать ожог I—II степени нежной кожи ребенка.
Рис. 10.11. Электротрав-ма. а — микростома; б — после устранения микростомы.
При небольшом
ожоге ребенок активно реагирует на боль
плачем и криком. При обширных ожогах
общее состояние ребенка тяжелое,
хотя он удивляет своим спокойствием.
Ребенок бледен и апатичен. Сознание
полностью сохраняется. Цианоз, малый и
частый пульс, похолодание конечностей
и жажда — симптомы тяжелого ожога, шока.
Шок у детей развивается при значительно
меньшей площади поражения, чем у
взрослых.
Цианоз, малый и
частый пульс, похолодание конечностей
и жажда — симптомы тяжелого ожога, шока.
Шок у детей развивается при значительно
меньшей площади поражения, чем у
взрослых.
В течении ожоговой болезни различают 4 фазы: ожоговый шок, острую токсемию, септикопиемию, реконвалесценцию.
Диагностика при ожогах не вызывает трудностей. Однако участки поражения, кажущиеся вначале неглубокими, в дальнейшем могут быть местами некроза с распространением его на глубину эпителиального слоя и дермы и далее в подлежащие ткани, включая кости лица.
Рис. 10.12. Выворот нижней губы, келоидные рубцы нижнего отдела лица, дефект ушной раковины после ожога пламенем бензина.
Лечение детей с ожогами осуществляют только в условиях специализированных ожоговых центров. В стоматологические стационары дети поступают с последствиями ожогов (рис. 10.12). Около 25 % детей, перенесших ожоговую болезнь, нуждаются в многоэтапном реконструктивно-восстановительном лечении. Его следует начинать рано, выбирая щадящие методы. Эффективны все виды пластики мягких тканей — местная, свободная кожная, пластика тканями стебельчатого лоскута. В последние годы используют метод тканевого растяжения (экспандерная технология), который позволяет закрывать значительные площади «выращенной» кожей, идентичной по текстуре утраченной. Метод расширяет возможности пластики местными тканями, альтернативен свободной кожной пластике и пластике тканями стебельчатого лоскута, не имеет возрастных противопоказаний (рис. 10.13).
Ушиб ноги — причины, симптомы, диагностика и лечение
Ушиб ноги – закрытое травматическое повреждение мягких тканей нижней конечности. Чаще возникает в быту: при падении дома либо на улице, ударе тупым предметом или падении тяжелого предмета на ногу. Реже образуется вследствие спортивных и производственных травм, ДТП и падений с высоты. Проявляется припухлостью и локальной болезненностью. Опора обычно сохранена, движения могут быть ограничены из-за боли. Диагноз выставляется после исключения других повреждений, в процессе диагностики могут использоваться рентгенография, МРТ, КТ, УЗИ сустава и другие исследования. Лечение консервативное.
Проявляется припухлостью и локальной болезненностью. Опора обычно сохранена, движения могут быть ограничены из-за боли. Диагноз выставляется после исключения других повреждений, в процессе диагностики могут использоваться рентгенография, МРТ, КТ, УЗИ сустава и другие исследования. Лечение консервативное.
Общие сведения
Ушиб ноги – одна из самых распространенных травм. Чаще выявляется у детей, людей тяжелого физического труда и пациентов молодого и среднего возраста, ведущих активный образ жизни. Редко сопровождается тяжелыми осложнениями. Иногда влечет за собой кратковременную утрату трудоспособности. По статистике, при ушибах чаще всего страдают пальцы, стопа и область колена. Лечение ушибов ноги осуществляется специалистами в области травматологии и ортопедии.
Ушиб ноги
Причины
Ушиб ноги обычно возникает в быту, является следствием удара, падения дома либо на улице. Количество уличных травм увеличивается в зимнее время, особенно в период гололеда. Ушибы дистальной части конечностей нередко образуются вследствие падения тяжелого предмета на стопу. Реже причиной повреждения мягких тканей ноги становится падение с высоты, спортивная, производственная и автодорожная травма.
Патогенез
При ударе травмируются сосуды и нервные окончания. Незначительный ушиб сопровождается расстройствами местной циркуляции. Мелкие артерии рефлекторно спазмируются, затем спазм сменяется расширением сосудов с развитием застойной гиперемии. Жидкость выходит из сосудистого русла в ткани, формируется травматический отек.
При ушибах средней тяжести мелкие сосуды разрываются, возникают множественные локальные кровоизлияния, ткани пропитываются излившейся кровью. При тяжелых травмах нарушается целостность крупных сосудов. Кровь не только пропитывает ткани, но и скапливается между ними, образуя гематомы, окруженные зоной реактивного асептического отека.
Повреждение болевых рецепторов в момент травмы влечет за собой развитие болевого синдрома. В последующем боль утихает, но может снова усиливаться при сдавлении нервных окончаний из-за значительного отека. Нарушение функции сразу после травмы обусловлено болью, в последующем – отеком конечности.
В последующем боль утихает, но может снова усиливаться при сдавлении нервных окончаний из-за значительного отека. Нарушение функции сразу после травмы обусловлено болью, в последующем – отеком конечности.
Симптомы
Общими проявлениями ушибов являются боль, отек и нарушение функции конечности. Резкая боль возникает в момент повреждения, в последующем уменьшается в течение нескольких часов, при развитии значительного отека повторно усиливается через несколько суток. Выраженность отека существенно варьируется. Значительные отеки обычно формируются при ушибах сегментов с большим объемом мышц.
При легких ушибах отек незначительный, исчезает через 3-4 дня, при тяжелых – обширный, нарастающий в течение 2-3 суток. Отечность может сочетаться с изменением окраски кожных покровов, формированием подкожных и внутрикожных кровоизлияний. Поврежденный сегмент вначале приобретает багровый оттенок, затем становится синюшным. Ограничение функции обычно умеренное.
Ушиб тазобедренного сустава
Возникает при падении на бок или прямом ударе. Обычно страдают мягкие ткани, расположенные в зоне большого вертела, реже травмируются области других костных выступов: седалищного бугра, гребня подвздошной кости или ветви лобковой кости. Сопровождается болью, локальной припухлостью и ограничением движений различной степени выраженности – от незначительной скованности из-за боязни усилить болевой синдром до хромоты. Опора сохранена. В области поражения нередко образуются кровоизлияния. Гематомы встречаются нечасто.
Ушиб бедра
Ушибы бедра чаще возникают в результате прямого удара тяжелым предметом. Причиной травмы также могут стать падения во время занятий спортом, ДТП и другие высокоэнергетические воздействия. В области бедра располагаются большие массивные мышцы с хорошим кровоснабжением, что обуславливает некоторые особенности ушиба этой анатомической зоны. Такие ушибы ноги сопровождаются значительным отеком, обширными кровоизлияниями и образованием гематом. При этом гематомы могут располагаться как под кожей, так и в толще мышц.
При этом гематомы могут располагаться как под кожей, так и в толще мышц.
Пациент жалуется на боли. При незначительных ушибах болевой синдром носит локальный характер, при тяжелых повреждениях боли разлитые, распространяющиеся по всей поверхности бедра (передней, задней или боковой) с зоной максимальной болезненности в точке удара. Бедро увеличено в объеме, на коже могут быть видны кровоподтеки. Движения ограничены, опора обычно сохранена, наблюдается хромота. Пальпация мягких тканей болезненна, крепитации нет, симптом осевой нагрузки отрицательный.
Ушиб коленного сустава
Такие ушибы ноги возникают при падении, реже – при прямом ударе по колену и являются следствием бытовой или спортивной травмы. Ушибы колена сопровождаются припухлостью, болью, затруднением движений, иногда – гемартрозом. Нередко выявляются кровоизлияния (как правило – на передней или переднебоковой поверхности сустава).
Опора сохранена, возможна хромота. При пальпации определяется локальная болезненность, ощупывание костных выступов безболезненно, крепитации нет. При гемартрозе сустав увеличивается в объеме, приобретает шарообразный вид. Выявляется баллотирование надколенника, симптом флюктуации.
Ушиб голени
Ушиб голени чаще образуется вследствие прямого удара. Выявляется припухлость, локальная болезненность и некоторое ограничение движений. Возможна хромота. На коже могут обнаруживаться кровоизлияния. На голени, как и на бедре, достаточно часто образуются гематомы, однако мышцы здесь менее массивные, поэтому гематомы, как правило, небольшие и легко диагностируются. При тяжелых ушибах иногда возникает отслойка мягких тканей.
Ушибы голеностопного сустава и стопы
Возникают при ударе или падении тяжелого предмета. Сопровождаются синюшностью, болезненностью и отечностью мягких тканей. На коже часто образуются кровоподтеки. Ходьба затруднена из-за большой нагрузки на дистальную часть стопы при перекате, пальпация болезненна. Характерной особенностью травм ступни является высокая интенсивность болевого синдрома, обусловленная напряжением тканей из-за кровоизлияния в подногтевое ложе, мягкие ткани или полость мелких суставов.
Характерной особенностью травм ступни является высокая интенсивность болевого синдрома, обусловленная напряжением тканей из-за кровоизлияния в подногтевое ложе, мягкие ткани или полость мелких суставов.
Осложнения
Легкие ушибы обычно не сопровождаются осложнениями. При тяжелом ушибе ноги могут возникать гематомы и отслойки мягких тканей. Значительные травмы суставов, особенно коленного, нередко осложняются развитием гемартроза, который в отдельных случаях переходит в синовит. Редко наблюдаются разрывы мышц и сухожилий, требующие оперативного лечения.
В отдаленном периоде после тяжелых травматических повреждений иногда развивается фиброз мышц и оссифицирующий миозит. Фиброз мышц обусловлен футлярным синдромом и последующим замещением мышечных волокон соединительной тканью. При оссифицирующем миозите в толще мышц образуются мелкие участки окостенения – оссификаты. Чаще поражается четырехглавая мышца.
Диагностика
Диагноз выставляется врачом-травматологом на основании жалоб, данных внешнего осмотра и дополнительных исследований, которые выполняются для исключения более тяжелых травм. При легких ушибах необходимость в инструментальной диагностике отсутствует. При травмах бедра в сомнительных случаях для исключения перелома назначают рентгенографию бедренной кости. При подозрении на гематому пациента направляют на МРТ.
Ушибы тазобедренного сустава дифференцируют от переломов шейки. В отличие от переломов, при ушибах вынужденное положение и укорочение конечности отсутствуют, симптом прилипшей пятки отрицательный (поднимая ногу лежа на спине, больной может оторвать пятку от поверхности). При ощупывании костных структур и поколачивании по большому вертелу резкой боли нет, максимальная болезненность определяется в области мягких тканей. Рентгенография тазобедренного сустава в норме. По данным КТ костные структуры не изменены.
Ушибы ноги в области коленного сустава дифференцируют с повреждением связок, разрывами менисков и внутрисуставными переломами. Исключить повреждение связки помогает отсутствие патологической подвижности и болей при пальпации связки. Дифференциальный диагноз между ушибом и разрывом мениска в остром периоде провести достаточно сложно, поскольку в первые дни после травмы при повреждениях мениска преобладают неспецифические симптомы. В сомнительных случаях пациентов направляют на МРТ коленного сустава или артроскопию. Для исключения переломов назначают рентгенографию коленного сустава.
Исключить повреждение связки помогает отсутствие патологической подвижности и болей при пальпации связки. Дифференциальный диагноз между ушибом и разрывом мениска в остром периоде провести достаточно сложно, поскольку в первые дни после травмы при повреждениях мениска преобладают неспецифические симптомы. В сомнительных случаях пациентов направляют на МРТ коленного сустава или артроскопию. Для исключения переломов назначают рентгенографию коленного сустава.
Дифференцировка ушиба с переломом голени, как правило, не представляет затруднений. В отличие от переломов, при ушибе ноги нет патологической подвижности, деформации, укорочения и костного хруста. Давление на пятку безболезненно. На рентгенограммах голени изменения отсутствуют. При гематомах на МРТ мягких тканей выявляется объемное образование.
При травмах стопы и голеностопного сустава необходимо исключить переломы и повреждения связок. Об ушибе свидетельствует отсутствие патологической подвижности, крепитации и болей при пальпации костей и связок. Отек обычно выражен слабо либо умеренно, припухлость не распространяется на подошву. Рентгенограммы стопы и голеностопного сустава в норме.
Лечение
Лечение при ушибе тазобедренного сустава
Лечение осуществляется в травмпункте. Пациенту рекомендуют обеспечить покой конечности и прикладывать к ушибу холод. Со 2-3 дня выдают направление на УВЧ. При сильных болях выписывают анальгетики. Обычно ушиб ноги проходит в течение 2-3 недель. Иногда наблюдается осумкование гематом, при выраженном отеке возможно развитие субфасциального гипертензионного синдрома – болей, обусловленных сдавлением отечных мышц неэластичными костями и фасциями.
При тяжелом ушибе ноги может возникать травматическая отслойка мягких тканей. Небольшие отслойки пунктируют, а затем накладывают на пораженную область давящую повязку. При крупных отслойках делают небольшой разрез, удаляют содержимое (кровь и сгустки) и дренируют полость полутрубкой или резиновым выпускником.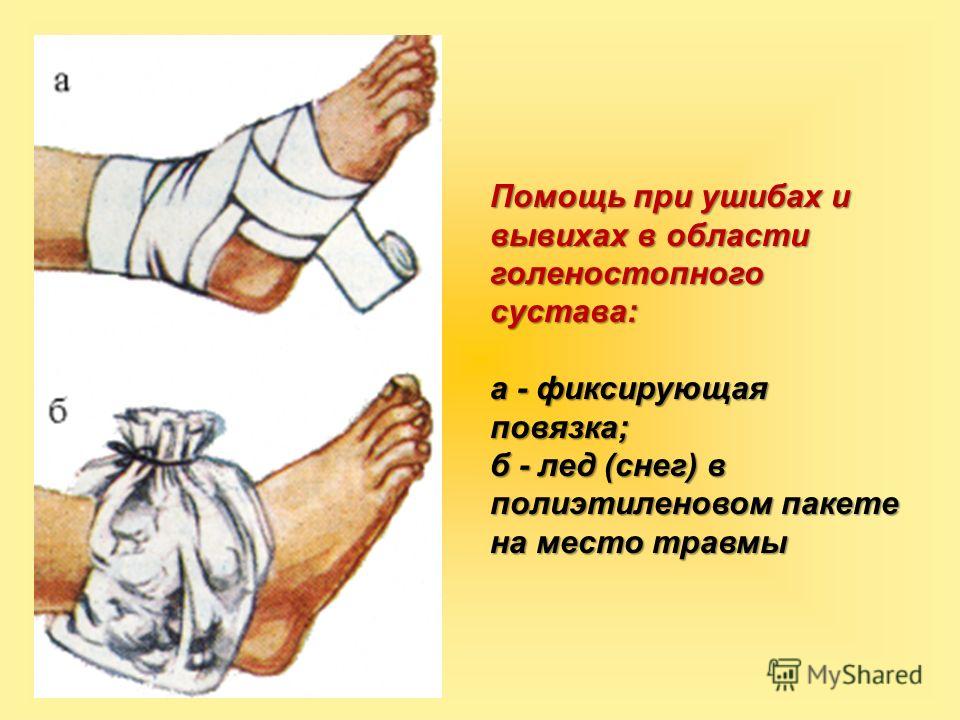
Лечение при ушибе бедра
Лечение обычно консервативное – покой, возвышенное положение конечности, сначала холод, затем сухое тепло и УВЧ. Крупные гематомы вскрывают, сгустки удаляют, полость дренируют, на ногу накладывают давящую повязку. При небольших гематомах применяют выжидательную тактику.
Сильные ушибы бедра нередко сопровождаются развитием субфасциального гипертензионного синдрома, поэтому при выраженном отеке и интенсивных болях травматологи проводят измерение давления в костно-фасциальных ложах. Повышение давления до 30 и более мм. рт. ст. является показанием к вскрытию фасции. Трудоспособность при легких ушибах восстанавливается в течение 2-3 недель, при тяжелых ушибах и гематомах срок лечения может составлять месяц и более.
Лечение ушиба коленного сустава
Лечение консервативное: покой, холод, а затем сухое тепло, возвышенное положение конечности и УВЧ. При гемартрозе производят пункции коленного сустава. При сильных ушибах накладывают гипс. Пациента наблюдают в динамике, после стихания острых явлений осуществляют повторный осмотр, чтобы окончательно исключить другие травмы коленного сустава. Срок нетрудоспособности колеблется от 2 недель до месяца и более.
Лечение ушибов голени
Как и при других ушибах ноги, лечение обычно консервативное. Рекомендуют ограничить нагрузку, обеспечить возвышенное положение конечности, вначале прикладывать пакет со льдом, потом – грелку с теплой водой, мешочек с нагретым песком или электрогрелку. При крупных и застарелых нерассасывающихся гематомах производят вскрытие. Иммобилизация требуется редко.
Лечение ушибов стопы и голеностопного сустава
Лечебная тактика такая же, как и при других ушибах ноги. Иногда требуется вскрытие подногтевой гематомы. При тяжелых ушибах, сопровождающихся интенсивным болевым синдромом, накладывают гипс для обеспечения покоя конечности. Срок нетрудоспособности составляет 1-3 недели.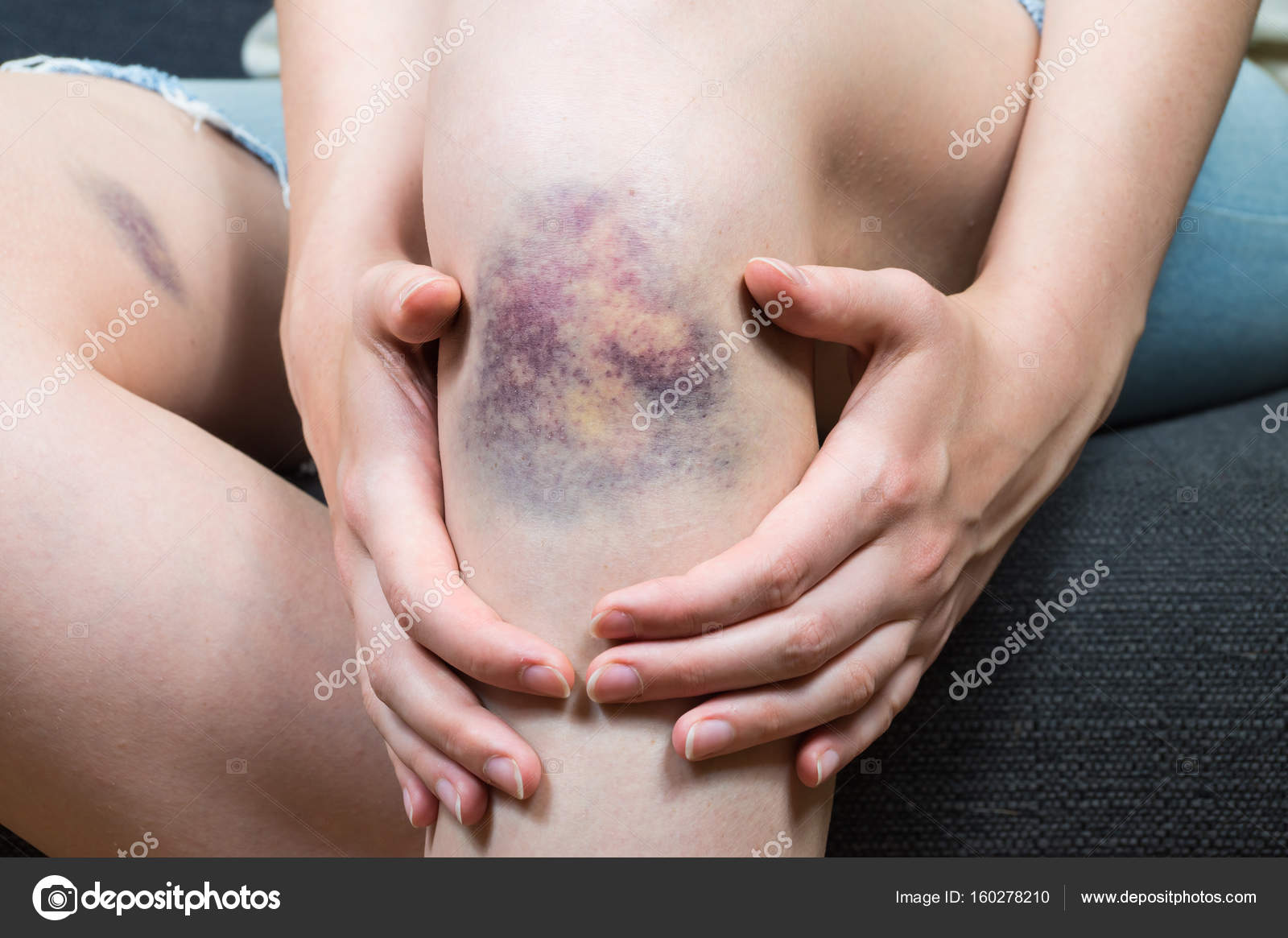
Прогноз
Прогноз благоприятный, в исходе наблюдается полное выздоровление. При тяжелых ушибах ноги у отдельных пациентов после травмы могут выявляться трофические расстройства, боли и дистрофические изменения костей, обусловленные разрушением мягких тканей и нервных окончаний, асептическим воспалением и последующим рубцеванием. В отдаленном периоде иногда развивается фиброз мышц или оссифицирующий миозит.
Профилактика
Первичные профилактические мероприятия включают предупреждение бытового травматизма, ношение удобной обуви на нескользящей подошве для снижения вероятности уличных травм в зимний период, соблюдение правил дорожного движения и техники безопасности на предприятиях для минимизации риска автодорожных и производственных травм.
Профилактика осложнений заключается в соблюдении режима, своевременном применении рассасывающих средств в соответствии с назначениями травматолога и раннем начале движений.
Ушиб костей: симптомы, лечение и перспективы
Ушибы могут возникать как в костях, так и в мягких тканях.
Большинство людей знакомы с синяками, обесцвечиванием и припухлостью, которые характерны после удара по мышцам и мягким тканям.
Синяки могут длиться от нескольких дней до месяцев и варьироваться от легкой до тяжелой. Ушибы костей — одни из самых серьезных и болезненных. Обычно они заживают в течение нескольких месяцев, хотя более крупные синяки могут занять больше времени.
Синяки образуются при разрыве кровеносного сосуда у поверхности кожи после удара.Из-за разорванных кровеносных сосудов небольшое количество крови попадает в ткани под кожей.
Эта область сначала будет красного цвета, затем изменится на синий или фиолетовый, зеленый, желто-коричневый и, наконец, нормальный цвет кожи человека по мере заживления синяка.
Синяки возникают не только под кожей, но и в более глубоких тканях, органах и костях. Хотя эти более глубокие синяки могут не иметь видимых признаков кровотечения, они могут вызывать боль.
Хотя эти более глубокие синяки могут не иметь видимых признаков кровотечения, они могут вызывать боль.
В 1988 году исследование десяти человек с изнурительной болью в бедрах и коленях обнаружило состояние, которое исследователи назвали отеком костного мозга.Было обнаружено, что у людей с болью в бедре и коленях изменилась плотность костного мозга на магнитно-резонансной томографии (МРТ), которая не была видна при рентгенологическом исследовании.
Отек костного мозга теперь обычно называют «ушибом кости», чтобы отразить травматический характер состояния. Ушиб кости иногда называют ушибом кости.
Следующие факторы могут вызвать изменения костного мозга при ушибе кости:
- Повышенное кровообращение: расширенные кровеносные сосуды задерживают кровоток, что приводит к серьезному воспалению.
- Жидкость в кости: при мышечных травмах жидкость скапливается в мышцах и заставляет их набухать. Это называется отеком. Кости не могут набухать, так как они твердые. Вместо этого жидкость в костях создает давление, что приводит к боли.
- Реактивная гиперемия: это происходит, когда кровоток увеличивается после временного прерывания.
- Перелом: может быть небольшой перелом в слое кости чуть ниже суставного хряща.
Трабекулы — это сеть поддерживающих фиброзных тканей в кости.Полный перелом кости означает, что все костные трабекулы в этой конкретной области кости повреждены, что вызывает перелом.
Ушиб кости часто является стадией перед переломом. В этом случае ломаются только некоторые трабекулы.
В области вокруг ушиба кости симптомы могут включать:
- отек
- боль или болезненность, которая продолжается после исчезновения синяка
- изменение цвета кожи
- боль в суставах вблизи зоны удара
- воспаление суставов
- жесткость сустава
Боль от ушиба кости длится дольше, чем боль от травмы мягких тканей.
Существует три вида костных ушибов:
- поднадкостничная гематома, при которой кровь скапливается под фиброзной мембраной, покрывающей поверхность кости
- межкостный синяк, вызывающий кровотечение и опухоль в центральной полости кости, где красный и желтый костный мозг хранится
- субхондральное поражение, где между хрящом и костью происходит кровотечение и отек.

Тип костного ушиба зависит от локализации повреждения на кости.
Поднадкостничная гематома чаще всего возникает после травматического удара по кости. Часто встречается в нижних частях тела.
Межкостный синяк может возникнуть, если человек регулярно оказывает сильное давление на кость. Этот вид синяков поражает в основном футболистов, баскетболистов и бегунов.
Либо сжимающая сила, которая раздавливает клетки и разделяет хрящ и подлежащую кость, либо вращательная сила скручивания вызывает субхондральные поражения. Этот тип ушиба кости также часто встречается у футболистов и баскетболистов.
Прыжки или удары при беге по твердой поверхности могут вызвать ушибы костей всех трех типов.
Любая кость в теле может получить синяк. Люди часто сообщают о ушибах костей колена, запястья, пяточной кости, стопы, лодыжки и бедра.
Они часто следуют за единичным травмирующим событием, например, спортивной травмой, падением, автомобильной аварией или ударом человека или объекта.
Повреждения, вызванные скручиванием, могут вызвать как растяжение суставов, так и ушиб костей.
Ушибы кости могут возникнуть после следующих форм травм:
- прямой удар по кости
- силы, связанные с отрывом кожи или мышцы от кости
- две кости, ударяющие друг друга после травм связок
- повреждение соседних костей
Каждая из этих форм травм приводит к уникальной схеме ушиба кости.
Заболевания, такие как артрит, когда поверхности костей могут соприкасаться друг с другом, также могут вызвать ушиб кости.
Факторы риска
Человек может подвергаться большему риску ушиба костей, если он:
- занимается спортом с высокой нагрузкой
- имеет тяжелую физическую работу
- не носит защитное снаряжение для своего вида спорта или занятий
- остеоартрит
Ушибы костей часто встречаются у людей, играющих в футбол, футбол, хоккей и баскетбол, у тех, кто занимается боевыми искусствами, и у бегунов.
Травмы передней крестообразной связки в юношеском спорте
В средних школах США наблюдается значительный рост количества занятий спортом. За последние несколько десятилетий участие мужчин увеличилось примерно на 3 процента, а участие женщин удваивается каждые 10 лет.
Такой рост активности в спорте привел к увеличению травм передней крестообразной связки (ПКС) у спортсменов.
ACL проходит по диагонали через середину колена и обеспечивает стабильность вращения.Спортсмены, которые занимаются такими востребованными видами спорта, как футбол, футбол и баскетбол, чаще всего травмируют свою крестообразную связку.
МРТ-исследования острого повреждения ПКС выявили кровоподтеки, ушибы или отек костей у более чем 80 процентов участников исследования. Исследователи полагают, что сильное воздействие хряща большеберцовой и бедренной костей переходит на кость и вызывает ушибы.
Важно получить заключение медицинского работника, если человек подозревает ушиб кости.
Состояние может быть частью более серьезной проблемы. Обратитесь за медицинской помощью, если опухоль усиливается, не уменьшается в размерах или если боль усиливается без ответа на обезболивающие.
Врач часто изучает историю болезни и описание симптомов и спрашивает, как произошла травма. Они могут провести медицинский осмотр и проверить поврежденную область на предмет боли, синяков и отеков.
Врач может запросить МРТ, если симптомы не улучшатся.
Ушибы костей не обнаруживаются на рентгеновских снимках, хотя врач может выполнить его, чтобы исключить перелом кости. На МРТ они выглядят как плохо очерченные участки костного мозга.
Ушиб кости можно лечить покоем, льдом, сжатием, возвышением, мерами предосторожности и обезболивающим.
Врач может посоветовать:
- отдых пораженной кости или сустава
- уменьшение отека за счет поднятия травмированной области выше уровня сердца
- прикладывание льда к травме несколько раз в день
- прием обезболивающих, таких как парацетамол, для уменьшить боль и воспаление
- носить бандаж для ограничения движений
- выполнение субхондропластики, процедуры, при которой хирург вводит костный заменитель, называемый фосфатом кальция, в поврежденную область под рентгеновским контролем
Избегайте постоянного, интенсивного давления или тяжелый вес на пораженный участок для предотвращения обострения. Если кость или сустав недостаточно отдыхают, процесс заживления может замедлиться и может произойти дальнейшее повреждение.
Если кость или сустав недостаточно отдыхают, процесс заживления может замедлиться и может произойти дальнейшее повреждение.
Медицинский работник также может дать совет по питанию. Диета, богатая кальцием, витамином D и белком, может помочь процессу заживления.
Избегайте курения, так как это может замедлить заживление костей.
В редких случаях организму может быть трудно вернуть кровоток в поврежденную область, что вызывает аваскулярный некроз кости. Аваскулярный некроз — это отмирание костной ткани из-за отсутствия кровоснабжения.Если кость подвергнется аваскулярному некрозу, повреждение может быть необратимым.
Время заживления ушиба кости зависит от его степени тяжести. Ушибы костей заживают всего за 3 недели, а полное заживление занимает до 2 лет.
Хотя ушибы костей не всегда можно предотвратить, сбалансированное питание, регулярные физические упражнения, отказ от курения и ограничение потребления алкоголя могут способствовать укреплению костей и заживлению.
Также важно носить рекомендованное защитное снаряжение во время занятий спортом, чтобы защитить кости от дальнейших травм.
Ушиб костей: симптомы, лечение и перспективы
Ушибы могут возникать как в костях, так и в мягких тканях.
Большинство людей знакомы с синяками, обесцвечиванием и припухлостью, которые характерны после удара по мышцам и мягким тканям.
Синяки могут длиться от нескольких дней до месяцев и варьироваться от легкой до тяжелой. Ушибы костей — одни из самых серьезных и болезненных. Обычно они заживают в течение нескольких месяцев, хотя более крупные синяки могут занять больше времени.
Синяки образуются при разрыве кровеносного сосуда у поверхности кожи после удара.Из-за разорванных кровеносных сосудов небольшое количество крови попадает в ткани под кожей.
Эта область сначала будет красного цвета, затем изменится на синий или фиолетовый, зеленый, желто-коричневый и, наконец, нормальный цвет кожи человека по мере заживления синяка.
Синяки возникают не только под кожей, но и в более глубоких тканях, органах и костях. Хотя эти более глубокие синяки могут не иметь видимых признаков кровотечения, они могут вызывать боль.
В 1988 году исследование десяти человек с изнурительной болью в бедрах и коленях обнаружило состояние, которое исследователи назвали отеком костного мозга.Было обнаружено, что у людей с болью в бедре и коленях изменилась плотность костного мозга на магнитно-резонансной томографии (МРТ), которая не была видна при рентгенологическом исследовании.
Отек костного мозга теперь обычно называют «ушибом кости», чтобы отразить травматический характер состояния. Ушиб кости иногда называют ушибом кости.
Следующие факторы могут вызвать изменения костного мозга при ушибе кости:
- Повышенное кровообращение: расширенные кровеносные сосуды задерживают кровоток, что приводит к серьезному воспалению.
- Жидкость в кости: при мышечных травмах жидкость скапливается в мышцах и заставляет их набухать. Это называется отеком. Кости не могут набухать, так как они твердые. Вместо этого жидкость в костях создает давление, что приводит к боли.
- Реактивная гиперемия: это происходит, когда кровоток увеличивается после временного прерывания.
- Перелом: может быть небольшой перелом в слое кости чуть ниже суставного хряща.
Трабекулы — это сеть поддерживающих фиброзных тканей в кости.Полный перелом кости означает, что все костные трабекулы в этой конкретной области кости повреждены, что вызывает перелом.
Ушиб кости часто является стадией перед переломом. В этом случае ломаются только некоторые трабекулы.
В области вокруг ушиба кости симптомы могут включать:
- отек
- боль или болезненность, которая продолжается после исчезновения синяка
- изменение цвета кожи
- боль в суставах вблизи зоны удара
- воспаление суставов
- жесткость сустава
Боль от ушиба кости длится дольше, чем боль от травмы мягких тканей.
Существует три вида костных ушибов:
- поднадкостничная гематома, при которой кровь скапливается под фиброзной мембраной, покрывающей поверхность кости
- межкостный синяк, вызывающий кровотечение и опухоль в центральной полости кости, где красный и желтый костный мозг хранится
- субхондральное поражение, где между хрящом и костью происходит кровотечение и отек.
Тип костного ушиба зависит от локализации повреждения на кости.
Поднадкостничная гематома чаще всего возникает после травматического удара по кости. Часто встречается в нижних частях тела.
Межкостный синяк может возникнуть, если человек регулярно оказывает сильное давление на кость. Этот вид синяков поражает в основном футболистов, баскетболистов и бегунов.
Либо сжимающая сила, которая раздавливает клетки и разделяет хрящ и подлежащую кость, либо вращательная сила скручивания вызывает субхондральные поражения. Этот тип ушиба кости также часто встречается у футболистов и баскетболистов.
Прыжки или удары при беге по твердой поверхности могут вызвать ушибы костей всех трех типов.
Любая кость в теле может получить синяк. Люди часто сообщают о ушибах костей колена, запястья, пяточной кости, стопы, лодыжки и бедра.
Они часто следуют за единичным травмирующим событием, например, спортивной травмой, падением, автомобильной аварией или ударом человека или объекта.
Повреждения, вызванные скручиванием, могут вызвать как растяжение суставов, так и ушиб костей.
Ушибы кости могут возникнуть после следующих форм травм:
- прямой удар по кости
- силы, связанные с отрывом кожи или мышцы от кости
- две кости, ударяющие друг друга после травм связок
- повреждение соседних костей
Каждая из этих форм травм приводит к уникальной схеме ушиба кости.
Заболевания, такие как артрит, когда поверхности костей могут соприкасаться друг с другом, также могут вызвать ушиб кости.
Факторы риска
Человек может подвергаться большему риску ушиба костей, если он:
- занимается спортом с высокой нагрузкой
- имеет тяжелую физическую работу
- не носит защитное снаряжение для своего вида спорта или занятий
- остеоартрит
Ушибы костей часто встречаются у людей, играющих в футбол, футбол, хоккей и баскетбол, у тех, кто занимается боевыми искусствами, и у бегунов.
Травмы передней крестообразной связки в юношеском спорте
В средних школах США наблюдается значительный рост количества занятий спортом. За последние несколько десятилетий участие мужчин увеличилось примерно на 3 процента, а участие женщин удваивается каждые 10 лет.
Такой рост активности в спорте привел к увеличению травм передней крестообразной связки (ПКС) у спортсменов.
ACL проходит по диагонали через середину колена и обеспечивает стабильность вращения.Спортсмены, которые занимаются такими востребованными видами спорта, как футбол, футбол и баскетбол, чаще всего травмируют свою крестообразную связку.
МРТ-исследования острого повреждения ПКС выявили кровоподтеки, ушибы или отек костей у более чем 80 процентов участников исследования. Исследователи полагают, что сильное воздействие хряща большеберцовой и бедренной костей переходит на кость и вызывает ушибы.
Важно получить заключение медицинского работника, если человек подозревает ушиб кости.
Состояние может быть частью более серьезной проблемы. Обратитесь за медицинской помощью, если опухоль усиливается, не уменьшается в размерах или если боль усиливается без ответа на обезболивающие.
Врач часто изучает историю болезни и описание симптомов и спрашивает, как произошла травма. Они могут провести медицинский осмотр и проверить поврежденную область на предмет боли, синяков и отеков.
Врач может запросить МРТ, если симптомы не улучшатся.
Ушибы костей не обнаруживаются на рентгеновских снимках, хотя врач может выполнить его, чтобы исключить перелом кости. На МРТ они выглядят как плохо очерченные участки костного мозга.
Ушиб кости можно лечить покоем, льдом, сжатием, возвышением, мерами предосторожности и обезболивающим.
Врач может посоветовать:
- отдых пораженной кости или сустава
- уменьшение отека за счет поднятия травмированной области выше уровня сердца
- прикладывание льда к травме несколько раз в день
- прием обезболивающих, таких как парацетамол, для уменьшить боль и воспаление
- носить бандаж для ограничения движений
- выполнение субхондропластики, процедуры, при которой хирург вводит костный заменитель, называемый фосфатом кальция, в поврежденную область под рентгеновским контролем
Избегайте постоянного, интенсивного давления или тяжелый вес на пораженный участок для предотвращения обострения.Если кость или сустав недостаточно отдыхают, процесс заживления может замедлиться и может произойти дальнейшее повреждение.
Медицинский работник также может дать совет по питанию. Диета, богатая кальцием, витамином D и белком, может помочь процессу заживления.
Избегайте курения, так как это может замедлить заживление костей.
В редких случаях организму может быть трудно вернуть кровоток в поврежденную область, что вызывает аваскулярный некроз кости. Аваскулярный некроз — это отмирание костной ткани из-за отсутствия кровоснабжения.Если кость подвергнется аваскулярному некрозу, повреждение может быть необратимым.
Время заживления ушиба кости зависит от его степени тяжести. Ушибы костей заживают всего за 3 недели, а полное заживление занимает до 2 лет.
Хотя ушибы костей не всегда можно предотвратить, сбалансированное питание, регулярные физические упражнения, отказ от курения и ограничение потребления алкоголя могут способствовать укреплению костей и заживлению.
Также важно носить рекомендованное защитное снаряжение во время занятий спортом, чтобы защитить кости от дальнейших травм.
Травмы мягких тканей | Johns Hopkins Medicine
Что такое травмы мягких тканей?
Многие виды деятельности могут привести к повреждению мягких тканей мышц, связок и сухожилий. В результате может возникнуть боль, отек, синяк и повреждение. Травмы мягких тканей классифицируются следующим образом:
Ушибы (синяки)
Растяжение связок
Тендинит
Бурсит
Стрессовые травмы
Штаммы
Спортсмены и не спортсмены имеют много схожих травм мягких тканей.
Что такое ушиб?
Ушиб (синяк) — это повреждение мягких тканей, часто вызываемое тупым предметом, например, ногой, падением или ударом. Результатом будет боль, отек и изменение цвета из-за кровотечения в ткани. Лечение ушибов включает покой, лед, компрессию и возвышение (R.I.C.E.). При более серьезных ушибах может потребоваться обследование у врача.
Что такое растяжение связок?
Растяжение связок — это частичный разрыв связки, часто вызываемый гаечным ключом или скручиванием.Растяжения часто поражают лодыжки, колени или запястья. Лечение растяжения включает отдых, лед, компрессию и подъем (R.I.C.E.). Если связка полностью разорвана, может потребоваться хирургическое вмешательство.
Растяжение связок голеностопного сустава
Связки — это волокнистые эластичные ленты из ткани, которые соединяют и стабилизируют кости. Растяжение связок голеностопного сустава — это распространенная болезненная травма, которая возникает, когда одна или несколько связок голеностопного сустава растягиваются за пределы нормального диапазона движений. Растяжения могут возникать в результате резких скручивающих, поворачивающих или перекатывающих движений.
Мышечные травмы бедра
Что такое тендинит?
Тендинит — это воспаление сухожилия, гибкой ткани, соединяющей мышцы с костями. Тендинит часто возникает из-за чрезмерной травмы пораженного участка из-за повторяющихся движений. Обычно поражаются области локтя, кисти, запястья, плеча, бедра, колена, лодыжки и стопы. Часто тендинит называют в честь вида спорта или движения, вызывающего воспаление, например локтя теннисиста или гольфиста, плеча пловца и колена прыгуна.
Лечение включает заживление воспаленного участка покоем, компрессией, возвышением и противовоспалительными препаратами. Лед можно использовать в острой фазе травмы. Постепенно можно добавлять упражнения на растяжку и укрепление, чтобы избежать дальнейших травм. Если хроническая боль не проходит, при некоторых типах тендинита можно использовать инъекции стероидов. Если сухожилие полностью разорвано, может потребоваться операция.
Что такое бурсит?
Бурсит — это воспаление бурсы, заполненного жидкостью мешка, служащего подушкой между костями и мышцами или сухожилиями.Как и тендинит, бурсит часто возникает в результате чрезмерного перенапряжения, но также может быть вызван прямой травмой сустава. Бурсит обычно поражает плечо, локоть, колено, бедро, лодыжку и стопу.
Лечение включает покой, компрессию, возвышение и противовоспалительную терапию. Лед можно использовать в острой фазе травмы, чтобы уменьшить отек. Если боль и отек не исчезнут, могут потребоваться инъекции. Если бурсит вызван инфекцией, врач может назначить антибиотики.
Что такое стресс-перелом?
Стресс-перелом — это небольшая трещина в кости, обычно возникающая в опорных костях нижних конечностей, включая ноги, бедра и ступни.Стресс-переломы чаще всего возникают в результате чрезмерного использования и увеличения физической активности. Первоначальное лечение включает в себя прекращение деятельности, вызвавшей перелом, возвышение, обледенение, и противовоспалительные препараты. Продолжение лечения включает отдых, снижение нагрузки на пораженный участок, вставки или скобы для обуви и, возможно, иммобилизацию гипсовой повязкой. Если трещина в кости прогрессирует до полного перелома, может потребоваться операция.
Что такое штамм?
Растяжение — это повреждение мышцы или сухожилия, которое часто возникает в результате чрезмерного использования, силы или растяжения.Лечение деформации — это покой, лед, сжатие и подъем (R.I.C.E). В случае разрыва мышцы может потребоваться хирургическое вмешательство.
Ушибы костей
Ушибы костей, как и мягких тканей. Удручающая разница в том, что иногда эти синяки являются первым, средним или последним этапом развития артрита. Старое мышление заключалось в том, чтобы просто дать им исцелиться. Новое мышление говорит нам лечить как синяк, так и его причину, пока не стало хуже. Вот как это сделать.
Кости состоят из внешней оболочки, называемой корой, и костного мозга внутри. В отличие от любой другой ткани тела сломанная кость обычно восстанавливается до своей нормальной костной структуры. Этот процесс управляется уникальными клетками, называемыми остеокластами (которые удаляют поврежденную кость) и остеобластами (которые закладывают новую кость). В местах соединения костей в суставах концы костей покрыты удивительно гладкой тканью, называемой суставным хрящом.Вы видите эту белую блестящую поверхность на куриных крылышках или на концах голени индейки на День Благодарения.
Когда удар по суставу достаточно силен, чтобы повредить суставной хрящ (например, после жесткого приземления в прыжке), нижележащая кость также иногда повреждается. Или, когда амортизаторы мягких тканей в суставах — например, хрящ мениска в коленном суставе — разрываются или удаляются, силы, действующие на суставной хрящ, концентрируются в узкой области, и нижележащая кость со временем может быть повреждена.На МРТ это повреждение проявляется в виде ушиба кости. В настоящее время считается, что он является генератором боли в суставах и является предвестником прогрессирующего коллапса суставов, который мы наблюдаем при хроническом остеоартрите.
Вопрос о том, можно ли лечить ушибы костей напрямую — и приводит ли это к облегчению боли и предотвращению прогрессирующего заболевания суставов — в настоящее время является горячей темой исследований. Современные методы лечения ушибов костей сосредоточены в нескольких областях.
При консервативном уходе используются костные стимуляторы, ультразвук, магниты и электрические токи.Идея состоит в том, чтобы стимулировать клетки остеобластов производить больше кальция в месте синяка. Независимо от того, предпринято ли прямое вмешательство или нет, первая линия лечения может включать в себя подтяжки, пяточные клинья (в сочетании с тренировкой походки), потерю веса и укрепление мышц. Никаких диетических добавок не обнаружено — пока что. Но было обнаружено, что некоторые лекарства, используемые при гипертонии и других заболеваниях, влияют на заживление костей, и в настоящее время проходят испытания.
Прямые вмешательства при лечении ушибов костей включают инъекции факторов роста из аспирата костного мозга, жира и околоплодных вод в сочетании с текучими кальциевыми пастами в костный ушиб.У многих из этих пациентов отмечено облегчение боли. Это похоже на лечение позвоночника (называемое кифопластикой ), которое проводилось для пожилых людей с коллапсом тел позвонков. В тех случаях использовались искусственные материалы, такие как цемент. Сегодня у более молодых и более активных людей цель состоит в том, чтобы стимулировать заживление, а не просто оказывать искусственную поддержку. Инъекционные факторы роста не только оказывают прямое воздействие на остеобласты, но также привлекают больше собственных стволовых клеток организма к месту повреждения.
Но если лечить только ушиб кости, а не его причину, вероятность возникновения артрита выше. Таким образом, в суставах, где ушибы костей возникают из-за потери поверхности суставного хряща, связок или мениска, сейчас основное внимание уделяется восстановлению, регенерации и замене этих тканей. Это должно происходить сразу же после потери, в сочетании с терапией от ушиба кости. Отличные долгосрочные исследования продемонстрировали успех трансплантации мениска при раннем и позднем артрите. Мы видим аналогичные результаты в восстановлении суставного хряща с использованием нашей техники пасты, а также с методами замены хряща, разработанными другими, наряду с преимуществами стабилизации связок.
Изолированные ушибы костей — это совсем другое дело, чем ушибы суставов, и их можно вылечить с помощью ряда методов лечения. Но если мы собираемся предотвратить, лечить и в конечном итоге вылечить хронический остеоартрит, от которого страдают 9,3 миллиона человек в США, лечение ушиба костей в сочетании с устранением его причин — это путь вперед.
травм мягких тканей 101 — Revere Health
Типы острых повреждений мягких тканей и чрезмерного их использованияВот несколько основных фактов о трех типах острых повреждений мягких тканей:
- • Растяжение: Растяжение — это растяжение или разрыв связки, которая представляет собой связку соединительной ткани, прикрепляющую один конец кости к другому.Связки поддерживают суставы по всему телу. Наиболее подвержены растяжениям лодыжки, колени и запястья. Растяжения классифицируются по степени тяжести: степень I (легкое, незначительное растяжение волокон связки), степень II (умеренный, частичный разрыв связки) и степень III (тяжелый, полный разрыв связки). Боль, синяки, отек и воспаление характерны для всех трех степеней.
- Растяжения: Растяжение — это повреждение мышцы или сухожилия — связок ткани, прикрепляющей мышцы к кости.Растяжения чаще всего возникают в стопе, ноге или спине. Деформации могут характеризоваться небольшим растяжением или частичным или полным разрывом в сочетании мышцы и сухожилия. Симптомы часто включают боль, мышечные спазмы, мышечную слабость, отек, воспаление и спазмы. Контактные виды спорта, а также виды спорта с быстрым стартом (бег с барьерами, прыжки в длину, бег и т. Д.) Связаны с риском перенапряжения, как и виды спорта, требующие сильного захвата или махов.
- Ушиб (синяк): Ушиб — это синяк, нанесенный прямым или многократным нанесением ударов.Эти удары раздавливают мышечные волокна и соединительную ткань, не повреждая кожу, и обычно вызывают обесцвечивание кожи из-за скопления крови возле травмы. Большинство синяков легкие.
К травмам мягких тканей относятся:
- Тендинит: воспаление или раздражение сухожилия или покрывающего его сухожилия, обычно вызванное рядом небольших нагрузок, которые со временем ухудшают состояние сухожилия. Симптомы тендинита включают отек и боль, усиливающуюся во время физической активности.Его можно лечить отдыхом, противовоспалительными препаратами, инъекциями стероидов, наложением шин и упражнениями для исправления дисбаланса и улучшения гибкости.
- Бурсит: тело имеет желеобразные мешочки, расположенные по всему телу, которые действуют как подушки, уменьшающие трение между костями и мягкими тканями. Эти мешочки называются бурситами, и бурсит — это воспаление этих мешочков. Бурсит может быть вызван повторяющимися небольшими нагрузками и может возникать в сочетании с тендинитом. Лечение может варьироваться в зависимости от степени тяжести, но в редких случаях может варьироваться от изменения основной активности до хирургического вмешательства.
RICE Протокол для лечения острых состояний
При острых повреждениях мягких тканей обычно используется протокол RICE:
- Отдых: прекратите участвовать в деятельности, которая привела к травме. В некоторых случаях врач может порекомендовать костыли, шины или стропы.
- Лед: используйте холодные компрессы в течение 20 минут, несколько раз в день. Не наносите его прямо на кожу.
- Компрессия: Носите эластичную компрессионную повязку, чтобы предотвратить дополнительный отек или потерю крови.
- Высота: приподнимите травму выше сердца в состоянии покоя, чтобы уменьшить отек.
Профилактика
Многие травмы возникают, когда люди внезапно увеличивают элементы своей активности, такие как интенсивность, продолжительность или частота упражнений. Часто травмы можно предотвратить с помощью правильной физической подготовки, тренировок и оборудования. Другая профилактическая тактика включает:
- Сбалансированные программы: Включите сердечно-сосудистые упражнения, силовые тренировки и гибкость в свою физическую форму.Осторожно добавляйте новые занятия, чтобы позволить телу приспособиться.
- Разминка и остывание: разминка перед растяжкой и завершение последней фазы тренировки.
- Вода: выпейте одну пинту воды за 15 минут до тренировки и другую пинту после охлаждения. Пейте воду не реже одного раза в 20 минут во время тренировки.
- Растяжка: Растягивайтесь медленно и осторожно, пока не достигнете мышечного напряжения, затем удерживайте каждое растяжение в течение 10-20 секунд, прежде чем медленно его отпускать.Сделайте вдох перед растяжкой и выдох во время расслабления. Не растягивайте до боли.
- Отдых. Запланируйте регулярные выходные после тяжелых упражнений и отдых при усталости.
- Избегайте синдрома «воина выходного дня»: Старайтесь уделять хотя бы 30 минут умеренным физическим упражнениям каждый день, а не собирать их на выходные или в свободное время.
Если вы получили травму мягких тканей или находитесь в группе риска, ваш врач может предложить дальнейшие рекомендации по лечению или профилактике.
Ушибы костей — настоящая вещь
Медицинский осмотр Кристофера М. Стэнли, доктора медицины
Произнесите слово «синяк», и большинство людей подумает об этом черно-синем цвете, вызванном протеканием кровеносных сосудов под кожей. Ушиб кости, также называемый ушибом кости или отеком кости (э-э-ДЭ-ма), также может привести к обесцвечиванию кожи, но есть много различий.
«Для полного заживления ушиба кости могут потребоваться месяцы или даже больше», — говорит специалист-ортопед МакЛеод д-р.Кристофер Стэнли. «Осложнения включают изменения костного мозга, которые могут вызвать серьезное воспаление, снижение кровотока и накопление жидкости внутри кости».
Некоторые из наиболее часто встречающихся ушибов костей находятся в области пятки, стопы, лодыжки, бедра, колена и запястья. Спорт с высокими ударными нагрузками, например футбол и футбол, представляет наибольший риск, особенно если спортсмен не носит надлежащего защитного снаряжения. Автокатастрофа, падение или сильный удар другого человека или неодушевленного предмета могут вызвать ушиб кости.Артрит также может вызвать ушиб кости, когда две кости трутся друг о друга после износа хряща.
СИМПТОМЫ
Некоторые симптомы ушиба костей похожи на ушиб мышцы:
- Вздутие
- Изменение цвета кожи
Другие симптомы указывают исключительно на ушиб кости:
- Боль в суставе в зоне удара
- Воспаление и скованность суставов
- Боль или болезненность, длящиеся дольше, чем синяк на коже
ЛЕЧЕНИЕ
Лечение можно начать дома, подняв ногу, ступню, колено или руку с синяком.Заморозьте опухоль, но не прикладывайте лед непосредственно к коже. Принимайте безрецептурные обезболивающие, такие как ибупрофен (Адвил) или ацетаминофен (Тайленол).
Специалист-ортопед может сделать рентген, компьютерную томографию или МРТ, чтобы определить степень травм. Ушиб кости может быть только частью проблемы или травмы. Например, повышение давления в мягких тканях может уменьшить приток крови и кислорода к тканям. В зависимости от тяжести травмы вам может потребоваться операция.
После операции — или даже без операции — вам может потребоваться некоторое время носить бандаж или прокладку на ушибленном суставе.
ДЕЙСТВИЕ, КОТОРОЕ ВЫ МОЖЕТЕ ПРИНЯТЬ
Если вы получили ушиб кости, откажитесь от занятий спортом. Не игнорируйте боль и опухоль. Обратитесь к специалисту-ортопеду, чтобы определить, требуется ли операция или другое лечение.
Найдите ближайшего к вам ортопеда.
Источники: McLeod Health, Национальные институты здравоохранения, семинары по визуализации, Европейский журнал ортопедической хирургии и травматологии
травм мягких тканей | Спортивная медицина Австралия
Травмы мягких тканей — самые частые травмы в спорте.Мягкая ткань относится к тканям, которые соединяют, поддерживают или окружают другие структуры и органы тела.
Мягкие ткани включают мышцы, сухожилия, связки, фасции, нервы, фиброзные ткани, жир, кровеносные сосуды и синовиальные оболочки.
Риск
Повреждение мягких тканей обычно связано с одной или несколькими из следующих структур в результате растяжения связок, растяжения или прямых ударов:
- Мышца — мышцы состоят из волокон, которые укорачиваются и удлиняются, чтобы обеспечить движение сустава.Мышцы прикрепляются к кости сухожилиями.
- Сухожилие — сухожилия — это жесткая кость из слегка эластичной соединительной ткани, которая соединяет мышцы с костью.
- Связка — связки представляют собой прочные полосы неэластичной соединительной ткани, соединяющие кость с костью.
Самый большой фактор риска травмы мягких тканей — это предыдущая травма. Игрок, вернувшийся после травмы или болезни, должен воздерживаться от занятий до тех пор, пока специалист по спортивной медицине не признает его годным для игры.
Профилактика
- Разминка, растяжка и остывание.
- Тренировка перед соревнованиями для обеспечения готовности к игре.
- Включение соответствующей скоростной работы в программы тренировок, чтобы мышцы могли выдерживать высокие ускоряющие силы.
- Включение соответствующих упражнений на растяжку и укрепление в еженедельные программы тренировок.
- Постепенно увеличивая интенсивность и продолжительность тренировки.
- Поддержание хорошего состояния сердечно-сосудистой системы и мышечной выносливости для предотвращения усталости.
- Обеспечение достаточного времени для восстановления между тренировками или тренировками.
- Ношение соответствующей обуви, которая хорошо подогнана и обеспечивает надлежащую поддержку и сцепление с игровой поверхностью.
- Ношение защитного снаряжения, например щитков, каппы и каски.
- Обеспечение безопасности игровой поверхности и спортивной среды и отсутствия потенциально опасных предметов.
- Питьевая вода до, во время и после игры.
- Избегать действий, вызывающих боль.
Признаки и симптомы
Типы повреждений мягких тканей включают:
Острая травма
Травмы в результате известного или иногда неизвестного происшествия.Признаки и симптомы развиваются быстро.
Ушиб (ушиб, пробка)
Ушибы возникают в результате прямого воздействия на тело силы, например, удара ногой или контакта с игроком, и приводят к сдавливанию и кровотечению в мягких тканях (гематоме).
Признаки и симптомы: Отек и / или изменение цвета.
Растяжение связок
Растяжение связок возникает, когда сустав выходит за пределы его нормального диапазона движений, что приводит к чрезмерному растяжению и разрыву связки, поддерживающей сустав.
Признаки и симптомы: отек, потеря силы или способности переносить вес, возможное изменение цвета и синяки и / или внезапное появление боли.
Штамм
Деформации вызваны чрезмерным растяжением или слишком быстрым сокращением мышц, что приводит к частичному или полному разрыву мышечных и / или сухожильных волокон.
Признаки и симптомы: Отек, возможное изменение цвета и синяки и / или боль при движении.
Травма, связанная с чрезмерным использованием
Травмы, вызванные чрезмерной нагрузкой, возникают в результате повторяющегося трения, вытягивания, скручивания или сжатия, которое развивается со временем.
Признаки и симптомы: будет развиваться медленно, воспаление, боль.
Немедленное управление
Немедленное лечение любого повреждения мягких тканей состоит из протокола RICER — покой, лед, компрессия, возвышение и направление к специалисту. Протокол RICE следует соблюдать в течение 48–72 часов. Цель состоит в том, чтобы уменьшить кровотечение и повреждение сустава.
Также следует применять протокол «Нет вреда» — без тепла, без алкоголя, без бега или активности и без массажа. Это уменьшит кровотечение и отек в травмированной области.
Этот режим следует использовать при всех растяжениях связок, растяжениях мышц и ушибах мышц. Рекомендуется направление к специалистам по поводу шишек и синяков, которые возникают при занятиях спортом или физической нагрузкой, кроме незначительных.
Реабилитация и возвращение к игре
Вы можете ожидать полного выздоровления от большинства повреждений мягких тканей в течение одной-шести недель. Продолжительность зависит от вашего возраста, общего состояния здоровья и тяжести травмы.
При серьезных травмах может потребоваться гипсовая повязка или шина.Иногда операция — лучший вариант.
Благодарности
Sports Medicine Australia благодарит практикующих специалистов по спортивной медицине и государственные отделения SMA, которые предоставили экспертные отзывы при разработке этого информационного бюллетеня.
Изображения любезно предоставлены сайтом www.istockphoto.com
Всегда консультируйтесь с обученным специалистом
Приведенная выше информация носит общий характер и предназначена только для краткого изложения охваченного предмета. Это не заменяет медицинский совет, и вы всегда должны консультироваться с квалифицированным специалистом, практикующим в области спортивной медицины, в отношении любой травмы.Вы используете или полагаетесь на приведенную выше информацию на свой страх и риск, и ни одна из сторон, участвующих в создании этого ресурса, не несет никакой ответственности за информацию, содержащуюся в нем, или за использование вами этой информации.

 На болевые раздражители травмированный реагирует гримасой боли или отдергиванием конечностей. Сохраняются вегетативные реакции на боль – учащенные дыхание и пульс, непостоянные зрачковые реакции, сосудодвигательные расстройства;
На болевые раздражители травмированный реагирует гримасой боли или отдергиванием конечностей. Сохраняются вегетативные реакции на боль – учащенные дыхание и пульс, непостоянные зрачковые реакции, сосудодвигательные расстройства; Наблюдаются приливы к лицу, нарушение сна, потливость и ряд других вегетативных проявлений. Также присутствуют боли в области глазных яблок и лба во время движения открытых глаз, развивается вестибулярная гиперестезия, окулостатический феномен, дивергенция глазных яблок во время чтения;
Наблюдаются приливы к лицу, нарушение сна, потливость и ряд других вегетативных проявлений. Также присутствуют боли в области глазных яблок и лба во время движения открытых глаз, развивается вестибулярная гиперестезия, окулостатический феномен, дивергенция глазных яблок во время чтения;